Роды при пороке сердца: формы заболевания, осложнение, обезболивание
Чтобы избежать плачевных последствий для будущей матери и ребенка, роды при пороке сердца, как и сама беременность, должны проходить под пристальным присмотром акушеров-гинекологов, реаниматолога и кардиолога.
Порок сердца — что это такое
Порок сердца – врожденная аномалия с дефектами в структуре сердечной мышцы или крупных сосудов.
ВПС характеризуется нарушением кровообращения в сердечной полости, большом и малом кругах.
Сердечные аномалии в свою очередь имеют классификация и подразделяются на виды.
Помимо врожденного порока существует приобретенный вид заболевания На его долю приходится не более 5 % случаев, в отличие от ВПС.
Ему присуще нарушение деятельности сердечного клапана в результате инфекционных процессов, травм и висцеральных поражений.
Можно ли рожать
При беременности нагрузка на сердце увеличивается. Так, например, в последнем триместре отмечается увеличение массы тела (около 10 кг), и превышение уровня воды в среднем на 4,8 литра.
Повышение натрия происходит с 10 недели гестации. Изменяется кровообращение, добавляется ветвь маточно-плацентарного кровотока, нуждающаяся в определенном количестве крови.
Все эти естественные процессы негативно сказываются на течении беременности «сердечницы».
Сердечная патология не является абсолютным противопоказанием к беременности. Такие беременные попадают в группу риска развития осложнений, связанных с особенностью течения беременности.
Они являются постоянными «клиентами» кардиолога и кабинета УЗ диагностики.
Благодаря современной медицине ВПС у женщин оперируется, исправляется аномалия органа, и пациентка ведет обычный образ жизни.
Неоперабельный порок сердца может явиться запретом к планированию ребенка.
Три критических периода
- 10-12 недель гестации. Первые проявления ревматических осложнений. В данном сроке решается вопрос о прерывании беременности по показаниям, либо ее пролонгация.
- 26-32 недели гестации. Из-за повышенной нагрузки на сердечную мышцу пациентке оказывают помощь в условиях стационара;
- 37-40 недель гестации. Развивается выраженная перегрузка сердечно-сосудистой системы. Достаточно часто родовая деятельность при ВПС наступает раньше положенного срока.
Формы заболевания
- Клапанная недостаточность. Врожденная аномалия сердечного клапана (1 или нескольких). При задействовании нескольких клапанов – сочетанный порок. Края клапана не прилегают тесно друг к другу, и через образовавшуюся щель проникает кровь.
- Стеноз сердечного клапана.
Утолщение стенок препятствует полноценному раскрытию, и сердечная мышца недополучает необходимый объем крови;
- Комбинированный порок. Стеноз и недостаточность выявлены на одном клапане.
Сердечных пороков существует около 50 видов, но ни один не является абсолютным противопоказанием к беременности и родам.
В период планирования беременности женщина проходит большое количество исследований, где итог гласит о разрешении или запрете беременности.
Осложнения родового акта, вызванные заболеванием
Возможные осложнения в гестационном периоде вызванные врожденной патологией сердца:
При пороке сердца разрешено рожать самостоятельно, если нет выраженных гемодинамических патологий системы кровообращения. Данное состояние присуще малым сердечным аномалиям.
В некоторых случаях беременную пускают в естественные роды, блокируя потуги. Важно отметить, что ребенка извлекают специальными инструментами, неосторожное обращение с которыми может стоить жизни и здоровью малыша.
Роды проводятся в специализированном центре. Состав бригады представлен следующими профессионалами: анестезиолог, реаниматолог, неонатолог, терапевт, кардиолог и акушер-гинеколог.
Осложнения родов при ВПС
- материнская смертность;
- слабость родовой деятельности;
- большие кровопотери;
- коагулопатия;
- остановка сердечной деятельности;
- ишемические поражения сердца и головного мозга;
- коматозное состояние;
- гнойно-воспалительные процессы.
Последствия для малыша
- 90 % уверенности, что ребенок унаследует порок сердца (одна из причин развития ВПС у плода – наследственность);
- гипоксия плода в виду плацентарной недостаточности;
- задержка развития плода;
- перинатальная гибель ребенка вследствие пороков несовместимых со внеутробной жизнью.
Особенности обезболивания рожениц с пороками сердца
Ваниным Л.В. предложена схема ведения родовой деятельности беременных с сердечными аномалиями:
- С начала родовой деятельности и до 4 см раскрытия вводить беременной транквилизаторы (например седуксен), антигистаминные препараты, спазмолитики и анальгезирующие средства.
- На втором этапе беременной предоставляется медикаментозный сон не менее полутора часов.
- До появления потуг проводится аутоаналгезия азотной закисью и кислородом. Появившиеся потуги свидетельствуют о прекращении манипуляции.
При родоразрешении путем кесарева сечения применяется эпидуральная анестезия (ее используют и при естественных родах в качестве обезболивания).
Спинальное обезболивание противопоказано, так как значительно снижает артериальное давление.
Предпочтение отдают общему наркозу с применением аппарата искусственной вентиляции легких.
Показания к кесареву сечению
ОКС не исключает развития негативных последствий для матери и ребенка. При подготовке к операции особое внимание уделяется системе гомеостаза и состоянию сердечной мышцы и ее клапанов.
Беременность при пороках сердца – показания к кесареву сечению:
- Сочетанная недостаточность митрального и аортального клапанов;
- II –III стадия митрального стеноза;
- Эндокардит бактериальной этиологии;
- Осложнения после корректировки сердечного порока;
- Клапанные протезы (в том числе многоклапанность);
- Тромбоэмболии в анамнезе;
- Коарктация аорты.
Экстренную операцию проводят при нарастающей гипоксии плода, при предлежании «детского места» и во время преждевременного отслоения плаценты.
Абсолютные противопоказания к оперативному родоразрешению:
- Цирроз печени;
- Кардиомегалия;
- ВПС синего типа со сложным течением;
- Тяжелое декомпенсированное кровообращение как результат аномалий сердца;
- Крайняя степень легочной гипертензии.
У беременных с указанными признаками сердечных аномалий неблагоприятный прогноз в момент родовой деятельности и на протяжении всего гестационного периода.
Елена Юрьевна, акушер-гинеколог высшей категории
Специально для сайта kakrodit.ru
: роды при пороке сердца
Правила жизни пациентов после операции на открытом сердце (операции коронарного шунтирования)
У пациентов, которые перенесли операцию аорто-коронарного или маммаро-коронарного шунтирования, то есть операцию на открытом сердце, всегда много вопросов. Постараемся ответить на самые часто задаваемые.
Можно ли пить после шунтирования?
Алкоголь после шунтирования не противопоказан. Вопрос в его количестве. Алкоголь в умеренной дозе является даже профилактикой атеросклероза. Под умеренной дозой понимается один бокал (200 мл) вина в день для мужчины. Эквивалентом является 50 грамм крепких напитков.
При этом нужно отметить, что именно в красном вине есть полифенолы, которые благотворно влияют на липидный обмен. Что касается женщин, то рекомендуемые дозы в два раза меньше, чему у мужчин. Доказано, что «непьющим» мужчинам и женщинам не стоит рекомендовать начинать употреблять алкоголь.
К слову, в гранатовом соке также много полифенолов и его благотворное действие в плане профилактики атеросклероза тоже доказано.
Сколько живут после шунтирования?
После шунтирования жить можно достаточно долго. Например, не так давно у нас на коронарографии был пациент, с маммаро-коронарным шунтом 25 летней давности. По какому-то счастливому стечению обстоятельств во внутренней грудной артерии (a.mammaria) не формируются атеросклеротические бляшки.
Это самый качественный и длительно живущий шунт. Эту операцию впервые в мире сделал профессор Колесов В.И., работавший в 1-м Ленинградском Медицинском институте. Венозные шунты имеют более ограниченное время жизни, чаще 8-10 лет.
Кардиохирурги стараются подобрать оптимальную для пациента тактику операции, учитывая «важность» пораженной артерии и чаще комбинируют артериальные и венозные шунты. Иногда встречается полная артериальная реваскуляризация, что, конечно, прогностический очень хорошо для пациента.
Надо отметит, что изменяющиеся (зарастающие) венозные шунты можно стентировать. Имплантация стента в полностью закрытый или суженный шунт встречается не так уж и редко. Иногда эндоваскулярные хирурги даже восстанавливают кровоток в собственных артериях пациента, даже если они были много лет закрыты.
Все это становиться возможно благодаря современным эндоваскулярным (внутрисосудистым) технологиям.
Конечно, на время жизни после аорто-коронарного шунтирования также влияет наличие постинфарктных рубцов, их распространенность, снижение сократительной функции сердца, а также наличие сопутствующих заболеваний.
Например, наличие сахарного диабета, особенно его декомпенсированной формы будет ухудшать прогноз.
Самое важное, чтобы пациент соблюдал все предписания кардиолога: имел стабильное артериальное давление, целевые уровни «вредного» холестерина, следил за показателями углеводного обмена, а также сохранял рекомендованную двигательную активность.
Диета после шунтирования/питание после шунтирования
По поводу диеты можно выделить два основных направления: во-первых, это ограничение животных жиров. К животным жирам относятся продукты, изготавливаемые из мяса, молока, мясных субпродуктов. Также холестерина слищком много в яичном желтке и икре. Самая правильная диета для кардиологического пациента – это средиземноморская.
Она богата овощами (кроме картофеля), зеленью, рыбой, морепродуктами, зерновыми. Употребление мяса должно свестись к 1-2 разам в неделю. Предпочтение следует отдавать нежирным сортам мяса – индейке, куриной грудке, дичи. Рыба может использоваться и речная, и морская.
Морская рыба богата полиненасыщенными жирными кислотами, которые борются с процессом атеросклероза.
Во-вторых, нужно стараться избегать «простых» легкоусвояемых углеводов. К ним в первую очередь относятся сахар и белая мука.
Эти рекомендации в большей степени относятся к пациентам с сахарным диабетом и нарушением толерантности к углеводам («преддиабет»)? Но и просто пациентам после шунтирования не повредят. Для этого стоит избегать мучного и сладкого.
Гарниры должны быть представлены овощами, бурым или диким рисом, макаронами из твердых сортов пшеницы.
Реабилитация после шунтирования
Этап реабилитации после шунтирования очень важен. В общем от того насколько правильно будет проведен этот этап лечения зависит и дальнейшее выздоровление. Реабилитацию после шунтирования следует разделить на три этапа.
Первый этап начинается еще в стационаре, когда пациент начинает делать под контролем врача по лечебной физкультуре дыхательные упражнения и начинает ходить. Второй продолжается в санатории, где постепенно увеличивают нагрузку в виде ходьбы под контролем специалистов и адаптируют пациента к повседневной жизни.
Если операция шунтирования была плановая и послеоперационный период протекал спокойно, то переносимость нагрузки у пациента постепенно возрастает и становиться лучше, чем до операции. Собственно, для этого операция и делалась. Несмотря на то, что часто грудину во время операции открывают, а потом соединяют металлическими скобками, бояться, что она разойдется, не нужно.
С другой стороны, нужно знать, что грудина срастается в течение 3-х месяцев и в течение этого времени надо ограничивать ассиметричные движения в верхнем плечевом поясе, отказаться от привычки закладывать руки за спину или носить что-то тяжелое в одной руке или на одном плече.
У пациентов, которым делали операцию из миниинвазивного доступа очень повезло – с этими вопросами они не столкнуться. Третий этап- амбулаторный. Это самостоятельные тренировки в домашних условиях под четким руководством лечащего кардиолога, который с помощью нагрузочных проб может оценит в правильном ли режиме Вы тренируетесь.
Упражнения после шунтирования/Тренировки после шунтирования
В обычном случае физические нагрузки не противопоказаны и полезны. Для лечащего врача и пациента важно убедиться в их безопасности. Главным методом для этого является проведение стресс-теста — пробы с физической нагрузкой (чаще всего стресс-эхокардиография). Эту пробу стоит провести по совету кардиолога через 3-4 недели после операции.
Проба позволяет оценить реакцию организма на нагрузку, выявить нарушения ритма, признаки ишемии миокарда (нехватки крови сердцу). Если тест отрицательный (то есть не выявляет ишемии), а изменения давления и пульса на фоне физической нагрузки оцениваются врачом как адекватные, то такому пациенту мы рекомендуем регулярные кардио- нагрузки.
- Важно помнить, что тренирует сердце только непрерывная нагрузка не менее 30 минут. Работа по дому, прогулки с ребенком сердце не тренируют.
Боли после шунтирования/Осложнения после шунтирования
Боли есть у всех пациентов после шунтирования в раннем послеоперационном периоде. Болит послеоперационная рана. Важно понимать, что сердце через несколько дней после операции коронарного шунтирования работает практически в «нормальном режиме». Плохое самочувствие пациента, помимо болей связано еще со снижением гемоглобина, иногда реакцией мозга на искусственное кровообращение. Важно:
- Если боль трудно переносимая, принимать обезболивающие (как правило, через 7-10 дней все пациенты уже отказываются от приема обезболивающих препаратов)
- Поднять сниженный гемоглобин. Для этого бывает часто нужен длительный прием препаратов железа.
- Убедиться в отсутствии признаков ишемии миокарда (с помощью нагрузочной пробы) и возобновить физическую активность.
- Быть в контакте с кардиологом для того, чтобы вовремя получить ответы на возникающие вопросы.
Секс после шунтирования. Половая жизнь после шунтирования
Не противопоказан. Скорее наоборот. Для сердца секс является одним из видов кардио-нагрузки. Если результат нагрузочной пробы хороший, то не должно быть никаких опасений. Некоторые исследования показали, что секс именно с женой наиболее безопасен для пациентов после перенесенного инфаркта миокарда.
https://www.youtube.com/watch?v=olfxHFRP0sI
Эректильная дисфункция частая проблема для наших пациентов, ведь по механизму возникновения она схожа с ишемической болезнью сердца, так как связана с недостаточным расширением артерий. Для большинства мужчин выходом из этой ситуации является прием ингибиторов фосфодиэстеразы 5 типа, то есть Виагры, Сиалиса и так далее.
Сами эти препараты никакой дополнительной нагрузки на сердце не вызывают. Есть только одно важное правило – их ни в коем случае нельзя сочетать с нитропрепаратами (нитроглицерин, нитроспрей, нитросорбид, моночинкве, кардикет и так далее) из-за риска резкого снижения артериального давления.
Если наши пациенты вынуждены принимать нитраты, то основные препараты для лечения эректильной дисфункции им противопоказаны.
Перелеты после шунтирования. Можно ли летать после шунтирования?
После шунтирования летать можно, если нет каких-либо других ограничений и послеоперационный период прошел спокойно. Первый перелет возможен через 10 дней.
Об этом мы можем говорить с уверенностью, так как все наши пациенты, прооперированные в Германии возвращались на самолете домой именно в этот период. Все пациенты после шунтирования принимаю пожизненно малые дозы аспирина.
А это хорошая профилактика артериальных тромбозов в том числе во время перелетов.
Одними из факторов риска длительных перелетов являются обезвоживание организма и застой крови в венах ног. Важно пить достаточно жидкости и, при длительных перелетах, не забывать вставать и разминаться.
Ключевую роль в жизни пациента после операции на открытом сердце играет врач-кардиолог. Поэтому принципиально важно найти врача, которому пациент доверил бы свое здоровье.
Правильнее всего в этой ситуации ориентироваться на имидж клиники и на опыт конкретного доктора. Ошибкой будет надеяться на кардиохирурга, который проводил операцию.
У сердечно-сосудистых хирургов совершенно другая специализация.
- Контроль артериального давления.Для большинства наших пациентов норма артериального давления после операции — ниже 140/90 мм рт.ст. Но важно помнить, что эта норма – так называемые «офисные» цифры, т.е. давление, которое доктор измеряет на приеме в клинике. Обычно дома при хорошо подобранных лекарствах, давление у наших пациентов не превышает 125/80 мм рт.ст., а по утрам верхнее (систолическое) давление часто не превышает 100-110 мм рт.ст. Очень важно помнить, что все препараты для снижения давления нужно принимать каждый день в одной и той же дозе. Иначе никогда не удастся добиться стабильного эффекта и давление будет «прыгать».
- Частота пульса.Чем чаще пульс, тем выше потребность мышцы сердца в кислороде и тем больше крови требуется сердцу для нормальной работы. Одна из важных задач кардиолога – обеспечить пациенту достаточно редкий пульс для уменьшения потребности сердца в крови, но и не слишком редкий, чтобы в головном мозге кровоток сохранялся на достаточном уровне. Обычно идеальный пульс для пациента после шунтирования- 55-60 уд/мин. Основные препараты, которые мы используем для урежения пульса это бета- адреноблокаторы (бисопролол, метопролол, небиволол и др). Они не только урежают пульс в покое, но и уменьшают реакцию пульса на физические и эмоциональные нагрузки.
- Холестерин.Причина ишемической болезни сердца — атеросклероз коронарных артерий. В основе формирования атеросклеротических бляшек лежит нарушение обмена холестерина. Таким образом, прием лекарств, влияющих на обмен холестерина — это единственный способ воздействовать на причину болезни, которая привела пациента на операционный стол.После коронарного шунтирования 99% пациентов нуждаются в приеме статинов. Никакие побочные эффекты от приема статинов (по большому счету это только возможные боли в мышцах) не могут сравниться с той пользой, которую дает замедление процесса атеросклероза у наших пациентов.К сожалению, нередко наши пациенты слышат информацию о вреде сатинов. Это в корне неверно! Статины — единственная группа препаратов, позволяющая остановить процесс атеросклероза. Печальная статистика это только подтверждает. Если проводиться правильный регулярный контроль показателей холестеринового обмена и ферментов (АСТ, АЛТ, КФК), то прием статинов абсолютно безопасен!
- Ежегодная проверка.Сразу после шунтирования походы к кардиологу будут достаточно частые. Это зависит от того как прошел послеоперационный период, были ли осложнения, находился ли пациент на реабилитации. В дальнейшем, когда состояние становиться стабильным, достаточно посетить кардиолога 1-2 раза в год. На приеме врач оценит давление, пульс пациента, выявит возможные проявления стенокардии, сердечной недостаточности. Оптимально выполнить нагрузочный тест- стресс- эхокардиографию, который поможет оценить работу сосудов сердца после операции. ЭКГ и УЗИ сердца в покое не дадут достаточной информации о функциональном состоянии сердца, а соответственно, косвенной информации о проходимости шунтов. Контроль липидограммы (расширенного анализа на холестерин) позволит врачу отрегулировать дозу статинов. Помните, что для пациентов, перенесших операцию на сердце, целевой показатель холестерина липопротеидов низкой плотности («вредный холестерин») 1,5-1,8 ммоль/л, что значительно ниже, чем у других категорий пациентов!
- Тревожные симптомы.Пациентам, перенесшим операцию на сердце следует незамедлительно обратиться к врачу при проявления первых признаков стенокардии. Боли, жжение или тяжесть за грудиной, которые возникают при физической нагрузке, прекращаются при ее остановке и реагируют на прием нитроглицерина – это повод срочно обратиться к врачу, в т.ч. вызвав скорую помощь. Внезапно возникшие или прогрессирующие симптомы стенокардии часто являются предвестником скорого инфаркта.
Подробнее
Подробнее
Задайте нам вопрос и мы в ближайшее время вам ответим
Лечение гидроцефалии у детей: методы хирургической коррекции
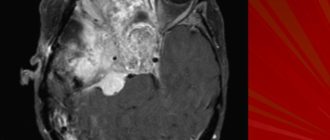
Гидроцефалия у малышей, вне зависимости от ее происхождения, требует наблюдения врачей. Если она прогрессирует, то болезнь поддается лечению только хирургическим путем, и никакие лекарства не могут ее вылечить без операции.
Для лечения используются различные хирургические вмешательства.
Нейрохирург Малышев Анатолий Владимирович
Комментарий Малышева Анатолия Владимировича, нейрохирурга:
Заболевание, как плода так и новорожденных.
Скопление ликвора связано либо с увеличенной продукцией, либо невозможностью организма всасывать тот объём, который продуцирют сосудистые сплетения желудочков головного мозга, либо механическое затруднение оттока в желудочковой системе головного мозга.
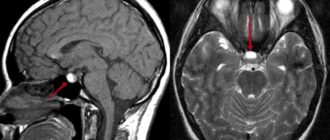
Помимо перечисленных в статье диагностических и инструментальных методов, стала широко использоваться МРТ плода.
Ранняя диагностика даёт возможность предотвратить необратимые изменения в центральной нервной системе, как плода, так и новорожденных детей.
При невозможности консервативной коррекции недуга, приходится прибегать к хирургическим методам лечения.
Шунтирующая хирургия
Это — наиболее распространенный метод лечения гидроцефалии у младенцев. Процедура шунтирования использует два компонента — шунт и клапан.
Шунт представляет собой длинную трубку, похожую на катетер, изготовленный из силикона (инертный для тела материал). Открытая часть трубки помещается внутри желудочка, где накапливается избыток жидкости. Затем трубку направляют под кожу и в ткани, размещая второй ее конец в желудочке сердца для реабсорбции жидкости.
Клапан также прикрепляется к шунту в точке вблизи желудочка. Односторонний клапан контролирует подачу и давление жидкости, стекающей из желудочков мозга. Он предотвращает обратный поток ликвора в желудочек — даже, когда пациент меняет положение, и смягчает избыточный дренаж спинномозговой жидкости.
.
Эндоскопическая вентрикулостомия третьего желудочка
Хирург делает надрез в желудочке и вставляет зонд с камерой.
Определяется зона окклюзии в желудочке, и просверливается отверстие, чтобы жидкость стекала в мозг, где кровеносные сосуды поглощают её.
Этот метод является наименее менее болезненным и инвазивным, но — менее эффективным для младенцев, если анатомия ликворных путей не изменена с помощью сопровождающей процедуры.
Эндоскопическая вентрикулостомия с коагуляцией сосудистого сплетения
Хирургическая операция вентрикулостомии сопровождается разрушением сегмента сосудистого сплетения, являющегося частью ликворо-проводящей системы мозга, которая вырабатывает цереброспинальную жидкость. Электрический импульс используется для подавления функций сосудистого сплетения, что препятствует выработке избыточной спинномозговой жидкости.
Эндоскопическая вентрикулостомия третьего желудочка с коагуляцией сосудистого сплетения является единственным методом лечения гидроцефалии у недоношенных детей и страдающих от нее вследствие расщепления позвоночника.
Отметим, что ни одна из вышеперечисленных процедур не исключает осложнений, а значит — должна выполняться профессионалами.
Каковы осложнения и ограничения в лечении?
Прежде чем выбрать метод лечения гидроцефалии, необходимо знать о связанных с ней осложнениях.
1. Гидроцефалия может рецидивировать
Хирургические процедуры не могут остановить производство спинномозговой жидкости. Поэтому существует риск рецидива.
Тем не менее, хирургические процедуры успешно сокращают симптомы, и позволяют ребенку относительно комфортно жить с гидроцефалией всю оставшуюся жизнь.
2. Хирургические процедуры имеют ограничения
- Процедура вентрикулостомии работает только в том случае, если отек вызван закупоркой желудочков. Если она вызвана другими причинам, процедура постановки шунта является единственным выбором в терапии.
- Шунтирующая хирургия требует сложных вмешательств — таких, как быстрая подготовка ребенка и голодание в течение шести часов до операции. После операции ребенок должен лежать в постели и не двигаться в течение 24 часов. Общее пребывание в больнице может длиться до трех дней. Все это может быть сложным и мучительным для малыша.
3. Долгосрочное наблюдение является обязательным
Шунты необходимо периодически осматривать и менять. Работа клапана должна контролироваться врачом через установленные интервалы времени.
Средний промежуток времени нахождения шунта может длиться пять лет, но интервал замены может варьироваться, в зависимости от тяжести состояния и рекомендаций врача.
4. Высокие шансы на осложнения
Шунтирующие клапаны подвержены механическим повреждениям, нарушениям в их функционировании и засорению. Бактериальные инфекции после операции, чаще всего, возникают в течение первых трех месяцев.
Существует 30% вероятность отказа шунта в первый год после операции. Даже незначительная инфекция или проблема требует замены всей шунтирующей системы.
Кроме того, вентрикулостомия может вызвать кровотечение внутри мозга, приводящее к сильной головной боли.
Признаки формирования инфекции после операции
Очень важно внимательно относиться к любым признакам инфекции после операции.
Если у ребенка развивается инфекция после операции, у него проявятся следующие симптомы:
- Выпячивание или впадина на голове, в том месте, где шунт входит в полость черепа;
- Отек или покраснение той части тела, где проходит шунтирующая трубка;
- Рвота;
- Плохой аппетит;
- Раздражительность и частый плач;
- Сонливость и вялость;
- Боль в животе.
Ребенок даст повторение всех симптомов гидроцефалии.
Если родители подозревают инфекцию, нужно обратиться к врачу без каких-либо колебаний.
Когда ребенок находится дома после операции, необходимо тщательно следить за его состоянием.
Жизнь ребенка до и после шунтирования мозга
29 Ноября 2016
Шунтирование мозга при гидроцефалии у ребенка до года (отзыв). Где делают в Москве. Как проходит операция и послеоперационная реабилитация у грудных детей. Развитие ребенка и последствия после шунтирования мозга.
Для многих родителей, столкнувшихся с заболеванием гидроцефалия, заключение о необходимости операции звучит как приговор. На самом деле — это вовсе не так… Но, обо всем по порядку…
Период, предшествующий операции
Мой сын родился недоношенным и одной из проблем было небольшое кровоизлияние. После того как мы с ним 1,5 месяца провели в больнице, ожидая набора нужного веса, оно превратилось в довольно большое, но на тот момент не критичное. Домой мы отправлялись с чуть увеличенными желудочками головного мозга и рекомендацией регулярно, каждые две недели, показываться неврологу.
Прочитайте также первую часть статьи: Диагноз гидроцефалия: симптомы у грудных детей и лечение (личный опыт).
Но все оказалось не так радужно, как ожидали мы с мужем. Желудочки медленно, на 1-2 сантиметра каждую неделю, увеличивались. Регулярно делали нейросонографию (раз в 10 дней), в конечном итоге понадобилась консультация уже не невролога, а детского нейрохирурга.
На тот момент мы жили во Владимире и в нашем городе такого специалиста не оказалось. К счастью, нашлись люди которые посоветовали нам, не дожидаясь квот, обратиться напрямую в Морозовскую детскую городскую клиническую больницу.
Именно там нам и поставили диагноз, который первое время казался страшным — гидроцефалия.
На первом же приеме нейрохирурга зашла речь о том, что возможно понадобится операция. Но на тот момент желудочки были расширены не критично, и доктор сказал, что можно еще подождать — вдруг случится чудо и поток жидкости своим давлением «пробьет» частично заблокированный канал. К нейрохирургу мы ездили еще два раза, последний визит закончился тем, что он нам предложил госпитализацию.
Со слов врачей знаю, что, как правило, события развиваются гораздо быстрее. В нашем случае медлили еще и потому, что в поведении ребенка каких-то отклонений не наблюдалось: спал он спокойно, потихоньку развивался, ни о какой рвоте речи не шло. Голова росла, конечно, но не слишком быстро — на 0,5 сантиметра в неделю.
Госпитализация и операция по шунтированию головного мозга
Через 1,5 месяца наблюдений у нейрохирурга (ездили к нему раз в две недели), мы оказались в Отделении неонатологии, неврологии и микрохирургии глаза Морозовской детской городской клинической больницы. От владимирских врачей понадобилось исключительно направление, никакие формальности с департаментами мы не улаживали.
Наверное, если бы это пришлось делать, то могли потерять драгоценное время — очереди и квоты ждут по несколько месяцев. Именно поэтому главное, что хочется сказать родителям, столкнувшимся с такой же проблемой, как и мы — не бойтесь стучаться в закрытые двери.
В такой ситуации ребенку, которому действительно нужна помощь, врачи в ней не отказывают.
В первый же день после госпитализации нам назначили магнитно-резонансную томограмму, для того чтобы принять окончательное решение об операции. Процедура делается под общим, но легким наркозом, ребенок «отходил» после него буквально 5-10 минут. Стоимость ее — 10 000 рублей (бесплатно, насколько я знаю, не делается вообще). Длится не больше 20 минут.
После того как томограмма была сделана, сына включили в график операций. Ждали мы недолго, буквально 3 дня. За это время прошли все необходимые обследования (ЭКГ, кровь и прочие анализы).
В день «х», которого я боялась как ничего в своей жизни, кушать ребенку нельзя было с 3 часов ночи (операцию делали в 10-00).
Выдержать испытание голодом ему было довольно трудно, но совместными усилиями мы справились.
Сама операция, под общим наркозом, длилась около 1,5 часов. После нее ребенка сразу же привезли в послеоперационную палату, где мы с ним находились следующие сутки. Потом вернулись в отделение. От наркоза он «отходил» при мне и уже через пару часов чувствовал себя как обычно — даже улыбался. Температура не поднималась.
Что касается оплаты операции — сама она бесплатная, но шунтирующая система приобретается за счет пациента. В тот момент, когда мы лежали в больнице, в отделении они были в наличии и ничего покупать нам не пришлось, поэтому сколько стоит не знаю (ориентировочно — в районе 40 000 рублей).
Послеоперационный период
После 24 часов в послеоперационной палате мы вновь вернулись в свое отделение, где провели еще 10 дней. Сыну на тот момент было 4,5 месяца.
Мне показалось, что у него произошел некоторый регресс в развитии — перед операцией уже почти держал голову, а после нее — нет (и начал довольно поздно, через 1,5 месяца).
Невролог объяснил мне, что это был не навык, а скорее нарушение и делал он это исключительно из-за повышенного тонуса.
Следующие 10 дней нас активно наблюдали, делали уколы (кортексин+витамин В), а также гимнастику (приходил массажист и занимался 10 минут). Ребенок чувствовал себя хорошо, как будто бы даже лучше чем раньше. Папу, который приходил в гости, узнавал и был ему рад. Ел как обычно, температура не поднималась.
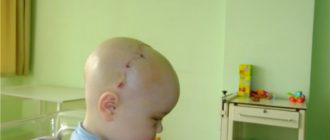
В нашем случае голова перед операцией была увеличена не сильно, но по форме несколько деформировалась и вытянулась назад. Поэтому после операции врачи сказали подкладывать валики — чтобы сын лежал на затылке. Метод, кстати, оказался очень действенный, сейчас ему 1,2 года и никаких внешних признаков того, что у него гидроцефалия, не осталось, размер и форма головы в норме.
Через 10 дней нас выписали с рекомендацией — проходить курсы реабилитации до 1,5 лет каждые два месяца. Что мы ответственно и делали, в той же самой больнице. Каждый раз ложились на 10 дней, нам делали уколы, массажи, физиотерапию. Вроде бы, немного, но после каждого курса наблюдался скачок в развитии.
Инвалидность — положена или нет?
После того как мы вернулись домой после операции, невролог по месту жительства посоветовала нам оформить инвалидность. Это звучало как очередной приговор, думали даже отказаться, но в итоге приняли решение — пусть будет. Тем более что на реабилитацию, массажи, платные приемы врачей уходило довольно много денег, и пенсия была не лишней.
Инвалидность нам оформили на год, но не из-за шунтирования, а по причине после операционной задержки в развитии. Комиссия предупредила, что во время переаттестации через год, если ребенок начнет ходить, ее снимут. На что мы по сей день очень надеемся.
День сегодняшний
Сейчас сыну уже 1,2 года. Он развивается, конечно, с задержкой. Но неврологи говорят, что при наших условиях (недоношенности и неоднократных наркозов) это нормально.
На сегодняшний момент он ползает, встает у опоры, потихоньку начинает говорить. В общем, почти как все дети. Шунт на его жизнь особо не влияет — единственно, каждые 2 месяца мы делаем нейросонографию.
В дальнейшем она будет все реже и реже.
К сожалению, в 9 месяцев ему пришлось пережить еще одну операцию из-за дисфункции шунта. Обычно это бывает не раньше чем через 2-3 года, но нам не повезло — клапан в голове перестал пропускать жидкость из-за того что его плотно оплели сосуды. Зато в нашей семье теперь все знаю, как определить дисфункцию. Основные признаки, которые заставили волноваться:
- рвота, 2-3 раза в день;
- ребенок стал вялым, почти целыми днями спал;
- часто плакал, как будто у него что-то начинало сильно болеть.
Все это длилось два дня, на второй день мы поехали делать нейросонографию. Она показала, что желудочки увеличены. Нас снова ждала Москва и вторая операция.
Автор статьи Анна Шершова.
Беременность и роды у людей с кардиостимулятором

17.10.2018
Не секрет, что наличие кардиостимулятора накладывает определенный отпечаток на жизнь пациента.
Что касается медицинских процедур, то это запрет на МРТ (магнитно-резонансную томографию), ограничение физиотерапевтических процедур с использованием магнитного поля, ограничение в использовании электрокоагуляции во время операций.Теперь давайте поговорит, какое ограничение наличие кардиостимулятора накладывает на беременность и роды.
Если кратко, то на вопросы «можно ли беременеть с кардиостимулятором?» и «можно ли рожать с кардиостимулятором?» ответ будет положительным. Да! Можно и беременеть и рожать!
Беременность при наличие кардиостимулятора
Если у женщины имплантирован кардиостимулятор, то ей можно спокойно беременеть. Кардиостимулятор и электроды не влияют отрицательно на репродуктивную функцию женщины. Хотя, гинекологи всегда очень насторожено относятся к людям с кардиостимулятором. Скорее всего во время беременности вас не раз пошлют к аритмологу на тестирование ЭКС.
Так же будут требовать справку от аритмолога, где бы было написано, что беременность не противопоказана. Так вот, сама по себе брадикардия, корректированная работой ЭКС не может быть противопоказанием для беременности.
Другое дело, если у вас есть какие-либо сопутствующие заболевания: пороки клапанов сердца, ишемическая болезнь сердца, фибрилляция предсердий, или еще что нибудь. Тогда вопрос будет решаться индивидуально. Есть ли какие нибудь особенности ведения беременности у пациентов с кардиостимулятором? Практческие никаких.
Электроды и кардиостимулятор не вступают во взаимодействие со свертывающей системой крови, поэтому никаких дополнительных рисков кровотечения или тромбообразование кардиостимулятор не несет.
Хочу отметить, что при наличием имплантируемого кардиовертера-дефибриллятора вопрос о возможности беременности так же рассматривается индивидуально.
Дело в том, что кардиовертер дефибриллятор ставится для профилактики внезапной сердечной смерти. И, логично предположить, что пациент с ИКД имеет какие либо факторы риска развития жизнеугрожающих аритмий.
Роды при наличие кардиостимуялтора
Если у пациета с кардиологической стороны только брадикардия и имплантированный кардиостимулятор, то такому пациенту можно рожать как естественным путем – трансвагинально, так и родоразрешаться кесаревым сечением.
Одна единственная особенность: при операции кесарево сечение, как и при любой операции людям с кардиостимулятором хирургу рекомендуется пользоваться для остановки кровотечения биполярным электрокоагулятором. Если биполярного в наличие нет, а есть только униполярный электрокоагулятор, то рекомендуется проконсультироваться перед операцией с аритмологом.
Аритмолог с этом случае сделает необходимые безопасные настройки кардиостимулятора. Причина подобных ограничения то, что монополярный электрокоагулятор может создать помехи, которые приведут к гиперсенсингу кардиостимулятора. Сенсинг – это способность кардиостимулятора чувствовать сокращения сердца.
Гиперсенсинг – это когда кардиостимулятор чувствует что-то еще, что не является сокращением сердца. В данном случае работа коагулятора может восприняться кардиостимулятором как сокращения собственного сердца. «А если сердца работает само, то зачем его стимулировать?» — подумает кардиостимулятор.
Еще раз суммируем: рожать самим с кардиостимулятором можно, если только у них нет сопутствующих заболевания сердца или других органов, которые могут быть противопоказанием. Кесарево сечение людям с кардиостимулятором — также возможно.
Имплантация кардиостимулятора беременным
Теперь еще один вопрос. Если вы беременны и у вас вдруг возникли показания для установки кардиостимулятора. Это вовсе не страшно и не проблема.Если беременным необходим кардиостимулятора экстренно, то операция проводится на любом сроке, без промедления.
Экстренные показания возникают, когда имеется выраженная брадикардия, которая угрожает жизни беременной и ребенку.Если экстренных показаний нет. То рекомендуется воздержаться от операции в течение первого триместра, хотя бы в течение первых 8 недель.
Дело в том, что в этот период у плода происходит закладка и формирование органов, а операция имплантации кардиостимулятора связана с воздействием рентгена. Подождите 8 недель и имплантируйте ЭКС, и тогда рентген не будет иметь негативных последствий для плода. Хочу успокоить тех, кому пришлось экстренно имплантировать ЭКС раньше 8 недели беременности.
Даже в этом случает вероятность нарушений со стороны плода — минимальна. Дело в том, что во время операции беременным живот и поясницу экранируют свинцовым покрывалом, что защищает плод.Операция проходит под местной анестезией новокаином в небольших дозах. Около 30 мл 0.5% раствора, что является безопасным для плода.
Обычно на 3-4 сутки пациента выписывают из стационара после имплантации кардиостимулятора.Поэтому, не волнуйтесь и смело следуйте рекомендациям вашего врача! Волнение может вам навредить больше, чем операция имплантации кардиостимулятора.
Шунтирование головного мозга при гидроцефалии – что это?
Шунтирование – это операция, позволяющая вылечить гидроцефалию и не допустить её развития в дальнейшем. Её цель состоит в том, чтобы создать дополнительный путь оттока церебральной жидкости из желудочков, когда нормальная её циркуляция затруднена или полностью невозможна.
Суть операции заключается в том, что специальной трубкой (шунтом) соединяют поражённый желудочек мозга и правое предсердие или брюшину. Таким образом, обеспечивается отток жидкости, желудочек возвращается к своим нормальным размерам.
Существует несколько методов шунтирования головного мозга:
- Вентрикуло-атриальное (соединение желудочка с правым предсердием, реже – с левым);
- Вентрикуло-перитонеальное (соединение желудочка с брюшиной);
- Вентрикуло-цистерностомия (соединение желудочка с цистернами паутинной оболочки головного мозга);
- Субдуро-перитонеальное (соединение пространства под твёрдой мозговой оболочкой с брюшиной);
- Вентрикуло-плевральное;
- Вентрикуло-уретральное (редкий вид шунтирования, соединение желудочка с мочеиспускательным каналом).
Какой именно метод будет применён в каждом конкретном случае, зависит от:
- особенностей течения заболевания у пациента;
- сопутствующих заболеваний;
- общего состояния.
Как делают операцию детям, взрослым и новорожденным?
Во время операции по шунтированию головного мозга пациенту вводится система трубок и клапанов, обеспечивающих нормальный отток ликвора.
Эти трубки в дальнейшем:
- не затрудняют движения;
- не нарушают кровоток;
- позволяют значительно улучшить состояние пациента.
У взрослых они устанавливаются на постоянной основе, у детей требуют периодической замены по мере роста ребёнка.
У новорожденных такая операция при наличии показаний должна проводиться как можно раньше. Это связано с тем, что при врождённой гидроцефалии нарушается развитие мозга, что приводит к отклонениям в психике и умственном развитии ребёнка.
Чем дольше сохраняется гидроцефалия, тем меньше у ребёнка в будущем шансов на успешную реабилитацию. Если же операция проведена в раннем возрасте, то она позволяет ребёнку развиваться так же, как и его здоровые сверстники.
У детей более старшего возраста и у взрослых причиной гидроцефалии обычно может быть перенесённый энцефалит или менингит, поэтому поражается чаще всего один желудочек. Это делает проще саму операцию, но удлиняет диагностику, ведь необходимо выяснить, в каком именно желудочке произошло нарушение.
Что даёт проведение данной операции?
Шунтирование нормализует отток ликвора из желудочков головного мозга, благодаря этому нормализуется и внутричерепное давление, что позволяет избавиться от головных болей.
Переполненный желудочек перестаёт сдавливать соседние структуры мозга, поэтому исчезают неврологические нарушения, вызванные гидроцефалией,
восстанавливаются утраченные двигательные функции.
У новорожденных в связи с особенностями физиологии, переполнение желудочков вызывает увеличение головы в размерах, сопровождающееся сдавлением и атрофией головного мозга.
В дальнейшем это грозит умственной отсталостью и тяжёлыми двигательными нарушениями у ребёнка.
Своевременно проведённое шунтирование позволяет прекратить этот процесс. Детский мозг очень пластичен, и функции повреждённых участков мозга быстро восстанавливаются, темпы развития ребёнка постепенно догоняют здоровых детей того же возраста.
Что касается косметического эффекта, то здесь, к сожалению, обратного развития не происходит, но по мере роста ребёнка пропорции его тела могут прийти в норму.
Предварительные обследования и подготовка
Прежде чем проводить операцию шунтирования:
- Пациенту будет назначен ряд анализов. Нарушения структуры желудочков, накопление в них жидкости и повреждение головного мозга в первую очередь видны на МРТ. Это исследование позволяет получить наиболее полную картину нарушений оттока ликвора в желудочках, и по его результатам решается вопрос о необходимости операции.
- Другие исследования – ангиографияголовного мозга (рентгенографическое исследование сосудов, может проводиться вместе с МРТ или КТ) для выявления возможных нарушений кровотока в головном мозге, риска кровотечений во время операции, особенностей расположения сосудов.
- Дополнительно проводится исследованиетой полости, в которую планируется вывести церебральную жидкость. Если в этом качестве выбрано предсердие – необходимо сделать ЭКГ, ЭхоКГ, допплерографию сердца, чтобы определить, насколько безопасна такая операция.
- Если планируется соединить поражённый желудочекс брюшиной, то проводится УЗИ и МРТ брюшной полости для выявления возможных противопоказаний к операции.
Если операция уже назначена, то пациенту необходимо:
Дважды принять душ
– вечером накануне операции и утром в день операции, при этом обязательно тщательно вымыть голову.- Последний приём пищидолжен быть за восемь часов перед операцией, пить воду можно в небольших количествах, алкоголь полностью противопоказан.
- Волосы на голове необходимосбрить (это делает медсестра) полностью или частично.
- Необходимо снять очки,контактные линзы, зубные протезы, серьги и пирсинг – во время операции на голове не должно быть никаких посторонних предметов.
- Все украшения, мобильныйтелефон и другие ценности необходимо заранее отдать родственникам или сдать в камеру хранения.
Цена операции
Цена операции варьируется в зависимости от региона и от особенностей клиники, но, точно можно сказать, что шунтирование – удовольствие не из дешёвых. Кроме самой операции, придётся потратиться и на диагностические процедуры, которые тоже стоят немало.