Не разгибается палец на руке — что делать и возможные причины патологии

Если не разгибается палец на руке, нужно знать, что делать, чтобы избежать осложнений. Существует много болезней, которые могут привести к ограничению движений в пальцах рук. Иногда патологии пальцев могут быть только симптомом более серьёзных заболеваний.
Если возникла проблема с разгибанием или сгибанием пальцев, необходимо принять меры для выяснения причины заболевания и профилактики возможных осложнений.
Возможные причины
Болезней, из-за которых не разгибаются пальцы, очень много. Наиболее частой причиной является травма или перелом пальца. Переломы рук также могут привести к повреждению мышц, сухожилий и нервов, что иннервируют пальцы.
Пожилые люди встречаются с проблемой сгибания пальцев намного чаще молодых. Помимо травмы, к повреждению пальцев, межфаланговых суставов, нервов и сухожилий приводят бактериальные заболевания, заболевания иммунной системы, онкологические заболевания, дистрофические изменения тканей кисти.
Болезни, которые влияют на движения в пальцах:
- артрит любой этиологии,
- остеоартроз,
- контрактура Дюпюитрена,
- болезнь Рейно,
- вибрационная болезнь,
- туннельный синдром,
- панариций,
- миозиты мышц сгибателей пальцев,
- невриты двигательного аппарата пальцев,
- стенозирующий лигаментит,
- онкологические заболевания двигательного аппарата пальцев.
Как правило, почти все вышеописанные болезни имеют длительное и малозаметное начало. Люди, работа которых связана с интенсивными движениями кисти, должны быть очень внимательны. При появлении первых симптомов нужно принять меры для остановки прогрессирования болезни.
Переломы
Переломы пальцев очень распространенное явление. Причин, по которым после перелома не сгибается палец, много, к основным относят следующие:
- сильная боль при сгибании,
- большой отёк и воспаление,
- повреждение мышц и нервных окончаний,
- кровоизлияния в межфаланговые суставы.
Очень часто вместе с переломом возникает вывих или подвывих, что тоже сильно ограничивает движения.
Симптомы перелома пальца:
- изменение длины травмированной части,
- появление патологических движений,
- крепитация костных отломков,
- деформация сустава и кости,
- боль,
- отёк.
При вывихах нужно обратить внимание на изменение формы межфалангового сустава, из-за отёка палец будет большой, а при сгибании может щелкать.
Подтвердить диагноз можно при помощи рентген обследования.
Артрит
Артрит воспаление сустава. Является одной с причин, по которым не разгибается палец. Воспалительные реакции в суставе могут быть проявлениями травм, аутоиммунных реакций (ревматизм), эндокринных нарушений.
Для артрита характерны такие симптомы:
- боль в суставе,
- скованность движений, которая начинается с утра,
- деформация сустава,
- повышение температуры тела,
- покраснение кожи над воспаленным суставом,
- ощущение характерного треска и щелканья при движениях,
- снижение трудоспособности.
Помимо симптоматики, необходимо проанализировать анамнез заболевания и причины развития патологии. Для подтверждения диагноза назначают УЗД и рентгенографию сустава. На рентгеновском снимке обращают внимание на суставную щель и наличие очагов воспаления. В анализе крови будет повышено СОЕ и С-реактивный белок.
Для лечения используют нестероидные противовоспалительные препараты, после острой фазы болезни назначают ЛФК.
Стенозирующий лигаментит
Заболевание сухожилий кисти встречается преимущественно у женщин старше 50 лет, но бывают и случаи, когда лигаментит встречается у детей.
Все сухожилия не имеют собственных сосудов и заключены в специальные футляры, которые называются их влагалищами.
Между сухожилием и внутренней поверхностью их влагалищ есть небольшое количество жидкости, благодаря которой осуществляется питание и трение сухожилий.
Когда повреждается сухожилие или его влагалище, развивается воспалительный процесс. Из-за воспаления влагалище не может продуцировать достаточное количество жидкости, а сухожилие теряет способность к движению.
В начале заболевания палец не разгибается или не сгибается до конца. С течением времени болезнь приводит к тому, что сгибать палец становится очень больно, в конце концов настает контрактура, возможность движения пальцем исчезает.
Много пациентов имеют специфическую жалобу и описывают её так, как будто палец соскакивает во время движения, очень сильно щелкает. Боль может возникать при надавливании на ладонь.
Для подтверждения диагноза необходимо сделать рентген и УЗД обследование кисти.
Остеоартроз
Под этим термином подразумевают группу заболеваний, которые сопровождаются повреждением хрящевой ткани сустава и последующей её атрофией и дистрофией.
Начало процесса малозаметно, никаких внешних признаков нет. В начале все изменения происходят в синовиальной жидкости сустава. Она изменяет свое биохимическое строение, начинает плохо питать хрящевую ткань, что и приводит к началу дистрофических изменений в суставе.
Клиническая картина: поражаются любые суставы, поражение может быть как симметричным (при аутоиммунных процессах), так и асимметричным (при травмах). Проявления на руках могут быть разными, например: на правой руке не разгибается безымянный палец, а на левой большой.
Симптомы проявляются больше утром, не разгибаются пальцы, наблюдается ощущение скованности в кисти, сложно сжать руку в кулак. Чем сильнее дистрофия, тем больше нужно времени чтобы «расшевелить» пальцы. Примерно к обеду симптомы могут пройти.
Для диагностики тяжести заболевания существует множество специальных таблиц с баллами и симптомами. Чтобы определить степень повреждения сустава, нужно произвести рентгеновское обследование. Если есть подозрения на аутоиммунную этиологию воспаления, в крови проверяют наличие антител к хрящевой ткани.
Целью лечения является замедление процесса дистрофии хрящевой ткани сустава и снятие воспалительных симптомов. Наряду с консервативным лечением назначают ЛФК и физиопроцедуры. Упражнения направлены на профилактику появления контрактур и анкилозов.
Контрактура Дюпюитрена
Контрактура Дюпюитрена является генетическим заболеванием, при котором апоневроз ладони превращается в плотную фиброзную ткань, что препятствует движению сухожилий через апоневроз. Нередко в процесс присоединяется ладонная фасция и близлежащие структуры.
Клиническая картина смазана, заболевание развивается медленно, больных редко тревожит зуд или боль в области патологического утолщения тканей.
Одной из первых жалоб является не достаточное сгибание пальцев на руках, движения становятся тугими, а потом и вовсе невозможны. Кожа ладони становится морщинистой и бугристой.
Диагноз можно подтвердить, попросив пациента положить руку на стол или твердую поверхность. Если пальцы не будут ровно прилегать к столу, не будут сгибаться, можно смело ставить диагноз контрактура Дюпюитрена.
Лечение заключается в рассекании утолщённого апоневроза и ладанной фасции. Такой метод лечения применялся с 19 столетия и до этих пор не теряет своей актуальности.
Диагностика
Для диагностики причин, из-за которых не сгибается палец на руке, необходимо обратиться к хирургу или травматологу. В случаях, когда хирургической патологии нет, такими пациентами занимается терапевт или ревматолог.
Основные методы диагностики:
- рентгенологическое исследование,
- МРТ диагностика,
- УЗД диагностика,
- общеклинические анализы (крови, мочи),
- определение антител к хрящевой ткани,
- эндоскопические исследования,
- биопсия хрящей или сухожилий с апоневрозами.
Диагностика должна быть направлена на выявление причины и последствий. Опираясь на диагностические данные, врач выбирает методику лечения. Постановка диагноза не составляет труда при наличии необходимой аппаратуры.
Лечение патологии
Все лечение можно разделить на три основных группы:
- устранение причины, по которой не сгибаются пальцы рук,
- уменьшение проявлений симптомов,
- борьба с последствиями.
Если причина заключается в травмировании сустава, необходимо произвести фиксацию и достичь регенерации ткани, если же причиной является воспалительный бактериальный процесс, нужно назначить антибактериальные препараты. Такие заболевания, как контрактуры или фиброзы, лечат только хирургическим путём. Важно не только избавиться от причины, но и максимально уменьшить возможность рецидива.
Если после курса лечения улучшений нет, плохо сгибаются пальцы, необходимо пересмотреть диагноз, возможно, были допущены ошибки.
В комплекс лечебных мероприятий можно добавить физиопроцедуры и ЛФК. Хорошо в лечении помогает диета и режим дня. Рацион наполняют большим количеством белка и витаминов группы Е и С. При значительных повреждениях нервов в рацион добавляют продукты, богатые на витамин В12.
Очень мало необратимых причин, по которых не разгибается палец в фаланговых суставах. Чем раньше начать лечение, тем благоприятнее прогноз, быстрее наступает выздоровление.
Защелкивающийся палец

Защелкивающийся палец – это заболевание кисти, при котором один или несколько пальцев блокируются в согнутом или, реже, в разогнутом положении. Это заболевание известно как стенозирующий тендовагинит, стенозирующий лигаментит, пружинящий палец, болезнь Нотта, узловатый тендинит и щелкающий палец.
Характерный симптом этого заболевания – боль в основании пораженного пальца. Болит при надавливании или при выполнении мелких движений. Часто над больным местом образуется припухлость. На этой стадии уже можно прощупать уплотнение в сухожилии на ладони в основании пальца.
Через некоторое время боли начинают беспокоить не только в движении и при надавливании, но и в покое. При сгибании и, особенно, при разгибании страдающий чувствует какую-то помеху. Чтобы выполнить действие, нужно прилагать все больше усилий. Часто пациенты чувствуют щелчок в области последнего сустава, после которого палец фиксируется в согнутом положении.
А потом наступает период, когда палец привести в разогнутое или согнутое положение становится невозможно.
Описание
Защелкивающийся палец впервые описал А. Нотта, в честь которого это заболевание и названо.
В 1850 году он опубликовал статью «Исследование о своеобразном заболевании оболочек сухожилий кисти, характеризующемся развитием узловатости сухожильного канала сгибателей пальцев и препятствием к их движению».
А первую операцию по избавлению от этого заболевания провел Шенборн в 1887 году. Операция прошла успешно, однако гораздо важнее было то, что во время этой операции врачи получили возможность разобраться, что же все-таки происходит в пальцах при болезни Нотта.
Стенозирующий тендовагинит – это сжимающее воспаление сухожильного влагалища. Сухожилие – это тяжи из волокнистой ткани, прикрепляющее мышцу к кости. Они окружены защитной оболочкой – сухожильным влагалищем. Она предотвращает трение при скольжении сухожилий мышц-сгибателей и разгибателей.
Сухожилия мышц-сгибателей пальцев через канал запястья выходят на ладонь, а оттуда расходятся к пальцам. Причем к первому пальцу отходит только одно сгибательное сухожилие, а к остальным – по два. А чтобы зафиксировать сгибающие сухожилия и препятствовать разгибанию пальцев, существуют кольцевидные связки.
Как правило, в области кольцевидной связки и возникает сжимающее воспаление. Оно развивается при перегрузке связок или при постоянном давлении на них.
При воспалении не только сужается кольцевидная связка, но и утолщается часть сухожилия. Именно при протискивании этой утолщенной части через суженную связку и возникает щелчок. А через какое-то время утолщенная часть не может пройти через связку и застревает перед ней.
Это профессиональное заболевание, встречающееся преимущественно у молодых людей, работа которых требует большой нагрузки на пальцы рук.
В группе риска находятся электросварщики, полировщики, закройщики, штамповщики, обрубщики и каменщики, а также представители других профессий, при которых происходит хроническая травматизация кистей.
Любая работа, при которой человек постоянно совершает хватательные движения или при которой что-либо давит на ладонь в районе кольцевидных связок, может стать причиной щелкающего пальца.
Бывает, что щелкающий палец развивается у детей. Это происходит из-за слишком толстого сухожилия, которое не может нормально скользить в сухожильном влагалище.
Лечение
Лечение щелкающего пальца может быть консервативным и оперативным. Консервативное лечение заключается в устранении причины заболевания, иммобилизации пальца, физиотерапевтических процедурах. Также назначают противовоспалительные препараты.
Консервативное лечение может занять много времени, однако к излечению оно приводит не всегда. И если оно не помогает, палец все еще неподвижен и болит, тогда проводят операцию. В ходе операции рассекают кольцевидную связку пальцев.
После выписки из больницы после операции пациент должен разрабатывать пальцы, но не перегружать их. Это нужно делать, чтобы избежать контрактур и срастания сухожилий пальцев. После операции пациент нетрудоспособен примерно 3 недели.
Однако судить об успешности операции можно только через год.
Профилактика
Профилактика щелкающего пальца заключается в предотвращении травм и соблюдении гигиены производства. Причем последнее – очень важно.
Известны случаи, когда у работников развивался щелкающий палец из-за того, что они нарушали правила работы, например, резали вместо 5 слоев ткани 8 или больше.
Заболевание развивается очень быстро, поэтому при первых же симптомах, возникших в руке при изменении вида деятельности или порядка работы, нужно обратиться к ортопеду.
© Доктор Питер
Травма разгибателя пальца (mallet finger)

Подкожный разрыв разгибателя пальца — так вкратце можно назвать самую частую травму сухожилий, а именно закрытое повреждение разгибательного аппарата пальца на уровне дистального межфалангового сустава.
Индивидуальный ортез из термопластика Orfit
Самое элегантное решение для отрыва сухожилья разгибателя — индивидуальный ортез из термопластика Orfit, который стоит 1000 рублей.
Идеально сидит на пальце, даёт необходимое переразгибание, оставляет все остальные суставы подвижными. Работает даже через 2 месяца после травмы!
Узнать подробнее
Почувствуйте разницу:
стандартные решения
решение handclinic.pro
Если следовать рекомендациям — функция будет как на видео сразу после снятия ортеза
У кого чаще бывает повреждение разгибателя?
Как правило, подобная травмы связана с нагрузкой на пальцы, с которой сталкиваются спортсмены или рабочие. Каких-либо данных по характерному полу или возрасту мне найти не удалось. Нередки случаи, когда даже незначительная нагрузка приводит к отрыву сухожилья, например, палец может зацепиться за карман или можно неудачно задеть край стола.
Симптомы отрыва сухожилья от дистальной фаланги
Обычно травма разгибателя не сопровождается сильной болью. Иногда люди замечают отсутствие активного разгибания только через некоторое время.
Вот так выглядит повисший кончик пальца, благодаря ассоциации с молотком в англоязычной литературе он называется mallet finger – молоточкообразный палец.
Палец можно разогнуть с помощью внешней силы вполне безболезненно, но сам он этого сделать не может, цепляется за все и доставляет неудобство. Возможен отек и болезненность на тыле дистального межфалангового сустава.
Диагностика травмы пальца
Если нет сильной боли, а есть комфортный пассивный объем движений, я ограничиваюсь осмотром. В случае выраженного отека и болей при движении или невозможности пассивно разогнуть палец, все же стоит сделать рентгенограммы для исключения отрывного перелома.
Принципиальными являются размеры костного фрагмента и наличие подвывиха дистальной фаланги в ладонную сторону.
Лечение разрыва разгибателя
Согласно рекомендациям американской ассоциации кистевых хирургов, большинство подобных травм может лечиться консервативно, т.е. без операции.
Предложено множество различных фиксаторов для лечения, главная цель которых – удержать кончик пальца в положении максимального разгибания или даже переразгибания в течение длительного времени.
Для свежих повреждений (до 1 недели) этот срок составляет 6 недель, тогда как менее расторопным пациентам придется носить фиксатор 2 месяца.
Я делаю вот такой, на мой взгляд, очень удобный и функциональный фиксатор из низкотемпературного пластика.
Ортопеды старой школы будут критиковать такой дизайн ортеза, потому что раньше считалось необходимым фиксировать проксимальный межфаланговый сустав в положении сгибания.
На современном этапе развития кистевой хирургии мы имеет доказательства, что это надо делать только в случае формирования так называемой «лебединой шеи», т.е. переразгибания в проксимальном межфаланговом суставе, что случается крайне редко.
Вот пример консервативного лечения, начатого на сроке 1 месяц после травмы.
Конечно, сразу после снятия фиксатора палец выглядит несколько экстравагантно, однако он прямой, и с этим никто не поспорит. Без сомнений следы от ортеза пройдут в течение дня.
Когда нужна операция при отрыве разгибателя?
Несмотря на тот факт, что даже отложенное на месяцы консервативное лечение дает хорошие результаты, иногда все же делают операции при подобной травме.
Показания следующие:
- Отрыв костного фрагмента величиной более 30% ширины суставной поверхности.
- Подвывих дистальной фаланги в ладонную сторону.
- Отсутствие надежды у пациента на хороший результат консервативного лечения (неудачный опыт, недостаточная убедительность врача, нежелание носить фиксатор в течение длительного времени).
- Давность травмы более 3 месяцев, хотя Medscape дает и полгода.
В чем заключается операция?
При операции оторванное сухожилье подшивают к дистальной фаланге с помощью специального якоря (анкера), если есть перелом, костный фрагмент фиксируют с помощь спицы или винта. Как правило, после операции роль наружного фиксатора играет проведенная через сустав спица.
После лечения самое главное при разрабатывании не использовать вторую руку. Кончик пальца согнется сам, сгибатели сильнее разгибателей, не надо ему помогать.
Ориентировочная стоимость хирургического лечения данной патологии 30000 — 40000 рублей в зависимости от объема и сложности вмешательства
Возможно, Вас заинтересует:
- Палец лыжника
- Перелом ладьевидной кости
- Переломы пястных костей
Что делать, если не разгибается палец на руке
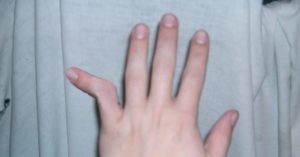
Дискомфорт, возникающий в пальцах, встречается достаточно часто у людей преклонного возраста. Иногда пальцы не разгибаются у молодых пациентов.
Патология, когда палец плохо разгибается, усложняет жизнь, при наличии болевых ощущений проблемно взять в руку даже легкий предмет.
Чтобы устранить провоцирующий фактор, стоит разобраться с вариантами, когда палец на руке не разгибается и изменениями в организме, вызвавшими болезнь.
Причины, по которым не разгибается палец на руке
Причин, вызвавших ситуацию, когда палец на руке разгибается с трудом, или не разгибается вообще, может быть несколько. Чаще всего провоцирующим фактором становится травма.
Вывих происходит при падении, сокращении мышц, при резком ударе или спазме. Чаще это заметно,когда палец не разгибается до конца – фото смотрите ниже.
Патология отличается следующими симптомами:
- сильная боль;
- изменение формы сустава;
- отек, изменение цвета кожи на травмированном участке;
- отсутствие или ухудшение подвижности.
Другая распространенная причина – синдром вибрационной болезни. Прогрессирует медленно, имеет несколько стадий. Подвергаются ей представители профессий, связанных с вибрацией (резчики камней, бурильщики, водители, укладчики асфальта и пр.).
Другие факторы, при которых становится невозможно разогнуть палец на руке:
- Перелом. Если лечение было неправильным, конечности теряют подвижность, ухудшается хватательная функция кисти. Чаще переломам подвергается указательный палец в районе ногтя, после чего он перестает разгибаться. Лечение консервативное при сохранении целостности суставной части. Накладывается гипсовая повязка, шиной делают рядом находящийся сустав. Чтобы сохранить подвижность конечности, кисти, необходимо после снятия гипса хорошо разрабатывать руку с помощью массажа, физиотерапевтических процедур, гимнастики.
- Артрит. Одним из симптомов заболевания, при котором воспаляются суставы, является ухудшение подвижности конечностей, например, плохо разгибаются пальцы на руке. Болезнь считается дополнительной, возникающей на фоне другого недуга. Чтобы сохранить подвижность, не допустить перехода в сложную стадию, необходим подбор правильных медикаментов, методов лечения. Артрит выделяется наличием следующих симптомов: хруст при движении, усиление боли при смене погоды, воспаление суставов, слабость кисти.
- Стенозирующий лигаментит. Патология предполагает блокировку конечности в одном положении. Основное проявление болезни – отсутствие возможности двигать пораженным суставом. Часто наблюдается сочетание с другими заболеваниями: артрозом, эпикондилитом.
- Остеоартроз. Болезнь протекает незаметно, при развитии наблюдается увеличение количества симптомов. Вначале ощущается небольшой дискомфорт суставной части, который иногда пропадает. Развитие недуга предполагает наличие следующих симптомов: сустав изменяет форму, при любом движении ощущается хруст, становится больно согнуть палец руки, уменьшается амплитуда движений. Часто болезнь развивается на нескольких конечностях, не затрагивая остальные.
- Контратура Дюпюитрена. Болезнь затрагивает сухожилия сгибателей. Ладонь становится все более жесткой, плотной, конечности начинают изгибаться. Поражение распространяется чаще на несколько пальцев, но возможно распространение на всю руку. Протекает недуг плавно, возможность двигать суставами по ограниченной амплитуде сохраняется, причиняя больному незначительные неудобства.Иногда развитие происходит стремительно, один или несколько пальцев быстро загибается в сторону ладони. Первые стадии развития патологии включают лечение физиологическими процедурами, специальными упражнениями, установкой на ночь лонгетов. При достаточной прогрессии, болезнь устраняется путем вмешательства хирурга, с помощью удаления тканей. Лечение может быть невозможным, тогда поврежденная часть удаляется.
- Защемление нервных окончаний. Палец перестает двигаться, согнуть его невозможно. Если помочь при сгибании другой рукой, никаких болевых ощущений не возникает.
Возможны иные болезни, при которых не разгибается палец на руке: подагра, синдром Рейно, теносиновит и т. д.
Загрузка…
Несгибаемость пальцев на фото – последствия вывиха.
По дополнительным симптомам скованности пальца на руке можно сделать первичные выводы о виде патологии.
Травма – разрыв разгибательной связки фаланги.
При сильной боли, когда фаланга пальца не разгибается, необходима врачебная помощь. Причин изменений подвижности много, так что вначале стоит обратиться к терапевту. Врач проводит обследование, может направить к следующим узкоспециализированным специалистам:
- ревматологу, рассматривающему заболевания, связанные с соединительными тканями;
- невропатологу, при защемлении нервов;
- хирургу, при подозрении на необходимость ампутации, или хирургического лечения.
Специалист определит характер патологии, направит на дополнительные исследования:
- УЗИ, чтобы определить изменения суставов;
- рентген, при котором выполняется снимок в трех проекциях;
- КТ, способная показать любые изменения тканей, опоясывающих больной сустав;
- МРТ, является наиболее точным диагностическим инструментом, при котором используются электромагнитные волны;
- электроспондилография, позволяющая определить проблемы в функционировании пальца. Проводится исследование части позвоночника, отвечающей за работу верхних конечностей;
- внутрисуставная пункция. Проводится при необходимости внесения лекарства в больной очаг, или для удаления накопившейся жидкости;
- кожная биопсия – применяется при выявлении определенных болезней.
Кроме перечисленных исследований, если большой палец руки не разгибается, назначается анализ крови и мочи. После получения результатов анализов, пациент лечится путем приема медикаментов, применения процедур и другими методами.
Лечение, когда не разгибается палец на руке
После обращения за медицинской помощью, когда большой палец не разгибается, стоит учитывать, что при невозможности разогнуть пальцы на руке, для лечения используется комплексная терапия.
Чтобы купировать боль, часто применяются нестероидные противовоспалительные препараты: Ибупрофен, Индометацин, Отрофен, Диклоген и другие.
При сложных воспалениях, применяются кортикостероидные вещества: Дипроспана, Преднизолон и т. д. Если требуется, врач вводит новокаин.
Важно: действие лекарств, чаще всего, направлено на ослабление симптомов: снятие воспаления, удаление болей, улучшение подвижности. Они редко используются в качестве основного лечения.
Физиотерапия для улучшения подвижности пальцев
Физиотерапевтические методы при отсутствии подвижности пальцев могут быть самыми разными. Основная задача – улучшение притока крови к пораженному суставу, разогрев конечности для уменьшения болевых ощущений.
Процедуры помогут устранить опухоль, уменьшить отек, повысить регенеративную функцию хрящевой ткани.
Использоваться могут лазерная терапия, магнитотерапия, электрофорез, ванночки с воском или парафином, массаж, лечебная физкультура.
Другая статья по теме: Перелом лучезапястного сустава
Программа реабилитации, когда палец не разгибается в суставе, строится таким образом, чтобы не было привыкания к применяющейся методике лечения. При использовании одинаковых методов происходит адаптация организма, результативность лечения уменьшается. Мероприятия должны комбинироваться, заменяться, дополняться.
Дополнительная информация: для повышения подвижности пальцев, применяется лечебный массаж. Используются следующие техники: поглаживание, растирание, вибрация, поколачивание. Процедуры проводятся до 3 раз в сутки перед гимнастикой, сеансами. Курс лечения не превышает 12 дней.
Если палец с трудом разгибается, при необходимости физико-химического воздействия на ткани, применяется электрофорез вместе с лечебными препаратами. Цель процедуры – нормализация роста соединительной ткани, что особенно целесообразно для лечения артроза. Метод дополняется тепловыми и электрическими воздействиями. Курс лечения составляет до 25 процедур.
Если согнулся палец на руке и не разгибается, в комплексе с другими методами, рекомендуется использовать специальную гимнастику для повышения подвижности суставов. Эффективны постукивания по столу больными суставами, кручение в руках любых мелких предметов, сгибания – разгибания, растягивание пальцев в разные стороны.
До начала гимнастики рекомендуется подержать больные пальцы в теплой воде. Мероприятия повышают подвижность суставов, активизируют обменные процессы на требуемых участках, восстанавливают двигательную функцию.
Народная медицина
Следующий список средств народной медицины поможет улучшить подвижность пальцев, уменьшит опухоль. Приведенные рецепты не являются основной терапией, служат дополнением к основному лечению, составленному врачом.
Список рецептов народной медицины для повышения подвижности больных пальцев:
- Измельчается трава морозника кавказского, заполняется жидким медом. На 30 г полученного состава добавляется 10 мл растительного масла и 0,5 ч. л. горчицы. Ингредиенты смешиваются и выливаются в емкость, ставятся на огонь до получения однородного состава. Мазью обрабатывать поврежденный участок 2 раза в день для уменьшения болей.
- Масло прополиса смешивается с растительным маслом в одинаковом количестве. Средством смазывать больной участок 3 раза в день.
- Зеленый картофель ослабляет боль. Картофелина очищается, измельчается. Подогреть кашицу до 40 градусов, переместить в марлевый мешочек. Средство прикладывается к больному пальцу для уменьшения боли перед сном.
- Нашатырный спирт соединяется с живичным скипидаром в равном количестве. В 40 мл состава добавляется 2 сырых куриных яйца. Смесь взбивается до образования однородной массы. Больной участок обрабатывается 3 раза в день.
- Масло алоэ обладает успокаивающим эффектом. Смазывать больной участок можно до 3 раз в сутки, что поможет уменьшить отечность, вылечит воспаление.
Рецепты целебных ванночек для повышения подвижности пальцев:
- ванночка с хвоей. В емкость добавить измельченную хвою с ветками, залить водой. Смесь кипятится, томится не менее 30 минут. Следует процедить от сосны жидкость, опускать туда руки на 15 минут для облегчения боли. Процедура проводится ежесуточно утром;
- солевая ванночка. На 1 л кипятка добавляется 1 ст. л. измельченной морской соли. Туда добавляется 1 ст. л. хвойного масла, смешивается. Руки держатся в составе 20 минут каждое утро для успокоения боли.
Рецепт эфирного масла: 20 г сухих цветов лаванды смешивается со 100 г растительного масла. Жидкость устанавливается на водяную баню на 30 минут, остывает. Хранить в холодильнике, растирать пораженный палец, который не сгибается, ежедневно. Другой рецепт: в равном количестве смешивается пихтовое и лавандовое масло. Составом растирать больной участок несколько раз в день.
Важно: для укрепления суставов пальцев необходим витамин В6. Он содержится в печени, рыбе, чесноке, фундуке. Чтобы повысить результативность терапии, использовать пищевые добавки стоит в комплексе с другими методами.
Другие полезные статьи
- Что делать, если вывихнул палец на рукеВывих пальца руки – это болезненное состояние, во время которого у пострадавшего смещаются суставные поверхности костей. Палец теряет подвижность и функциональность, он развернут к тыльной…
- Что делать, когда немеет палец рукиЧувство онемения указательного пальца свидетельствует о целом ряде достаточно серьезных заболеваний. К сожалению, мало кто задумывается о причинах этого явления. Итак, почему немеет указательный палец,…
- Вывих руки — что делать?Смещение возникает, когда к руке прикладывается огромная сила, но при этом она находится в неестественном (изогнутом) положении, это одна из самых болезненных травм конечностей. Она…
- Боль при поднятии руки в плече — что делатьПоявление боли в плече – неприятный и неудобный фактор. Подвижность руки или всего сустава понижается, человеку сложно работать, выполнять любые дела. Лечение стоит начать незамедлительно,…
Улучшить свою карму — рассказать друзьям о классной статье!:
Контрактура Дюпюитрена

Контрактурой Дюпюитрена, французской болезнью или ладонным фиброматозом, называют рубцовые деформации и укорочение сухожилий в области кисти, которые приводят к сгибанию и фиксации пальцев в неестественном положении и невозможности их полностью разгибать. Чаще всего страдают мизинец и безымянный палец на одной или обеих руках.
Причины
Контрактура Дюпюитрена характерно в основном для мужчин среднего возраста, возникновение в молодом возрасте — редкость, но оно протекает быстрее и приводит к стойким и тяжелым деформациям кисти.
По мере увеличения возраста количество случаев контрактуры Дюпюитрена увеличивается, а сама болезнь медленно прогрессирует. Более всего страдают от нее жители Европы, Ирландии и скандинавских стран.
В основном при контрактуре Дюпюитрена поражается:
- ладонная поверхность кисти на одной или обеих руках,
- описаны поражения подошвы,
- несколько реже затрагиваются межфаланговые суставы на кистях,
- редко поражаются пещеристые тела полового члена.
На сегодня точной причины заболевания не выяснено, однако в семьях с контрактурою Дюпюитрена можно проследить наследственную предрасположенность. Обычно ген передается на Х-хромосоме с неполным доминированием, и поэтому, проявляет себя активнее у мужчин.
Выдвигаются несколько теорий происхождения болезни Дюпюитрена:
- травмы кисти и отдельных пальцев,
- неврогенное происхождение деформации (ущемление нервов, идущих к кисти и пальцам),
- эндокринные нарушения,
- наследственный дефект в соединительной ткани,
- физические перегрузки кисти,
- воспалительные поражения связочного аппарата, прошедшие незамет Но но оставившие последствия.
Считается, что контрактура Дюпюитрена свойственна не только кисти, но и всей соединительной ткани организма, с «излюбленной» локализацией в области рук.
Предрасполагающими факторами для развития болезни Дюпюитрена являются:
- курение,
- алкоголизм,
- сахарный диабет,
- эпилепсия.
Проявления контрактуры Дюпюитрена
Нормальная кисть способна полностью сгибать и разгибать все пальцы. При поражении контрактурой Дюпюитрена ладонная связка каждого пальца как бы ссыхается и не дает возможности полностью разогнуть палец.
При этом развивается нарушение движения в суставах пораженных пальцев, вплоть до полной их обездвиженности. В этом случае формируется анкилоз – суставные поверхности срастаются. На поверхности ладони в проекции сухожилий формируются узлы.
Они могут быть болезненными.
Исходя из того, где первоначально развивается поражение, различают ладонную, пальцевую, смешанную форму контракруры Дюпюитрена.
Контрактура Дюпюитрена является стадийным заболеванием, выделяют четыре стадии повреждения.
На первой стадии проявляются:
- подкожное уплотнение в зоне ладони,
- движения пальцев почти не ограничены,
- изменения не мешают нормальной жизни,
- нет существенных косметических дефектов.
На второй стадии обычно проявляются:
- ограничение при пассивном разгибании пальцев не более чем на 30 градусов,
- незначительное ограничение в функциях кисти,
- отсутствие боли,
- есть полный и выраженный эффект от операций.
На третьей стадии формируется:
- дефект в разгибании пальца оставляет от 30 до 90 градусов,
- палец постоянно согнут,
- есть болезненность в области кисти,
- выраженно нарушены функции кисти,
- нет полного эффекта при операции, дефект разгибания может полностью не устраняться.
При четвертой стадии происходит:
- переход патологического процесса на сухожилия и суставы,
- стойкие изменения пальцев,
- срастание суставных поверхностей (контрактуры),
- дефицит разгибания пальцев более 90 градусов, палец практически не разгибается,
- хирургическое лечение мало эффектив Но часто приходится проводить несколько сложных операций.
- кисть сильно деформирована и не может выполнять свои функции.
Лечение контрактуры Дюпюитрена
Лечением занимаются врачи-ортопеды. Выделяются два направления лечения — консервативная терапия и хирургические методы.
Выбор метода зависит от степени тяжести и длительности заболевания, а также от того, насколько ограничена подвижность суставов и функция кисти.
Основа выбора лечения – степень изменения сухожилий в зоне ладони, которые прощупывает врач, размер поражения и состояние окружающих тканей на ладони.
К консервативным методам относят:
- физиотерапевтические тепловые процедуры (парафин, озокерит).
- упражнения для растяжения сухожилий,
- наложение лонгет в максимально разогнутом положении пальцев на время сна,
- ультразвуковое лечение,
- электрофорез,
- инъекции кортикостероидов.
- лечебные блокады местных анестетиков с гормонами.
Консервативная терапия способна только замедлить течение контрактуры Дюпюитрена. Но не прекратить ее, рано или поздно потребуется хирургическая коррекция.
К хирургическим методам относят игловую апонейротомию (удаление узелков специальными иглами).
Операция показана при достижении пальцем угла сгибания, ограниченного уже на 30 градусов. При этом полностью или частично иссекается сухожильная фасция и патологические тяжи.
При выраженных изменениях проводят артродез – делают палец прямым, но с неподвижным суставом. В очень тяжелых случаях, когда соединительная ткань сильно разрослась и поразила нервы и сосуды может быть даже ампутация пальца.