Норма и патология на УЗИ головы плода при беременности в 1, 2 и 3 скрининг
УЗИ для беременных является скрининговым методом обследования. Медицинский термин « ультразвуковой скрининг» — это осмотр абсолютно всех беременных женщин в установленные сроки с целью выявления внутриутробных пороков развития плода.
Скрининговое исследование проводится трехкратно в течение беременности:
- I скрининг – в 11-14 недель;
- II скрининг – в 18-22 недели;
- III скрининг – в 32-34 недели.
Узи головы плода на 1 скрининге
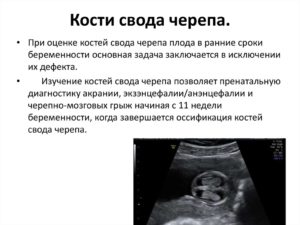
Будущей маме в конце I триместра назначают первый скрининг УЗИ для того, чтобы внутриутробно исключить такие грубые пороки развития головы плода, как патологию головного мозга, костей черепа и лицевого скелета.
Врач оценивает следующие структуры плода:
- контуры костей свода черепа на их целостность;
- структуры головного мозга, которые в норме выглядят в виде «бабочки»;
- проводит измерение длины носовой кости плода (в 11 недель указывают ее наличие или отсутствие, а в 12-14 недель – норма от 2 до 4 мм);
- бипариетальный размер (БПР) головы – измеряется между наиболее выступающими точками теменных костей плода. Среднее нормативное значение БПР в сроке 11-14 недель от 17 до 27 мм. Эти показатели врач посмотрит в специальной таблице.
Если с Вашим плодом все в порядке, в протокол УЗИ врач запишет следующее:
- кости свода черепа – целостность сохранена;
- БПР -21 мм;
- сосудистые сплетения симметричны, в форме «бабочки»;
- длина носовой кости – 3 мм.
Какая встречается патология головы во время проведения первого УЗИ-скрининга?
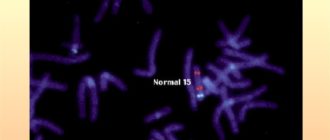
Особое внимание уделяется оценке длины носовой кости плода. Это информативный критерий ранней диагностики синдрома Дауна.
Осмотр костей черепа уже в конце I триместра дает возможность выявления таких тяжелых отклонений развития, как:
- акрания;
- экзэнцефалия;
- анэнцефалия;
- черепно-мозговая грыжа.
Анэнцефалия — наиболее частый порок ЦНС, при котором полностью отсутствует ткань мозга и кости черепа.
Экзэнцефалия — кости черепа также отсутствуют, но имеется фрагмент мозговой ткани.
Акрания — порок развития, при котором мозг плода не окружен костями черепа.
Важно знать! При этих трех пороках наступает гибель ребенка. Поэтому при их обнаружении в любом сроке беременности предлагается ее прерывание по медицинским показаниям. В дальнейшем женщине необходима консультация генетика.
Черепно-мозговая грыжа — это выпячивание мозговых оболочек и мозговой ткани через дефект костей черепа. В таком случае требуется консультация нейрохирурга, чтобы выяснить, возможно ли исправить этот дефект при помощи операции после рождения ребенка.
Расшифровка УЗИ головы плода на 2 скрининге
Во время второго скрининга также пристальное внимание уделяется головному мозгу и лицевому скелету. Выявление патологии развития плода позволяет предупредить будущих родителей о возможных последствиях и получить информацию о долгосрочном прогнозе.
Важными показателями при осмотре являются бипариетальный размер (БПР), лобно-затылочный (ЛЗР) и окружность головки плода. Все эти важные измерения проводятся в строго поперечном сечении на уровне определенных анатомических структур.
Врач оценивает форму головы плода по цефалическому индексу (соотношение БПР/ ЛЗР). Вариантом нормы считаются:
- долихоцефалическая форма (овальная или продолговатая);
- брахицефалическая форма (когда череп имеет округлую форму).
Важно! Если у плода обнаружена лимонообразная или клубничкообразная форма головы, это плохо. Необходимо исключать генетические заболевания и сочетанные пороки развития.
Уменьшение этих показателей (маленькая голова у плода) – неблагоприятный признак, при котором нужно исключать микроцефалию (заболевание, для которого характерно уменьшение массы мозга и умственная отсталость).
Но не всегда маленькая окружность головы говорит о патологии.
Так, например, если все остальные размеры (окружность животика, длина бедра) также меньше нормы, это будет свидетельствовать о внутриутробной задержке развития плода, а не о пороке развития.
При увеличении БПР и окружности головки (большая голова плода) могут говорить о водянке головного мозга, о наличии мозговой грыжи. Если же при фетометрии (измерение плода) все остальные показатели тоже выше нормы, то увеличение БПР говорит о крупных размерах плода.
Ко времени второго скринига уже сформировались все анатомические структуры мозга и они хорошо визуализируются. Большое значение имеет измерение боковых желудочков мозга. В норме их размеры не должны превышать 10 мм (в среднем – 6 мм).
Обратите внимание! Если боковые желудочки головного мозга плода на УЗИ расширены от 10 до 15 мм, но при этом размеры головки не увеличены, такое состояние называется вентрикуломегалия.
К расширению боковых желудочков и вентрикуломегалии могут привести хромосомные аномалии, инфекционные заболевания мамы во время беременности, внутриутробная гипоксия плода.
Вентрикуломегалия может быть:
- симметричной (когда расширены боковые желудочки обоих полушарий мозга);
- асимметричной (расширение одного из желудочков или его рога, например, левосторонняя вентрикуломегалия);
- может существовать изолированно от пороков развития;
- или сочетаться с другими пороками.
При легкой и средней степени необходимо тщательное динамическое наблюдение за размерами желудочков мозга. В тяжелых случаях эта патология может перейти в водянку головного мозга плода (или гидроцефалию). Чем раньше и быстрее произойдет переход из вентрикуломегалии в гидроцефалию, тем хуже прогноз.
Очень трудно бывает ответить на вопрос родителей, насколько будут выражены при таком отклонении неврологические проявления у их будущего малыша и каким будет его психомоторное развитие. И если будет стоять вопрос о прерывании беременности после обнаружения данной патологии, следует последовать рекомендациям врачей.
Гидроцефалия — еще одна патология головного мозга, которая выявляется на УЗИ.
Это состояние, когда наблюдается увеличение размеров желудочков головного мозга более 15 мм за счет скопления жидкости (ликвора) в их полостях с одновременным повышением внутричерепного давления и приводящее к сдавлению или атрофии головного мозга. Как правило, для этой патологии характерно увеличение размеров головки плода.
Следует сказать, что наиболее неблагоприятным будет прогноз при сочетании вентрикуломегалии/гидроцефалии с другими пороками развития, хромосомными аномалиями, а также при изолированной гидроцефалии.
На втором скрининге особое значение отводится оценке анатомии мозжечка (он состоит из двух полушарий, которые соединены между собой, так называемым червем мозжечка). Мозжечок – в переводе означает «малый мозг», отвечает за координацию движений.
Гипоплазия (недоразвитие) червя мозжечка может привести к плачевным последствиям:
- утрачивается способность держать равновесие;
- отсутствует согласованность мышц;
- теряется плавность в движениях;
- появляются проблемы с походкой (она становится пошатывающейся, как у пьяного);
- появляется дрожь в конечностях и головке ребенка, замедленная речь.
Очень важным для выявления этой патологии является измерение межполушарного размера мозжечка.
Делая «срез» через мозжечок врач оценивает размеры мозжечка, определяет червя мозжечка. В норме межполушарный размер мозжечка (МРМ) во 2 триместре равен сроку беременности.
Размер мозжечка плода по неделям беременности: таблица
| Срок беременности, нед | 95% | 50% | 5% |
| 14 | 1,4 | 1,2 | 1 |
| 15 | 1,5 | 1,3 | 1,1 |
| 16 | 1,6 | 1,4 | 1,2 |
| 17 | 1,8 | 1,6 | 1,4 |
| 18 | 1,9 | 1,7 | 1,5 |
| 19 | 2 | 1,8 | 1,6 |
| 20 | 2,2 | 2 | 1,8 |
| 21 | 2,3 | 2,1 | 1,9 |
| 22 | 2,6 | 2,3 | 2 |
| 23 | 2,7 | 2,4 | 2,1 |
| 24 | 2,9 | 2,6 | 2,3 |
| 25 | 3 | 2,7 | 2,4 |
| 26 | 3,2 | 2,9 | 2,6 |
| 27 | 3,3 | 3 | 2,7 |
| 28 | 3,5 | 3,2 | 2,9 |
| 29 | 3,6 | 3,3 | 3 |
| 30 | 3,8 | 3,5 | 3,2 |
| 31 | 3,9 | 3,6 | 3,3 |
| 32 | 4,1 | 3,8 | 3,5 |
| 33 | 4,3 | 4 | 3,7 |
| 34 | 4,5 | 4,2 | 3,9 |
| 35 | 4,7 | 4,4 | 4,1 |
| 36 | 4,9 | 4,6 | 4,3 |
| 37 | 5,2 | 4,8 | 4,4 |
| 38 | 5,4 | 5 | 4,6 |
| 39 | 5,6 | 5,2 | 4,8 |
| 40 | 5,9 | 5,5 | 5,1 |
Тщательному изучению подлежат:
- отражение УЗ – сигнала от срединной межполушарной щели (М-эхо);
- полость прозрачной перегородки;
- зрительные бугры;
- форму рогов боковых желудочков;
- мозолистое тело.
На втором скрининге могут быть выявлены аномалии такой структуры мозга, как мозолистое тело. Оно представляет собой сплетение нервных волокон, соединяющих правое и левое полушарие.
Если на срединном срезе головного мозга мозолистое тело четко не визуализируется, то можно думать о дисплазии, гипоплазии или агенезии мозолистого тела. Причиной данного отклонения могут быть наследственные, инфекционные факторы и хромосомные заболевания.
Все полученные цифровые показатели врач сравнивает со средне — статистическими нормами, указанными в специальных таблицах.
Исследование лицевого скелета во II триместре
Лицо плода – еще один важный предмет изучения в ходе ультразвукового скрининга.
При изучении на УЗИ лица плода и носогубного треугольника можно рассмотреть губы, нос, глазницы и даже зрачки. При определенных навыках врач увидит движения губами, включая высовывание языка, жевательные движения, открывание рта.
Можно диагностировать такие пороки, как расщелину губы и твердого неба:
- Расщелина с обеих сторон верхней губы в народе называется «заячьей губой».
- Расщепление тканей твердого и мягкого нёба, при котором имеется сообщение между ротовой и носовой полостью называют «волчьей пастью».
Нетрудно представить замешательство будущей мамы, когда ей сообщают, о таких проделках природы. Конечно, патология сложная и неприятная. Но современная медицина в состоянии провести хирургическую коррекцию и помочь таким малышам.
Для чего нужно УЗИ головы на 3 скрининге?
Цель третьего скрининга – подтвердить или опровергнуть выявленные отклонения и пороки развития, заподозренные при проведении II скрининга.
В обязательном порядке проводится обследование все тех же структур головного мозга и лицевого скелета.
Целью УЗИ- скрининга головы плода является тщательная изучение структур мозга и строения лица с целью выявления отклонений .
Если диагностированный порок развития является несовместимым с жизнью, то такую беременность врачи акушеры-гинекологи рекомендуют прерывать.
Если же прогноз будет благоприятным, то родители смогут получить консультацию специалистов по хирургической коррекции порока и своевременно начать лечение после рождения малыша.
Оксана Иванченко, акушер-гинеколог, специально для Mirmam.pro
Врожденные аномалии костей черепа и лица, врожденные костно-мышечные деформации головы и лица. Клинические рекомендации
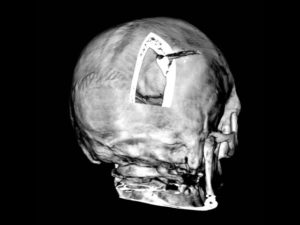
- аномалии костей черепа и лица
- врожденные костно-мышечные деформации головы и лица
ЭЭГ- электроэнцефалография
ОГ – орбитальный гипертелоризм
МОР- межорбитальное расстояние
КТ – компьютерная томография
МРТ- магнитно-резонансная томография
УЗИ – ультразвуковое исследование
Термины и определения
Плагиоцефалия (от греч. plagio — косой + kephale — голова)- описательный термин, означающий асимметрию черепа или косую, искривленную его форму независимо от этиологии.
Такая форма черепа появляется при одностороннем коронарном синостозе, деформации головы плода вследствие ее сдавления в утробе, без синостозирования шва, деформации головы младенца из-за вынужденного положения головы во время сна или нейромышечных дисфункциях, компенсаторной лобной плагиоцефалии, возникающей вследствие синостозирования лямбдовидного шва.
Тригоноцефалия (от греческого trigonos – треуголный) – описательный термин, обозначающий характерную треугольную форму передней части черепной коробки, образующуюся в результате преждевременного сращения метопического шва.
Скафоцефалия (от греческого scapho – ладья) – термин, использующийся для описания формы черепа с характерными сужениями в теменных и височных областях, возникающей при преждевременном сращении сагиттального шва.
В специальной литературе при определении этого типа краниосиностоза используется так же термин «долихоцефалия».
Долихоцефалия (от греческого dolicho – длинный) – вариант формы головы, характеризующийся значительным преобладанием ее продольных размеров над поперечными.
Брахицефалия (от греческого brachy – короткий) – вариант формы головы, характеризующийся значительным преобладанием ее поперечных размеров над продольными. Применительно к краниосиностозам, термин используется для описания деформации черепа, возникающей при преждевременном сращении обоих коронарных швов.
Акроцефалия (от греческого acro – высокий) – термин, использующийся для описания высокой формы черепа, возникающей при преждевременном синостозировании коронарных и лямбдовидных швов.
Оксицефалия (от греческого oxys – острый) – термин, использующийся для описания деформации в виде острой формы черепа, возникающей при преждевременном синостозировании коронарных, сагиттального, а иногда и лямбдовидных швов.
Туррибрахицефалия – термин, использующийся для описания формы черепа с характерным возвышением лобной области в виде башни и нависанием ее над лицевым скелетом, возникающей при преждевременном сращении коронарных и сагиттального швов.
Макроцефалия (от греческого makros – большой) — общий термин, используемый для обозначения любого из ряда патологических состояний, характеризующихся чрезмерным увеличением размеров головы.
1.1 Определение
Дисплазия — общее название последствий неправильного формирования в процессе эмбриогенеза и постнатальном периоде отдельных частей, органов или тканей организма; изменения размера, формы и строения клеток, тканей или органов.
Краниосиностоз — это процесс преждевременного слияния швов черепа. Краниостеноз — конечный результат этого процесса. Различают краниосиностозы простые, когда поражается один шов, и сложные, когда поражаются сразу несколько швов. Если поражены все черепные швы, то речь идет о пансиностозе.
Диагноз краниостеноз является клиническим и устанавливается на основании визуального осмотра, антропометрических и рентгенологических данных.
Аномальная форма черепа (тригоноцефалия, скафоцефалия, плагиоцефалия, брахицефалия, оксицефалия) определяется типом краниосиностоза и зависит от того, какие именно швы подверглись преждевременному синостозированию.
При этом синостозирование одноименных швов, но произошедшее в разные сроки, может вызвать различные типы деформаций черепа. Краниосиностозы делятся на изолированные или несиндромальные (деформации мозгового отдела черепа) и синдромальные (наряду с краниостенозом имеются и другие дефекты морфогенеза).
Синдром Treacher Collins — вид комплексного черепно-челюстно-лицевого дизостоза, характеризующегося недоразвитием нижней и средней зон лица, краниосиностозом. Альтернативные названия: Franceschetti, Franceschetti-Klein, Franceschetti-Zwahlen-Klein, мандибулофациальный дизостоз.
Гемифациальная микросомия (hemifacial microsomia — HFM) — термин, использующийся для идентификации деформаций лица, связанных с нарушением развития первых и вторых пар жаберных дуг, характеризующихся недоразвитием одной половины лица. Альтернативные названия: отокраниостеноз, черепно-лицевая микросомия, латеральная фациальная дисплазия, синдром первой и второй пары жаберных дуг, окулоаурикуловертебральная дисплазия или синдром Goldenhar.
Орбитальный гипертелоризм (ОГ) – термин, обозначающий черепно-лицевую дисплазию, характеризующуюся ненормально широким расстоянием между глазницами за счет увеличения элементов решетчатого лабиринта.
1.2 Этиология и патогенез
Этиологические моменты, приводящие к возникновению дизостозов, действуют на плод на 2-3 месяце эмбриональной жизни.
Повреждающие тератогенные факторы, нарушения обмена веществ, гематологические нарушения, пороки развития влияют на формирование нейрокраниального тяжа, из которого помимо мозга формируются элементы средней зоны лица, I и II жаберных дуг.
Причина закрытия швов приписывается сосудистым, гормональным, генетическим, механическим и местным факторам. Однако истинная причина закрытия швов до сих пор не ясна.
Синдромальные краниосиностозы объединяют группу дискраний, при которых различные пороки развития и оссификации костей лицевого и мозгового черепа комбинируются с аномалиями других органов, тканей и систем. Точная этиология остается неясной, возникновение синдромальных краниосиностозов связывают со специфическими мутациями генов.
Этиология синдрома Treacher Collins и гемифациальной микросомии неизвестна.
1.3 Эпидемиология
Частота встречаемости краниосиностозов – 1-4 на 10000 новорожденных. Несиндромальные краниосиностозы составляют около 90% от этого числа, а на долю синдромальных краниосиностозов приходится более 150 различных синдромов.
Наиболее распространенным простым краниосиностозом является синостоз сагиттального шва. Он составляет 54-58% от общего числа краниосиностозов.
Гемикоронарный синостоз (синостозная лобная плагиоцефалия) встречается с частотои? 0,4-1 случая на 1000 новорожденных. Кривошея и деформационная лобная плагиоцефалия встречаются вместе у каждого из 300 новорожденных.
Преждевременное закрытие лямбдовидного шва и компенсаторная лобная плагиоцефалия встречается от 1% до 9,4%.
Синостоз метопического шва составляет от 10% до 17% всех форм краниосиностозов. Сращение сразу нескольких швов происходит примерно в 7% случаев. Частота возникновения синдромальных краниосиностозов, по данным различных авторов, может достигать 11%.
Орбитальный гипертелоризм встречается в 33,4% случаев при фронто-назальнои? дисплазии, в 28,9% случаев при различнои? синдромальнои? патологии, в 20% случаев при черепно-фронто-назальнои? дисплазии, в 11% случаев при парамедиальных черепно- лицевых расщелинах и в 6% случаев при черепно-мозговых грыжах.
1.4 Кодирование по МКБ 10
Q75.0 Краниосиностоз
Q67.2 Долихоцефалия
Q67.3 Плагиоцефалия
Q75.3 Макроцефалия
Q75.1 Краниофациальный дизостоз
Q75.4 Челюстно-лицевой дизостоз
Q87.0 Синдромы врожденных аномалий, влияющих преимущественно на внешний вид лица
Q75.5 Окуломандибулярный дизостоз
Q75.8 Другие уточненные пороки развития черепа и лица
Q75.9 Врожденная аномалия развития костей черепа и лица неуточненная
Q67.0 Ассиметрия лица
Q67.1 Сдавленное лицо
Q67.4 Другие врожденные деформации черепа, лица и челюсти
Q75.2 Гипертелоризм
1.5 Классификация
Анатомо-топографическая классификация краниостенозов (по Tessier)
A. Изолированный дизморфизм свода черепа
B. Симметричный орбито-краниальный дизморфизм
1. Тригоноцефалия
2. Акроцефалия
3. Брахицефалия без телеорбитизма
4. Брахицефалия с эурипрозопией и телеорбитизмом
C. Асимметричный орбито-краниальный дизморфизм (плагиоцефалия)
1. Простое вертикальное расхождение глазниц
2. Плагиоцефалия без телеорбитизма
3. Плагиоцефалия с телеорбитизмом
D. Группа Saethre-Chotzen
E. Группа Crouzon
1. Обычный Crouzon
2. Верхний Crouzon
3. Нижний Crouzon
4. Трехдольчатый Crouzon
F. Группа Apert
1. Гиперакроцефалия Apert
2. Гипербрахицефалия Apert
3. Pfeiffer
4. Трехдольчатый Apert
5. Carpenter
Диагноз орбитальный гипертелоризм является клиническим и устанавливается на основании визуального осмотра, антропометрических и рентгенологических данных.
Объективной количественной оценкой орбитального гипертелоризма, по которой устанавливают его степень, является измерение межорбитального расстояния (МОР).
Тип орбитального гипертелоризма определяется разницей измерений между МОР в начале верхней трети глазниц и МОР между серединой передних слезных гребней.
| Таблица 1. Классификация орбитального гипертелоризма | |
| Степень и тип | Измерительные показатели |
| ОГ I степени 1-ого типа | МОР между серединой передних слезных гребней – 30-34 ммМОР между внутренними краями глазниц на уровне начала верхней трети глазниц — не более 34 мм |
| ОГ I степени 2-ого типа | МОР между серединой передних слезных гребней – 30-34 ммМОР на уровне начала верхней трети глазниц – 35-39 мм |
| ОГ II степени 1-ого типа | МОР между серединой передних слезных гребней — 35-39 ммМОР на уровне начала верхней трети глазниц — не более 39 мм |
| ОГ II степени 2-ого типа | МОР между серединой передних слезных гребней — 35-39 ммМОР на уровне начала верхней трети глазниц — 40-44 мм |
| ОГ III степени 1-ого типа | МОР между серединой передних слезных гребней — 40 мми более, МОР в области начала верхней трети глазницне превышает этот показатель более чем на 4 мм |
| ОГ III степени 2-ого типа | МОР между серединой передних слезных гребней — 40 мм иболее, МОР в начале верхней трети глазниц превышаетпервый показатель на 5 мм и более |
2.1 Жалобы и анамнез
- Рекомендуется провести опрос родителей пациента.
Рентген черепа — Сайт о диагностике заболеваний — симптомы, анализы и правильное лечение, ГБУЗ КО «Черняховская инфекционная больница»
Головной мозг человека — один из самых непознанных и загадочных органов, а ввиду своей труднодоступности врачи долгое время не могли диагностировать патологии этой области.
Открытие рентгеновских лучей позволяет визуализировать эту зону — теперь видны травмы черепной коробки, мягких тканей головного мозга, различные заболевания.
Краниография, а проще — рентген головы, важная диагностическая процедура как для взрослых, так и для детей.
Принцип проведения исследования
Визуализация черепной коробки и головного мозга осуществляется при помощи рентгеновских лучей. При воздействии их на ткани различной плотности лучи по-разному поглощаются и на выходе дают иное излучение, которое и регистрируется на плёнке или в цифровом виде.
На изображении результата плотные структуры обозначены светлым цветом, оттенками белого и светло-серого. Так могут выглядеть нижняя челюсть, кости носа, скуловая кость, отростки височной кости, височно-нижнечелюстной сустав. Мягкие ткани и полости отображаются чёрным цветом. При прицельном исследовании рентгеном костей черепа видны малейшие отклонения — трещины, наросты, переломы.
Изучение черепной коробки при помощи рентгеновских лучей является простым способом визуализации этих структур.
На сегодня альтернативы практически нет, есть различные модификации применения рентгеновских лучей, не меняющих сути процедуры.
Например, в последнее время используют малодозовые аппараты, отличающиеся бережным отношением к пациенту и меньшим излучением. Это помогает получить не менее точную картинку, чем при обычном рентгене.
Виды рентгена черепной коробки
Рентген черепа бывает двух видов — обзорным и прицельным. Обзорную рентгенографию черепа назначают врачи разных специальностей. Результаты процедуры могут быть полезными невропатологу, травматологу, отоларингологу, онкологу, окулисту. Возможно рентгеновское обследование при потерях сознания, головокружении, мигрени и других патологиях.
Обзорная рентгенография обнаруживает такие патологии, как:
- трещины и переломы костей черепа;
- врождённые патологии развития черепа и лицевого скелета;
- очаги костной кальцификации;
- кровотечения;
- опухоли;
- метаболические нарушения, например, болезнь Педжета;
- внутричерепную гипертензию;
- патологии придаточных пазух;
- эндокраниоз.
Прицельная рентгенография проводится для конкретной части черепа — глазниц, нижней челюсти, костей носа.
Особенности проведения исследования
Рентгенография черепа безболезненна для пациента. Исследование безопасно, а диагностическая ценность чрезвычайно велика. Проводится рентгенография в двух проекциях либо в одной — в зависимости от того, какой снимок необходимо получить доктору.
Особой подготовки рентгеновское исследование не требует — пациентам требуется снять металлические предметы: серьги, заколки на волосах и другие украшения. Снимаются также зубные протезы, содержащие металл.
Рентгенографию черепа в прямой проекции можно сделать быстрее, но и двухпроекционное исследование не займёт много времени.
При обычной процедуре доктор получает результаты в тот же день или на следующий, а некоторые цифровые аппараты выводят изображение на экран. Обычно они используются с целью ургентной диагностики, когда необходимо как можно скорее определить повреждение головного мозга или костей черепа.
Рентгенографию головы не проводят женщинам во время беременности, обычно её переносят на поздний период. Если есть необходимость по жизненно важным показателям, то рентген проводится и для этой категории пациентов.
Перед тем как делать рентген детям, им рассказывают правила проведения процедуры, просят сидеть некоторое время спокойно, не двигаясь.
Показания к рентгену головы
Рентгенограмма головы проводится часто, если пациент жалуется на плохое самочувствие, но соматические признаки не обнаруживают причину патологии. Благодаря получению рентгеновских результатов врачи устанавливают причину заболевания, пути для лечения пациента — как консервативного, так и оперативного.
Показаниями к проведению рентгена головы являются следующие отклонения:
- жалобы пациента на дрожание кистей, пальцев;
- часто возникающие головные боли без видимой причины;
- проблемы с восприятием реальности, патологии сознания;
- головокружение;
- ухудшение самочувствия после травмы головы, удара (головокружение, рвота, потеря сознания, резкая слабость);
- проблемы с самочувствием после перепадов давления (например, после авиарейса);
- врождённые патологии костей черепа у новорождённых;
- остеопороз костной ткани;
- признаки возникновения грыжи головного мозга;
- опухоли гипофиза, новообразования в других отделах мозга;
- гормональный дисбаланс, не связанный с патологиями щитовидки;
- повышенное или пониженное давление;
- кровоизлияния головного мозга в результате травм, а также спонтанные;
- необходимость контроля за состоянием костной ткани черепной коробки после повреждений;
- воспалительные патологии головного мозга;
- длительно текущие или рецидивирующие заболевания ЛОР-органов.
Эти показания являются рекомендуемыми для постановки диагноза, а вот при травме головы — выполняется в обязательном порядке.
Особенно это актуально провести ребёнку до года, последствия травмы у которого могут сказаться на дальнейшем развитии малыша.
Процедура выполняется даже пациентам при потере сознания, поскольку поздняя диагностика может отсрочить благоприятный период для лечения пациента.
Результаты и их интерпретация
При осмотре врач получает диагностические результаты. Он видит смещение или перелом костей черепа, трещины. Визуализируются гематомы, возникающие часто в тандеме с костными повреждениями. Это опасные состояния, при которых может понадобиться неотложное оперативное вмешательство.
Врач определяет врождённые патологии, аномалии, приводящие к неврологическим расстройствам. Плотность тканей помогает заподозрить опухолевое новообразование, а также костные патологии, такие как потеря кальция.
Данные, что покажет рентген черепа, передаются врачу-рентгенологу, который будет их интерпретировать. После этого доктор выдаёт заключение, которое получает профильный специалист, ведущий пациента.
При прочтении результатов доктор обращает внимание на размеры. Расположение и форму костей носа, толщину костной ткани. Показатели сравниваются с возрастной нормой.
Изучается и сосудистый рисунок, форма свода черепа.
Снимок черепа показывает не только переломы, трещины костей, но и отклонения, случившиеся в результате повышенного внутричерепного давления. Если есть очаги остеомиелита костной ткани, то на изображении заметны очаги кальцификации. Видны также субдуральные гематомы, обезыствленные опухоли, миеломные образования.
Риски при проведении исследования
Рентгеновское обследование головы ничуть не отличается от других частей тела при помощи рентгеновских лучей. О вреде и влиянии рентгена ходит много мифов, однако это исследование не проводят, если у человека нет показаний к этому. Если же пациент обращается к врачу с жалобой, то он должен понимать необходимость проведения диагностических процедур.
Внимание нужно уделить рентгену головы при травме. Не нужно думать, что малейший ушиб может пройти без осложнений — для человека опасна не только травма костей или гематома, но и отёк головного мозга, возникающий при таких повреждениях.
Это серьёзное последствие, которое приводит к печальным результатам, поэтому нужно учитывать, что риск от рентгена — минимальный, а вот рентгенография черепа может спасти пациенту жизнь.
Рентгеновское исследование черепа ребёнку проводят при подозрении на патологию. Вреда оно не наносит, а помогает определить патологии черепа, возникшие внутриутробно. Детям даётся минимальная радиологическая нагрузка — 0,08 мЗВ, что чрезвычайно мало по сравнению с разрешённой дозировкой лучей.
Если проведён рентген ребёнку, то исследование показывает следующие патологии:
- смещение структур черепа;
- гидроцефалию головного мозга;
- родовую травму;
- межтканевую гематому;
- черепно-мозговую травму;
- патологии развития гипофиза;
- микроцефалию;
- опухоли;
- расхождение или заращение швов в неположенное время.
После получения результатов врач диагностирует патологию, определяет степень тяжести и даёт рекомендации по лечению заболевания.
Доступным видом осмотра является магнитно-резонансная томография. Аппараты находятся практически в любом диагностическом центре, который не относится к поликлинике.
Современные клиники также имеют аппараты МРТ, поэтому при необходимости рентгена головного мозга его делают и там.
Где проводится рентген
Если говорить о доступном способе, то это может быть обычное рентгеновское исследование — аппараты для проведения исследования есть в поликлинических учреждениях, больницах.
В ряде случаев врач может посоветовать, что лучше сделать — магнитно-резонансную томографию или рентгеновское исследование.
В зависимости от рекомендаций доктора можно выбирать учреждение, где провести исследование.
Стоимость
Стоимость проведения исследования колеблется в зависимости от центра проведения, специфики исследования. Влияет на это и регион, в котором проводится исследование. Сделать снимки головы в Москве можно в среднем за 1500-2200 рублей. Прицельная рентгенография одной области стоит дешевле — один снимок стоит от 150 до 400 рублей.
Рентген черепа | Виды рентгенографии черепа
Костная структура черепа отличается высокой прочностью. Однако существуют ситуации, когда целостность такой структуры находится под угрозой. Рентген черепа порой является единственным методом аппаратной диагностики, способным выявить различного рода травмы, множественные заболевания, врожденные пороки.
Различные травмы и заболевания головы могут угрожать не только здоровью, но и жизни человека. Поэтому в большинстве случаев при возникновении патологических проявлений или травм назначается рентгенография костей черепа. Эта диагностическая процедура способна:
- выявить переломы свода черепа, лицевой части, нижней челюсти;
- обнаружить врожденные аномалии и пороки развития черепа;
- установить изменения костных структур;
- диагностировать синусит, гайморит;
- выявить остеопороз (разрушение костной ткани);
- помочь в исследовании пазух носа, турецкого седла, глазниц.
Стоит также понимать, для чего делают рентген черепа. Рентгенографию не делают для исследования мозга. Для этого врач отправит вас на различные виды томмографий, к примеру, МРТ или КТ. Причинами направления на рентген могут быть жалобы пациента или видимые клинические проявления (показания).
Показания и противопоказания к проведению рентгенографии
Показаниями к проведению рентгенографии черепа могут стать:
- головные боли;
- ассиметрия черепа;
- подозрение на опухоли челюстно-лицевой области;
- новообразования в полости черепа;
- черепно-мозговая травма;
- патология турецкого седла и гипофиза;
- патология височно-нижнечелюстного сустава.
Этот метод диагностики проводится при метаболических и эндокринных заболеваниях, травмах носовой перегородки, а также дается направление на рентген при сотрясение мозга. Направление на процедуру выписывает невролог, ревматолог, хирург, онколог, эндокринолог.
Противопоказаниями к проведению такого рода диагностики являются беременность, кормление грудью. В некоторых случаях рентген может проводиться данной категории пациентов, потому как негативные последствия от неверно поставленного диагноза и, соответственно, лечения может быть больше, чем от воздействия лучевой диагностики.
Исследуемые области черепа
В зависимости от клинических проявлений диагностика может включать различные виды исследований, от чего и будут зависеть, какие нужны проекции при рентгенографии черепа.
С помощью рентгенографии можно исследовать турецкое седло на предмет исключения или подтверждения остеопороза, опухоли гипофиза. Рентген височно-челюстных суставов поможет диагностировать артроз. Также выполняют исследования нижней челюсти, костей носа, глазниц, кости скул, отростков височной кости.
Перелом свода черепа
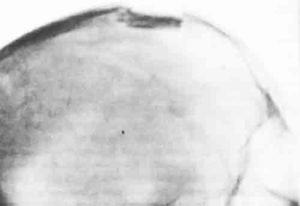
Перелом свода черепа – это нарушение целостности костных структур верхней части черепной коробки. Чаще возникает в результате прямой травмы. Симптомами являются боль, гематома или рана в зоне повреждения, при вдавленных и оскольчатых переломах возможна локальная деформация.
Закрытые переломы сопровождаются сотрясением или ушибом мозга, открытые – повреждением вещества и оболочек мозга. Диагноз выставляется по данным рентгенографии и КТ. Для оценки состояния мягкотканных структур проводятся эхоэнцефалография, МРТ и другие исследования.
Лечение линейных переломов консервативное, при смещении отломков и повреждении мозговых тканей требуется операция.
Перелом свода черепа – достаточно распространенная травма. Встречается чаще переломов основания черепной коробки. Может диагностироваться в любом возрасте, чаще страдают молодые люди и представители средней возрастной группы.
У женщин патология выявляется реже, чем у мужчин.
Отличительными особенностями переломов являются отсутствие патогномоничных симптомов, широкая вариабельность тяжести состояния больных, высокая вероятность нарушений сознания, психомоторного возбуждения или арефлексии, затрудняющая обследование пациентов.
Перелом свода черепа
Непосредственной причиной повреждения является высокоэнергетическое воздействие – удар тяжелым предметом или столкновение с твердой поверхностью. Переломы черепа возникают в результате следующих обстоятельств:
- криминальные инциденты (драки);
- автодорожные происшествия;
- падения с высоты;
- производственные травмы.
При драках поражения свода обычно изолированные или их тяжесть существенно превышает остальные травмы. В других случаях переломы черепа нередко сочетаются с множественными повреждениями скелета и внутренних органов, что утяжеляет состояние больных и усложняет диагностику.
Перелом возникает при воздействии, превышающем прочностные характеристики кости. Чаще страдают задние отделы черепной коробки – затылочная, теменная и височные кости. Это объясняется тем, что при падении вперед или ударе спереди пострадавший рефлекторно успевает защититься руками, смягчая удар.
Характер перелома свода определяется механизмом травмы (удар или столкновение) и конфигурацией поверхности. При ударах преобладает локальное воздействие. При столкновении с плоскостью возникает кратковременное ударное сдавление с распространением ударного воздействия на все части черепа, что нередко вызывает образование конструкционных трещин – линейных переломов значительной протяженности.
Классическая классификация переломов свода черепа включает три вида повреждения: линейное, оскольчатое и вдавленное. Современные специалисты в области нейрохирургии и судебной медицины используют расширенную систематизацию, в которую входят следующие типы переломов:
- Пенетрирующий (дырчатый). Возникает при локальном ударе твердым предметом с ровной поверхностью, движущимся под прямым углом. Характеризуется наличием одного отломка, который смещается в сторону мозга и его оболочек.
- Оскольчатый вдавленный. Наиболее распространенный. Формируется при воздействии предметом с неровной, закругленной или дугообразной поверхностью. Сопровождается образованием нескольких костных фрагментов, смещенных внутрь черепной коробки.
- Локальный линейный. Развивается при тех же условиях, что пенетрирующий или оскольчатый, но при меньшей силе удара. Представляет собой узкую полосу. Смещение отломков отсутствует. Длина перелома по внутренней поверхности черепа больше, чем по наружной.
- Отдаленный линейный. Обнаруживается после столкновения с плоскостью. Образуется на расстоянии от точки воздействия, по протяженности превышает локальный. Длина трещины изнутри черепной коробки больше, чем снаружи.
- Множественный линейный. При значительной энергии соударения на черепе образуются многочисленные отдаленные линейные переломы. Общая картина напоминает звезду с расходящимися от центра лучами. Если трещины соединяются друг с другом, выявляется паутинообразный перелом. Возможны тяжелые повреждения вплоть до полного разрушения черепа.
- Сочетанный. Две или более разновидности переломов свода (локальный и отдаленный, локальный и вдавленный и пр.) диагностируются одновременно.
Оскольчатые повреждения могут быть импрессионными и депрессионными. В первом случае осколки сохраняют контакт с неповрежденными частями черепа, во втором – утрачивают. Дырчатые переломы всегда депрессионные.
После удара возникает боль. При закрытых травмах в зоне удара образуется гематома, при открытых – рана.
При пальпации пенетрирующих и оскольчатых переломов прощупываются вдавления, при линейных повреждениях конфигурация черепа не нарушена. При наличии ран возможно обильное кровотечение.
Общее состояние пациента может существенно варьироваться – от отсутствия явных неврологических нарушений и признаков тяжелой травмы до комы или шока.
Контакт нередко затруднен из-за гипоксии мозга, нарушений сознания, состояния алкогольного или наркотического опьянения. Интоксикация психоактивными веществами может маскировать проявления ЧМТ.
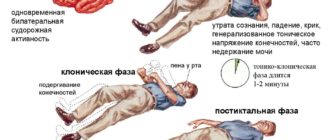
Переломы черепа сопровождаются потерей сознания, которая бывает как кратковременной, так и длительной, однако установить этот факт не всегда удается из-за отсутствия продуктивного контакта.
Обычно продолжительность эпизода потери сознания коррелирует с тяжестью черепно-мозговой травмы.
Неврологическая симптоматика зависит от вида ЧМТ. Сотрясения и ушибы проявляются головной болью, головокружением, тошнотой и рвотой. При отеке мозга к перечисленным признакам присоединяются очаговые нарушения. Расстройства чувствительности и движений свидетельствуют о травме черепных нервов или мозгового вещества.
Клиническая картина может не соответствовать тяжести ЧМТ. Умеренные повреждения порой имеют яркие симптомы, а опасные травмы сопровождаются нерезко выраженными неврологическими проявлениями. Иногда пациенты отрицают наличие каких-либо проблем со здоровьем, что может объясняться как снижением критики в состоянии опьянения, так и анозогнозией на фоне травмы.
Наиболее распространенным осложнением является ушиб мозга. Возможно формирование субдуральной, эпидуральной, внутрижелудочковой или внутримозговой гематомы, субарахноидального кровоизлияния.
Разрушение мозгового вещества становится причиной парезов, параличей, нарушения когнитивных функций и других последствий. При инфицировании открытого перелома возможен менингит.
В ряде случаев формируется дефект свода черепа, требующий оперативной коррекции.
Диагноз перелома свода черепа выставляется нейрохирургом на основании анамнеза, жалоб, результатов объективного обследования, неврологического осмотра и визуализационных методик.
Из-за нередкого несовпадения клинической картины и реальной тяжести состояния все больные с подозрением на перелом черепа должны быть пройти полное обследование.
План диагностических мероприятий включает следующие процедуры:
- Рентгенография черепа. Считается основным методом диагностики переломов черепа. Выполняется в двух стандартных и дополнительных укладках. На рентгенограммах в зависимости от вида перелома просматриваются линейные или звездчатые трещины, дефекты неправильной формы, отдельные отломки.
- КТ черепа. Обычно проводится при подозрении на линейный перелом и сомнительных результатах рентгенографии. На послойных снимках обнаруживается положительный «симптом молнии» (линия, идущая от наружной к внутренней поверхности кости). Иногда методика применяется для уточнения тяжести повреждения при других типах переломов.
- Эхоэнцефалография. Является базовым исследованием у больных нейрохирургического профиля. Определяет смещение срединных структур, наличие гематом и инородных тел.
- Люмбальная пункция. Выполняется при отсутствии клинических и сонографических признаков сдавления головного мозга. Позволяет обнаружить примесь крови в ликворе, оценить давление и состав спинномозговой жидкости.
- МРТ головного мозга. Проводится на заключительном этапе обследования при необходимости более четко локализовать зону повреждения мягких тканей, определить ее распространенность, спланировать тактику оперативного вмешательства.
При тяжелом состоянии пациента обследование осуществляется на фоне реанимационных мероприятий. При выявлении признаков дислокации мозговых структур показано немедленное оперативное вмешательство, поэтому объем диагностических процедур сокращается до необходимого минимума.
С учетом тяжести ЧМТ больного экстренно госпитализируют в нейрохирургическое отделение или отделение реанимации. При линейных переломах без признаков повреждения мозгового вещества, гематом и отека мозга возможно консервативное ведение. При оскольчатых и пенетрирующих повреждениях, симптомах сдавления мозгового вещества требуется операция.
Помощь на догоспитальном этапе
Пациента в сознании укладывают на спину, рану на голове закрывают стерильной повязкой. При обильном кровотечении к голове прикладывают грелку с холодной водой или пузырь со льдом.
Если больной без сознания, его транспортируют в положении на боку, используя в качестве упора для туловища скатанную в валик одежду или одеяло, чтобы при возникновении рвоты избежать попадания рвотных масс в дыхательные пути.
При необходимости осуществляют искусственное дыхание рот в рот или с использованием маски. Для стимуляции сердечной деятельности и мочеотделения вводят сульфокамфокаин, кордиамин, лазикс. Двигательное возбуждение купируют супрастином или димедролом. Наркотические анальгетики не применяют из-за возможного угнетения дыхания.
Консервативная терапия
Основной задачей является минимизация последствий и предупреждение осложнений ЧМТ. При поступлении по показаниям проводят противошоковую терапию. Для нормализации внутричерепного давления при необходимости вводят эфедрин и раствор глюкозы с гидрокортизоном. План терапии включает следующие направления:
- Предупреждение отека мозга. Применяют лекарственные средства для стимуляции мочеотделения, глюкокортикоиды, альбумин. При нарушениях газообмена производят искусственную вентиляцию легких. Иногда используют краниоцеребральную гипотермию и гипербарическую оксигенацию.
- Профилактика инфекции. Пациенту назначают антибиотики широкого спектра действия. При развитии инфекционных осложнений выполняют посев отделяемого для определения чувствительности микроорганизмов с последующей заменой антибактериального препарата.
- Терапия геморрагического синдрома. Больному вводят витамин С, хлорид кальция, викасол, ингибиторы протеаз. Субарахноидальное кровоизлияние является показанием для установки ликворного дренажа или проведения спинномозговых пункций.
Перечисленные мероприятия дополняют введением витаминов группы В, АТФ, нейрометаболических стимуляторов, глутамина и антигистаминных средств. Состояние больного постоянно оценивают в динамике, чтобы своевременно выявить возможные осложнения.
Хирургическое лечение
Показаниями к операции являются открытые и вдавленные переломы, гематомы головного мозга. Иногда хирургические вмешательства требуются при ушибах мозгового вещества. Применяются следующие методики:
- ПХО раны. Осуществляется при поступлении. Показана при наличии открытого повреждения мягкотканных структур (кожи и апоневроза). Включает иссечение нежизнеспособных мягких тканей, остановку кровотечения, ревизию раны для выявления инородных тел и смещения отломков.
- Обработка вдавленного перелома. Выполняется сразу после госпитализации. Производится как при открытых и закрытых повреждениях в случае, если костные фрагменты смещены в сторону мозгового вещества больше, чем на толщину кости. Мелкие отломки удаляют, крупные репонируют и подшивают к неповрежденной кости.
- Удаление гематомы. Сроки проведения и оперативная тактика зависят от времени образования и локализации гематомы. После обеспечения доступа к гематоме удаляют кровь и сгустки, ликвидируют источник кровотечения.
- Удаление очагов размозжения. В зависимости характера патологии осуществляется в неотложном порядке или в первые 7 суток после травмы. Мозговой детрит аспирируют, ткани переходной зоны экономно иссекают, кровоточащие сосуды коагулируют или клипируют.
В раннем послеоперационном периоде назначают антибиотикотерапию, выполняют перевязки. В последующем проводят реабилитационные мероприятия. По показаниям в отдаленные сроки производят замещение дефектов костей свода черепа.
Исход определяется тяжестью ЧМТ и наличием инфекционных осложнений. При локальных линейных переломах в сочетании с относительно легкими черепно-мозговыми травмами прогноз обычно благоприятный.
В остальных случаях в отдаленном периоде возможны параличи, парезы, энцефалопатия, эпилептические припадки, мозговая гипертензия, нарушения психических функций.
Профилактика включает меры по предупреждению производственных, бытовых, автодорожных и уличных травм, снижению уровня криминогенной активности.