Дисметаболическая (обменная) нефропатия: диагностика, симптомы и лечение, диетическое питание, прочие аспекты заболевания
Дисметаболическая нефропатия чаще всего встречается у детей. Такое заболевание довольно опасно и требует тщательной диагностики и своевременного лечения. Патологический процесс развивается постепенно, поэтому на начальных этапах определить недуг сложно. Важно дифференцировать заболевание от схожих по клинической картине.
Что такое дисметаболическая нефропатия и её виды
Дисметаболическая нефропатия представляет собой заболевание, связанное с нарушением обмена веществ, при котором происходит скапливание солей щавелевой кислоты в моче, что постепенно может привести к образованию конкрементов.
По-другому такой недуг называется оксалурией. Болезнь может быть первичной и вторичной. Последняя развивается вследствие избыточного поступления солей и кислот в организм.
Первичное заболевание возникает при наследственной предрасположенности, нередко приводит к формированию смешанных камней и почечной недостаточности.
Дисметаболическая нефропатия чаще всего развивается при нарушении обмена кальция. Такая патология провоцируется большим поступлением щавелевой кислоты и фосфатов, которые в моче образуют кристаллы, имеющие способность накапливаться в лоханке почки с дальнейшим образованием конкремента.
Вторичная форма заболевания встречается чаще, чем первичная.
Классификация нефропатии обменного характера:
- Гипертоническая форма — возникает на фоне повышенного артериального давления, при котором отсутствует лечение. Опасный вид заболевания, приводящий к поражению сосудов и сморщиванию почки.
- Метаболическая — связана с нарушением метаболизма, бывает наследственной и приобретённой.
- Диабетическая — развивается в результате прогрессирующего сахарного диабета, поражает артерии, питающие почки.
- Нефропатия беременных — связана с большим отложением в почках уратов и оксалатов, при этом образуются смешанные виды конкрементов. Сопровождается отёками и повышением давления, возникает риск выкидыша.
- Токсическая — развивается под воздействием вредных веществ и ядовитых испарений, главные из которых уксусная кислота и медный купорос.
- Лекарственная — возникает на фоне длительного приёма сильнодействующих медикаментов: нестероидных противовоспалительных препаратов, глюкокортикоидов, гормонов и т. д.
- Паранеопластическая — проявляется в виде реакции на новообразование, чаще злокачественного характера, которое может формироваться в разных органах и системах.
- Ишемическая — развивается при поражении сосудов почки атеросклеротическими бляшками, которые приводят к закупорке и нарушению кровообращения.
- Алкогольная — связана с приёмом спиртосодержащих напитков в течение длительного времени.
- Сосудистая — приводит к атрофии тканей почки на фоне поражения артерий, питающих орган.
- Подагрическая — развивается при нарушении синтеза мочевой кислоты, чаще всего такой формой недуга страдают мужчины.
- Миеломная — аномальные белковые соединения при наличии данной формы поражают эпителий почки, приводя к патологическим изменениям и нарушению функций органа.
- Мембранозная — происходит диффузное утолщение стенок сосудов, которые находятся в клубочках почек.
- Иммунная — развивается после гриппа, ОРВИ, острых кишечных инфекций.
- Калийпеническая — возникает при формировании опухоли надпочечника.
Причины дисметаболических нарушений:
- аномалия развития почки;
- внутриутробные нарушения, связанные с гипоксией плода;
- воспалительные заболевания кишечника;
- недостаток витамина В;
- избыточное потребление продуктов, содержащих щавелевую кислоту (щавеля, мяса, бобовых и др.);
- хронические заболевания почек;
- избыток аскорбиновой кислоты в рационе.
Камни в почках часто образуются при дисметаболической нефропатии
Клиническая картина
Симптомы данного заболевания:
- боли в суставах;
- повышенный сахар в крови;
- присутствие камней в жёлчном и мочевом пузыре;
- боли в пояснице;
- нарушения мочеиспускания;
- повышение массы тела;
- головная боль;
- повышение давления или, напротив, его снижение;
- недержание мочи;
- кожный зуд;
- мышечная слабость;
- боли в животе;
- повышенное газообразование.
Дисметаболическая нефропатия часто провоцирует возникновение пиелонефрита, который протекает длительно и с трудом поддаётся лечению.
Методы диагностики
Такое заболевание важно дифференцировать от хронического пиелонефрита, гидронефроза и нефросклероза. Методы диагностики, которые применяют в данном случае:
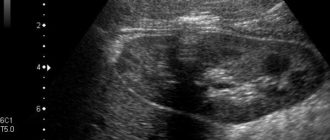
- УЗИ. Ультразвуковая диагностика позволяет выявить эхопризнаки диффузного изменения паренхимы почек, которые присутствуют при данном недуге. Дополнительно можно определить наличие конкрементов: их размер, форму и плотность.
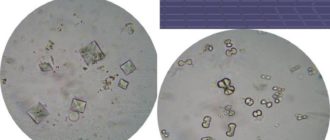
- Анализ мочи. Применяется для обнаружения в урине кристаллов щавелевой кислоты, кальция и других соединений, которые провоцируют развитие мочекаменной болезни. Дополнительно определяется количество лейкоцитов и белка, которые указывают на патологический процесс в почках.
- МРТ. Магнитно-резонансная томография позволяет получить высокоинформативные снимки состояния почек. При этом можно уловить малейшие структурные изменения.
При наличии дисметаболических нарушений моча становится мутной, имеет характерный осадок.
Медикаментозное лечение
Для устранения последствий дисметаболических нарушений назначают следующие группы препаратов:
- Растворяющие камни: Аллопуринол, Блемарен и др. Такие препараты избавляют от конкрементов и песка, препятствуя образованию кристаллов оксалатов и выводя избыток мочевой кислоты.
- Витамины группы В. Улучшают состояние почек, нормализуют обмен веществ. Часто витамины группы В назначают в виде инъекций.
- Мочегонные: Фуросемид, Канефрон и др. Увеличивают диурез, способствуя выведению избытка щавелевой кислоты вместе с уриной.
- Противовоспалительные: Уролесан, Цистон и др. Устраняют болевой синдром, улучшают функционирование почек. Способствуют снижению интенсивности воспалительного процесса.
Диуретики при уже сформировавшихся конкрементах нужно принимать только по предписанию врача, иначе можно спровоцировать закупорку мочеиспускательного канала, что приведёт к сильным болям.
Блемарен растворяет песок и камни в почках Витамины группы В улучшают состояние тканей почек Канефрон оказывает мочегонное действие Цистон избавляет от воспаления
При дисметаболической нефропатии необходимо исключить из рациона:
- клюкву;
- мясо;
- шпинат;
- щавель;
- бобовые;
- какао;
- свёклу;
- морковь;
- шоколад.
Для предотвращения различных заболеваний почек автор этих строк периодически употребляет свежие груши. Достаточно двух фруктов в день для того, чтобы снизить риск формирования конкрементов.
Груши способствуют выведению оксалатов вместе с мочой. Не рекомендуется употреблять такие фрукты сразу же после еды, повышается газообразование и в животе возникает дискомфорт, в чём убедился автор на личном опыте.
Лучше всего съедать грушу через час после основного приёма пищи.
Диета направлена на снижение поступления щавелевой кислоты. Поэтому дополнительно исключаются кислые сорта фруктов. Маринады, концентраты и различные полуфабрикаты под строгим запретом. Меню должно включать:
- капусту;
- картофель;
- кисель;
- курагу;
- чернослив;
- крупы;
- морскую капусту;
- хурму;
- морскую рыбу.
Необходимо придерживаться питьевого режима. В сутки следует потреблять до 2 л чистой кипячёной воды.
Необходимо исключить все солёные и пряные продукты. Питаться следует не менее 4 раз в день небольшими порциями. Длительность диеты зависит от тяжести заболевания.
Что нужно включить в меню — галерея
Капусту можно употреблять в свежем и тушёном виде Картофель можно запекать, но жарить с большим количеством масла не рекомендуется Кисель разрешается только слегка подслащённый Курага и чернослив улучшают пищеварение Крупы можно употреблять в виде гарниров Морская капуста богата йодом Хурма содержит большое количество витаминов Рыбу можно употреблять в отварном виде
Лечебная физкультура в качестве поддерживающей терапии
Для улучшения работы почек при дисметаболической нефропатии назначают лечебную физкультуру. Её можно выполнять в домашних условиях. Однако необходимо соблюдать осторожность. Движения не должны быть резкими. Эффективный комплекс:
- Встать прямо и шагать на месте, при этом поднимая бёдра как можно выше. Выполнять в течение минуты.
- Из положения стоя тянуться руками вверх, кисти сцеплены в замок, спина прямая. Задержаться на минуту и отдохнуть.
- Из положения стоя наклоняться вниз, тянуться руками к носкам, затем возвращаясь в исходное положение. Всего 5–10 повторов.
- Встать прямо и поворачивать верхнюю часть корпус влево и вправо. Бёдра при этом не должны двигаться. Выполнять в течение 30–60 секунд.
- Встать прямо, кисти на поясе. Потянуться правой рукой, выпрямляя её и прижимая к уху. Левый бок при этом сгибается, а правый растягивается. Нижняя часть корпуса неподвижна. Всего по 5–7 раз в каждую сторону.
Упражнения для почек лучше выполнять с утра
ЛФК следует выполнять ежедневно курсом не менее месяца. Чтобы добиться лучшего результата, повторять комплекс следует 2 раза в сутки.
Прогноз и последствия
При своевременном подходе к лечению и соблюдении всех предписаний врача прогноз благоприятный. Однако если пренебречь терапией, то могут возникнуть тяжёлые осложнения, которые чреваты развитием почечной недостаточности, а также атрофией тканей органа. Дополнительные последствия:
- тяжёлое течение пиелонефрита;
- некроз почки;
- закупорка мочеточника камнем.
Самым опасным осложнением является формирование цистиновых камней на фоне дисметаболической нефропатии у детей. Такое патологическое состояние может привести к отторжению почки, так как данный вид конкрементов с трудом поддаётся дроблению.
Профилактика
В качестве профилактики возникновения данного недуга рекомендуется соблюдать следующие правила:
- Раз в год производить УЗИ почек и посещать уролога.
- Пить достаточное количество жидкости.
- Своевременно устранять заболевания ЖКТ.
- Не злоупотреблять продуктами, содержащими щавелевую кислоту.
- Пить достаточное количество чистой воды.
- Вести активный образ жизни.
- Следить за показателями артериального давления и уровнем сахара в крови.
Чтобы предотвратить заболевания почек, необходимо в летний период употреблять больше арбузов, оказывающих мочегонное действие.
Дисметаболическая нефропатия может быть разных видов — устранить её не всегда просто. Особенно опасны последствия, к которым она может привести. Комплексный подход к лечению позволяет предотвратить осложнения, а правила профилактики предохранят от такого заболевания.
- Иван Фиц
- Распечатать
Дисметаболическая нефропатия
Дисметаболическая нефропатия подразделяется на первичную и вторичную:
- первичная – имеет врожденный характер;
- вторичная – возникает вследствие неправильного питания, длительного применения широкого ряда лекарственных средств, радиационного поражения.
Предрасполагающими к образованию дисметаболических нефропатий факторами являются плохая экология, чрезмерные психоэмоциональные нагрузки, постоянные стрессы, вредные привычки и т. д.
Люди, страдающие дисметаболическими нефропатиями, входят в группу высокого риска по развитию мочекаменной и почечнокаменной болезни пиелонефрита, интерстициального нефрита.
Первичные дисметаболические нефропатии, к счастью, встречаются крайне редко.
Причины дисметаболических нефропатий
Дисметаболическая нефропатия – полиэтиологичное заболевание, развивающееся при участии многих факторов.
Причинами развития такой патологии могут выступать интоксикации и отравления организма, тяжелые физнагрузки, продолжительный прием некоторых лекарств, монодиеты.
Но основной причиной дисметаболических нефропатий являются нарушения метаболических процессов в организме, связанных с отклонениями в других органах и системах.
Подавляющее число дисметаболических нефропатий (около 85%) связаны с нарушением кальциевого обмена, избытком оксалатов и фосфатов или имеют сочетанный характер – оксалатно-фосфатно-уратные.
Причинами фосфатурии выступают хроническая инфекция мочевой системы, гиперпаратиреоз, некоторые болезни ЦНС.
Цистиновая нефропатия возникает на фоне пиелонефрита или тубулярного интерстициального нефрита.
Симптомы дисметаболической нефропатии
Каких-либо специфических признаков заболевание не имеет и чаще всего обнаруживается случайно. «Оксалаты в моче» – такую небрежную надпись многие могли наблюдать в результатах анализа мочи. Но редко кто ей придает серьезное значение, особенно если наличие оксалатов или уратов было единичным.
Но если при проведении повторных анализов выявляется стойкое появление в моче кристаллов оксалата кальция, нужно задуматься о комплексном обследовании, поскольку кристаллурия является одним из первых макропризнаков серьезных нарушений в работе почек.
В пользу нефропатии свидетельствует и присоединение таких симптомов:
- головокружение, раздражительность;
- головная боль, тошнота;
- неприятный «аммиачный» запаха изо рта;
- отеки;
- артериальная гипертензия;
- склонность к аллергическим реакциям;
- болезненные ощущения в поясничной области.
При дальнейшем прогрессирования патологии возникают симптомы мочекаменной болезни, а если к дисметаболической нефропатии присоединяется инфекция, развивается клиническая картина воспаления почек.
Диагностика нефропатии
Основными методами диагностирования дисметаболической нефропатии являются лабораторные анализы мочи и ряд инструментальных исследований:
- рентгеноскопические исследования;
- УЗИ почек;
- измерение антикристаллообразующей способности мочи (АКОСМ).
Только обнаружение солевых отложений в общем анализе мочи является мотивом для установления диагноза дисметаболическая нефропатия не является. Выделение кристаллов нередко связано с погрешностями в питании и бывает преходящим.
Для подтверждения диагноза обязательно проводится биохимический анализ мочи, тест на кальцифилаксию и проба на перекиси в моче, показывающая интенсивность процесса перекисной оксидации мембран клеток. Как и любой иной тип нефропатии, данная патология без своевременного обнаружения и проведения эффективного лечения может спровоцировать развитие тяжелой функциональной почечной недостаточности.
Лечение дисметаболической нефропатии
Лечение дисметаболической нефропатии предполагает комплексный подход и кроме медикаментозной терапии включает ряд режимных мероприятий: соблюдение диеты и питьевого режима. Терапевтическая схема подбирается в зависимости от типа заболевания, общего состояния пациента, выраженности симптомов, стадии поражения почек и наличия сопутствующих патологий.
Все терапевтические мероприятия направлены в первую очередь на ликвидацию причины нефропатии, предупреждение кристаллообразования, нормализацию метаболических процессов и выведение солей из организма.
При тщательном соблюдении врачебных рекомендаций и назначений, соблюдении диеты и питьевого режима прогноз болезни очень благоприятный.
Игнорирование рекомендаций нефролога приведет к развитию воспаления тканей почек и возникновению мочекаменной болезни.
Лечением нефропатии в Клинике Современной Медицины занимаются опытные нефрологи, врачи высшей категории, успешно комбинирующие традиционные и современные терапевтические методики, что обеспечивает наилучший результат лечения.
Наш медицинский центр оказывает самый широкий спектр услуг. Вы всегда можете обратится к нам по вопросам лечения нефрологических заболеваний. Мы готовы оказать вам услуги лечения гематурии (кровь в моче) и лечения гипертонической болезни в сочетании с почечной патологией.
Что такое дисметаболическая нефропатия
Дисметаболическая нефропатия— это предпосылки к уролитиазу при метаболических проблемах.
Длительные патологии синтеза и выделения оксалатов и кальция, продуктов распада пуринов, цистеина разрушают клеточные мембраны почек, способствуя нефритам и мочекаменной болезни.
Бактериальное поражение добавляет пиелонефриты, которые снижают почечную функцию и провоцируют хроническую недостаточность.
Основные виды детской патологии
При метаболических нарушениях продукты неполного обмена дополнительно нагружают почки. Функция почечных канальцев, поврежденных токсическими метаболитами, угнетается. Кристаллы проникают непосредственно в почечные ткани, приводя к тубулоинтерстициальному нефриту со временем. Образуются уролиты, диагностируется мочекаменная болезнь.
Почки часто поражаются на фоне метаболических патологий — диабета, подагры. Обменные нефропатии у детей провоцируются также нарушенным выведением глицина, серина, триптофана.
Наиболее распространены следующие детские дисметаболические нефропатии:
- Обмен оксалатов нарушен в 35% случаев. Помимо генетических предпосылок, на развитие болезни влияют стрессы, питание, физические нагрузки. Патология выявляется даже в младенчестве. С гипероксалурией связаны метаболические нарушения, такие как ожирение, аллергии, вегето-сосудистая дистония и головные боли. Болезнь заявляет о себе в подростковом возрасте из-за гормональных изменений. При развитии прогрессирует до образования камней и воспалений.
- Уратная нефропатия обнаруживается в 33% случаев. Соли мочевой кислоты откладываются в почечных тканях, окрашивают мочу в кирпичный цвет. Нехватка витамина В, малоподвижный образ жизни, употребление анальгетиков, нарушения питания влияют на выведение уратов.
- Фосфатная обменная нефропатия развивается в 16,5% случаев при нарушенном фосфорно-кальциевом обмене и затяжных почечных инфекциях.
- Цистиновая нефропатия обусловлена генетическим дефектом. Цистин — это метаболит аминокислоты метионина. Избыточное скопление нарушает реабсорбцию в почечных канальцах. Развивается цистиновая патология в 1-2% случаев.
- На смешанные формы приходится около 13,5%.
Без коррекции метаболических недостатков и питания функция почек ухудшается с каждым годом. Нефропатия у взрослых проявляется постоянной усталостью и болями в животе.
Причины развития болезни
Дети с ожирением и избыточным весом склонны к дисметаболической нефропатии, образованию оксалатных и оксалатно-кальциевых конкрементов. При гормональных нарушениях и сахарном диабете первого типа скапливаются метаболиты щавелевой кислоты. Интоксикация и пищевые отравления повышают риск обменных поражений почек.
Патологии сопутствуют различные факторы:
- генетическая предрасположенность (дефекты развития мочеточников, двойная почка);
- неправильное питание и загрязнение окружающей среды;
- патологии маточно-плацентарного кровообращения при беременности, сложные роды.
Если ребенка кормят продуктами с высоким содержанием витамина С, лактозы и сахарозы, растет риск образования оксалатных конкрементов. Строгость в питании и однотипный рацион также способствуют обменным дисфункциям.
Мочевая кислота в детстве повышается, если кормить ребенка колбасами, мясными блюдами и субпродуктами, консервами и шоколадом.
Среди пациентов распространена нервно-артритическая конституционная аномалия и рецидивы ацетонимичного синдрома. У ближайших родственников детей с нефропатией часто обнаруживается подагра.
Нарушению метаболизма способствует длительное лечение мочегонными средствами, цитостатиками, нестероидными противовоспалительными средствами.
Оксалатные болезни почек — это результат нарушенного метаболизма оксалата и кальция. Предпосылками становятся дисфункции внутренних органов: анастомоз или воспалительные аутоиммунные болезни кишечника.
Гипероксалатурия редко является первичной, определенной генетической патологией. Чаще всего причиной становятся злоупотребление зелеными овощами, цитрусами и шиповником.
Заболевают дети со склонностью к вирусными инфекциям, которых лечат продуктами с витамином С. Нарушение метаболизма оксалатов обычно сочетается с гастритами, холециститами, частыми циститами и пиелонефритами.
При бронхиальной астме и длительном применении глюкокортикостероидов также наблюдается склонность к нефропатии.
Дисметаболическая оксалатная нефропатия считается «семейной», но этому способствует экологическая обстановка, пищевые привычки в семье, родственные стрессы. Первые признаки возникают у младенцев, но зачастую манифестируют у детей 6-7 лет.
Ребенка с патологией почек можно отличить по характерным чертам:
- дистония;
- ожирение;
- атопии.
Темпы физического развития не нарушаются. Такое течение болезни является скрытым. Может проявляться отеками под глазами, потливостью, скачками артериального давления с раннего возраста.
Склонность к повышенному выделению фосфатов наблюдается при дефицитах витамина D и рахитах, ювенильном остеопорозе. Злоупотребление молочными продуктами приводит к избытку фосфатов и кальция.
Способствовать нарушению функции почек могут инфекции мочевой системы, паразитарные и глистные инвазии, эндокринные и онкологические патологии, застои мочи.
Внешние факторы оказывают большое влияние на метаболизм и образование мочи. Склонность к почечным камням повышается у детей, которые пьют жесткую воду, живут в сухом климате, подвергаются частому воздействию солнца и пьют мало жидкости.
Внутренние факторы связаны с аномалиями развития почек и мочевыводящих путей, нарушениями обменных процессов. Дети, которые активно занимаются спортом и теряют жидкость при потоотделении, также склонны к болезни.
Классификация и признаки болезни
Отличие первичной и вторичной дисметаболической нефропатии заключается в патогенезе:
- При патологиях наследственного характера камни формируются рано, болезнь быстро прогрессирует до хронической почечной недостаточности к возрасту 17-25 лет.
- Дисметаболическая нефропатия у детей вторично возникает при злоупотреблении определенными веществами или на фоне патологий желудочно-кишечного тракта. Данная группа является наиболее распространенной.
При диагностике дисметаболической нефропатии родителей опрашивают относительно наследственных заболеваний и метаболических патологий у родственников.
Ребенку назначают следующие анализы:
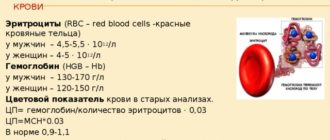
- мочи (общий, по Нечипоренко, бактериологический, суточная протеинурия);
- транспорта солей в моче и крови;
- крови (общий и биохимия);
- УЗИ (ультразвуковое исследование) почек и мочевого пузыря;
- рентген (по необходимости).
Диагностировать обменную нефропатию можно только по комплексному обследованию и при повторных лабораторных исследованиях. Однократное обнаружение солей не указывает на патологию.
В моче у пациентов обнаруживаются уратные, фосфатные или оксалатные соли, повышенные лейкоциты и эритроциты, увеличенный уровень белка. Может наблюдаться изменение цвета и плотности мочи. Оттенок зависит от вида солей: кирпичный при уратах, молочно-серый при фосфатах, бело-желтый при оксалатах. Возможно появление крови в моче при обострениях и осложнениях инфекциями.
Дисметаболическая нефропатия у детей имеет свои признаки, связанные с дизурией, которая может проявляться несколькими путями:
- Нарушенное накопление мочи (частое мочеиспускание днем, недержание, подтекание мочи, резкие позывы).
- Нарушенное выделение мочи (трудности с началом мочеиспускания, тонкая и расщепленная струя, подкапывание, напряжение при мочеиспускании).
- Дискомфорт после опорожнения мочевого пузыря (подтекание после мочеиспускания, неполное опорожнение).
При дисметаболической нефропатии дети склонны к частым циститам, пиелонефритам, повышению артериального давления в подростковом возрасте.
Лечебные и профилактические меры
Дисметаболическая нефропатия имеет особенность лечения — повышенное потребление жидкости, что снижает концентрацию растворенных веществ.
Рекомендовано пить на ночь минеральную воду, чтобы увеличить количество ночных мочеиспусканий.
Одновременно необходимо уменьшать солевую нагрузку на почки, придерживаться специальной диеты:
- При оксалатной нефропатии питание исключает мясные бульоны, морковь, какао и шоколад, свеклу и клюкву. Можно включать в меню блюда из картошки, капусты. Готовить десерты из кураги, чернослива и свежей груши. Целесообразно пить сульфатно-гидрокарбонатную кальциево-натриевую воду, принимать витамины А, Е и В6, магний. Питание строится на кашах и супах, салатах с вареным мясом, разрешено растительное и сливочное масло, сдоба и хлеб бородинский вчерашний. Разрешены ягоды, груши, персики, яблоки, абрикосы и бананы, а также все овощи кроме перечисленных в списке запретов.
- Уратная нефропатия лечится молочно-растительным питанием. Нужно ограничить мясо и продукты из него, фасоль, орехи и какао — все, что содержит белок. Важно потреблять до 2 литров жидкости в сутки, слабощелочные воды. Дополнительно делать отвары укропа и спорыша, овсяные настои. Питание строится на молочных супах, кашах со сливочным маслом, овощных салатах на растительном масле, хлеба из муки любого сорта, разрешен сахар и фрукты, кроме слив, крыжовника, клюквы и яблок сорта «Антоновка».
- Фосфатная нефропатия лечится ограничением ферментированных продуктов: сыра, шоколада, сладкой выпечки, икры рыб. Назначается витамин С и пищевая добавка метионин. Подходит минеральная вода Нарзан. Питание строится на любых мясных блюдах, кашах на воде или растительном масле (сливочное запрещается), можно делать пудинги, запеканки, сахар и сладкие блюда. Можно кушать арбузы, пить морсы из клюквы, некрепкий чай.
- Цистиновую нефропатию лечат исключением белковых продуктов, в том числе яиц, сыра и рыбы. Пить нужно щелочные воды, особенно на ночь. Назначается витамины А.
Пациенты с цистиновой патологией являются кандидатами на пересадку почек.
Проявления дисметаболических нефропатий
Оксалатно-кальциевая нефропатия
Она наиболее часто встречается в детском возрасте. Ее возникновение может быть связано с нарушением как обмена кальция, так и обмена оксалатов (солей щавелевой кислоты).
Оксалаты попадают в организм с пищей или синтезируются самим организмом.
Причины образования оксалатов:
- Повышенное поступление оксалатов с пищей
- Заболевания кишечника – болезнь Крона, язвенный колит, кишечные анастомозы
- Повышенная выработка оксалатов организмом.
Оксалатная нефропатия
Это многофакторное заболевание. По данным различных авторов, доля наследственности в развитии оксалатной нефропатии составляет до 70–75%. Помимо генетических, большую роль играют внешние факторы: питание, стресс, экологическая нагрузка и др.
Первые проявления болезни могут развиться в любом возрасте, даже в период новорожденности.
Чаще всего они выявляются в 5–7 лет в виде обнаружения кристаллов оксалатов, небольшим содержанием белка, лейкоцитов и эритроцитов в общем анализе мочи. Характерно повышение удельной плотности мочи.
Общее развитие детей с оксалатной нефропатией, как правило, не страдает; но для них характерны аллергии, ожирение, вегетативно-сосудистая дистония со склонностью к понижению артериального давления (гипотонии), головными болями.
Заболевание обостряется в период полового созревания в возрасте 10–14 лет, что, по-видимому, связано с гормональной перестройкой.
Прогрессирование оксалатной нефропатии может привести к формированию мочекаменной болезни, развитию воспаления почек при наслоении бактериальной инфекции.
Фосфатная нефропатия
Фосфатная нефропатия встречается при заболеваниях, сопровождающихся нарушением фосфорного и кальциевого обмена. Основная причина фосфатурии – хроническая инфекция мочевой системы.
Часто фосфатно-кальциевая нефропатия сопровождает оксалатно-кальциевую, но при этом выражена в меньшей степени.
Нарушения обмена мочевой кислоты (уратная нефропатия)
За сутки в организме образуется 570–1000 мг мочевой кислоты, одна треть количества которой секретируется в кишечник и разрушается там бактериями.
Остальные две трети фильтруются в почках, большая часть всасывается обратно, и только 6–12% от профильтровавшегося количества выделяется с мочой.
Первичные уратные нефропатии обусловлены наследственными нарушениями обмена мочевой кислоты.
Вторичные возникают как осложнения других заболеваний (эритремии, миеломной болезни, хронической гемолитической анемии и др.), являются следствием применения некоторых препаратов (тиазидовых диуретиков, цитостатиков, салицилатов, циклоспорина А и др.) или нарушения функции канальцев почек и физико-химических свойств мочи (при воспалении почек, например).
Кристаллы уратов откладываются в ткани почек – это приводит к развитию воспаления и снижению почечных функций.
Первые признаки заболевания могут выявляться в раннем возрасте, хотя в большинстве случаев наблюдается длительное скрытое течение процесса.
А в общем анализе мочи обнаруживают ураты, небольшое количество белка и эритроцитов. При наличии большого количества уратов моча приобретает кирпичный цвет.
Нарушения обмена цистина
Цистин является продуктом обмена аминокислоты метионина.Можно выделить две основные причины повышения концентрации цистина в моче:
- избыточное накопление цистина в клетках почки
- нарушение обратного всасывания цистина в почечных канальцах.
Накопление цистина в клетках происходит в результате генетического дефекта фермента цистинредуктазы. Это нарушение обмена носит системный характер и называется цистинозом.
Внутриклеточное и внеклеточное накопление кристаллов цистина выявляется не только в канальцах и интерстиции почки, но и в печени, селезенке, лимфоузлах, костном мозге, клетках периферической крови, нервной и мышечной ткани, других органах.
Нарушение обратного всасывания цистина в канальцах почек наблюдается вследствие генетически обусловленного дефекта транспорта через клеточную стенку для аминокислот – цистина, аргинина, лизина и орнитина.
По мере прогрессирования заболевания определяются признаки мочекаменной болезни, а при присоединении инфекции – воспаление почек.
Диагностика
Лабораторно-инструментальная диагностика дисметаболической нефропатии основывается на
- выявлении кристаллов солей в общем анализе мочи,
- повышении концентрации тех или иных солей в биохимическом исследовании мочи,
- исследовании антикристаллообразующей способности мочи (АКОСМ),
- проведении тестов на кальцифилаксию и перекиси в моче,
- УЗИ почек.
Выявление кристаллов солей только в общих анализах мочи не является основанием для постановки диагноза дисметаболической нефропатии. Следует иметь в виду, что выделение кристаллов с мочой у детей часто бывает преходящим и оказывается не связанным с нарушением обмена веществ.
Для подтверждения диагноза дисметаболической нефропатии при выявлении кристаллов солей в общем анализе мочи проводится биохимическое исследование мочи.
Тест на кальцифилаксию позволяет выявить нарушения клеточного обмена кальция. Тест на перекиси в моче отражает активность процессов перекисного окисления клеточных мембран.
Изменения, выявляемые при УЗИ почек, как правило, мало специфичны. Возможно выявление в почке микрокамешков или включений.
Лечение дисметаболических нефропатий
Лечение любой дисметаболической нефропатии можно свести к четырем основным принципам:
- нормализация образа жизни;
- правильный питьевой режим;
- диета;
- специфические методы терапии.
Прием большого количества жидкости является универсальным способом лечения любой дисметаболической нефропатии, так как способствует уменьшению концентрации растворимых веществ в моче.
Одной из целей лечения является увеличение ночного объема мочеиспускания, что достигается приемом жидкости перед сном. Предпочтение следует отдавать простой или минеральной воде.
Диета позволяет в значительной степени снизить солевую нагрузку на почки.
Специфическая терапия должна быть направлена на предупреждение кристаллообразования, выведение солей, нормализацию обменных процессов.
Лечение оксалатной нефропатии
Рекомендации по питанию
- При лечении больных с оксалатной нефропатией назначается картофельно-капустная диета, при которой снижается поступление оксалатов с пищей и нагрузка на почки.
- Необходимо исключить холодец, крепкие мясные бульоны, щавель, шпинат, клюкву, свеклу, морковь, какао, шоколад.
- Рекомендуется ввести в рацион курагу, чернослив, груши.
- Из минеральных вод используются такие, как славяновская и смирновская, по 3–5 мл/кг/сут. в 3 приема курсом 1 месяц 2–3 раза в год.
Медикаментозная терапия
Лекарственная терапия включает мембранотропные препараты и антиоксиданты. Лечение должно быть длительным.
- Пиридоксин (витамин В6) назначается в дозе 1–3 мг/кг/сут. в течение 1 месяца ежеквартально.
- Витамин В6 оказывает мембраностабилизирующее действие за счет участия в обмене жиров в качестве антиоксиданта и обмене аминокислот. Целесообразно также назначение препарата магне В6 из расчета 5–10 мг/кг/сут. курсом в течение 2 месяцев 3 раза в год.
- Мембраностабилизирующее действие оказывает витамин А, который нормализует взаимодействие белков и липидов мембраны клетки. Суточная доза витамина А 1000 МЕ на год жизни ребенка, курсом – 1 месяц ежеквартально.
- Токоферола ацетат (витамин Е) является мощным антиоксидантом, который поступает в организм извне и вырабатывается самим организмом. Необходимо помнить, что избыточное введение витамина Е с пищей может тормозить его внутреннюю продукцию по механизму отрицательной обратной связи. Витамин Е укрепляет белково-липидные связи клеточных мембран. Назначается с витамином А в дозе 1–1,5 мг/кг массы в сутки.
В качестве мембраностабилизаторов используются димефосфон и ксидифон.
Димефосфон применяется в дозе 1 мл 15% раствора на каждые 5 кг веса, 3 приема в сутки. Курс – 1 месяц, 3 раза в год.
Ксидифон предупреждает отложение нерастворимых солей кальция. Назначается в дозе 10 мг/кг/сут. 2% раствора в 3 приема. Курс – 1 месяц, 2 раза в год.
Высокую эффективность имеет цистон, особенно при кристаллурии. Цистон назначается в дозе 1–2 таблетки 2–3 раза в день курсом от 3 до 6 месяцев.
Помимо этого, назначается окись магния, особенно при повышенном содержании оксалатов, в дозе 0,15–0,2 г/сут.
Лечение уратной нефропатии
Диета
- При лечении уратной нефропатии диета предусматривает исключение богатых пуриновыми основаниями продуктов (печени, почек, мясных бульонов, гороха, фасоли, орехов, какао и др.).
- Преимущество должно отдаваться продуктам молочного и растительного происхождения.
- Важным условием успешной терапии является достаточное употребление жидкости – от 1 до 2 л в сутки. Предпочтение следует отдавать слабощелочным и слабоминерализованным водам, отварам трав (хвощ полевой, укроп, лист березы, брусничный лист, клевер, спорыш и др.), отвару овса.
Для поддержания оптимальной кислотности мочи можно использовать цитратные смеси (уралит-У, блемарен, магурлит, солимок и др.).
При уратной нефропатии важно уменьшить концентрацию мочевой кислоты. Для этого используются средства, снижающие синтез мочевой кислоты – аллопуринол, никотинамид.
Применение в педиатрии аллопуринола ограничено из-за возможных осложнений со стороны кожи, печени, крови.
Под строгим контролем аллопуринол назначают в дозе 0,2–0,3 г/сут. в 2–3 приема в течение 2–3 недель, затем доза снижается. Длительность общего курса – до 6 месяцев.
Никотинамид является более слабым препаратом, чем аллопуринол, но лучше переносится; назначается в дозе 0,005–0,025 г 2–3 раза в сутки по 1–2 месяца повторными курсами.
Мочевую кислоту выводят также оротовая кислота, цистон, этамид, цистенал, фитолизин и др.
Лечение фосфатной нефропатии
Лечение при фосфатной нефропатии должно быть направлено на подкисление мочи (минеральные воды – нарзан, арзни, дзау-суар и др.; препараты – цистенал, аскорбиновая кислота, метионин).
Назначается диета с ограничением продуктов, богатых фосфором (сыр, печень, икра, курица, бобовые, шоколад и др.).
Лечение цистиноза
Лечение цистиноза и цистинурии включает диету, высокожидкостный режим и медикаментозную терапию, направленную на подщелачивание мочи и повышение растворимости цистина.
Цель диетотерапии – предотвратить избыточное поступление в организм ребенка предшественника цистина – метионина и других серосодержащих кислот.
Для этого также исключают (или резко ограничивают) из рациона питания ребенка богатые метионином и серосодержащими аминокислотами продукты – творог, рыбу, яйца, мясо и др.
Поскольку метионин необходим организму ребенка для роста, длительное применение строгой диеты невозможно, поэтому через 4 недели от начала диетотерапии рацион ребенка расширяется и приближается к обычному, но характеризуется строгим исключением рыбы, творога и яиц.
Количество жидкости должно быть не менее 2 л/сут., особенно важно принимать жидкость перед сном.
Для подщелачивания мочи используется цитратная смесь, растворы гидрокарбоната натрия, блемарен, щелочные минеральные воды.
Для повышения растворимости цистина и предупреждения кристаллизации назначается пеницилламин. Он обладает некоторой токсичностью, поэтому в начале терапии назначаются невысокие дозы препарата – 10 мг/кг/сут. в 4–5 приемов, далее доза увеличивается в течение недели до 30 мг/кг/сут., а при цистинозе – до 50 мг/кг/сут.
Лечение пеницилламином должно проводиться под контролем содержания цистина в лейкоцитах и/или цианиднитропруссидного теста (проба на цистин в моче, где концентрация цистина должна составлять до 150–200 мг/л). При достижении этих показателей доза пеницилламина снижается до 10–12 мг/кг/сут.
Лечение пеницилламином проводится длительно, годами. Поскольку пеницилламин инактивирует пиридоксин, параллельно назначается витамин В6 (пиридоксин) в дозе 1–3 мг/кг/сут. в течение 2–3 месяцев с повторными курсами.
Для стабилизации мембран почечных канальцев назначаются витамин А (6600 МЕ/сут) и витамин Е (токоферол, 1 капля на 1 год жизни 5% раствора в сутки) в течение 4–5 недель с повторными курсами.
Имеются данные о положительном эффекте применения вместо пеницилламина менее токсичного его аналога – купренила в уменьшенной дозе в сочетании с ксидифоном и другими мембраностабилизаторами.
Антибактериальная терапия показана при присоединении инфекции.
При цистинозе успешно используется трансплантация почки, которая проводится до развития терминальной стадии хронической почечной недостаточности. Трансплантация почки позволяет значительно увеличить срок жизни больных – до 15–19 лет, однако отложение кристаллов цистина наблюдается и в трансплантате, что в конечном итоге приводит к поражению и пересаженной почки.
Прогноз
Прогноз при дисметаболической нефропатии в целом благоприятен.
В большинстве случаев при соответствующем режиме, диете и лекарственной терапии удается добиться стойкой нормализации соответствующих показателей в моче.
В отсутствие лечения или при его неэффективности наиболее естественным исходом дисметаболической нефропатии является мочекаменная болезнь и воспаление почек.
Самым частым осложнением дисметаболической нефропатии является развитие инфекции мочевой системы, в первую очередь пиелонефрита.