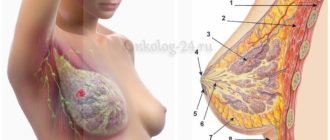
Венозная мальформация нижней конечности у детей
Если в процессе эмбрионального развития нарушается формирование кровеносной системы, то образуется сосудистая мальформация. Это неправильное соединение вен и артерий, которое проявляет себя в пубертатном возрасте. Все начинается с головной боли, мигрени и судорог. В тяжелых случаях у детей наблюдаются эпилептические припадки.
Определение
Строение сосудов отличается на всем протяжении кровеносной системы. Некоторые из них толще, какие-то имеют мышечную стенку, у некоторых есть клапаны, но все они соединены между собой в определенной последовательности. Если по каким-то причинам установленная природой последовательность нарушается, то образуются конгломераты извитых сосудов, называемых мальформациями.
Как правило, это врожденная патология, причины которой неизвестны. Она встречается у девятнадцати из ста тысяч новорожденных каждый год.
Мальформации могут вызвать синдром обкрадывания, сдавливать ткани спинного и головного мозга, образовывать аневризмы и становиться причиной инсультов и кровоизлияний под мозговые оболочки.
Чаще всего осложнения случаются уже в зрелом возрасте, после сорока лет.
Классификация
Существует несколько форм, которые может принимать сосудистая мальформация. Для их систематизации используется принятая в 1996 году американская классификация ISSVA. Ее принципиальное отличие от других классификаций – разделение всех аномалий на опухоли и мальформации.
- Сосудистые опухоли: — инфантильная гемангиома (появляется в детстве); — врожденная гемангиома; — пучковидная гемангиома; — веретеноподобная гемангиоэндотелиома; — капошиформная гемангиоэндотелиома;
— приобретенные опухоли.
- Мальформации: — капиллярные (телеангиоэктазии, ангоикератомы); — венозные (спорадические, гломангиомы, синдром Мафуччи); — лимфатические; — артериальные; — артериовенозные;
— комбинированные.
Мальформация венозных сосудов
Венозная мальформация представляет собой аномальное развитие вен с последующим их патологическим расширением. Она является наиболее распространенной среди всех видов мальформаций.
Данная болезнь является врожденной, но проявить себя может как в детстве, так и во взрослом возрасте.
Расположение измененных сосудов может быть любым: нервная системна, внутренние органы, кожа, кости или мышцы.
Венозные мальформации могут находиться на поверхности или залегать в толще органа, быть изолированными или растягиваться на несколько частей тела. Кроме того, чем ближе они располагаются к поверхности кожи, тем более насыщенный цвет приобретают.
Из-за необычной формы и цвета их можно спутать с гемангиомами. Для дифференциальной диагностики достаточно слегка надавить на измененный участок. Мальформации мягкие и легко изменяют свой цвет. В случае залегания аномальных сосудов глубоко в теле человека внешне патология может никак не проявляться.
Вместе с ростом ребенка увеличивается и мальформация, но под действием триггерных факторов, таких как оперативные вмешательства, травмы, инфекции, прием гормональных препаратов, вынашивание ребенка или период менопаузы, наблюдается быстрый экспансивный рост сосудов.
Мальформация Киари
Это сосудистая мальформация, которая характеризуется низким расположением миндалин мозжечка. Заболевание описал в конце девятнадцатого века австрийский врач Ганс Киари, в честь которого и был назван феномен.
Он выделил несколько наиболее распространенных видов данной аномалии.
Из-за низкого расположения миндалины затрудняют отток жидкости из головного в спинной мозг, это создает повышенное внутричерепное давление и провоцирует развитие гидроцефалии.
Мальформация Киари первого типа описывает смещение миндалин мозжечка вниз и проталкивание их через большое затылочное отверстие. Такое расположение вызывает расширение канала спинного мозга, что клинически проявляет себя во время полового созревания.
Самыми частыми симптомами являются головная боль, шум в ушах, неустойчивость при ходьбе, диплопия, нарушение артикуляции, проблемы с глотанием, иногда рвота.
Для подростков характерно снижение болевой и температурной чувствительности в верхней половине тела и конечностях.
Мальформация Киари второго типа развивается, если увеличен размер затылочного отверстия. В таком случае миндалины мозжечка не опускаются, а выпадают в него. Это приводит к сдавлению спинного мозга и мозжечка соответственно. Одновременно с этим возможны симптомы застоя жидкости в головном мозге, пороки сердца, нарушения эмбриогенеза пищеварительного канала и мочеполовой системы.
Спинной мозг
Мальформация спинного мозга – это редкое заболевание, приводящее к прогрессирующей миелопатии. Артериовенозные мальформации предпочитают располагаться между листками твердой оболочки либо лежать на поверхности спинного мозга в грудном или поясничном отделах. Чаще патология встречается у взрослых мужчин.
Заболевание по симптоматике напоминает рассеянный склероз и может ввести невропатолога в заблуждение. Резкое ухудшение состояния наступает после разрыва сосудов и кровоизлияний в подпаутинное пространство.
У больных наблюдаются расстройства чувствительной и двигательной сферы, нарушения в работе тазовых органов.
Если присоединяется корковая симптоматика, то заболевание становится больше похоже на БАС (боковой амиотрофический склероз).
В случае если пациент предъявляет жалобы, характерные для двух разных неврологических расстройств, врач обязан заподозрить мальформацию сосудов и провести визуальный осмотр позвоночника.
Признаками наличия измененных сосудов будут липомы и участки повышенной пигментации. Такого человека следует отправить на магнитно-резонансную томографию или компьютерную миелографию.
Это позволит верифицировать диагноз.
Лечение мальформаций сосудов головного мозга у детей
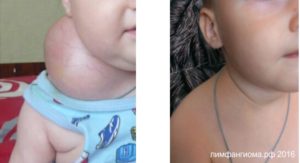
Сосудистая мальформация – это патология развития сосудов, формирование которой начинается еще во время эмбриогенеза плода. В основе патологии лежит образование сосудистого клубка из неправильно переплетенных между собой вен и артерий.
Заболевание никак не проявляет себя, и первые симптомы появляются после 20-40 лет, но по причине гормонального всплеска признаки развиваются и у ребенка пубертатного периода. Возникают сильные головные боли, мигрени.
В более тяжелых случаях у ребенка развиваются судороги и эпилептические припадки.
Характерным для заболевания является тонкая сосудистая стенка и слабо развитый мышечный слой, в результате чего существует высокий риск разрыва кровеносных сосудов с дальнейшим кровоизлиянием в мозг.
Этиология мальформации
Причины развития заболевания малоизучены. Но к числу факторов относят:
- врожденные патологии, заложенные еще в период развития эмбриона;
- антенатальные и родовые травмы;
- склеротические и атеросклеротические поражения кровеносных сосудов.
Способствующими факторами выступают внутриутробные инфекции, воздействие радиации, а также вредные привычки матери. Также была установлена половая и генетическая предрасположенность.
Основные услуги клиники доктора Завалишина:
По клиническому течению все мальформации делятся на геморрагические и торпидные. Геморрагическое течение – это наиболее часто встречаемая патология (приблизительно 70% всех случаев). Для неё характерно резко повышенное давление и образование сосудистого клубка небольшого диаметра.
Торпидное течение характеризуется образованием патологического узла средних и больших размеров. Излюбленное место расположения – структурные единицы коры головного мозга. Свое кровоснабжение образование получает благодаря ветвям мозговых артерий, а клиническая симптоматика напоминает течение заболевания у больных с органическим поражением мозга.
На начальных стадиях недуг себя практически не проявляет и бывает обнаружен совершенно случайно – во время обследования пациента по поводу другой патологии.
Лишь у 12% всех пациентов возникает характерная неврологическая симптоматика, которая может послужить поводом обращения к врачу.
Проявляет себя она по-разному – в зависимости от места локализации патологического сплетения. К основным симптомам относят:
- слабость в мышцах и во всем теле;
- головокружение;
- дизартрию, а также нарушение координации и снижение зрения;
- снижение способности запоминать информацию и нарушение сознания.
У ряда пациентов возникает судорожный синдром, который может носить как частичный, так и тотальный характер. Сопровождается он различными формами нарушения сознания. Возникают также головные боли, разные по своей интенсивности и периодичности. Очень часто локализация болевой точки не соответствует локализации сосудистого клубка.
По статистике, примерно 2-4% всех случаев сосудистой мальформации сопровождается кровоизлиянием в мозг. В плане разрыва стенки гораздо опаснее мелкие кровеносные сосуды. Чем глубже будет расположен сосудистый клубок, тем сильнее будет выражена неврологическая симптоматика.
Характерным для детей является непропорциональные телу размеры головы, а также развитие на фоне сосудистой патологии застойной сердечной и острой дыхательной патологий.
Методы диагностики
Помимо общих клинических анализов, больному также назначается:
компьютерная томография (КТ);
магнитно-резонансная томография (МРТ);
ангиограмма.
Одним из наиболее информативных методов сосудистой мальформации является ангиография. Это один из рентгенологических методов, подразумевающих внутривенное введение контрастного вещества с дальнейшей визуализацией результата на снимке. Популярность метода также заключается в его простоте и общедоступности.
В чем заключаются особенности лечения недуга
Выбор методики лечения сосудистой патологии зависит от следующих факторов:
- вида образования;
- места расположения сплетения;
- диаметра образования;
- были ли ранее зафиксированы разрывы сосудов с дальнейшим их кровоизлиянием.
В зависимости от показаний, используют открытые хирургические операции, эндоваскулярную эмболизацию и неинвазивную радиохирургию.
Хирургические операции предрасполагают полное иссечение патологического участка сосудистого русла. Прибегают к данному методу в случае поверхностного расположения мальформации небольшого размера. При глубоком расположении узла хирургическое вмешательство категорически противопоказано – существует большой риск повреждения важных мозговых структур.
Вместо этого успешно используется метод эндоваскулярной эмболизации, который предрасполагает закупорку просвета аномальных сосудов и выключение патологического клубка с кровеносного русла.
Проведение радиохирургии предрасполагает использование на патологическом очаге радиоактивных лучей под разными углами. Точность направления лучей позволяет не только разрушить сосудистый пучок, но и уберечь здоровые ткани от радиоактивного воздействия.
Чем опасны мальформации
Чаще всего мальформации сосудов головного мозга являются причиной субарахноидального кровоизлияния.
Для него характерно:
- внезапная, острая головная боль;
- чувство пульсации в затылочной области;
- рвота, не приносящая облегчения;
- нарушение сознания;
- положительные менингеальные симптомы;
- судороги.
Без своевременно оказанной медицинской помощи состояние больного может заметно ухудшиться вплоть до летального исхода.
Также может возникнуть инфаркт мозга и паралич.
Профилактика осложнений
С профилактической целью родителям рекомендуется:
оберегать ребенка от тяжелой физической работы и стрессовых ситуаций;
постоянно контролировать давление;
включить в рацион продукты, содержащие натрий – масло, квашенную капусту, морепродукты, сыр, орехи.
Также рекомендуется регулярно проходит обследование у соответствующего специалиста.
глиобластоме черепно-мозговых травмах артериовенозной мальформации
Лимфатическая мальформация — Детская челюстно-лицевая хирургия
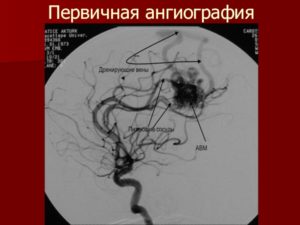
Лимфатическая мальформация является пороком развития лимфатических сосудов, который начинает формироваться на втором месяце внутриутробного развития. В настоящее время доказано отсутствие признаков опухоли у данного образования.
Термин «лимфангиома» рекомендовано оставить для истинных доброкачественных опухолей лимфатических сосудов. Лимфатическая мальформация составляет 6-18% от доброкачественных образований у детей[I].
Пороки развития лимфатических сосудов в области головы и шеи чаще всего определяются при рождении или в первые годы жизни ребёнка (в возрасте до одного года в 60-80% случаев).
В классификации Международного общества по изучению сосудистых мальформаций (ISSVA, 2014 год) лимфатические мальформации отнесены к простым порокам развития сосудов.
Оригинальная классификация лимфатических мальформаций ISSVA и её русский перевод, выполненный врачами нашего отделения.
В челюстно-лицевой области, на шее встречаются кистозные формы лимфатических мальформаций, которые подразделяются на мелкокистозные (при наличии полостей менее 1 см в диаметре), крупнокистозные (при наличии полостей более 1 см в диаметре) и смешанные (при наличии полостей разного диаметра).
Микрофотография и УЗИ мелкокистозной формы лимфатической мальформации (по классификации ISSVA 2014 года). МРТ и УЗИ крупнокистозной формы лимфатической мальформации (по классификации ISSVA 2014 года). МРТ и УЗИ смешанной формы лимфатической мальформации (по классификации ISSVA 2014 года).
Лимфатические мальформации могут быть как ограниченными, так и распространёнными, занимая две и более области.
В области языка, верхней губы, лба чаще всего встречается мелкокистозная форма мальформации, в орбитальной, околоушно-жевательной — смешанная форма порока развития лимфатических сосудов, на шее — крупнокистозная лимфатическая мальформация.
Обширная лимфатическая мальформация чаще всего локализуется в области дна полости рта, распространяясь на клетчаточные пространства глотки, гортани и средостения.
Лимфатическая мальформация является потенциально опасным образованием для человека. Пороки развития лимфатических сосудов в области головы и шеи, диагностируемые внутриутробно, обычно имеют огромные размеры, тем самым создают угрозу жизни как матери, так и ребёнка.
Эти образования могут блокировать ход плода по родовым путям матери, сдавливать и смещать соседние органы и ткани, тем самым приводя к гипоксии и ишемии этих органов. Распространённые образования, локализующиеся в области дна полости рта, могут приводить к нарушению дыхания, в отдельных случаях до полной асфиксии, невозможности самостоятельного приёма пищи.
Лимфатическая мальформация в орбитальной области способствует развитию нарушения зрения у пациента.
Наиболее частым осложнением у больных с данной патологией является воспаление лимфатической мальформации, спровоцированное любым воспалительным процессом (ОРВИ, тонзиллит, отит, аденоидит, стоматит, и т.д.).
В результате воспаления патологические ткани увеличиваются в объёме, что приводит к увеличению асимметрии лица и шеи, перекрытию дыхательных путей, нарушению приёма пищи, речи. Мелкокистозные образования в полости рта и конъюнктивы глаз могут кровоточить.
При локализации патологических тканей в области орбиты возможно развитие выраженного экзофтальма. Всё это приводит к косметическим, функциональным нарушениям, а также состояниям, угрожающим жизни ребёнка.
Воспаление лимфатической мальформации требует неотложного лечения, включающего в себя антибактериальную (антибактериальные препараты широкого спектра действия), противовоспалительную (нестероидные противовоспалительные препараты в соответствии с возрастом ребёнка) терапии.
Диагностика
Фиброларингоскопия
(фото гортаноглотки).
Основными методами визуализации лимфатической мальформации являются ультразвуковое исследование (УЗИ) и магнитно-резонансная томография (МРТ).
[II] Данные исследования позволяют определить площадь и объём патологических тканей, размеры кист, топографию образования.При лимфатической мальформации распространённого характера, кроме УЗИ и МРТ, необходимо проведение фиброларингоскопии, компьютерной томографии.
Лечение
Ведущим методом лечения лимфатических мальформаций является хирургический.[III] Помимо него применяется склерозирующая терапия растворами доксициклина, блеомицина, пицибанила (ОК-432), этоксисклерола и комбинированная методика, сочетающая хирургию и склерозирование.
[IV] Операции проводятся по жизненным, функциональным и косметическим показаниям. К жизненным показаниям относятся нарушения дыхания и приёма пищи, что обычно бывает у детей с обширными формами лимфатических мальформаций.Стоит отметить, что дети данной группы нуждаются в многоэтапных сложных операциях, целью которых является максимально возможное удаление патологических тканей с сохранением функции и эстетики тканей. К функциональным относятся нарушения жевания, звукопроизношения, зрения.
Часто к нарушению функции могут приводить рецидивирующие воспалительные процессы в патологических тканях. Косметические показания определяются при наличии асимметрии лица и шеи, увеличении объёма тканей в той или иной области.
Таким образом, лимфатические мальформации в области головы и шеи являются тяжёлым пороком развития лимфатических сосудов, при котором требуется лечение и динамическое наблюдение у специалистов: челюстно-лицевого хирурга, торакального хирурга, оториноларинголога, педиатра, ортодонта.
↑I. В связи с тем, что ранее данные образования относились к опухолям, статистические данные берутся из раздела «новообразования» (прим. авт.).
1. Исаков Ю. Ф. Детская хирургия. / Исаков Ю. Ф., Долецкий С. Я. // Москва, Медицина, 1978. — 502 с.
2. Coffin C. M. Vascular tumors in children and adolescents: a clinicopathologic study of 228 tumors in 222 patients. / Coffin C. M., Dehner L. P. // Pathol. ann. — 1993. — № 23. — Part. 1. — Р. 97-120
↑II.
1. Возможности лечения детей с обширными лимфатическими и лимфовенозными мальформациями в области головы и шеи. // Материалы VI съезда детских онкологов с международным участием. 2015. — С. 283. (Комелягин Д.Ю., Дергаченко А.В., Дубин С.А., Петухов А.В., Иванов А.В., Владимиров Ф.И., Дергаченко А.В., Стрига Е.В., Вафина Х.Я., Пасечников А.В., Пачес О.А., Слипенко В.Г., Строганов И.А.)
2. Применение доксициклина в лечении детей с лимфатическими и лимфовенозными мальформациями головы и шеи. // Российская стоматология. 2015. — Т. 8, № 1. — С. 112 (Комелягин Д.Ю., Петухов А.В., Романов Д.В., Дубин С.А., Владимиров Ф.И., Дергаченко А.В., Пачес О.А., Топольницкий О.З., Иванов А.В., Вафина Х.Я., Пасечников А.В., Борзаева С.А., Солдатский Ю.Л., Воробьёв В.В.).
↑III.
1. Комелягин Д.Ю. Возможности лечения детей с обширными лимфатическими и лимфовенозными мальформациями в области головы и шеи. / Комелягин Д.Ю., Петухов А.В., Дубин С.А, Дергаченко А.В., Владимиров Ф.И., Слипенко В.Г., Хаспеков Д.В., Дергаченко А.В., Пачес О.А., Фокин Е.И. // Онкопедиатрия. — 2015. — Том 2, № 3. — С. 285
2. Опыт лечения ребёнка с обширной лимфатической мальформацией в области головы и шеи. // Журнал Федерации специалистов по лечению заболеваний головы и шеи — Голова и шея. 2015. — С. 25 (Комелягин Д.Ю., Дергаченко А.В.
, Дубин С.А., Петухов А.В., Иванов А.В., Владимиров Ф.И., Дергаченко А.В., Стрига Е.В., Вафина Х.Я., Пасечников А.В., Пачес О.А., Слипенко В.Г., Строганов И.А., Топольницкий О.З., Романов Д.В., Щепин Н.В., Воробьев В.В.
, Шафранов В.В.)
3. Лечение детей с обширными лимфатическими и лимфовенозными мальформациями в области головы и шеи. // Сборник трудов по материалам VII Международной научно-практической конференции Стоматология славянских государств.
2015. — С. 144-147 (Комелягин Д.Ю., Дергаченко А.В., Петухов А.В., Дубин С.А., Владимиров Ф.И., Хаспеков Д.В., Дергаченко А.В., Пачес О.А., Фокин Е.И., Иванов А.В., Стрига Е.В., Слипенко В.Г., Вафина Х.Я., Строганов И.А.).
4. Treatment experience of child with extensive lymphatic malformations in head and neck. // XXV World Congress of Lymphology. San Francisco, California. — 2015. P. 136-204 (Komelyagin D., Dergachenko A.V., Dubin S., Petuchov A., Vladirov F.I., Dergachenko A.V., Topolniskiy O.Z.).
↑IV.
1. Комелягин Д.Ю. Малоинвазивный метод лечения детей с лимфатическими мальформациями головы и шеи. / Комелягин Д. Ю., Романов Д. В., Петухов А. В., Дубин С. А., Пачес О. А., Вафина Х. Я., Солдатский Ю. Л. // Росс. журнал детской онкологии и гематологии. — М. — 2014. — № 2. — С. 110
2. Komelyagin D.Ju. Doxycycline use in lymphatic and lymphovenous treatment of children with malformations in the head and neck area. / Komelyagin D.Ju., Petukhov A.V., Dubin S.A., Dergachenko A.V.
, Vladimirov F., Khaspekov D.V., Slipenko V.G., Ivanov A.V., Paches O.A., Romanov D.V., Buletov D., Strogonov I.A., Striga E.V. // 25th World Congress of Lymphology. — San Francisco. — 2015.
— № 2015-A-198-NLN.
3. Komelyagin D.Ju. Indications for puncture method of treatment of children with lymphatic and lymphovenous malformations of head and neck area. / Komelyagin D.Ju., Petukhov A.V., Dubin S.A., Dergachenko A.V., Vladimirov F., Yamatina S.V.
, Khaspekov D.V., Topilin O.G., Slipenko V.G., Striga E.V., Dergachenko An.V., Topolnitsky O.Z., Ivanov A.V., Pasechnikov A.V., Vafina H.Ya., Strogonov I.A. // 21st International workshop on vascular anomalies. ISSVA 2016, Argentina, Buenos Aires. — 2016.
— Р. 101
4. Оценка эффективности применения пропранолола у детей с младенческими гемангиомами в области головы и шеи. // Вестник Российского государственного медицинского университета.
Материалы X Международной (XIX Всероссийской) Пироговской научной медицинской конференции студентов и молодых учёных. М. — 2015. С. 786 (Комелягин Д.Ю. в соавт. с Дергаченко А.В., Топольницким О.З., Владимировым Ф.И.
, Петуховым А.В., Гордеевым Д.Н., Дергаченко Ан.В.).
5. Склерозирующая терапия в лечении детей с лимфатическими мальформациями в области головы и шеи. // Вестник Российского государственного медицинского университета.
Материалы X Международной (XIX Всероссийской) Пироговской научной медицинской конференции студентов и молодых учёных. М. — 2015. С. 788 (Комелягин Д.Ю. в соавт. с Дергаченко А.В., Топольницким О.З., Владимировым Ф.И.
, Петуховым А.В., Гордеевым Д.Н., Дергаченко Ан.В.).
6. Лечение детей с лимфатическими и лимфовенозными мальформациями в области головы, шеи, средостения. // IV междисциплинарный конгресс по заболеваниям органов головы и шеи. М. — 2016. — С. 132-134 (Комелягин Д.Ю.
, Петухов А.В., Хаспеков Д.В., Топилин О.Г., Дергаченко А.В., Владимиров Ф.И., Яматина С.В., Слипенко В.Г., Стрига Е.В., Дергаченко А.В., Фокин Е.И., Топольницкий О.З., Иванов А.В., Вафина Х.Я., Пасечников А.В., Строганов И.
А.).
7. Склерозирующая терапия раствором доксициклина в лечении детей с лимфатическими мальформациями в области головы и шеи. // Материалы V Всероссийской научно-практической конференции с международным участием «Колесовские чтения». М. — 2016. — С.
143-154 (Комелягин Д.Ю., Петухов А.В., Топольницкий О.З., Дубин С.А., Дергаченко А.В., Владимиров Ф.И., Хаспеков Д.В., Топилин О.Г., Яматина С.В., Слипенко В.Г., Стрига Е.В., Дергаченко Ан.В., Иванов А.В., Пасечников А.В., Вафина Х.Я., Строганов И.А.
).
8. Doxycycline use in lymphatic and lymphovenous treatment of children with malformations in the head and neck area. // XX International Workshop on Vascular Anomalies (ISSVA). Melbourne, Australia. — 2014. — P. 63 (Komelyagin D., Romanov D., Petuchov A., Dubin S., Dergachenko A., Vladimirov F., Ivanov A.).
9. Doxycycline use in lymphatic and lymphovenous treatment of children with malformations in the head and neck area. // XXV World Congress of Lymphology. San Francisco, California. — 2015. P. 135-198 (Komelyagin D., Dergachenko A.V., Dubin S., Petuchov A., Vladirov F.I., Dergachenko A.V., Topolniskiy O.Z.).
10. Indications for puncture method of treatment of children with lymphatic and lymphovenous malformations of head and neck area. // XXI International Workshop on Vascular Anomalies (ISSVA). Buenos Aires, Argentina.
— 2016. — P. 72 (Komelyagin D., Petuchov A., Dubin S., Dergachenko A., Vladimirov F., Yamatina S., Khaspekov D., Topilin O., Slipenko V., Striga E., Dergachenko A., Topolnitsky O., Ivanov A., Pasechnikov A., Vafina K.).
Подготовка материала: Алексей Владимирович Петухов
Кт и мрт диагностика артериовенозной мальформации и гемангиомы у детей
Гемангиома:
- Наиболее частое объемное образование у детей
- Встречается у 2% всех детей
- Высокая частота (15%) у недоношенных новорожденных
- Девочки поражаются в 3 раза чаще, чем мальчики.
- Истинная неоплазия из пролиферирующих эндотелиальных клеток
- 60% гемангиом возникают в области головы и шеи, 25% — туловища и 15% — на конечностях
- Поражение может быть одиночным (80%), множественным (20%) или диффузным
- В 60% случаев поражение не определяется при рождении или имеет очень маленькие размеры
- Размеры быстро увеличиваются в течение нескольких недель жизни
- Спонтанная инволюция часто возникает в течение 1-го года жизни
- Резидуаль- ное поражение определяется в 50% случаев
- Типы: капиллярные (встречаются чаще, определяются при рождении), кавернозные (встречаются реже, возникают у детей 1-го года жизни) и артериовенозные гемангиомы.
Артериовенозная мальформация:
- Мальформации сосудов являются наиболее частой врожденной патологией
- Отсутствие половой предрасположенности.
- Не является истинной неоплазией, скорее, врожденной сосудистой мальформацией
- Дисплазия артерий и вен
- Мальформация происходит вследствие дефектной дифференцировки эмбриональных сосудистых сплетений в капиллярную сеть
- Персистенция артериовенозного шунта
- Извитость сосудов без мягкотканного компонента
- Поражение может внезапно расширяться при стрессе, травме или гормональных изменениях
- Пролиферативный рост отсутствует
- Поражение растет пропорционально с ребенком
- Обратное развитие не происходит
- Являются поражениями с высокой скоростью кровотока.
Что покажет УЗИ сосудов при гемангиоме и мальформации
Гемангиома:
- Дольчатое, четко отграниченное образование
- Смешанная эхогенность
- Часто расположено в подкожном слое тканей
- Повышенный кровоток при цветном допплеровском и энергетическом допплеров- ском исследовании
- Увеличение плотности сосудов.
Артериовенозные мальформации:
- Гетерогенная эхогенность
- Извитость сосудов
- Отсутствие мягкотканного компонента
- Цветное допплеров- ское исследование выявляет высокую васкуляризацию, множество извилистых сосудов, артериалный приток и венозный отток
- Энергетическое допплеровское исследование выявляет систолический шум, артериовеноз- ный шунт и пульсирующий венозный кровоток.
Мягкотканная гемангиома. Ультразвуковое (а) и энергетическое допплеров- ское (b) изображение. Четко отграниченное, преимущественно гиперэхогенное поражение. Энергетическое допплеровское исследование выявляет гиперперфузию (гемангиома с высокой скоростью кровотока).
Гемангиома стенки грудной клетки у ребенка первого года жизни. МРТ, STIР. Хорошо отграниченное образование с выраженным гиперинтенсивным сигналом в мягких тканях переднебоковой стенки грудной клетки слева. Отсутствие внутригрудного компонента.
Что покажут рентгеновские снимки сосудов
Гемангиома:
- Пролиферация мягких тканей
- Могут определяться флеболиты.
Артериовенозная мальформация:
- Поражение иногда содержит жировую ткань, которая может имитировать пролиферацию мягких тканей
- Поражение костей встречается редко; признаки включают деструкцию или гипертрофию.
Информативна ли МСКТ сосудов с контрастом при мальформации и гемангиоме у детей
Гемангиoма:
- КТ используется при наличии поражений в средостении, областях головы и шеи
- Округлое дольчатое образование с крупными дренирующими венами, диффузное контрастируется.
Артериовенозная мальформация:
- КТ используется только в том случае, если оно плохо доступно для УЗИ, а МРТ противопоказана.
Что покажут снимки МРТ сосудов с контрастом при артериовенозной мальформации у ребенка
Гемангиома:
- Отграниченное дольчатое образование
- Гиперинтенсивное на Т2-взвешенных изображениях с супрессией жировой ткани
- Изоинтенсивное по отношению к мышечной ткани на Т1 -взвешенных изображениях
- Дренирующие вены определяются как артефакты потока или как сосуды с высокой скоростью кровотока в импульсном режиме GЕ
- Диффузное контрастное усиление
- В стадии инволюции может содержать жировую ткань.
Артериовенозная мальформация:
- Т1-взвешенные изображения: извитые сосуды с множественными артефактами потока.
- Т2-взвешенные изображения: артефакты потока во множественных сосудах
- Отсутствие мягкотканного компонента
- При наличии отека окружающие ткани гиперинтенсивные.
- Т2-взвешенные GЕ-изображения: гиперинтенсивный сигнал при быстрой скорости кровотока.
- Т1-взвешенные изображения с контрастным усилением: выраженное усиление сосудистых структур.
- МР-ангиография: эффективна при проведении предоперационного планирования
- Извитые сосуды с приводящими артериями и дренирующими венами (значительно крупнее, чем артерии).
В каких случаях проводят ангиографию сосудов детям
Гемангиома:
- Показана при наличии осложнений
- Планирование проведения эмболизации
- Ограниченное поражение.
Артериовенозная мальформация:
- Выполняется при планировании и проведении эмболизации
- Исключение анастомоза с внутричерепными сосудами при экстракраниальном расположении
- Часто визуализация множественных приводящих сосудов.
Клинические проявления
Типичные симптомы:
Гемангиома:
- Ярко-красное поражение при поражении кожи
- Подкожные поражения имеют голубоватый оттенок
- Шум волчка, пульсация и чувство потепления в пролиферативную фазу
- Извилистость
- Изъязвление
- Кровотечение.
Артериовенозная мальформация:
- Пульсирующая структура
- Шум волчка
- Потепление
- Изменения кожи
- Болевой синдром
- Кровотечение при возникновении изъязвления
- Сердечная недостаточность
- Синдром обкрадывания.
Тактика лечения
Гемангиома:
- Зависит от возраста ребенка и расположения, глубины и размеров гемангиомы.
- Глубина менее 2 мм и диаметр менее 1,5 см: криотерапия.
- Глубина менее 2 мм и диаметр более 1,5 см: пульсирующая лазеротерапия.
- Глубина более 2 мм на лице: ND:YAG-лазерная терапия.
- Глубина более 2 мм на веке или участках, покрытых волосами: хирургическое лечение.
- Гемангиомы лица: криотерапия
- Лазерная терапия
- Может быть показано вторичное хирургическое вмешательство.
- Веко или волосистая часть головы: криотерапия • Хирургическое вмешательство.
- Туловище и конечности: часто не требуют лечения.
- Осложненные гемангиомы или гемангиомы с быстрым ростом: системное применение стероидов
- Интерферонотерапия.
Артериовенозная мальформация:
- Эмболизация спиралью, гелевыми частицами или этанолом
- Хирургическое вмешательство (после эмболизации).
Течение и прогноз
Гемангиома:
- 90% поражений подвергаются спонтанному обратному развитию в возрасте до 9 лет
- Остаточные поражения сохраняются в 40- 50% случаев (телеангиэктазии, пигментация, рубцы, фиброзная жировая ткань).
Артериовенозные мальформации:
- Эти поражения не подвергаются спонтайному обратному развитию
- В большинстве случаев требуют лечения.
Осложнения
Гемангиома:
- Изъязвление и кровотечение
- Сдавление жизненно важных структур
- Синдром Казабаха-Мерритт (диссеминированное внутрисосудистое свертывание)
- Психологический стресс
- Сердечная недостаточность.
Артериовенозная мальформация:
- Изъязвление
- Кровотечение
- Синдром обкрадывания
- Сердечная недостаточность
- Поражение костей может приводить к различной длине конечностей.
Какие заболевания имеют симптомы, схожие с артериовенозной мальформацией и гемангиомой у детей
Венозные мальформации
— врожденные, не подвергаются обратному развитию;
— множественные извитые сосудистые структуры, гиперинтенсивные на Т2-взвешенных изображениях;
— гипоинтенсивные на GЕ-изображениях.
Лимфатические мальформации
— врожденные;
— кистозные поражения с перегородками, иногда с кровоизлияниями;
— гиперинтенсивные на Т2-взвешенных изображениях;
— контрастное усиление перегородок;
— отсутствие сигнала кровотока.
Саркома мягких тканей
мягкотканный компонент;
— псевдокапсула.
Советы и ошибки
- Извитые сосуды с высокой скоростью кровотока без мягкотканного компонента вызывают подозрение на наличие артериовенозной мальформации
- Поражения с мягкотканным компонентом скорее всего представлены геман- гиомой или сосудистой опухолью
- При множественных гемангиомах (гемангиоматоз) необходимо исключить гемангиомы внутренних органов.
Врожденная гигантская артерио-венозная мальформация у пациента старше 20 лет. Клинический разбор
Артерио-венозная мальформация (АВМ) представляет собой врожденную аномалию сосудов, при которой в веществе мозга образуются сплетения патологических артерий и вен.
Артерио-венозная мальформация (АВМ) представляет собой врожденную аномалию сосудов, при которой в веществе мозга образуются сплетения патологических артерий и вен. При этом артериальная кровь из артерий попадает прямо в вены, минуя капиллярную сеть. Стенки этих артерий лишены полноценного мышечного слоя, в результате чего часто происходит разрыв сосуда.
Вены обычно расширяются, так как принимают дополнительный объём крови. Мальформации могут располагаться на поверхности мозга или в глубоких отделах (таламусе, базальных узлах). По размерам они варьируют от небольших (диаметром несколько миллиметров) до гигантских размеров, занимающих целые доли мозга. По мировым данным частота встречаемости АВМ составляет от 0.89 до 1.
24 на 100 000 населения в год.
Несмотря на то, что только в США 300 000 пациентов имеют выявленные АВМ, только 12% из них становятся симптоматическими. Смерть наступает у 10-15% пациентов, у которых развивается кровоизлияние. Разрыв АВМ, обычно, происходит в возрасте 20 — 40 лет.
Основные механизмы патологического влияния артерио-венозной мальформации на головной мозг:
1. Разрыв патологически измененных сосудов клубка или аневризм артерий, питающих АВМ. 2. Хроническая недостаточность кровообращения, вызванная артериовенозным шунтированием.
3. Синдром прорыва нормального перфузионного давления.
В редких случаях артериовенозная мальформация бывает настолько большой, что вызывает ишемию соседних участков головного мозга по механизму обкрадывания. Чаще всего такие мальформации встречаются в бассейне средней мозговой артерии и распространяются от коры мозга до желудочков, часто сопровождаются гидроцефалией.
По типу течения можно выделить:
1. Геморрагический тип течения заболевания – в 50 – 70 % случаев. Для этого типа течения характерно наличие у больного артериальной гипертензии, небольшой размер узла мальформации, дренаж ее в глубокие вены, а так же мальформации задней черепной ямки. Первое проявление заболевания – разрыв аневризмы.
2.
Торпидный тип течения, характерен для больных с АВМ больших размеров, локализацией ее в коре, кровоснабжение ветвями средней мозговой артерии. Часто проявляется судорожным синдромом (у 26 – 67% больных), кластерными головными болями, прогрессирующим неврологическим дефицитом, как и при опухолях головного мозга. (См.
таблицу №1)
Смертность от кровоизлияния составляет около 15%. Лечение АВМ должно быть комплексным. Применяется открытое хирургическое вмешательство, радиохиругия, эндоваскулярная эмболизация.
Открытым хирургическим вмешательством является радикальная экстирпация АВМ с приемлемым риском неврологических осложнений поверхностных АВМ вне функционально значимых зон головного мозга.
Удаление АВМ градации 4 – 5 по шкале Spetzler-Martin сопряжено с большими техническими сложностями, очень высоким риском глубокой инвалидизации и летального исхода.
АВМ расположенные в глубинных отделах, стволе мозга – недоступны.
При радиохирургическом методе возможна полная облитерация АВМ диаметром менее 3 см у 85% больных (на протяжении 2 лет). На протяжении этого периода сохраняется риск кровоизлияния.
Эндоваскулярный (эндартериальный) метод в последние годы стал методом выбора при лечении АВМ. Эндоваскулярная процедура малоинвазивна, величина, локализация АВМ не влияют на риск процедуры.
Риск осложнений менее 3% (что меньше, чем годовой риск кровоизлияния).
Часто применяются комбинированные методы лечения АВМ, что позволяет значительно снизить риск осложнений и радикальность вмешательства.
В настоящей статье мы приводим интересный клинический случай консервативного ведения гигантской АВМ.
Описание клинического случая
В неврологическом отделении для больных с острыми нарушениями мозгового кровообращения с палатами реанимации и интенсивной терапии наблюдался мужчина 27 лет с диагнозом: «Разрыв врожденной гигантской артерио-венозной мальформации левого полушария головного мозга. Повторные субарахноидально-паренхиматозные кровоизлияния. Симптоматическая эпилепсия. Каротидно-кавернозное соустье слева. Рецидивирующие носовые кровотечения. Хроническая постгеморрагическая железо-фолиеводефицитная анемия».
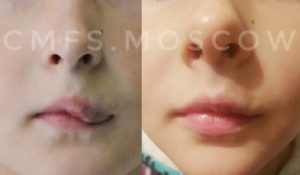
Анамнез заболевания. В 5-летнем возрасте отмечался эпизод утраты сознания с судорогами. Обследован в НИИ нейрохирургии им. Бурденко, где при ангиографии выявлена артерио-венозная мальформация в левом полушарии головного мозга.
В связи с выраженным объемом мальформации и высоким операционным риском от открытого хирургического лечения воздержались, назначена симптоматическая терапия. Непродолжительное время получал тегретол. В последующие годы судорог не отмечалось.
Обучался до 11 лет в обычной школе, развивался без существенных отклонений, у психологов и неврологов не наблюдался. В дальнейшем отмечалось нарастание мышечных атрофий в правых конечностях, появление контрактуры правой кисти, усиление сосудистого рисунка на лице слева. В течение многих лет имели место носовые кровотечения.
За 3 недели до госпитализации кровотечения участились. Снизился аппетит, стал вялым, часто жаловался на боли в шейном отделе позвоночника. 14.08 утром упал, потеряв сознание, был обнаружен родителем лежащим на полу, отмечались судорожные подергивания в левых конечностях, была однократная рвота.
С этого же времени стал жаловаться на непостоянные боли в поясничном и шейном отделе позвоночника. Амбулаторно были сданы анализы крови, отмечено резкое снижение уровня сывороточного железа, гемоглобина. Для обследования и лечения госпитализирован в КБ №1.
При поступлении в стационар 20.
08: состояние тяжелое; в неврологическом статусе обращали на себя внимание: астеническое телосложение, выраженная бледность кожных покровов, череп гидроцефальной формы, значительная выраженность сосудистого рисунка на лице слева, экзофтальм (больше слева), спастический правосторонний гемипарез с развитием мышечной гемигипотрофии и сгибательных контрактур.
При дообследовании выявлено:
В ОАК при поступлении: Hв- 69г/л, эритроциты-4,06х1012, тромбоциты-360, лейкоциты-5,4х109, п/я-6%, с/я-69%, эо-1%, баз-0%, лимф-19%, мон-5%, СОЭ-3мм/ч. В биохимическом анализе крови и коагулограмме, общем анализе мочи при поступлении изменений не выявлено.
При ЭЭГ: Диффузные изменения ЭЭГ. Основной ритм покоя слева дезорганизован, замедление биопотенциалов над левым полушарием. На фоне гипервентиляции регистрируется генерализованная островолновая активность пароксизмального характера над левым полушарием.
На МРТ головного мозга (20.08): Гигантская артериовенозная мальформация левого полушария головного мозга с тотальной атрофией всего полушария, гидроцефалия. (Рис. 1)
Дуплексное исследование МАГ: расширение обеих ОСА, ПА и левой ВСА, Небольшая извитость обеих ВСА. Признаки снижения периферического сопротивления в сосудах основания мозга, наиболее выраженные в бассейне левой ВСА.