Терапия фибрилляции предсердий: лекарства, диета, процедуры, хирургия
Терапия фибрилляции предсердий зависит прежде всего от формы этого заболевания и требует от человека изменения образа жизни, диеты, приема определенных лекарственных средств, а в некоторых случаях проведения определенных процедур или даже хирургической операции.
Без сомнения, ФП это состояние, которое необходимо тщательно контролировать.
К счастью, на сегодняшний день существует целый ряд способов, позволяющих управлять ФП, и для многих людей существуют лекарства и другие варианты лечения, которые могут помочь снизить риски, связанные с этим состоянием.
Для понимания того, что представляет собой ФП (причины и симптомы заболевания), вы можете ознакомиться с этим материалом – Фибрилляция предсердий: причины, симптомы, лечение.
После того, как вы понимаете причины возникновения и симптомы фибрилляции предсердий, вы вероятно хотите знать, что можно сделать, чтобы исправить или по крайней мере контролировать ваше состояние.
Ответ на этот вопрос, как правило, зависит от формы фибрилляции предсердий, и того, как это состояние влияет на вашу повседневную жизнь, и насколько сильно ФП увеличивает риск развития инсульта или других серьезных осложнений.
Вероятнее всего, ваш врач будет настоятельно рекомендовать вам сделать некоторые изменения в образе жизни, и в зависимости от ситуации, он может также рекомендовать лекарства, медицинские процедуры или хирургию.
Изменения в образе жизни при фибрилляции предсердий
Помимо приема лекарственных средств, вы можете также предпринять ряд шагов, позволяющих контролировать ФП путем внесения изменений в ваш образ жизни. Эти изменения могут помочь вам улучшить здоровье вашего сердца.
- Употребляйте полезную пищу: Диета при фибрилляции предсердий направлена на улучшение здоровья вашего сердца. Ваш рацион питания должен изобиловать свежими фруктами, овощами и цельным зерном. Необходимо ограничить потребление соли (см. Вред соли) и твердых жиров.
- Приведите свою массу тела в норму: Люди с избыточным весом или страдающие ожирением подвержены повышенному риску развития многих заболеваний сердца. В этом вам также может помочь сбалансированный рацион питания, подробно о котором вы можете узнать здесь – Правильный рацион питания на каждый день.
- Будьте физически активными каждый день: Регулярные физические упражнения являются одним из ключевых изменений в образе жизни, которое улучшает здоровье сердца. Большинство врачей рекомендуют повысить физические нагрузки в повседневной жизни, например, подниматься на свой этаж по лестнице, а не на лифте; ходить на работу пешком, а не ездить на машине или в общественном транспорте (если работа находится в пределах 30-40 минут ходьбы); больше прогуливаться пешком и бегать. Обязательно проконсультируйтесь с вашим врачом, прежде чем приступать к осуществлению любых действий, направленных на самостоятельную терапию фибрилляции предсердий.
- Бросьте курить: Курение является одной из основных причин возникновения проблем со здоровьем сердца. Если вы не курите, не начинайте. Если вы курите, то сейчас самое время бросить курить.
- Поддерживайте кровяное давление и уровень холестерина в норме: Высокое кровяное давление и накопление холестерина являются молчаливой угрозой для сердца. Высокое кровяное давление (гипертония), высокий уровень «плохого» холестерина или низкий уровень «хорошего» холестерина может нанести большой урон вашему сердцу и кровеносным сосудам. Со временем эти состояния могут привести к инфаркту миокарда, инсульту, заболеваниям периферических артерий и другим типам сердечно-сосудистых заболеваний.
— Снизить уровень плохого холестерина вам помогут эти продукты – 12 продуктов, снижающих холестерин естественно.
— Повысить уровень хорошего холестерина вам помогут эти продукты – 15 Омега-3 продуктов, в которых нуждается ваш организм.
— Узнать о повышенном кровяном давлении вы можете здесь – Гипертония: симптомы и осложнения.
- Сведите к минимуму употребление алкоголя и продуктов, содержащих кофеин (или полностью исключите их из рациона): Избыточное потребление алкогольных напитков или кофеин содержащих продуктов может привести к проблемам сердца.
Терапия фибрилляции предсердий предусматривает корректировку рациона питания (определенную диету)
Лекарственные препараты для лечения фибрилляции предсердий
Лечение фибрилляции предсердий преследует две цели:
- профилактика инсульта
- контроль симптомов ФП
Для того, чтобы помочь предотвратить инсульт, врачи назначают разжижающие кровь препараты (антикоагулянты).
Эти препараты помогают поддерживать нормальную вязкость крови, препятствуя возникновению замедления кровотока в области сердца — ушке левого предсердия (УЛП), так как это может произойти во время фибрилляции предсердий.
Если кровоток замедляется, могут начать образовываться сгустки крови (тромбы), которые способны путешествуя по кровеносным сосудам достичь головного мозга. Тромб может блокировать приток крови, в результате чего может возникнуть инсульт.
Людям, страдающим фибрилляцией предсердий и высоким кровяным давлением (гипертонией), сахарным диабетом, сердечной недостаточностью или людям пожилого возраста, а также тем людям, у которых был инсульт, рекомендуется принимать разжижающие кровь препараты. Риск кровотечения при приеме антикоагулянтов ниже, чем риск возникновения инсульта без их приема.
К разжижающим кровь лекарствам, используемым для предотвращения образования кровяных сгустков (тромбов) относятся следующие препараты:
- Варфарин (Кумадин): Является, пожалуй, самым известным из всех антикоагулянтов. Тем не менее, у него есть свои недостатки, в том числе риск сильного кровотечения. При приеме этого препарата необходимо делать регулярные анализы крови.
- Дабигатран (Прадакса): Не требует анализов крови. Однако стоит учитывать тот факт, что дабигатран является препаратом более короткого действия.
- Ривароксабан (Ксарелто): Принимается один раз в день и не требует регулярных анализов крови.
- Апиксабан (Эликвис): Очень эффективное средство для снижения риска развития инсульта.
Фибрилляция предсердий приводит к аритмии и учащенному сердцебиению. Именно поэтому врачи часто назначают препараты, действие которых направлено на контроль скорости и нормализацию сердечного ритма. В некоторых случаях препарат используется для контроля и того, и другого.
- Бета-блокаторы: Являются классом препаратов, которые обычно используются для контроля частоты сердечных сокращений. Эти препараты блокируют некоторые эффекты адреналина, который способствует ускоренному сердцебиению. Метопролол является примером широко используемого бета-блокатора.
- Блокаторы кальциевых каналов: Являются другими часто используемыми препаратами для контроля частоты сердечных сокращений. В качестве примера можно привести препарат Дилтиазем, который относится к этому классу препаратов. Эти лекарственные средства влияют на каналы в клетках сердца, которые регулируют поток кальция в и из этих клеток. Блокирование транспорта кальция через эти каналы замедляет скорость работы сердца.
- Дигоксин: Является препаратом, который до сих пор используется для контролирования сердцебиения у людей с фибрилляцией предсердий.
- Амиодарон: Это лекарство назначается для восстановления нормального синусового ритма сердца. Или оно может быть использовано для нормализации сердцебиения после проведения процедуры, под названием электрическая кардиоверсия, которую используют для устранения симптомов персистирующей и постоянной фибрилляции предсердий.
- Соталол: Может быть использован для управления ритмом сердца.
- Пропафенон и Флекаинид: Упоминаются как класс IC препаратов. Препараты класса I осуществляют перенос натрия через клеточные мембраны в сердце. Эти препараты используются для контроля сердечного ритма у людей, у которых из проблем сердца наблюдается только фибрилляция предсердий. Людям с коронарной болезнью сердца, дисфункцией сердечной мышцы и ослабленной сердечной мышцей, как правило, не назначают эти препараты.
- Хинидин: Может использоваться для контроля сердечного ритма.
- Дронедарон: Является препаратом для контроля сердечного ритма.
Если ваш врач видит необходимость применения каких-либо из вышеперечисленных лекарственных средств, значит для вас будет составлен соответствующий план лечения и назначены необходимые препараты.
Если корректировка вашей диеты не помогает при фибрилляции предсердий, в качестве основной терапии врач назначит необходимые лекарства
Если лекарства не помогают контролировать фибрилляцию предсердий
Следование здоровому образу жизни и прием лекарственных средств работает в большинстве случаев фибрилляции предсердий. К сожалению, эта стратегия работает не для всех.
Для некоторых людей изменения в образе жизни и лекарства устраняют симптомы фибрилляции предсердий лишь на непродолжительное время, а с течением времени эти методы могут и вовсе перестать оказывать хоть какой-то эффект.
Несмотря на подобного рода проблемы, вам не стоит отчаиваться, так как ваш врач все-таки может вам помочь.
- Он может направить вас на программу сердечной реабилитации, которая помогает людям с проблемами сердца.
- Кроме того, он может постараться скорректировать прием ваших лекарственных средств таким образом, чтобы вам было легче принимать их.
Если выяснится, что ваша ФП плохо реагирует на изменения образа жизни и лекарства, не сдавайтесь. Команда врачей должна быть в состоянии разработать план лечения, который поможет вам контролировать сердечный ритм и уменьшить риск образования тромбов, возникновение инсульта и других осложнений.
Процедуры и хирургия при фибрилляции предсердий
На сегодняшний день существует целый ряд вариантов лечения фибрилляции предсердий посредством проведения специальных процедур и хирургических операций, направленных на восстановление нормального ритма сердца. К ним относятся следующие:
- Электрическая кардиоверсия: В то время как пациент находится под наркозом, врач путем нанесения на область сердца импульсного электрического разряда высокой энергии, восстанавливает нормальный сердечный ритм.
- Катетерная абляция: Если причиной фибрилляции предсердий является один или несколько очагов аритмии, которые вызывают трепет (фибрилляцию) в сердце, вы можете рассмотреть катетерную абляцию. В процессе этой процедуры, электрофизиолог направляет длинные, тонкие трубки (катетеры) через кровеносные сосуды к сердцу. После того, как катетер достиг очага аритмии, электрофизиолог разрушает его теплом или холодом. Эта процедура разрушает клетки, вызывающие неправильную деятельность сердца.
- Имплантация кардиостимулятора: В некоторых случаях, особенно при синдроме слабости синусового узла (болезнь синусового узла или дисфункция синусового узла), врачи могут рекомендовать имплантацию кардиостимулятора, чтобы помочь поддерживать сердцебиение в нормальном ритме. Кардиостимулятор представляет собой небольшое электронное устройство, которое имплантируется в грудь хирургическим путем. Оно производит электрические импульсы, которые стимулируют биение сердца в нормальном темпе.
- Абляция атриовентрикулярного (АВ) узла: При абляции АВ узла, радиочастотная энергия подается на пути между верхними камерами сердца (предсердия) и нижними камерами сердца (желудочки). Энергия направляется на область, называемую предсердно-желудочковый узел, с целью разрушения небольшого количества ткани, которая приводит к нерегулярным импульсам к желудочкам, что и приводит к фибрилляции предсердий. Как правило, также имплантируется небольшой электрокардиостимулятор, помогающий сердцу поддерживать нормальный ритм.
- Хирургическая операция «лабиринт»: Если у вас запланирована операция на открытом сердце для лечения какого-либо заболевания сердца, например, неисправного клапана сердца или закупоренных артерий, хирург также может выполнить хирургическую процедуру под названием «лабиринт» для лечения ФП. Хирург сделает крошечные разрезы в верхних камерах сердца. Эти разрезы заживут, но на их местах останется рубцовая ткань. Почему вам необходима рубцовая ткань в вашем сердце? Потому что рубцовая ткань не проводит неорганизованные электрические импульсы. На самом деле, в результате этой хирургической операции происходит разрыв электрических импульсов, которые и приводят к возникновению симптомов фибрилляции предсердий.
Имплантация кардиостимулятора позволяет контролировать сердечный ритм, препятствуя возникновению симптомов фибрилляции предсердий
Процедуры для снижения риска инсульта
Некоторые люди страдают неподдающейся лечению фибрилляцией предсердий, симптомы которой достаточно трудно держать под контролем. В таких ситуациях врачи, как правило, сосредотачивают свое внимание на вариантах лечения, которые уменьшают риск развития инсульта.
Закрытие ушка левого предсердия представляет собой процедуру, которая герметизирует область сердца под названием ушко левого предсердия (УЛП).
УЛП представляет собой небольшой мешочек, расположенный на верхней левой стороне сердца, в непосредственной близости от верхнего левого желудочка сердца.
УЛП является областью сердца, где кровь в наибольшей степени скапливается во время эпизодов фибрилляции предсердий. Когда кровь собирается в УЛП, там могут начать образовываться сгустки крови, образуя тромбы.
Если хотя бы один тромб минует УЛП, поплывет с кровотоком по артериям и попадет в головной мозг – может произойти ишемический инсульт.
Инсульт является чрезвычайной ситуацией, которая требует немедленной медицинской помощи, чтобы восстановить надлежащий приток крови к мозгу.
В зависимости от того, насколько серьезен инсульт или насколько долго головной мозг не получает достаточного питания, это состояние может привести к инвалидности или даже смерти.
Целью закрытия УЛП является полная его герметизация, в результате которой кровь не сможет попасть в УЛП или высвободиться из этого мешочка.
Существуют различные методы закрытия ушка левого предсердия, в том числе стягивание ушка левого предсердия с помощью инструмента «Лассо» или имплантация крошечного устройства (WATCHMAN или AMPLATZER Cardiac Plug).
Обе эти процедуры считаются минимально инвазивными – это означает, что пациент не подвергается проведению хирургической операции на открытом сердце.
Всегда ли можно пить Дигоксин при аритмии

Препарат относится к группе сердечных гликозидов со средней продолжительностью действия. Сырьем для его производства служат листья наперстянки.
Рекомендуется при недостаточности гемодинамики и лечения тахикардии, фибрилляции в том случае, если источник патологических импульсов расположен в предсердии. Замедляет проводимость и повышает сократимость миокарда.
При мерцательной аритмии может быть назначен только в том случае, если частота пульса выше 90 ударов в минуту.
Показания и противопоказания к приему Дигоксина
Основной механизм действия Дигоксина состоит в увеличении силы сердечных сокращений. Благодаря этому возрастает выброс крови из сердца в сосудистое русло.
При этом происходит стимуляция рецепторов в миокарде, дуге аорты, каротидном клубочке, что приводит к замедлению проведения сердечных импульсов и понижению частоты пульса.
Таким образом сердце переводится в экономичный режим работы – сокращается реже, но сильнее.
Назначения препарата при застойных процессах в легких, отеках и увеличенной печени, при недостаточности кровообращения позволяет улучшить отток жидкости, облегчает дыхание и избавляет от сердцебиения.
Дигоксин показан также при аритмии наджелудочкового происхождения по типу тахикардии, фибрилляции и трепетания.
Противопоказания к использованию этого средства включают такие состояния:
- передозировка сердечных гликозидов;
- синусовая форма брадикардии;
- замедленная проводимость между синусовым и атриовентрикулярным узлом;
- блокады прохождения импульсов;
- сужение митрального отверстия;
- инфаркт, стенокардия с нестабильным течением;
- синдромы Морганьи-Адамса-Стокса и Вольфа-Паркинсона-Уайта;
- тампонада сердца.
С осторожностью применяют Дигоксин при выраженном расширении камер сердца, легочной гипертензии, экстрасистолии, повышенном уровне натрия и кальция и низком содержании калия и магния в крови. Его не рекомендуют при печеночной и почечной недостаточности, миокардите, низкой функции щитовидной железы, при ожирении и пожилым людям.
Рекомендуем прочитать статью о лечении мерцательной аритмии. Из нее вы узнаете об эффективности препаратов и оперативном решении проблемы, способах предупреждения рецидивов.
А здесь подробнее об Анаприлине при аритмии.
Возможные побочные эффекты от препарата
Особенностью всех сердечных гликозидов является их способность накапливаться в организме из-за способности проникать в жировую ткань. Особенно опасно превышение дозы для пожилых и ослабленных пациентов, при снижении дезинтоксикационной функции печени, фильтрации мочи в почках. У таких больных отравление возникает при приеме стандартного количества Дигоксина.
Проявления гликозидной интоксикации:
- атриовентрикулярная блокада;
- редкий пульс;
- приступы желудочковой тахикардии или фибрилляции;
- частые экстрасистолы;
- тошнота, отвращение к еде, рвота, понос;
- депрессивное состояние, головная боль, сонливость, психоз;
- нарушение восприятия цвета – предметы кажутся желтыми, зелеными или белыми;
- покраснение и сыпь на коже;
- в крови повышены эозинофилы и низкое содержание тромбоцитов.
Как принимать Дигоксин при аритмии
В зависимости от частоты пульса и признаков недостаточности кровообращения выбирают два темпа дигитализации:
- Быстрый – вначале 1 мг, каждые 6 часов по 0,5 мг в течение 3 дней. После этого поддерживающая суточная доза 0,5 мг.
- Медленный – по 0,125 – 0,5 мг на протяжении 7 суток. Затем доза корректируется.
У детей расчет проводится на 1 кг веса – от 0,03 до 0,08 мг. Кратность приема и длительность лечения определяются только врачом. При необходимости интенсивной терапии используют внутривенное введение препарата.
Если назначается прием таблеток Дигоксина, то в диете нужно ограничивать продукты, которые содержат грубые пищевые волокна – отруби, капуста, редька, репа, редис, сырая морковь и свекла.
Симптомы аритмии
Можно ли назначать при мерцательной аритмии
Одним из свойств Дигоксина является избирательная способность блокировать слабые импульсы, которые поступают от предсердий к желудочкам. Препарат оказывает также тормозящее влияние на тонус симпатического отдела нервной системы. Благодаря этому он оказывает такие действия:
- замедляется частота сокращений мышечных волокон желудочков сердца;
- нормализуется пульс;
- диастола (пауза между сокращениями) становится более продолжительной;
- восстанавливается кровообращение внутри сердца и в сосудистой системе;
- понижается нагрузка на миокард.
Поэтому это лекарственное средство назначается при тахиаритмической форме мерцания или трепетания предсердий. Дигоксин может быть использован для стабилизации ритма при приступе мерцательной аритмии и для лечения хронической (постоянной) формы. Наиболее эффективен при наличии признаков недостаточности сердечной деятельности.
Смотрите на видео о сердечной аритмии:
Эффективность влияния на миокард при нарушении ритма
Замедление частоты сокращений сердца под воздействием Дигоксина происходит из-за прямого и косвенного влияния на миокард. В первом случае отмечается непосредственное понижение возбудимости синусового узла, что понижает количество вырабатываемых им импульсов.
Опосредованное влияние препарата имеет рефлекторный механизм действия. Он заключается в таких реакциях:
- Стимуляция рецепторов в дуге аорты и каротидном синусе активирует блуждающий нерв, который тормозит активность сокращений.
- Блокирует кардио-кардиальный рефлекс Бейнбриджа.
Внутри правого предсердия имеются рецепторы, которые реагируют на его растяжение. При большом притоке крови к сердцу они снижают тонус блуждающего нерва, что заставляет сердце сокращаться чаще для быстрейшего опорожнения.
Так как Дигоксин способствует усиленному сердечному выбросу, то происходит разгрузка левого желудочка, значит, из легких поступает больше крови. Давление в системе легочной артерии снижается и облегчается работа правых отделов сердца. Все эти процессы приводят к восстановлению нормального ритма, если причина тахикардии была наджелудочковая.
Чему отдать предпочтение — Дигоксину, Кордарону или бета-адреноблокаторам
При нарушении ритма по типу тахикардии или мерцательной аритмии могут быть назначены препараты из группы бета-блокаторов, сердечных гликозидов или ингибитор реполяризации – Кордарон. При этом чисто антиаритмическим действием обладает только Кордарон, а остальные препараты используются только при наличии сопутствующих нарушений гемодинамики.
Дигоксин является препаратом выбора при тахикардии, трепетании и мерцании предсердий. Основным показанием для него является застой крови в системе кровообращения из-за слабости сердечной мышцы. При желудочковом происхождении аритмии неэффективен.
Показаниями к применению Кордарона является тахикардия желудочкового и наджелудочкового происхождения, трепетание предсердий и экстрасистолия. То есть он является универсальным медикаментом для лечения и профилактики приступов аритмии.
Его назначают в ситуациях, когда остальные препараты не работают. Он противопоказан при гипотонии и сердечной недостаточности, нарушенной функции щитовидной железы.
Бета-блокаторы применяют для лечения артериальной гипертонии, стенокардии, они предупреждают возникновение инфаркта миокарда и внезапную остановку сердца.
Для лечения аритмии используют у пациентов, которые страдают ишемической болезнью сердца. Поэтому наиболее целесообразны при тахикардии, экстрасистолии или мерцательной аритмии, возникших на фоне инфаркта миокарда.
При выраженной недостаточности гемодинамики противопоказаны.
Рекомендуем прочитать статью о синусовой аритмии. Из нее вы узнаете о нормальном и нерегулярном синусовом ритме, симптомах патологии, проведении диагностики и вариантах лечения.
А здесь подробнее об аритмии и брадикардии.
Дигоксин входит в группу сердечных гликозидов, которые помогают восстановить нарушенное кровообращение при недостаточном выбросе крови из желудочков сердца.
Он повышает сократимость и тормозит проведение импульсов по миокарду предсердий. Его назначают при тахиаритмиях, в том числе и мерцательной аритмии с высокой частотой пульса.
При нарушениях ритма желудочкового происхождения не дает результатов.
Фибрилляция предсердий
Патология является формой нарушения сердечного ритма, когда вместо нормальных выбросов крови осуществляются быстрые, неритмичные и хаотичные сокращения. Подобное расстройство может стать причиной серьезных гемодинамических патологий, поэтому что за болезнь, фибрилляция предсердий, опасно ли это состояние стоит знать всем людям, страдающим сердечно-сосудистыми заболеваниями.
Аритмия сегодня определяется у многих людей, поскольку редко какой современный человек не подвержен стрессовым ситуациям, эмоционально-психологическим напряжениям. Есть формы расстройства ритма, как вот синусовая аритмия, которые не опасны для человека, при их обнаружении редко требуется специфическое лечение. Но другие аритмические состояния не столь безобидны.
Чем опасна фибрилляция предсердий? В первую очередь, возможной остановкой сердца, поскольку при учащенной сократимости предсердий желудочковая активность также страдает. Поэтому важно знать, в каких случаях может потребоваться медицинская помощь из-за возникшего патологического состояния.
Описание фибрилляции предсердий
Под фибрилляцией следует понимать частую сократительную активность, когда все сердце или отдельные его части возбуждаются нескоординированными, хаотическими импульсами.
Фибрилляция предсердий (ФП) — это определение ЧСС выше 150 в минуту, при этом патологический очаг возбуждения находится в предсердиях.
В таких случаях наджелудочковая тахикардия составляет 250-700 ударов в минуту, а желудочковая немного меньше — 250-400 ударов в минуту.
В основе возникновения фибрилляции предсердий лежит циклическая передача импульса.
В силу воздействия различных факторов (инфаркта, ишемии, инфекции)
в мышечной ткани сердца формируются участки с нарушенной проводящей системой. Чем их больше, тем выше риск развития фибрилляции.
Если импульс поступает к такому участку, он не может передаться далее, поэтому возвращается и приводит к сократимости уже пройденные кардиомиоциты.
Нормальная передача импульса
Фибрилляция предсердий
В некоторых случаях создаются патологические очаги из сердечных клеток, которые сами начинают генерировать импульс. Если таких очагов много, работа сердца становится нескоординированной и хаотичной. Каким бы образом не создавались патологические импульсы в предсердиях, они не в полной мере доходят к желудочкам, поэтому последние сокращаются не так быстро, как предсердная часть волокон.
Симптомы фибрилляции предсердий
Клиническая картина в большей степени зависит от выраженности гемодинамических нарушений. В случае их отсутствия течение заболевания может быть бессимптомным. Тяжелые проявления способны вызвать необратимые последствия, приводящие к сердечной недостаточности.
Эпизоды фибрилляции предсердий, выражающиеся в пароксизмах, могут сопровождаться:
- болью в грудной клетке;
- частым сердцебиением;
- учащенным мочеиспусканием.
Возникновение одышки, головокружения, слабости указывает на развивающуюся недостаточность сердечной деятельности. В тяжелых случаях наблюдаются полуобморочные и обморочные состояния.
Дефицит пульса — одна из особенностей фибрилляции. Если на верхушке сердца прослушивается частое сердцебиение, то при его сравнении с пульсом на запястье определяется нехватка пульсации. Подобное происходит из-за недостаточного выброса крови левым желудочком, несмотря на частое сердцебиение.
Тромбоэмболия, чаще выражающаяся инсультом, может стать первым признаком фибрилляции предсердий у тех пациентов, которые не предъявляли жалобы или ощущали редкие приступы пароксизмы.
Причины появления фибрилляции предсердий
В большинстве случаев ФП развивается на фоне заболеваний сердечно-сосудистой системы. На первом месте стоит артериальная гипертензия, которая способствует образованию патологических очагов, генерирующих внеочередные импульсы. Немало влияния в развитии аритмии оказывает сердечная недостаточность и приобретенные пороки сердца, при которых в значительной мере нарушена гемодинамика.
У детей также может развиваться фибрилляция предсердия. Причиной тому являются врожденные пороки — один желудочек, дефект межпредсердной перегородки, операции, связанные с пластикой клапанов.
При таких болезнях, как кардиомиопатия и ишемическая болезнь сердца, в сердечной мышце образовываются участки с нарушенной проводящей системой. В результате электрические импульсы не передаются полноценно, а образовывают циклические очаги возбуждения. Большое количество таких очагов способствует клинически неблагоприятной фибрилляции предсердий.
Среди молодых людей в 20%-45% случаев, в зависимости от вида ФП, патология развивается без сердечно-сосудистых нарушений.
Из некардиальных факторов, играющих роль в развитии ФП, выделяется гипертиреоз, хронические почечные заболевания, сахарный диабет, хроническая обструктивная болезнь легких, ожирение. Также исследования подтвердили риск наследственности ФП, поскольку у 30% обследуемых родители болели этой патологией.
: Фибрилляция предсердий, основные причины
Виды фибрилляции предсердий
По своим характеристикам наджелудочковые фибрилляции разделяются на пять форм: впервые выявленные, пароксизмальные, персистирующие, длительно персистирующие и постоянные. Также выделяются классы заболевания EHRA, с первого по четвертый.
Формы фибрилляции предсердий
Впервые выявленная и постоянная разновидности ФП понятны из названий, тогда как остальные требуют разъяснения.
Пароксизмальная ФП — развивается внезапно и продолжается не более 48 часов, но по определению данная форма ФП может продолжаться до 7 дней. При этом нарушении синусовый ритм восстанавливается самостоятельно.
Персистирующая ФП — приступ возникает также внезапно и продолжается более 7 дней.
Длительно персистирующая форма наблюдается у больного на протяжении года и для нормализации состояния принимается решение по выбору метода лечения (как правило, используется кардиоверсия).
Типы фибрилляции предсердий
Были представлены различными европейскими общественными организациями, а также Американской кардиологической ассоциацией. В основу классификации из четырех типов было положено число сердечных сокращений:
первый тип нормосистолический (ЧСС от 60 до 90 в мин.);
второй — брадисистолический (ЧСС менее 60 в мин.);
третий — тахисистолический (ЧСС более 90 в мин.);
четвертый — пароксизмалный (ЧСС 150 в минуту и более).
Клиническая классификация EHRA
Была предложена в 2010 году Европейским обществом кардиологов. Выраженность признаков болезни легла в основу клинической классификации, согласно которой выделяется четыре класса тяжести процесса:
I — симптомы не определяются;
II — пациент ведет привычный образ жизни, хотя отмечает легкие признаки болезни;
III — трудоспособность пациента нарушена из-за выраженной клиники;
IV — тяжелые органические изменения привели пациента к инвалидности.
Диагностика фибрилляции предсердий
Чаще всего пациенты обращаются с характерными жалобами в поликлинику к участковому врачу. Если их нет, но есть подозрения на ФП собираются другие важные данные о больном:
- когда в первый раз был замечен приступ;
- как долго он продолжался;
- если ранее проводилось лечение, выясняются принимаемые препараты и их эффективность.
Во время осмотра больного могут быть определены: дефицит пульса, повышенное артериальное давление, сердцебиение при выслушивании частое, приглушенность тонов на основании сердца. Далее назначаются дополнительные методы исследования и первым дело — электрокардиография.
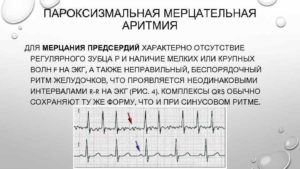
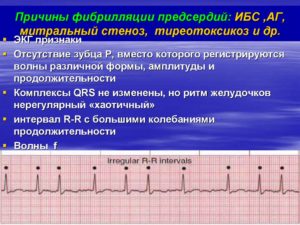
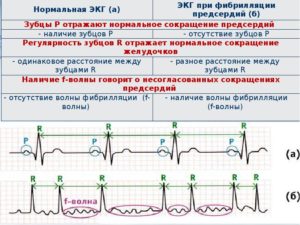
ЭКГ-признаки фибрилляции предсердий:
- зубец Р на всех отведениях отсутствует;
- определяются волны фибрилляции f;
- между RR отмечаются различные расстояния.
Если признаки фибрилляции есть, но не удалось их зафиксировать на стандартном ЭКГ, тогда проводят холтеровское мониторирование.
Эхокардиография — делается с целью выявления органических нарушений. Это могут быть пороки клапанов или недавний инфаркт миокарда, “перенесенный на ногах”.
Также с помощью Эхо-КГ определяют размеры предсердий, которые в случае патологии могут быть нарушены.
Данный метод диагностики позволяет “увидеть” тромботические образования в ушках предсердий, хотя по этой патологии больше информации предоставляет чреспищеводный Эхо-КГ.
Рентгенография органов грудной полости — помогает определить расширения камер сердца, оценить состояние основных сосудов.
Исследования крови, с помощью которых определяется уровень основных гормонов выделяемых щитовидной железой (трийодтиронин, тироксин) и гипофизом (тиреотропный гормон).
Осложнения фибрилляции предсердий
Острая сердечная недостаточность — развивается в случае наличия у больного кроме ФП другой сердечно-сосудистой патологии. Если у больного нет сопутствующей патологии, тогда острые нарушения не наблюдаются.
Ишемический инсульт — развивается в результате попадания тромбов из левого предсердия в сосуды головного мозга. Осложнение возникает с частотой 6% за год, при этом больше касается больных с неревматической патологией. Поэтому очень важно проводить профилактику тромбоэмболии соответствующим лечением.
Лечение фибрилляции предсердий
Ключевыми направлениями терапии ФП являются следующие:
- Контроль сердечного ритма — проводят восстановление синусового ритма, после чего поддерживают его профилактикой рецидивов.
- Контроль ЧСС — фибрилляция сохраняется, но с помощью препаратов урежается сердечный ритм.
Для предотвращения развития тромбоэмболии используется антикоагулянтное лечение.
Контроль сердечного ритма
Синусовый ритм восстанавливается двумя способами:
- Электрическая кардиоверсия — довольно болезненная процедура, но при этом эффективная. Для обезболивания вводятся седативные вещества, или же проводится общая анестезия. Кардиовертеры-дефибрилляторы бывают двухфазные и однофазные. Первые более мощные и поэтому подают меньший разряд при более быстром достижении нужного результата. Однофазные устройства подают разряд меньший, поэтому используется большая энергия, чтобы был достигнут требуемый эффект.
- Фармакологическая кардиоверсия — основывается на использовании антиаритмических препаратов в виде амиодарона, нибентана, прокаинамида, пропафенона.
Если у больного определена тахисистолическая ФП, тогда ЧСС снижается до 100-90 раз в минуту. Для этого применяют таблетированные формы метопролола (бета-блокаторов) или верапамила (антагонист кальция). С целью предупреждения тромбоэмболии назначается варфарин (непрямой антикоагулянт), который принимается как до процедуры, так и после на протяжении трех-четырех недель.
Контроль частоты сердечных сокращений
Основывается на применении медицинских препаратов, с помощью которых ЧСС опускается до 110 в минуту в спокойном состоянии. Лекарства берутся из различных групп действия и комбинируются в схемах лечения.
- кардиотоники (дигоксин);
- антагонисты кальция (верапамил, дилтиазем);
- блокаторы бета-адренорецепторов (карведилол, метопролол).
Амиодарон назначается в случае неэффективного лечения вышеперечисленными препаратами. Он обладает выраженным противоаритмическим действием, однако с осторожностью должен назначаться лицам до 18 лет, пожилым людям, во время беременности и наличии сопутствующей патологии в виде бронхиальной астмы, печеночной и хронической сердечной недостаточности.
Радиочастотная катетерная абляция
Проводится с целью облегчения состояния больного в случае отсутствия эффекта от медикаментозной терапии. Существуют различные методики проведения оперативного вмешательства:
- Абляция устьев легочных вен — результативна в 70% случаев, хотя для распространенного использования изучена недостаточно.
- “Лабиринт” — эффективная в 50% случаев, выполняется с целью создания единственного пути прохождения электрического сигнала. Методика находится в процессе изучения.
- Абляция патологического очага и АВ соединения — проведение результативно в 50%, при этом абляция АВ узла оправдана в случае хронической ФП.
- Хирургическое вмешательство на открытом сердце — целесообразно лечить ФП в случае проведения операции по причине другой сердечно-сосудистой патологии.
: Фибрилляция предсердий
Неотложная помощь при фибрилляции предсердий
Сначала вводят внутривенно изоптин. Если приступ не купирован, вводится мезатон с новокаинамидом, при этом контролируется артериальное давление и электрокардиограмма (уширение желудочкового комплекса является признаком прекращения введения препаратов).
В неотложной помощи используются бета-блокаторы (обзидан) и АТФ (чаще всего при узловых формах). Также можно представить в виде таблицы выбор препарата с целью купировать приступ ФП.
Пропафенон должен приниматься в первый раз только под врачебным контролем, поскольку возможно резкое падение артериального давления.
Отсутствие результатов от использования медикаментов подталкивает к проведению кардиоверсии. Другими показаниями к процедуре являются:
- продолжительность фибрилляции составляет 48 часов и более;
- у больного наблюдаются нарушения гемодинамики в виде пониженного давления, декомпенсированной формы сердечной недостаточности.
В обязательном порядке назначается антикоагулянт прямого действия — гепарин (низкомолекулярный или нефракционный).
Вторичная профилактика фибрилляции предсердий
Предупреждение развития рецидивов заболевания называется вторичной профилактикой ФП.
На основании различных исследований было определено, что правильный ритм сердца сохраняется на протяжении одного года в среднем у 40% пациентов.
Предсердиям свойственно запоминать аритмии, поэтому нужно приложить немало усилий, чтобы предупредить их возврат. В первую очередь следует выполнять такие рекомендации:
- Нужно проводить терапию основных заболеваний, осложняющих течение фибрилляции.
- Принимать антиаритмические препараты и вовремя их корректировать при снижении эффективности лечения.
- Отказаться от приема алкоголя, поскольку каждые 10 гр, принимаемых ежедневно, увеличивают риск инфаркта миокарда на 3%.
: Фибрилляция предсердий: патогенез, диагностика, лечение
Беталок зок при мерцательной аритмии — Лечение гипертонии
НАШИ ЧИТАТЕЛИ РЕКОМЕНДУЮТ!
Для лечения гипертонии наши читатели успешно используют ReCardio. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Приведенная ниже для препарата Метопролол инструкция по применению может быть лишь источником информации и не должна использоваться в целях самолечения. По вопросам, касающимся того, когда и как принимать эти таблетки, нужно посоветоваться с лечащим врачом.
Активное вещество метопролол входит в состав таких лекарств, как Беталок, Корвитол, Метозок, Метокард, Метокор Адифарм, Метопролол, Сердол, Эгилок. Это полные аналоги между собой по действующему веществу, поэтому после совета с врачом их можно заменять одно другим.
Активное вещество метопролола сукцинат имеет практически те же самые свойства и входит в состав препаратов Беталок Зок, Эгилок С.
Действие на организм
Метопролол блокирует бета-1 адренорецепторы, расположенные в сердечной мышце, а также в жировой ткани, желудочно-кишечном тракте и почках. Он считается кардиоселективным препаратом, то есть действует преимущественно на сердце, не влияя на другие органы.
Однако при повышении дозы кардиоселективность препарата становится менее выражена, и поэтому могут появиться его побочные эффекты.
Вещество не имеет внутренней симпатомиметической активности, то есть оно ни при каких условиях не вызывает стимуляцию тех рецепторов, которые оно призвано блокировать.
Основные эффекты метопролола:
- антигипертензивный (снижает артериальное давление и препятствует его повышению);
- антиангинальный (предотвращает приступы стенокардии);
- антиаритмический (борется с нарушениями сердечного ритма).
Лекарство снижает способность сердца вырабатывать импульсы для сокращения миокарда, тем самым замедляя пульс. Замедляется и проведение импульсов по проводящей системе сердца, в частности, через атриовентрикулярное соединение.
Уменьшается сократимость сердца, то есть снижается объем крови, который оно выбрасывает при каждом сокращении. Падает и возбудимость миокарда, в результате снижается его чувствительность к ненормальным импульсам, вызывающим аритмию.
В результате снижения сократимости и замедления работы сердца уменьшается минутный объем – количество крови, перекачиваемой сердечной мышцей в течение минуты.
Нагрузка на сердце снижается, в результате падает потребность его в кислороде.
При этом пораженные атеросклерозом коронарные артерии остаются способны поддерживать нормальное кровоснабжение сердечной мышцы, вследствие чего прекращаются приступы стенокардии.
Блокируя адренорецепторы, метопролол не разрешает адреналину, выделяющемуся при стрессе или нагрузке, действовать на миокард и стимулировать его.
Эффект снижения давления после приема метопролола развивается постепенно и достигает максимальной выраженности через 2 недели постоянного приема. При стабильной стенокардии препарат вызывает урежение приступов и снижение их тяжести. У больного повышается переносимость физической нагрузки.
Антиаритмический эффект препарата особенно выражен при наджелудочковых экстрасистолах и тахикардиях, а также он применяется для урежения ритма при мерцательной аритмии (фибрилляции предсердий).
Помогает лекарство и при инфаркте миокарда. Защищая сердце от вредного действия адреналина, метопролол способствует ограничению области некроза, то есть не дает зоне инфаркта захватывать соседние участки миокарда. При этом снижается вероятность появления тяжелых нарушений ритма, которые могут даже привести к гибели больного. Наконец, он уменьшает риск рецидива инфаркта.
Если лекарство используется в средних дозах, оно почти не влияет на гладкие мышцы бронхов и периферические артерии, то есть не вызывает бронхоспазма и сужения мелких артерий, например, на ногах.
Таблетки принимаются внутрь. Они быстро растворяются и проникают через стенки желудочно-кишечного тракта в кровь. Максимальный уровень вещества в крови достигается через 2 часа после приема.
Метопролол с током венозной крови от кишечника попадает в печень, где происходят процессы его биохимического превращения. Значительная часть лекарства при этом превращается в неактивные продукты обмена и затем выводится. Время выведения половины принятой дозы из крови составляет 3–4 часа, этим обусловлено достаточно короткое действие препарата (до 12 часов).
Выводится он из организма через почки с мочой.
Когда назначается препарат
Показания к применению:
- гипертоническая болезнь и вообще артериальная гипертензия (повышение давления);
- предупреждение приступов стенокардии при ИБС;
- лечение наджелудочковых аритмий (экстрасистолии, тахикардии);
- профилактика повторного инфаркта миокарда после уже перенесенного;
- так называемый гиперкинетический синдром, сопровождающийся частым сердцебиением и увеличением выброса сердцем крови, при гипертиреозе (повышенной выработке гормонов щитовидной железы) или нейро-циркуляторной дистонии;
- профилактика мигрени.
Обычно начинают принимать таблетки либо по 50 мг дважды в день, либо по 100 мг однократно в сутки. При необходимости суточная доза может быть постепенно увеличена до 200 мг. Максимальная суточная доза для таблеток составляет 400 мг. При этом значительно снижается кардиоселективность и могут проявиться побочные эффекты.
Существует лекарственная форма для внутривенного введения – 1% раствор в ампулах 5 мл. Его может вводить только медицинский работник по неотложным показаниям (например, для прекращения приступа аритмии) со скоростью 1 мг в минуту. При необходимости через 5 минут возможно повторное внутривенное введение до общей дозы 10–15 мг.
Нежелательные эффекты
Сердце и сосуды: урежение пульса менее 50 в минуту, снижение давления, появление А-В блокады (в тяжелых случаях может проявляться перебоями в работе сердца, очень редким пульсом, обмороками), усиление одышки и отеков на ногах.
Желудочно-кишечный тракт: сухость во рту, тошнота и рвота, нарушения стула, которые проходят при продолжении приема; нарушение работы печени отмечается редко.
Нервная система: в начале лечения могут появиться слабость, головокружение, боль в висках, судорожные мышечные сокращения, покалывание и онемение в конечностях.
У некоторых больных уменьшается выделение слезной жидкости, что ведет к сухости глаз и конъюнктивиту. Иногда появляется насморк.
В связи с тем, что метопролол достаточно хорошо проникает в ткани мозга, он может вызвать бессонницу, появление неприятных сновидений, угнетение настроения.
Кроветворение: очень редко возможно снижение уровня тромбоцитов в крови с развитием кровоточивости (носовые кровотечения, кровоточивость десен, обострение геморроидальных кровотечений, обильные менструации).
Эндокринные органы: при недостаточном контроле за уровнем сахара в крови у людей с сахарным диабетом возможно снижение количества глюкозы, то есть гипогликемия. Она сопровождается мышечной дрожью, слабостью, потливостью, головной болью, в тяжелых случаях – нарушением сознания.
Органы дыхания: у больных, имеющих болезни легких (бронхиальная астма, обструктивная болезнь), возможно усиление симптомов бронхоспазма – кашель, одышка, учащение приступов удушья.
Аллергические реакции проявляются в виде кожного зуда или сыпи.
Когда препарат принимать нельзя
Противопоказания к применению:
- атриовентрикулярная (А-В) блокада II и III степени (диагностируется по электрокардиограмме (ЭКГ));
- синоатриальная блокада (проявляется паузами в работе сердца, диагностируется по ЭКГ);
- урежение пульса менее 50 в минуту;
- синдром слабости синусового узла (часто проявляется редким пульсом с эпизодами внезапного учащенного сердцебиения);
- низкое артериальное давление;
- тяжелая сердечная недостаточность с одышкой и отеками ног в покое;
- некоторые острые и/или тяжелые состояния (кардиогенный шок, острая сердечная недостаточность, метаболический ацидоз);
- значительно нарушенное кровоснабжение периферических органов, например, синдром Рейно, атеросклероз артерий нижних конечностей;
- непереносимость препарата;
- грудное вскармливание.
Необходимо использование с осторожностью в таких случаях:
- беременность (препарат отменяют за 3 дня до родоразрешения, чтобы у ребенка не возникло урежение пульса, снижение давления и уровня глюкозы в крови, остановка дыхания);
- тяжелая почечная недостаточность;
- тяжелая печеночная недостаточность;
- обструктивная болезнь легких;
- сахарный диабет;
- болезнь Рейно;
- облитерирующий атеросклероз сосудов нижних конечностей;
- феохромоцитома (гормонально-активная опухоль надпочечников);
- использование контактных линз (возможна сухость глаз).
Следует обратить внимание на то, что резкое прекращение приема метопролола может вызвать повышение давления, учащение сердцебиения и приступов стенокардии. Поэтому для отмены препарата нужно уменьшать его дозировку постепенно, в течение недели.
Это может потребоваться, например, перед прохождением нагрузочных проб (тредмил-теста или велоэргометрии). Обычно доктора советуют отменить препарат за 3 дня до обследования.
Но для оптимального результата лучше все же проводить постепенную отмену лекарства в течение недели.
Взаимодействие с другими лекарствами
В этом разделе статьи мы укажем препараты, одновременное использование которых с Метопрололом или его аналогами может изменить его эффекты. Если вы используете какое-то из перечисленных средств, обязательно сообщите об этом врачу.
| Название лекарства | Возможный эффект |
| Ингибиторы моноаминооксидазы | Совместно принимать не рекомендуется |
| Средства, понижающие давление, мочегонные, антиаритмические, нитраты (в том числе нитроглицерин) | Риск снижения давления, урежения пульса, появления А-В блокады |
| Барбитураты | Снижение эффективности метопролола |
| Пероральные сахароснижающие препараты | Снижение уровня глюкозы в крови |
| Нестероидные противовоспалительные средства | Повышение артериального давления |
| Опиоидные анальгетики | Угнетение работы сердца |
| Периферические миорелаксанты | Усиление мышечной слабости |
| Оральные контрацептивы, ранитидин, циметидин | Усиление действия метопролола |
| Амиодарон | Снижение давления, урежение пульса, фибрилляция желудочков, остановка сердца |
| Верапамил | Угнетение сократимости сердца, урежение пульса, снижение давления, нарушение дыхания, угроза остановки сердца |
| Дигоксин | Урежение пульса |
| Диазепам | Замедление скорости реакции |
| Дилтиазем | Угнетение работы сердца, урежение пульса |
| Лидокаин | Нарушение выведения лидокаина |
| Норэпинефрин, эпинефрин и другие симпатомиметики, в том числе в составе глазных капель | Повышение артериального давления |
| Пропафенон | Токсическое действие метопролола |
| Клофелин, резерпин, метилдофа | Значительное урежение пульса |
| Рифампицин | Снижение эффекта метопролола |
| Флуоксетин | Угнетение сердца, описан случай летаргии |
| Эстрогены | Повышение артериального давления |
| Этанол | Замедление выведения этанола из организма |
В целом Метопролол – хорошо зарекомендовавший себя препарат. Он был изучен в многочисленных клинических исследованиях в России и за рубежом, доказал свою эффективность и при грамотном назначении безопасность. Для удобства пациентов, которые принимают препарат совместно с другими лекарствами, выпущены комбинированные лекарственные формы:
- Гипотэф (комбинация эналаприла, метопролола и индапамида, а также винпоцетина) – эффективное антигипертензивное средство, дополнительно защищающее ткани мозга и улучшающее его кровоснабжение;
- Логимакс (комбинация метопролола сукцината и антагониста кальция фелодипина) – хорошо действующее средство для лечения ИБС и гипертонии, которое принимается 1 раз в сутки.
Когда назначается кордарон, дигоксин или бета адреноблокаторы
Кордарон, дигоксин и бетаблокаторы – назначаются при мерцательной аритмии для урежения частоты сердечных сокращений. У всех у них есть свои показания и противопоказания.
Попробуем разобраться, почему Вам назначили тот или иной препарат при мерцательной аритмии.
Кордарон (амиодарон) назначают в том случае если у пациента низкое или нормальное артериальное давление, так как даже в больших дозах (10 мг на 1 кг веса в сутки – нагрузочная доза) он не действует на его уровень.
Так же он не снижает сократительную способность сердца и может назначаться даже при обострении (декомпенсации) сердечной недостаточности.
В том случае если нет серьезного структурного поражения сердца (инфаркта, кардиомиопатии, постинфарктного кардиосклероза) так же предпочитают кордарон.
С осторожностью его используют при заболеваниях щитовидной железы, для этого перед лечением, если есть сомнения, проверяют ее функцию — сдают кровь на ТТГ (тиреотропный гормон).
Как только пациентом съедено 10000 мг кордарона — это не менее 10 дней, его доза постепенно снижается до 200 мг в сутки. В такой дозировке его можно принимать пожизненно, если не появятся побочные эффекты.
При приеме кордарона берегитесь прямых солнечных лучей, иначе будете похожи на вареного рака.
Бета блокаторы (корвитол, карведилол, небивалол, бисопролол) — препарат выбора в том случае если у пациента повышенное артериальное давление, сопутствующая ишемическая болезнь сердца или хроническая сердечная недостаточность.
При обострении сердечной недостаточности (декомпенсации) блокаторы не применяются. Назначить их можно только после того как состояние пациента стабилизируется.
Если существует бронхиальная астма или атриовентрикулярная блокада на ЭКГ, то препарат так же противопоказан.
Дигоксин обычно применяется как дополнение к бетаблокаторам или кордарону, он показан при выраженной сердечной недостаточности со значимым снижением насосной функции. Это определяется по данным УЗИ – фракция выброса.
Однако учитывая частоту побочных действий при перенасыщении этим препаратом – дигиталисная интоксикация, длительно его стараются не применять.
Если другого выхода нет, то необходим более тщательный контроль за пациентом и в первую очередь за частотой пульса и ЭКГ.





