WPW феномен: причины, симптомы, диагностика и лечение
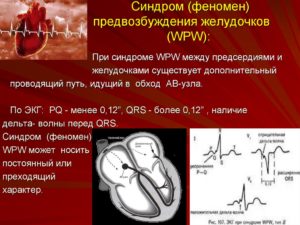
Синдромом WPW называется патология в нервных волокнах сердечной мышцы, которая вызывает приступы тахикардии и обусловлена прохождением возбуждающего нервного импульса по дополнительным укороченным путям, отсутствующим в здоровом сердце.
Первые упоминания
В 1930 году ученые-медики Вольф, Паркинсон и Уайт первыми описали признаки и механизм проявления синдрома, которому впоследствии и было дано название синдрома ВПВ (WPW). Существует еще такое понятие, как WPW-феномен. Его мы также рассмотрим в этой статье.
В норме волокна в сердце, проводящие нервный возбуждающий импульс, образуют определенный маршрут, который обеспечивает равномерное и постепенное распространение импульса.
Генерация сигнала начинается в синусовом узле в правом предсердии, достигает АВ-узла (атриовентрикулярный узел) в предсердно-желудочковой зоне, затем по ножкам пучка Гиса через волокна Пуркинье возбуждение передается во все мышечные волокна желудочков сердца, и такой длинный путь обеспечивает скоординированные и синхронные сокращения всей сердечной мышцы.
Причины и симптомы
При синдроме WPW возбуждение нервного импульса из предсердия в желудочки проходит по короткому пути к так называемому пучку Кента, минуя предсердно-желудочковый (АВ) узел. То есть волна возбуждения проходит гораздо быстрее, чем при нормальном ритме сердцебиения, отчего и возникают дискоординации в сокращении сердечной мышцы и различные виды аритмии.
То есть нарушаются пути проведения сердечного импульса.
Подобные аномалии в строении сердца являются исключительно врожденными и формируются наследственно из-за деформированного гена или же под влиянием других факторов, неблагоприятно воздействующих на развитие сердца человеческого эмбриона.
У плода всегда присутствуют дополнительные атриовентрикулярные кольца и волокна, которые к 20-22-ой неделе развития истончаются и полностью исчезают. Если же такие волокна сохраняются, появляются анатомические предпосылки синдрома WPW.
Наследственная форма WPW-синдрома отличается наличием большого количества АВ-соединений, пороков и аномалий в строении сердца. Однако, несмотря на врожденные анатомические отклонения, первые симптомы WPW-синдрома могут проявиться только во взрослом возрасте.
Из всех случаев наличия данного синдрома 70% выявляется у мужчин.
Признаки патологии
Наиболее распространенными признаками возможного наличия синдрома WPW являются следующие:
- Ощущения сильного и частого сердцебиения, которое дети могут назвать «выпрыгивает или колотится сердце».
- Внезапные головокружения.
- Беспричинные обмороки, в большей степени в детском и подростковом возрасте.
- Давящие боли в сердце, покалывание и режущие боли при вдохе.
- Ощущение недостатка воздуха, сильные одышки уже в молодом возрасте.
- Новорожденные могут отказываться от кормления, возможна обильная потливость, постоянная слабость, частота сердцебиения периодически увеличивается до 200-300 ударов в минуту.
Как выявить заболевание?
У большого количества людей, имеющих дополнительные патологические волокна в сердечной мышце, синдром WPW диагностируется, только когда проводится эхокардиография сердца. Расшифровка обязательно выдаст результат.
Такие носители синдрома не страдают приступами тахикардии или аритмии и могут даже не подозревать о наличии патологий в сердце.
Такое бессимптомное протекание наблюдается у 35-40% всех выявленных носителей синдрома.
Легкая степень протекания синдрома WPW характеризуется периодической кратковременной тахикардией или аритмией, которая достаточно быстро проходит без посторонней помощи.
Для устранения приступов в случае средней тяжести синдрома WPW требуются антиаритмические препараты или определенные виды блокаторов сердечных возбуждений.
В случае длительных приступов, которые практически не снимаются медикаментозно и осложняются беспорядочными сокращениями и трепетаниями сердечной мышцы, диагностируется тяжелая степень синдрома и рекомендуется оперативное лечение.
Типы синдрома
Синдром сердца WPW также классифицируют по частоте и особенностям появления различных клинических признаков и подразделяют на следующие типы:
- Манифестирующий, когда на электрокардиограмме постоянно присутствует дельта-волна, а АВР-тахикардия и синусовый ритм появляются эпизодически.
- Преходящий — характеризуется преходящим предвозбуждением желудочков.
- Скрытый — описывается эпизодической АВР-тахикардией, а в состоянии покоя не диагностируется.
Как еще можно диагностировать синдром?
Без электрокардиограммы диагностировать возможный WPW-синдром можно по прослушиванию тонов сердца, которые будут иметь частый выраженный неритмический характер, а также по неритмичности пульса.
Кроме ЭКГ, диагностирование синдрома WPW производится мониторингом с помощью специального портативного аппарата с электродами, методом ультразвуковых исследований и эхокардиографии, введением стимулирующего электрода в пищевод с последующей расшифровкой результатов электроимпульсов, а также комплексным электрофизиологическим обследованием, которое дает наиболее точную модель имеющихся в сердечной мышце пучков Кента и позволяет рекомендовать консервативное или оперативное лечение.
WPW-феномен
При обследованиях на наличие синдрома WPW у более чем 30% выявленных носителей синдрома каких-либо жалоб на здоровье сердца никогда не возникало. В связи с большим количеством подобных бессимптомных протеканий, в 1980 году ВОЗ опубликовала рекомендации, в которых разделялись синдром WPW, имеющий определенную клиническую картину, и WPW-феномен.
О таком феномене делается заключение, когда на электрокардиограмме сердца синусовый ритм имеет признаки преждевременного возбуждения желудочков, однако у обследуемых никаких патологических состояний и атриовентрикулярной тахикардии не наблюдалось.
Несмотря на это, при феномене WPW риск возникновения осложнений очень высок, любое провоцирующее воздействие — физические или эмоциональные нагрузки, алкоголь, переезды в непривычные географические зоны — может вызвать проявление негативных симптомов синдрома WPW. У взрослого населения в 0,3% случаев WPW-феномен приводит к летальным исходам, у обследованных детей наблюдались клинические смерти в 2% случаев.
Статистика феномена WPW у детей
WPW-синдром занимает лидирующее место среди факторов, вызывающих тахикардию и аритмию у детей.
Он является очевидной базой для дальнейших сбоев ритма сердца, и даже отсутствие жалоб не снижает риска возникновения подобных патологий.
Любые повышенные физические нагрузки, интенсивные занятия спортом, психологические факторы могут спровоцировать срыв мнимой благополучной сердечной деятельности и даже привести к смерти от сердечного приступа.
Длительные наблюдения в течение почти 20 лет за большой группой детей, у которых выявлен синдром сердца WPW, в возрасте от новорожденных до 18 лет показали следующие результаты:
- 8% детей испытывали внезапные приступы АВР-тахикардии;
- у 8,2% обследуемых наблюдался переход феномена в преходящий синдром WPW;
- у 8,5% случались кратковременные потери сознания;
- 2% детей к моменту первого обследования уже перенесли клинические смерти;
- 1,2% — только мальчики — внезапно умерли в период обследований;
- только у 9% детей с феноменом WPW зарегистрировано исчезновение данных признаков.
Чем опасен феномен WPW?
Из приведенных цифр видно, насколько небезопасным является даже наличие феномена WPW.
Такой высокий процент возникновения неблагоприятных симптомов и патологий уже в детском возрасте дает основания предположить, что без щадящих физических и эмоциональных нагрузок, без системного наблюдения и проведения лечебных мероприятий с возрастом этот процент и угроза жизни будут только возрастать.
Дети с феноменом WPW не должны заниматься профессиональным спортом и подвергаться постоянным стрессовым воздействиям.
С осторожностью следует относиться к резким сменам климата или мероприятиям, вызывающим сильные эмоциональные всплески. Все эти факторы могут с высокой долей вероятности привести к серьезным заболеваниям или смерти.
Лица, у которых установлено наличие синдрома или феномена WPW, не призываются на военную службу.
Лечение и купирование синдрома
Симптоматика и методы лечения часто взаимосвязаны. Существует множество лекарственных препаратов, которые снимают сердечные приступы, вызванные синдромом WPW, и заметно снижают проявление его симптомов.
Группа препаратов-блокаторов нормализует частоту сокращений сердечной мышцы. Однако эффективность таких средств проявляется только на уровне 50-60%, и их нельзя применять при постоянной гипотонии и астме.
Антиаритмические препараты достаточно стабильно купируют приступы АВР-тахикардии, нормализуют частоту сердечного ритма у 80% пациентов, однако также имеют целый ряд противопоказаний в случае гипотонии, инфаркта, других патологий сердца, детского и подросткового возраста. Некоторые кальциевые блокаторы категорически противопоказаны при синдроме WPW, так как на фоне улучшения картины передачи нервного импульса они дают сбой в работе предсердий, что имеет серьезные необратимые последствия.
Также в ряде случаев применения препаратов группы АТФ наблюдается негативное влияние на сокращения предсердий. Существуют также и немедикаментозные методы купирования синдрома.
В мышечной ткани нервные импульсы проходят по симпатическим и парасимпатическим волокнам. Первый вид волокон активизирует работу сердца, второй вид замедляет сердечные сокращения, являясь разновидностью блуждающего нерва nervus vagus, и также называется вагусным рефлексом.
То есть активация именно данного вида рефлексов даст эффект стабилизации работы сердца.
Самым простым способом активации вагусных импульсов является так называемый рефлекс Ашнера, который провоцируется 20-30-секундным несильным нажатием на глазные яблоки и часто помогает остановить тахикардию.
Также блуждающий нерв хорошо активируется задержкой дыхания и напряжением мышц живота, так что при синдроме или феномене WPW полезно заниматься йогой и дыхательной гимнастикой.
Способ запуска подавляющего сигнала через электрод, введенный в пищевод, очень эффективно останавливает тяжелую длительную тахикардию, но иногда приводит к фибрилляции отделов сердца, поэтому делается в специальных кабинетах, оборудованных дефибриллятором.
Дефибрилляция проводится только в очень тяжелых случаях, при выраженной угрозе жизни, но она часто помогает устранить опасные очаги посторонних импульсов в сердечной ткани и нормализовать ритм работы сердца.
Оперативные методы лечения синдрома WPW и их необходимость
Если выявлен феномен WPW на ЭКГ, оперативный метод устранения применяется только в особенно сложных случаях, при частой и затяжной тахикардии, которая не снимается медикаментозно, а также при установленных случаях внезапной сердечной смерти родственников пациента или по профессиональным показаниям.
Оперативное лечение рекомендуется только на основе всестороннего и полного обследования, которое дает максимально точную картину структуры патологических тканей в сердце. Поэтому стоит подумать о том, делать ли операцию при феномене WPW.
Операция производится при помощи специального электрода, который вводится через бедренную артерию в сердечную мышцу посредством рентген-наблюдения и в определенных участках производит радиоприжигание, или абляцию, волокон нервной ткани.
Также может проводиться криоразрушение патологических нервных волокон. И в том, и в другом случае эффективность операции достигает 95%.
Рецидивы случаются по причине неполного разрушения устраняемых очагов, а также при наличии других невыявленных образований нервных тканей.
Сама по себе операция может осуществляться под местным наркозом, практически бескровная, не вызывает осложнений, имеет очень короткий восстановительный период и поэтому может проводиться в любом возрасте.
Кардиологические центры в Москве
Институт хирургии им. А. В.
Вишневского — гордость отечественной медицины, располагает современными средствами лечения и диагностики, проводит научные исследования, разноплановую высокотехнологичную диагностику и уникальные кардиологические операции. ФГБУ «ННП Центр сердечно-сосудистой хирургии им. А. Н. Бакулева» осуществляет лечебную, научную и образовательную деятельность по программе «Сердечно-сосудистая хирургия».
Российский кардиологический научно-производственный комплекс проводит обследования и лечение заболеваний сердца на высокотехнологичном мировом уровне.
В центре «КардиоДом» можно пройти полное кардиологическое обследование, получить качественное терапевтическое лечение в амбулаторных условиях.
Кардиологические центры в Москве хорошо себя зарекомендовали, поэтому при возникновении необходимости в оперативном вмешательстве обращаться туда можно, не раздумывая.
Синдром CLC
Сердце человека – удивительный орган, благодаря которому возможно нормальное функционирование всех органов и систем. Сокращение сердечной мышцы обеспечивается, благодаря электрическим импульсам, которые проходят через специальные пути.
При наличии дополнительных путей проведения этих импульсов происходят определенные изменения, которые можно отследить с помощью электрокардиограммы (ЭКГ). При изменениях желудочкового комплекса речь идет о феномене WPW (преждевременное возбуждение желудочков).
При небольших нарушениях, характеризующихся лишь сменой скорости проведения импульсов между желудочками и предсердием, диагностируется синдром CLC.
Что представляет собой заболевание
Синдром Клерка–Леви–Кристеско или CLC – патология строения сердца врожденного характера, одна из разновидностей синдрома преждевременного возбуждения желудочков. Обусловлена аномалия наличием пучка Джеймса. Благодаря этому пучку соединяется атриовентрикулярный узел с одним из предсердий. Эта особенность сопровождается передачей преждевременного импульса к желудочкам.
Диагностировать патологию удается с помощью ЭКГ. Часто синдром CLC встречается случайно у абсолютно здоровых людей, при этом какие-либо признаки у пациента отсутствуют. Известны случаи выявления данного заболевания у детей.
Даже при отсутствии симптомов не стоит полагать, что патология безвредна. Синдром преждевременного возбуждения желудочков способен вызывать аритмию. Состояние сопровождается учащением пульса (иногда свыше 200 ударов в минуту). Особенно это ощущается у людей пожилого возраста, молодые пациенты переносят аритмию легче.
Особенности патологии
Предвозбуждение сердечных желудочков может протекать бессимптомно, в этом случае речь идет о «феномене предвозбуждения». При появлении признаков патологии у пациента заболевание классифицируется как «синдром предвозбуждения».
Различают несколько видов заболевания:
- Брешенмаше (атриофасцикулярный) – здесь правое предсердие соединено со стволом пучка Гиса;
- Махейма (нодовентрикулярный) – при этом правая сторона межжелудочковой перегородки связана с атриовентрикулярным узлом;
- Кента (предсердно-желудочковый) – здесь предсердия и желудочки соединены в обход атриовентрикулярного узла;
- Джеймса (атрионодальный) – импульсы проходят между нижней частью атриовентрикулярного и синоатриальным узлом.
Важно! Иногда встречается наличие нескольких путей аномального проведения импульсов. Количество таких больных составляет не более 10% от всех случаев заболевания.
Синдром CLC четко отслеживается с помощью проведения электрокардиограммы
Что провоцирует CLC
Для того чтобы понять, как возникает синдром CLC, следует вспомнить анатомию.
Для нормального наполнения желудочков сердца кровью и их сокращения после сокращения предсердий в строении органа присутствует специальный фильтр, расположенный между ними. Этот фильтр называется атриовентрикулярным узлом.
При передаче импульса в этот узел возбуждение проходит медленно, после чего передается на желудочки. Благодаря такому процессу, кровь попадает в аорту и легочный ствол.
При некоторых врожденных патологиях у человека могут присутствовать обходные пути проведения сердечных импульсов. Часто таким путем выступает пучок Джеймса и некоторые другие каналы.
При этом ЭКГ показывает незначительные отклонения от нормы или сильные нарушения, например, при серьезной деформации желудочков.
Синдром преждевременного возбуждения желудочков в медицинской практике имеет название WPW.
Как протекает заболевание
Патология может проявить себя в любом возрасте пациента. Длительное время болезнь способна протекать без явных признаков и симптомов. Феномен CLC сопровождается сокращением интервала P-Q во время проведения ЭКГ. При этом самочувствие пациента не нарушено, человек ведет полноценный образ жизни.
Признаками патологии часто становятся приступы тахикардии и некоторые другие проявления
При синдроме CLC у многих больных отмечаются внезапные приступы сильного сердцебиения – пароксизмальная тахикардия. Симптомы при этом наблюдаются следующие:
- появление приступа учащенного сердцебиения. Частота сердечных сокращений составляет до 220 ударов в минуту. Начало приступа сопровождается сильным толчком в области грудины или шеи;
- головокружение;
- шум в ушах;
- повышение потливости;
- вздутие живота;
- иногда возникает тошнота, сопровождающаяся рвотой;
- обильное выделение урины в начале или в конце приступа, иногда мочеиспускание непроизвольное.
Реже патология сопровождается мерцательной аритмией предсердий, учащенным сердцебиением неритмичного характера.
Первая помощь во время приступа
Пациентам с синдромом CLC, часто испытывающим приступ повышенного сердцебиения, рекомендуется придерживаться следующих рекомендаций во время приступа:
- Выполнить массаж каротидного синуса. Воздействие на этот участок между разделением сонной артерии на внешнюю и наружную помогает нормализовать частоту сердечных сокращений.
- Мягко надавить на глазные яблоки.
- Для облегчения состояния можно опустить лицо в емкость с прохладной водой, задержав дыхание на 5 – 10 минут.
- Глубоко вдохнуть, натужиться, задержать дыхание на несколько секунд, медленно выдохнуть.
- Присесть несколько раз, напрягая все тело.
Важно! При часто повторяющихся приступах не стоит откладывать с визитом к врачу. Ранняя диагностика патологии поможет предотвратить осложнения, взять заболевание под медицинский контроль.
Диагностика
Главный метод диагностики синдрома CLC – электрокардиограмма. С помощью ЭКГ удается выявить следующие нарушения:
- сокращение интервалов P-Q;
- D-волна при наличии восходящей части R-зубца с одновременным снижением Q-зубца;
- появление комплекта QRS расширенного характера;
- отклонение СТ-сегмента и Т-зубца в обратную сторону от D-волны.
Большое внимание уделяется пространственной вектор-электрокардиограмме. С помощью метода удается с точностью определить месторасположение дополнительных проводимых каналов сердца.
Своевременная диагностика синдрома CLC позволяет взять патологию под медицинский контроль, предотвратить ее осложнения
Для более подробного исследования используют магнитокардиографию. Метод позволяет дать полную оценку деятельности сердечной мышцы. Происходит это благодаря оборудованию, регистрирующему магнитные составляющие в электродвижущей силе сердца.
Точную оценку деятельности сердечной мышцы позволяют дать такие методы инструментального исследования, как электрофизиологическое исследование сердца (ЭФИ), эндокардиальное и эпикардиальное картирование.
Особенности лечения патологии
Советуем вам почитать:Синдром WPW на ЭКГ
Пациентам, у которых диагностируется бессимптомное течение патологии, особого лечения не требуется. Внимание уделяется больным, в роду у которых имелись случаи внезапной смерти. В группе риска также находятся люди, занимающиеся тяжелой физической работой, спортсмены, водолазы, летчики.
Если у больного отмечаются пароксизмы наджелудочковой тахикардии, терапия заключается в назначении медикаментозных препаратов, обеспечивающих купирование приступа. При этом обязательно учитывается характер нарушения сердечного ритма, наличие сопутствующих заболеваний сердечно-сосудистой системы.
Для избавления от ортодромной реципрокной наджелудочковой тахикардии применяются блокады, направленные на угнетение проводимости импульсов в атриовентрикулярном узле.
Медикаментозная терапия включает следующие препараты:
Часто для снижения проявления патологии назначаются b-адреноблокаторы, обладающие способностью расширения бронхов, артериаол и вен. Средства этой группы активируют выработку гликогенолиза печенью и скелетными мышцами, стимулируют секрецию инсулина.
Амиодарон – медикаментозный препарат, часто назначающийся при синдроме CLC
При отсутствии желаемого лечебного результата врачи используют Новокаинамид, помогающий блокировать импульсы, проходящие через дополнительный атриовентрикулярный канал. Лекарство отличается относительной безопасностью и хорошим эффектом при лечении многих сердечных патологий.
Кроме вышеописанных, используются следующие медикаментозные средства:
- Амиодарон;
- Соталол;
- Пропафенон;
- Флекаинид.
Важно! Использовать медикаментозные средства разрешается строго по назначению лечащего врача. Многие из них имеют серьезные противопоказания.
Среди немедикаментозных методов лечения следует выделить трансторакальную деполяризацию и предсердную электрокардиостимуляцию.
Хирургическое лечение дополнительных проводящих путей используется в особых случаях, когда консервативная терапия не дает положительного эффекта.
Операция проводится открытым методом в экстренных случаях при наличии серьезной угрозы для здоровья и жизни пациента. Метод заключается в разрушении дополнительных проводимых путей сердца.
Положительный прогноз для больных с нарушением проведения сердечных импульсов возможен при четком соблюдении рекомендаций врача
Заключение и прогноз для больного
Синдром CLC – генетическое заболевание, сопровождающееся поражением электрической системы сердечной мышцы. У многих пациентов патология протекает бессимптомно, не влияя на качество жизни. При обнаружении признаков заболевания требуется медикаментозное лечение, заключающееся в приеме определенных препаратов для поддержания нормального функционирования сердца.
При своевременной диагностике заболевания прогноз для больного довольно благоприятный. Медикаментозная терапия и соблюдение правил профилактики патологии позволяют больному вести полноценный образ жизни.
К профилактическим мероприятиям относят соблюдение диеты и здорового образа жизни, исключение пагубного влияния стрессов, полноценный отдых, отказ от вредных привычек. Больным с синдромом CLC следует отказаться от трудовой деятельности, связанной с тяжелой физической работой. Не рекомендуется заниматься силовыми видами спорта.
Бережное отношение к своему здоровью и четкое выполнение рекомендаций врача – важный аспект полноценной жизни людей с нарушением проводимости сердечных импульсов.
Угрожающий жизни синдром Вольфа-Паркинсона-Уайта и методы борьбы с ним
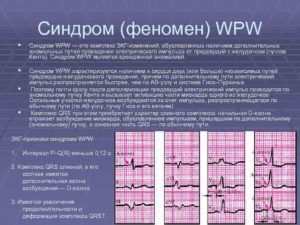
В норме электрический импульс образуется в синусовом узле сердца, проходит по предсердным проводящим путям в атриовентрикулярное соединение, а оттуда направляется в желудочки. Такая схема позволяет камерам сердца последовательно сокращаться, обеспечивая его насосную функцию.
Синдром Вольфа-Паркинсона-Уайта характеризуется тем, что при этом заболевании в обход А-В узла идет дополнительный путь проведения, напрямую соединяющий предсердия и желудочки. Часто он не вызывает никаких жалоб. Но это состояние может стать причиной серьезного нарушения сердечного ритма – пароксизмальной тахикардии.
Общие сведения
Синдром Вольфа-Паркинсона-Уайта (WPW) – вторая по распространенности причина приступов суправентрикулярной тахикардии. Он был описан в 1930 году как изменения на ЭКГ у молодых здоровых пациентов, сопровождавшиеся эпизодами ускоренного сердцебиения.
Заболевание встречается у 1 — 3 человек из 10 тысяч. При врожденных пороках сердца его распространенность составляет 5 случаев на 10 тысяч.
Дополнительные пути проведения есть у многих новорожденных, но по мере роста ребенка они самостоятельно исчезают. Если этого не происходит, возникает феномен WPW.
Передача заболевания по наследству не доказана, хотя есть данные о его генетической природе.
Механизм развития синдрома WPW
Какие-либо сердечные заболевания у пациентов с WPW обычно отсутствуют. Иногда болезнь возникает на фоне синдрома Марфана или при пролапсе митрального клапана, тетраде Фалло, дефектах межжелудочковой или межпредсердной перегородок.
Патология впервые проявляется еще во внутриутробном периоде или у детей первых лет жизни приступами сердцебиения. Но чаще всего болезнь протекает бессимптомно. Существуют и трудности при ЭКГ-диагностике, поэтому некоторые случаи синдрома WPW остаются нераспознанными.
Механизм развития
Синдром Вольфа-Паркинсона-Уайта у детей вызван наличием «мышечных мостиков». Они соединяют миокард предсердий и желудочков, минуя А-В узел. Толщина их не превышает 7 мм. Внешне они не отличаются от обычного миокарда.
Дополнительные пути могут располагаться в перегородке между предсердиями (септальные), в правой или левой стенке сердца. Раньше их называли по именам описавших их ученых – волокна Махейма, пучки Кента, тракты Брехенмахера и Джеймса. Сейчас в медицинской практике преобладает точная анатомическая классификация.
Возбуждение из проводящих путей предсердий попадает в миокард желудочков, вызывая его преждевременное возбуждение. В некоторых случаях электрический импульс как бы замыкается в кольцо, образованное нормальным и дополнительным пучками. Он начинает быстро циркулировать по замкнутому пути, вызывая внезапный приступ сердцебиения – атриовентрикулярную тахикардию.
Этот механизм называется макро-риентри (повторный вход), поскольку электрический сигнал проходит большое расстояние по кругу, образованному проводящими путями предсердий, желудочков и самим миокардом.
В зависимости от направления движения импульса различают ортодромную и антидромную А-В тахикардии при синдроме WPW.
При ортодромной форме, которая регистрируется у 90% больных, возбуждение сначала проходит по нормальному пути через А-В узел, а затем возвращается в предсердия по дополнительным пучкам.
Антидромная тахикардия вызвана вхождением сигнала в миокард по дополнительному пути и возвращением в обратном направлении через А-В соединение. Симптомы этих видов аритмии одинаковые.
Антидромная тахикардия при WPW синдроме
Заболевание может сопровождаться развитием трепетания или фибрилляции предсердий. Эти аритмии осложняются желудочковой тахикардией и фибрилляцией желудочков, что увеличивает риск внезапной смерти по сравнению со здоровыми людьми.
Классификация
Врачи выделяют феномен WPW (в англоязычной литературе – паттерн). Это состояние, когда выявляются только ЭКГ-признаки патологии, а приступы сердцебиения не возникают.
Синдром WPW имеет такие формы:
- манифестирующая: имеются постоянные признаки синдрома WPW на ЭКГ;
- интермиттирующая: ЭКГ признаки непостоянны, заболевание обнаруживается при развитии тахикардии;
- латентная: возникает только при стимуляции предсердий при электрофизиологическом исследовании (ЭФИ) или при введении верапамила или пропранолола, а также при массаже области коронарного синуса на шее;
- скрытая: признаков WPW на ЭКГ нет, пациента беспокоят приступы тахиаритмии.
ЭКГ в норме и при синдроме WPW
Клинические проявления
При таком заболевании, как синдром WPW, признаки впервые появляются в детстве или подростковом возрасте. Крайне редко он манифестирует у взрослых людей. Мальчики болеют в 1,5 раза чаще девочек.
В случае нормального синусового ритма пациент не предъявляет никаких жалоб. Приступы аритмии иногда возникают после эмоциональной и физической нагрузки. У взрослых их может спровоцировать употребление алкоголя. У большинства больных эпизоды тахиаритмии возникают внезапно.
Основные жалобы во время приступа аритмии:
- приступообразное ритмичное ускоренное сердцебиение;
- ощущение нехватки воздуха;
- головокружение, иногда обморок.
У многих больных эпизоды аритмий возникают каждый месяц. Они развиваются и прекращаются внезапно. Их длительность составляет от нескольких секунд до нескольких часов. Проходят они самостоятельно или с помощью вагусных проб. Затяжные приступы бывают у 90% больных и требуют медицинской помощи.
Лечение
При такой патологии, как синдром WPW, лечение может быть медикаментозным или хирургическим.
https://www.youtube.com/watch?v=Vg-Q2-jUaLE
При возникновении приступа тахикардии, сопровождающегося обмороком, болью в груди, снижением давления или острой сердечной недостаточностью, показана немедленная наружная электрическая кардиоверсия. Можно использовать и чреспищеводную кардиостимуляцию.
Если пароксизм ортодромной тахикардии переносится больным относительно неплохо, для его купирования применяются такие методы:
- проба Вальсальвы (натуживание после глубокого вдоха) или опускание лица в холодную воду с задержкой дыхания;
- внутривенное введение АТФ, верапамила или бета-блокаторов.
При антидромной тахикардии использование бета-блокаторов, верапамила и сердечных гликозидов запрещено. Внутривенно вводится один из следующих препаратов:
Постоянная терапия назначается при частоте приступов более 2 раз в год. Обычно используются пропафенон или флекаинид. Их эффективность составляет 35%. В течение 5 лет устойчивость к медикаментам возникает у 60 — 70% пациентов. Применение верапамила и бета-блокаторов для постоянной терапии противопоказано. Постоянный прием лекарств показан только тем больным, которые отказываются от операции.
Если тахикардия возникает только 1 — 2 раза в год, рекомендуется стратегия «таблетка в кармане» – приступ купируется самим больным после приема пропафенона или медицинским работником.
Хирургическое лечение синдрома WPW осуществляется путем радиочастотной аблации. Дополнительный проводящий путь «прижигается» специальным электродом. Эффективность вмешательства достигает 95%.
Радиочастотная абляция
Показания:
- приступы А-В узловой тахикардии, устойчивые к медикаментам, или отказ больного от постоянного приема лекарств;
- приступы фибрилляции предсердий или предсердной тахикардии при синдроме WPW и неэффективности лекарств или нежелании пациента продолжать медикаментозную терапию.
Операция может быть рекомендована в таких ситуациях:
- появление А-В узловой тахикардии или фибрилляции предсердий, диагностированных во время ЧПЭФИ;
- отсутствие эпизодов сердцебиения у лиц с WPW, имеющих социально-значимые профессии (летчики, машинисты, водители);
- сочетание признаков WPW на ЭКГ и указаний на перенесенный ранее пароксизм фибрилляции предсердий или эпизод внезапной сердечной смерти.
Операция РЧА не проводится, если приступы аритмии отсутствуют, легко переносятся, быстро снимаются медикаментами, а также в случае отказа пациента от вмешательства хирургов.
Прогноз
Заболевание возникает у молодых людей, нередко снижая их трудоспособность. Кроме того, у лиц с синдромом WPW повышен риск внезапной сердечной смерти.
А-В тахикардия редко вызывает остановку сердца, однако она обычно плохо переносится больными и является частой причиной вызова «Скорой помощи». С течением времени приступы становятся затяжными и плохо поддаются лечению медикаментами. Это снижает качество жизни таких пациентов.
Поэтому безопасная и эффективная операция РЧА во всем мире является «золотым стандартом» лечения этого заболевания, позволяющая полностью избавиться от него.
Синдром Вольфа-Паркинсона-Уайта протекает бессимптомно или сопровождается приступами учащенного сердцебиения, которые могут представлять угрозу для жизни. Поэтому большинству пациентов рекомендуется радиочастотная аблация – практически безопасное хирургическое вмешательство, в результате которого наступает излечение.
Синдром WPW
Синдром Вольфа-Паркинсона-Вайта (он же синдром WPW) — это врожденная аномалия строения сердца, характеризующаяся наличием дополнительного проводящего пути (пучка Кента), который нарушает сердечный ритм. При данном заболевании сердечные импульсы проводятся по пучку Кента, соединяющему желудочки и предсердия. В результате происходит предвозбуждение желудочков.
Согласно статистическим данным, нарушение ритма сердца из-за синдрома WPW выявляется только в 0,15–2 % случаев. Чаще болезнь встречается среди мужчин, обычно проявляется в 10–20 лет. Она приводит к тяжелым нарушениям сердечного ритма, требует особого подхода к диагностике и лечению, может представлять угрозу для жизни больного.
Классификация синдрома WPW
В кардиологии различают феномен ВПВ и синдром ВПВ. Для первого характерны электрокардиографические признаки проведения сердечного импульса по дополнительным соединениям и перевозбуждения желудочков. При этом клинические проявления АВ реципрокной тахикардии отсутствуют. Синдром сердца WPW — это сочетание перевозбуждения желудочков с симптомами тахикардии.
С учетом морфологического субстрата ученые выделяют следующие анатомические виды синдрома ВПВ:
1. С добавочными мышечными АВ-волокнами. Мышечные волокна могут:
- проходить через добавочное правое/левое париетальное АВ-соединение;
- идти от ушка правого/левого предсердия;
- быть связанными ваневризмой синуса Вальсальвы/средней вены сердца;
- идти через фиброзное аортально-митральное соединение;
- быть парасептальными, септальными верхними/нижними.
2. С пучками Кента (мышечные АВ-волокна), происходящими из рудиментарной ткани:
- и входящими в миокард правого желудочка;
- и входящими в правую ножку пучка Гиса (атрио-фасцикулярные).
По характеру проявления классифицируют:
- Манифестирующий синдром WPW. Характеризуется постоянным наличием дельта-волны, эпизодами атриовентрикулярной реципрокной тахикардии и синусовым ритмом;
- Преходящий синдром WPW (он же интермиттирующий синдромWPW). На ЭКГ диагностируется синусовый ритм, преходящеепредвозбуждение желудочков, верифицированная атриовентрикулярная реципрокная тахикардия;
- Скрытый синдром WPW. Описывается ретроградным проведением по пучку Кента. На ЭКГ выявляются эпизоды атриовентрикулярной реципрокной тахикардии (в состоянии покоя аномалия с помощью ЭКГ не диагностируется). Проявляется приступами тахикардии.
По расположению пучки Кета могут быть:
- левосторонними (идут от левого предсердия к левому желудочку);
- правосторонними (идут от правого предсердия к правому желудочку);
- парасептальными (идут около сердечной перегородки).
Расположение дополнительного проводящего пути учитывается кардиологами-аритмологами при выборе наиболее эффективной техники операционного доступа (через вену либо через бедренную артерию).
Синдром ВПВ и беременность
Синдром ВПВ, клинически себя никак не проявляющий, не требует дополнительного лечения. Но во время беременности заболевание может заявить о себе пароксизмальными нарушениями сердечного ритма. Тогда необходима консультация кардиолога и подбор эффективного лечения.
При очень частых приступах тахикардии на фоне синдрома WPW беременность противопоказана. Это объясняет тем, что болезнь в любой период может перейти в опасное для жизни нарушение ритма. К тому же тахикардия часто провоцирует недостаточное кровообращение в органах и тканях, что негативно отражается не только на состоянии матери, но и на развитии плода.
Причины синдрома WPW
Синдром ВПВ — это врожденное заболевание. Причина его возникновения состоит в мутации генов, из-за чего при закладке и формировании сердца во внутриутробном периоде образуются мостики между желудочком и предсердием. Вырастает пучок Кента.
У больных синдромом WPW распространение возбуждения от предсердий к желудочкам идет по аномальным путям проведения.
Как результат, миокард желудочков возбуждается раньше, чем если бы импульс распространялся обычным путем (АВ-узел, пучок и ветви Гиса).
На ЭКГ перевозбуждение желудочков отражается в виде дельта-волны (дополнительная волна деполяризации). При этом длительность QRS увеличивается, а интервал P-Q(R), напротив, укорачивается.
В момент поступления в желудочки основной волны деполяризации их столкновение в сердечной мышце фиксируется в виде немного уширенного и деформированного сливного комплекса QRS.
Аномальное возбуждение желудочков провоцирует нарушение последовательности реполяризационных процессов. На ЭКГ это выглядит как дискордантный комплекс QRS, смещение RS-T сегмента и изменение полярности зубца T.
Развитие мерцания и трепетания предсердий, суправентрикулярной тахикардии при синдроме WPW объясняется формированием круговой волны возбуждения. Импульс движется по узлу АВ в направлении от предсердий к желудочкам, а по дополнительным путям — от желудочков к предсердиям.
10 43 отзывов Грачев Андрей Владимирович Стаж 26 лет Доктор медицинских наук 9.4 22 отзывов Кардиолог Сомнолог Врач высшей категории Безлюдова Елена Вакумовна Стаж 30 лет 8.
5 56 отзывов Миколог Дерматолог Венеролог Трихолог Врач первой категории Дохтов Ауейс Магомедович Стаж 7 лет Кандидат медицинских наук 9 42 отзывов Пульмонолог Терапевт Кардиолог УЗИ-специалист Врач высшей категории Узакова Милана Полотжановна Стаж 10 лет 9.
8 16 отзывов Аритмолог Кардиолог Врач функциональной диагностики Врач высшей категории Васютина Екатерина Ивановна Стаж 22 года Кандидат медицинских наук 8 (495) 185-01-01 8 (499) 519-39-10 8.
9 24 отзывов Кардиолог Гастроэнтеролог Терапевт Невролог Аритмолог Врач высшей категории Карманов Сергей Сергеевич Стаж 13 лет Кандидат медицинских наук 8 (499) 969-25-84 8 (495) 185-01-01 8.
5 5 отзывов Бязрова Фариза Фидаровна Стаж 11 лет 10 165 отзывов Рефлексотерапевт Гирудотерапевт Кардиолог Ревматолог Пульмонолог Невролог Врач высшей категории Сафиуллина Аделия Юрьевна Стаж 30 лет Кандидат медицинских наук 9.8 14 отзывов Физиотерапевт Кардиолог Терапевт Врач высшей категории Профессор Михайленко Лариса Витальевна Стаж 29 лет Доктор медицинских наук 8 (499) 519-38-31 8 (499) 969-24-13 10 23 отзывов Кардиолог Врач первой категории Тихомирова Елена Андреевна Стаж 20 лет Кандидат медицинских наук
Симптомы синдрома WPW
Симптомы синдрома ВПВ обычно слабо выраженные. К ним относятся нарушения сердечного ритма:
- трепетание предсердий;
- фибрилляция предсердий;
- реципрокная наджелудочковая тахикардия;
- желудочковая тахикардия;
- желудочковая/предсердная экстрасистолия.
В свою очередь приступы учащенного ритмичного/неритмичного сердцебиения сопровождаются:
Ухудшение состояния больного может возникать после употребления спиртного, эмоционального либо физического перенапряжения.
В большинстве случаев пароксизм аритмии при синдроме ВПВ можно прекратить, глубоко вдохнув и задержав воздух. Затяжные приступы требуют экстренной госпитализации и лечения под наблюдением кардиолога.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика синдрома WPW
Диагностика синдрома ВПВ у детей и взрослых включает проведение комплексного клинико-инструментального обследования. Проводятся:
- Регистрация ЭКГ в 12 отведениях;
- Мониторирование ЭКГ по Холтеру. На область сердца крепятся электроды, идущие к портативному аппарату-рекордеру. С ними больной ходит от одних суток и более. При этом он ведет обычный образ жизни, все свои действия и ощущения записывает в дневник;
- Трансторакальная эхокардиография. Современный метод неинвазивной визуализации сердца с помощью отражаемых ультразвуковых сигналов. Позволяет оценить морфологические и функциональные структуры органа;
- Чреспищеводная электрокардиостимуляция. Включает введение в пищевод электрода, подачу стимулирующих электрических импульсов, определение пороговых значений стимуляции, интерпретацию информационных показаний ЭКГ;
- Эндокардиальное электрофизиологическое исследование сердца. Направлено на регистрацию и мониторирование разных показателей работы сердца с помощью регистрационной аппаратуры и специальных датчиков. Дает возможность максимально точно определить количество и расположение дополнительных путей (пучков Кена), верифицировать клиническую форму заболевания и оценить эффективность лекарственной терапии или ранее проведенной радиочастотной катетерной абляции;
- Ультразвуковая диагностика. Позволяет выявить сопутствующие патологии пороки сердца, кардиомиопатию.
К электрокардиографическим признакам синдрома сердца ВПВ относятся:
- укороченный PQ-интервал (не превышает 0,12 с);
- дельта-волна;
- деформированный сливной QRS-комплекс.
В ходе постановки диагноза обязательно проводится дифференциальная диагностика синдрома ВПВ с блокадами ножек пучка Гиса.
Если пароксизмы аритмии отсутствуют, синдром ВПВ не требует специального лечения. При ярко выраженных приступах, сопровождающихся гипотензией, симптомами сердечной недостаточности, стенокардией, синкопэ, встает вопрос о проведении консервативного либо хирургического лечения.
Консервативные методы направлены на предупреждение приступов учащенного сердцебиения (тахикардии). Больному назначаются:
- Профилактические антиаритмические препараты (Амиодарон, Флекаинид, Пропафенон, Аденозин и др.);
- Бета-адреноблокаторы — препятствуют стимуляции рецепторов к норадреналину и адреналину (Эсмолол);
- Блокаторы медленных кальциевых каналов — оказывают воздействие на клетки сосудов и сердца, снижают частоту сердечных сокращений, уменьшают тонус сосудов;
- Сердечные гликозиды — увеличивают силу сердечных сокращений.
С целью прекращения приступов тахикардии используется внутривенное введение антиаритмических лекарственных препаратов.
В некоторых случаях купировать пароксизмы аритмий помогают:
- проба Вальсавы;
- массаж каротидного синуса;
- внутривенное введение АТФ.
Если консервативная терапия не способствует улучшению состояния больного и симптомы тахикардии не исчезают, проводится хирургическое лечение синдрома WPW. Показаниями к нему также служат:
- противопоказания к длительной лекарственной терапии;
- частые приступы фибрилляции предсердий;
- наличие приступов тахиаритмии, осложненных гемодинамическими нарушениями.
Операция носит название радиочастотной катетерной абляции. Проводится под местной анестезией. Во время нее к сердцу через бедренные сосуды подводится специальная тонкая трубочка — проводник.
По ней подается импульс, который разрушает пучок Кента. Эффективность радиочастотной абляции по статистическим данным составляет 95 %. В 2 % случаев возможны рецидивы заболевания — ткани, подвергшиеся абляции, самовосстанавливаются.
Тогда требуется повторная операция.
Важно знать, что при синдроме ВПВ противопоказаны занятия спортом.
Опасность синдрома ВПВ
Синдром ВПВ, проявляющийся приступами тахикардии, снижает качество жизни больного. К серьезным травмам и несчастным случаям могут привести потери сознания во время пароксизмов.
Помимо этого реципрокные АВ-тахикардии при WPW синдроме относятся к категории предфибрилляторных аритмий. Это значит, что частые приступы заболевания способны привести к более опасной и сложной фибрилляции предсердий, которая в свою очередь может трансформироваться в фибрилляцию желудочков и привести к летальному исходу.
Профилактика синдрома WPW
Специфической профилактики заболевания не существует. Если в результате ЭКГ у пациента выявлен синдром ВПВ, он должен регулярно обследоваться у кардиолога (даже если симптомы его не беспокоят). При проявлении признаков патологии нужно незамедлительно подобрать грамотное лечение.
Лицам, состоящим в родственных связях с больным синдромом WPW, рекомендуется пройти плановое обследование, чтобы исключить развитие данной патологии у себя. Диагностика должна включать: суточное мониторирование электрокардиограммы, электрокардиограмму, электрофизиологические методы.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.





