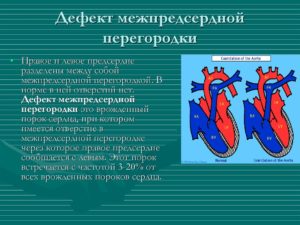
Все о дефекте межпредсердной перегородки у новорожденных и взрослых

Перегородка между предсердиями – структура особая. Для нормального кровоснабжения всех органов плода необходимо, чтобы кровь в предсердиях смешивалась до самого момента рождения, поэтому в стенке между ними должно быть отверстие. Образование межпредсердной перегородки проходит несколько этапов:
- Вначале от верхней стенки к атриовентрикулярному каналу растет первичная преграда, но еще до того, как она полностью достигнет «конца пути», в ней открываются мелкие отверстия, которые по мере роста сливаются. У плода вновь появляется сообщение между предсердиями (вторичное).
- Чуть правее первичной перегородки, вдоль нее, у эмбриона начинает расти еще одна – вторичная. Вогнутый край этой дополнительной преграды не смыкается, а оставляет в центре отверстие (именно его специалисты называют овальным окном). Тонкая первичная перегородка образует его заслонку – своеобразный клапан.
- В формировании межпредсердной преграды принимают участие и эндокардиальные валики, которые также частично создают межжелудочковую перегородку, трехстворчатый и митральный клапаны.
Международная классификация болезней 10 пересмотра (МКБ-10) все анатомические нарушения межпредсердной перегородки объединяет единым шифром – Q 21.1. Но клиницисты разделяют три типа отверстий:
- Незаращение овального окна (ostium secundum) – располагается в центральной части. Возникает, когда вторичная заслонка полностью не может прикрыть это отверстие.
- Дефект венозного синуса (sinus venosus) – в задней части перегородки, в непосредственной близости от верхней и нижней полых вен. При таком типе порока тканей достаточно, просто они располагаются «неправильно» – так, что не могут перекрыть сообщение между предсердиями.
- Дефект на передней стенке перегородки (ostium primum).
В норме каждый из нас рождается с открытым овальным окном, но в первые минуты жизни, с началом дыхания и включения двух кругов кровообращения, в левом предсердии усиливается давление, благодаря чему клапан заслонки плотно прижимается и прикрывает это отверстие.
Постепенно, с трех месяцев до двух лет, клапан срастается с подлежащей тканью, полностью закрывая овальное окно. «Прирастание» может затянуться и до пяти лет, а иногда отверстие вовсе не «зарастает».
Если оно маленькое, нарушения гемодинамики не наблюдается, то такой человек способен прожить всю жизнь, не имея жалоб.
Встречаются и так называемые комбинированные пороки, когда дефект в стенке между предсердиями сочетается с другими изменениями структуры сердца.
Небольшие «овальные окна» относят к малым сердечным аномалиям и рассматривают как вариант нормы. Открытое овальное окно – один из типов дефектов в межпредсердной перегородке.
Но обычно, употребляя этот термин, врачи подразумевают отверстие в центральной части малых размеров и без нарушений гемодинамики.
Отдельные авторы не считают данную аномалию ДМПП (дефектом межпредсердной перегородки), поясняя свою точку зрения тем, что она не является нарушением эмбриогенеза.
ДМПП у взрослых
Ребенок с таким «особенным» сердцем вырастет, абсолютно не испытывая проблем со здоровьем.
Врожденный дефект межпредсердной перегородки у взрослых может проявиться нарушением сердечного ритма после различных заболеваний.
Кроме того, ДМПП часто выступает как фактор риска образования венозных тромбов, что в свою очередь может спровоцировать острое коронарное событие (инфаркт либо инсульт).
Беременность создает дополнительную нагрузку на все органы и системы, поэтому если у женщины ДМПП, следует тщательно подготовиться к предстоящему зачатию. Наблюдаться будущая мама с любыми врожденными сердечными аномалиями должна совместно гинекологом и специалистом по кардиологии.
Почему возникает дефект
Если у Вашего ребенка диагностирована любая внутриутробная аномалия развития, Вы непременно зададите врачу вопрос – почему это случилось именно с моим малышом? Причинами, вызывающими нарушение формирования сердечных камер и соединений у плода, могут быть:
- генетическая предрасположенность;
- внутриутробная инфекция;
- воздействие некоторых лекарственных препаратов;
- ионизирующее излучение;
- токсические вещества, поступающие в организм беременной с пищей и воздухом;
- вредные привычки родителей.
Патофизиологические изменения
Если отверстие в стенке между предсердиями значительных размеров, то в них происходит смешивание артериального и венозного потоков.
Так как давление в левой половине сердца сильнее, часть крови «сбрасывается» через дефект в правое предсердие (шунт «слева направо»), «вынуждая» последнее работать с чрезмерной нагрузкой.
Следовательно, правый желудочек тоже получает больший объем крови и «перегружается».
Если своевременно не устранить обширный дефект, могут возникнуть повышение давления в малом круге кровообращения (легочная гипертензия), нарушения сердечного ритма по типу суправентрикулярных аритмий, фибрилляции, трепетания предсердий. С усугублением процесса правый желудочек перестает справляться с нагрузкой, давление в нем начинает расти, в результате чего возникает синдром Эйзенменгера («обратный сброс» крови, справа налево).
Как определить болезнь
Диагноз «приходит» к каждому по-разному. Вы можете, еще нося под сердцем малыша, узнать об имеющейся у него патологии, либо неонатолог сразу после рождения сообщит вам про вторичный дефект межпредсердной перегородки у новорожденного, а иногда бывает, что подростка вдруг начинают беспокоить неприятные ощущения в области грудной клетки, и обследование выявляет ДМПП.
Симптомы и признаки
Я ни в коем случае не призываю «искать болезни» у ребенка. Лишь хочу напомнить, что своевременная диагностика и коррекция нарушений позволят малышу сохранить здоровье, обеспечить полноценную работоспособность, качество жизни, избежать инвалидности. Советую обратиться к педиатру, если Вы вдруг заметите следующие симптомы у ребенка:
- чрезмерную усталость;
- одышку после физической нагрузки;
- жалобы на учащение сердцебиения;
- бледность или цианоз (синеватый оттенок кожи).
Дошкольник не всегда способен точно описать свое состояние. Вы можете обнаружить, что малыш чаще присаживается отдохнуть, чем другие дети, чаще простужается. А банальная вирусная инфекция у него вдруг осложняется пневмонией. «Перебои в сердце» при латентном течении ДМПП обычно проявляются в подростковом возрасте.
К счастью, обычно ДМПП характеризуется бессимптомным течением, ребенка ничего не тревожит, но если врачи диагностировали дефект межпредсердной перегородки, важно проходить профилактические медицинские обследования, чтобы не пропустить первые клинические признаки легочной гипертензии.
УЗИ-критерии
При аускультации, скорее всего, Ваш педиатр выявит систолический, реже – диастолический шум, расщепление второго тона. Но достаточно часто, даже при дефектах больших размеров, в случае ДМПП уловить ухом изменение мелодии сердца не всегда возможно.
«Клинические рекомендации по ведению детей с врожденными пороками сердца», утвержденные Ассоциацией сердечно-сосудистых хирургов России в 2013 г., как основной и наиболее информативный визуализирующий диагностический метод выделяют эхокардиографию.
Диагностические возможности УЗИ в случае ДМПП включают:
- Непосредственное определение дефекта, его размеров, формы, локализации. Благодаря двухмерному изображению осматривается вся межпредсердная перегородка. Отдельные авторы рекомендуют оценивать отверстие в трех проекциях.
- Увеличение размеров правого предсердия и желудочка.
- При цветном доплеровском картировании определение сброса через дефект крови слева направо, скорость кровотока.
- Выявление парадоксального характера движения межжелудочковой перегородки – наблюдается в случае отсутствия легочной гипертензии при сбросе крови слева направо. Если объем шунтированной крови невелик, а легочное систолическое давление высокое, данный симптом обычно не выявляется (часто в период новорожденности).
- Исключение других врожденных аномалий (комбинированного порока).
Детальная визуализация дефекта и изменений гемодинамики необходимы для определения дальнейшей тактики ведения пациента.
Иногда Ваш кардиолог может направить ребенка повторно на эхокардиографию через какое-то время после первого обследования.
Это нужно, чтобы уточнить, насколько имеющееся отверстие в межпредсердной перегородке влияет на функциональное состояние сердца и динамику кровообращения.
Дополнительные методы диагностики
Электрокардиографическое исследование не даст представления об анатомических аномалиях главного насоса организма. На ЭКГ будут отражаться изменения, характеризующие гипертрофию правых отделов сердца и нарушения ритма:
- отклонение электрической оси вправо;
- блокада ножки пучка Гиса;
- аномальная ось зубца Р.
На рентгенографии органов грудной клетки специалист увидит увеличение правого предсердия и желудочка, выбухание дуги легочной артерии, усиление легочного рисунка. Иногда требуется магнитно-резонанстная томография. Дополнительные методы исследования помогают оценить, насколько отверстие в межпредсердной перегородке влияет на деятельность сердца.
Лечение
Дефект межпредсердной перегородки у детей требует строго индивидуального подхода в выборе терапевтической тактики. Новорожденный с таким диагнозом подлежит систематическому врачебному наблюдению. Отверстие до 5 мм в диаметре при отсутствии перегрузки правых отделов сердца в лечении не нуждается. Лекарственные средства показаны:
- грудничкам с первыми признаками недостаточности кровообращения в предоперационном периоде;
- детям с необратимой легочной гипертензией, когда для операции уже «момент упущен».
Если отверстие на протяжении первого года жизни не имеет тенденции к зарастанию, а правый желудочек «не справляется» с нагрузкой, без хирургической коррекции не обойтись. Различают два подхода:
- Хирургический – прямое ушивание либо наложение заплаты.
- Чрескожное катетерное закрытие отверстия – устройство проводится в сердце через одну из крупных артерий.
К сожалению, не все виды ДМПП можно устранить минимальной инвазивной методикой. Согласно протоколу лечения, не подлежат закрытию с помощью катетера:
- дефекты венозного и венечного синусов;
- первичные дефекты ДМПП.
В послеоперационном периоде ребенку следует регулярно обследоваться у кардиолога, ежедневно измерять температуру тела, избегать контакта с инфекцией. В случае даже незначительных жалоб немедленно обращайтесь к своему врачу. Это поможет не допустить таких серьезных послеоперационных осложнений, как тромбоз и перикардиальный выпот.
Прогноз на выздоровление
Обычно прогноз данной врожденной аномалии благоприятный. Пациенты с открытым овальным окном ведут активный способ жизни. Если коррекция ДМПП больших размеров проведена вовремя, малыш не будет отличаться от здоровых детей. Главное – не допустить развития недостаточности кровообращения, когда сердце не выдержит нагрузки при операции, и кардиохирурги не смогут уже ничем помочь.
Можно ли заподозрить дефект в утробе
Примерно в 1/5 случаев рождения ребенка с ДМПП мама идет в роддом, уже зная о возможной патологии у малыша. Это позволяет родителям быть психологически готовым к предстоящим трудностям. Но качество антенатальной диагностики во многом зависит от опыта врача, его квалификации, наличия в клинике современного оборудования.
Гинеколог, наблюдающий Вас во время беременности, должен знать обо всех факторах риска рождения ребенка с внутриутробной патологией. Если Вы «в интересном положении» переболели краснухой, или у кого-то из родственников наблюдались врожденные аномалии сердца, следует обязательно известить своего врача. Вероятно, Вам понадобится пройти дополнительное ультразвуковое обследование.
Неблагоприятные последствия любого врожденного порока развития всегда сопряжены с «упущенным временем» – поздней диагностикой, непроведением своевременной оперативной коррекции. Сегодня медицина позволяет сохранить жизнь и здоровье малышу даже при значительных дефектах межпредсердной перегородки.
Впс дмпп: особенности врожденных пороков сердца
Дополнительное образование: Сертификационный цикл по программе «Клиническая кардиология»
Московская медицинская академия им. И.М. Сеченова
Контакты: nikitin@cardioplanet.ru
Врожденные пороки сердца (ВПС) – не такое уж редкое явление. Статистика сообщает, что в России ежегодно рождается от 0,8 до 1% младенцев с той или иной аномалий развития сердца и аорты. Но далеко не все пороки несут опасность для жизни.
Современная кардиохирургия способна спасти жизнь многим новорожденным даже с очень сложными ВПС. Дефект межпредсердной перегородки (ДМПП) – это порок сердца, с которым человек может дожить до пожилого возраста.
Но только тогда, когда дефект очень мал или при своевременно сделанной операции по его коррекции.
Анатомия порока
В здоровом сердце взрослого человека предсердия полностью изолированы друг от друга. Левое принимает кровь из легких, обогащенную кислородом и готовую к доставке ко всем органам.
В правом предсердии находится венозная кровь с очень небольшим содержанием кислорода.
При ВПС ДМПП, когда между предсердиями есть патологическое отверстие, происходит перемещение крови из левого предсердия в правое.
Чем грозит подобная аномалия? Правая часть сердца отвечает за перекачку крови в легкие, чтобы она насытилась кислородом. При забросе дополнительного количества крови происходит перегрузка легочных сосудов. Лишний объем крови может вызывать сердечную недостаточность и рост давления в легочной артерии (легочную гипертензию).
Виды ДМПП
Врожденный порок сердца в виде дефекта межпредсердной перегородки имеет несколько разновидностей. По величине отверстия различают:
- малое отверстие – дефект, который не наносит ущерба работе сердца и имеет бессимптомное течение;
- средний размер отверстия чаще выявляется у подростков и взрослых;
- большой порок имеет явные признаки и диагностируется сразу после рождения.
Дефект межпредсердной перегородки имеет следующую классификацию по характеру:
- первичный может достигать 5 см и возникает из-за недоразвития первичной предсердной перегородки;
- вторичный означает недоразвитость вторичной перегородки и обычно имеет отверстие в 1 – 2 см;
- перегородка полностью отсутствует, такой порок еще называют трехкамерным сердцем – 2 желудочка и одно общее предсердие.
По местоположению порок может быть:
- центральным;
- верхним;
- нижним;
- задним;
- передним.
Внутриутробный кровоток плода не затрагивает легкие, а идет только через сердце. Проход между предсердиями необходим для нормальной жизнедеятельности будущего ребенка. Это физиологическое отверстие называется овальное окно. После того, как у родившегося младенца устанавливается кровообращение через легкие, овальное окно закрывается. Его не относят к врожденным порокам сердца.
Изолированный ДМПП занимает по частоте второе место после ДМПЖ (дефекта межжелудочковой перегородки), а вот в сложных пороках его частота составляет до 50%. Еще одной его особенностью является то, что он в большинстве случаев идет в сопровождении других пороков развития. Это может быть заячья губа, врожденные дефекты почек или синдром Дауна.
Симптомы
Симптоматика ДМПП зависит от величины патологического отверстия и может развиваться почти сразу после рождения или не давать о себе знать до глубокой старости.
Что происходит при большом ДМПП?
У ребенка с таким пороком клиническая картина становится ясной через несколько дней после рождения. Из-за излишка крови в легочной артерии в легких начинается застой жидкости, вследствие чего происходит инфицирование и развивается пневмония. Внешне эти изменения проявляются следующими симптомами:
- затруднение дыхания в покое;
- бледная или синюшная кожа;
- учащенное сердцебиение;
- беспокойство.
Такие детки плохо едят и мало прибавляют в весе. Им необходимо делать глубокие вдохи, из-за чего они постоянно отрываются от еды и давятся грудным молоком.
Детям с большим ДМПП показана операция. Причем лучшим моментом для нее считается так называемый период стабилизации. После первых проявлений порока сосуды сужаются, и наступает временной промежуток, когда все симптомы легочной гипертензии проходят. Ребенок выглядит и чувствует себя здоровым.
При отказе от операции впоследствии начинается необратимое склерозирование сосудов. Чтобы компенсировать давление мышечные ткани камер сердца, сосудов и артериол уплотняются и теряют эластичность. Ребенка страдает от артериальной гипоксимии – снижения содержания кислорода в крови.
Средний и малый порок
Средний дефект межпредсердной перегородки проявляется в детстве. Его начальные симптомы схожи с признаками большого дефекта и выражаются в проявлениях сердечной недостаточности. Но при среднем пороке они менее выражены. Дети хуже растут и отстают в развитии от своих здоровых сверстников.
К 3 — 4 годам могут развиться следующие симптомы:
- частые носовые кровотечения;
- головокружения;
- синюшность кончиков пальцев и носа, ушей, губ;
- обмороки;
- полная непереносимость физической активности;
- сердечные боли;
- сердцебиение;
- затруднение дыхания в покое.
В дальнейшем к подростковому возрасту состояние будет усугубляться сбоями сердечного ритма, формированием пальцев с утолщением ногтевой фаланги (барабанные палочки). При обследовании у них вероятно обнаружение увеличения селезенки и печени, тахикардия, хрипы при дыхании, говорящие о застое.
Малый дефект межпредсердной перегородки не проявляет себя никакими признаками, особенно в раннем детстве. Совсем маленькие отверстия могут постепенно закрываться. Если этого не происходит, то будучи уже в подростковом возрасте или во взрослом состоянии человек может чувствовать слабость, одышку при физических нагрузках, быстро уставать.
Поздние проявления ДМПП
Дефект межпредсердной перегородки, если он не был прооперирован в раннем возрасте, дает серьезные осложнения и может представлять угрозу для жизни больного.
Самым распространенным осложнением является легочная гипертензия. Повышенное давление приводит к застою жидкости в легких. В редких случаях оно может вызвать синдром Эйзенменгера – органические изменения в легких.
Среди других осложнений чаще всего встречаются:
- сердечная недостаточность, особенно правого предсердия и желудочка;
- нарушения сердечного ритма;
- инсульт.
При не оперированном пороке продолжительность жизни снижается до 35 – 40 лет.
Причины
Точно установить причины происхождения врожденных пороков невозможно. Поэтому врачи говорят о факторах, которые повышают риск их развития. К одним из главных относится генетическая предрасположенность.
Вероятность развития аномалии многократно возрастает, если у ближайших родственников наблюдались ВПС.
Планируя беременность, таким семьям желательно пройти генетическую экспертизу, которая установит степень риска отклонения внутриутробного развития плода. К другим – внешним – факторам относят:
- вирусные заболевания (в частности, краснуху), перенесенные во время беременности;
- алкоголь во время беременности;
- прием во время вынашивания ребенка нестероидных противовоспалительных препаратов и некоторых других медикаментов.
Также причиной может служить сахарный диабет и фенилкетонурия у матери.
Диагностика
Если родители замечают у ребенка хотя бы один из указанных симптомов или видят, что он становится капризным, часто плачет и не хочет играть в другими детьми, им необходимо обратиться к педиатру.
Осмотр, анализ жалоб и сбор анамнеза позволит врачу принять решение о дальнейшем специальном обследовании ребенка. Первые признаки в виде шумов в сердце слышны при аускультации.
Последующие обследования:
- ультразвуковое исследование сердца (эхокардиография);
- рентген грудной клетки, когда видно характерное расширение отделов сердца;
- пульсоксиметрия устанавливает насколько кровь насыщена кислородом;
- введение в сердце специального катетера с контрастом, при помощи которого устанавливается состояние тканей и структур сердца;
- МРТ – послойный снимок сердца, является наиболее достоверным методом исследования.
Прежде чем направить больного на функциональную диагностику, врач назначает проведение биохимического и общего анализа крови.
Насколько опасен дефект межжелудочковой перегородки у новорожденного?
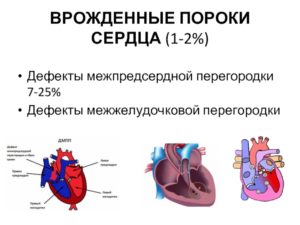
Человеческое сердце имеет сложное четырехкамерное строение, которое начинает формироваться с первых дней после зачатия.
Но бывают случаи, когда этот процесс нарушается, из-за чего в строении органа возникают крупные и мелкие дефекты, которые влияют на работу всего организма. Один из них носит название дефект межжелудочковой перегородки, или сокращенно ДМЖП.
Описание
Дефект межжелудочковой перегородки – это врожденный (иногда приобретенный) порок сердца (ВПС), который характеризуется наличием патогенного отверстия между полостями левого и правого желудочка. По этой причине кровь из одного желудочка (обычно из левого) поступает в другой, нарушая тем самым функцию сердца и всей системы кровообращения.
Распространенность его составляет примерно 3-6 случаев на 1000 доношенных новорожденных, не считая детей, которые появляются на свет с мелкими дефектами перегородки, которые самостоятельно купируются в течение первых лет жизни.
Среди врожденных пороков ДМЖП занимает второе место по распространенности среди детей старше 3-х лет.
Причины и факторы риска
Обычно дефект межжелудочковой перегородки у плода развивается на ранних этапах беременности, примерно с 3-й по 10-ю неделю. Основной причиной этого считается совокупность внешних и внутренних негативных факторов, включая:
- генетическую предрасположенность;
- вирусные инфекции, перенесенные в период вынашивания ребенка (краснуха, корь, грипп);
- злоупотребление алкоголем и курение;
- прием антибиотиков, оказывающих тератогенное действие (психотропные препараты, антибиотики и т.д.);
- воздействие токсинов, тяжелых металлов и радиации;
- сильные стрессы.
Классификация
Дефект межжелудочковой перегородки у новорожденных и детей постарше может диагностироваться как самостоятельная проблема (изолированный порок), так и как составная часть других сердечно-сосудистых заболеваний, например, пентады Кантрелла (кликните сюда, чтобы почитать о ней).
Размер дефекта оценивается исходя из его величины по отношению к диаметру аортального отверстия:
- дефект размером до 1 см классифицируется как малый (болезнь Толочинова-Роже);
- крупными считаются дефекты от 1 см или те, которые по своим размерам превышают половину устья аорты.
Наконец, по локализации отверстия в перегородке ДМЖП делится на три типа:
- Мышечный дефект межжелудочковой перегородки у новорожденного. Отверстие располагается в мышечной части, в отдалении от проводящей системы сердца и клапанов, и при небольших размерах может закрываться самостоятельно.
- Мембранозный. Дефект локализируется в верхнем сегменте перегородки ниже аортального клапана. Обычно он имеет небольшой диаметр и купируется самостоятельно по мере роста ребенка.
- Надгребневый. Считается самым сложным видом порока, так как отверстие в этом случае находится на границе выводящих сосудов левого и правого желудочка, и самопроизвольно закрывается очень редко.
Опасность и осложнения
При небольшом размере отверстия и нормальном состоянии ребенка ДМЖП не представляет особой опасности для здоровья ребенка, и требует только регулярного наблюдения у специалиста.
Большие дефекты – совсем другое дело. Они являются причиной сердечной недостаточности, которая может развиться сразу же после появления младенца на свет.
Такие дети подвержены простудным заболеваниям со склонностью к пневмонии, могут отставать в развитии, испытывать трудности с сосательным рефлексом, страдать от одышки даже после небольшой физической нагрузки. Со временем трудности с дыханием возникают и в состоянии покоя, из-за чего нарушается работа легких, печени и других органов.
Кроме того, ДМЖП может стать причиной следующих серьезных осложнений:
- синдром Эйзенменгера как последствие легочной гипертензии;
- формирование острой сердечной недостаточности;
- эндокардит, или инфекционное воспаление внутрисердечной оболочки;
- инсульты и образование тромбов;
- нарушение работы клапанного аппарата, которое ведет к формированию клапанных пороков сердца.
Когда обращаться к врачу
ДМЖП, как и любой другой порок сердца (даже если он компенсирован и не причиняет неудобств пациенту) обязательно требует постоянного наблюдения кардиолога, так как ситуация в любой момент может ухудшиться.
Чтобы не пропустить тревожные симптомы и время, когда ситуацию можно исправить с наименьшими потерями, родителям очень важно наблюдать за поведением ребенка с первых же дней. Если он слишком много и долго спит, часто капризничает без причины и плохо набирает вес, это является серьезным поводом для консультации с педиатром и детским кардиологом.
У разных ВПС симптомы схожи. Узнайте больше о симптомах врожденных пороков сердца, чтобы не пропустить ни одну жалобу.
Прогнозы и профилактика
Небольшие дефекты межжелудочковой перегородки (1-2 мм) обычно имеют благоприятный прогноз – дети с таким заболеванием не страдают от неприятных симптомов и не отстают в развитии от своих сверстников. При более значительных дефектах, сопровождающихся сердечной недостаточностью, прогноз значительно ухудшается, так как без соответствующего лечения они могут привести к серьезным осложнениям и даже летальному исходу.
Профилактических мер для предупреждения ДМЖП следует придерживаться еще на этапе планирования беременности и вынашивания ребенка: они заключаются в ведении здорового образа жизни, своевременном посещении женской консультации, отказе от вредных привычек и самолечения.
Несмотря на серьезные осложнения и не всегда благоприятные прогнозы, диагноз «дефект межжелудочковой перегородки» нельзя считать приговором маленькому пациенту. Современные методики лечения и достижения кардиохирургии позволяют значительно улучшить качество жизни ребенка и продлить ее настолько, насколько это возможно.
7 Комментариев
Дефект межпредсердной перегородки: симптомы и лечение
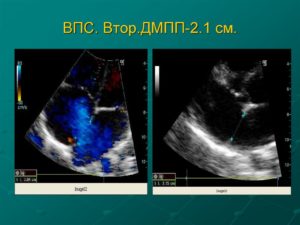
В детском и взрослом возрасте нередко обнаруживаются сердечные пороки. Практически в 15% от всех случаев регистрируется дефект межпредсердной перегородки. У пациентов основной причиной его формирования считают фоновые заболевания. Они страдают данной болезнью за счет генетических нарушений. Наиболее распространен сердечный порок у женщин.
Что это такое?
Дефект межпредсердной перегородки называется врожденная аномалия развития сердца. Для порока характерно наличие открытого пространства между левым и правым предсердиями. Таких патологических отверстий у ряда пациентов встречается несколько, но чаще оно единичное. При появлении искусственно образованного шунта, кровь сбрасывается слева направо.
При каждом сердечном сокращении часть ее будет переходить в правое предсердие. По этой причине правые отделы испытывают чрезмерную нагрузку. Такая проблема возникает и в легких за счет большего объема крови, который им приходится пропускать через себя.
Дополнительно она проходит и через легочную ткань (второй раз подряд). Сосуды, находящиеся в ней значительно переполняются. Отсюда возникает склонность к пневмонии у пациентов с диагнозом – врожденный порок сердца или дефект межпредсердной перегородки.
В предсердиях давление будет низким. Правая его камера считается наиболее растяжимой, и поэтому она может длительно увеличиваться в размерах. Чаще всего это длится до 15 лет, а в некоторых случаях обнаруживается и в более позднем возрасте у взрослых.
Новорожденный и грудной ребенок развивается абсолютно нормально, и до определенного момента не отличается от своих сверстников. Это связано с наличием компенсаторных возможностей организма. Со временем, когда нарушается гемодинамика, родители отмечают, что младенец склонен к простудным заболеваниям.
Больные с ДМППА выглядят слабыми, бледными. Со временем такие дети (особенно девочки) начинают отличаться еще и ростом. Они высокие и худые, что отличает их от своих сверстниц. Физические нагрузки они переносят плохо, и по этой причине стараются их избегать.
Обычно это не значимый признак болезни, и родители длительно не подозревают о проблемах, которое есть у ребенка с сердцем. Чаще всего такое поведение объясняется ленью и нежеланием чем-то заниматься и утомляться.
Виды патологии
Для удобства понимания сути порока, его принято разделять на определенные формы. Классификация включает следующие виды сердечной патологии по МКБ-10:
- Первичная (ostium primum).
- Вторичная (ostium seduncum).
- Дефект венозного синуса. Встречается у грудничков и взрослых детей с частотой до 5% от общего числа пациентов с такой патологией. Она локализуется в области верхней или нижней полой вены.
- Открытое овальное окно;
- Дефект коронарного синуса. При врожденной патологии отмечается полное или частичное отсутствие отделения от левого предсердия.
Нередко заболевание сочетается и с другими сердечными пороками. Межпредсердный дефект зашифрован в соответствии с общепринятой классификацией МКБ-10. Болезнь имеет код – Q 21.1.
Первичный (врожденный) порок
Открытый овальный проток считается нормой в период эмбрионального развития. Закрытие его происходит сразу после рождения. Функциональная перестройка идет за счет превышения давления в левом предсердии по сравнению с правыми отделом.
В зависимости от ряда факторов у детей может появиться врожденный порок. Основная причина связана с неблагоприятной наследственностью. Будущий ребенок развивается уже с наличием нарушений при формировании сердца. Выделяют следующие факторы:
- Сахарный диабет 1 или 2 типа у матери.
- Прием лекарственных препаратов опасных во время беременности для плода.
- Перенесенные женщиной в данный период инфекционные заболевания – эпидемический паротит или краснуха.
- Алкоголизм или наркотическая зависимость будущей матери.
Первичный дефект характеризуется наличием отверстия сформированного в нижней части межпредсердной перегородки расположенного над клапанами. Их задача заключается в соединении камер сердца.
В отдельных случаях в процесс вовлекается не только перегородка. Захватываются и клапаны, створки которых приобретают слишком маленькие размеры. Они теряют способность выполнять свои функции.
Признаки
Клиническая картина появляется уже в детстве. Практически 15% пациентов с такой патологией имеют немалый размер в межпредсердной перегородке. Болезнь сочетается с другими аномалиями, которые нередко относятся к хромосомным мутациям. Для ostium primum (первичной формы) характерны следующие симптомы:
- влажный кашель;
- отеки конечностей;
- боли в области грудной клетки;
- синюшный оттенок кожи рук, ног, носогубного треугольника.
Пациенты с незначительной выраженностью порока доживают до 50 лет, а некоторые и дольше.
Вторичный порок
Чаще всего вторичный дефект межпредсердной перегородки у новорожденного или взрослого человека имеет небольшие размеры. Такой порок возникает в устье полых вен или в середине пластинки, разделяющей камеры. Для нее характерная недоразвитость, что связано с вышеперечисленными факторами. Опасны для ребенка и следующие причины:
- возраст будущей матери 35 лет и старше;
- ионизирующее излучение;
- воздействие на развивающийся плод неблагоприятной экологии;
- производственные вредности.
Указанные факторы могут провоцировать развитие врожденных и вторичных аномалий межпредсердной перегородки.
При наличии выраженного дефекта основной симптом заболевания – одышка. Дополнительно отмечается слабость, которая сохраняется после отдыха, ощущение перебоев в сердце. Для пациентов характерны частые эпизоды ОРВИ и бронхитов. У некоторых больных появляется синюшный оттенок кожи лица, изменяются пальцы, приобретая тип «барабанных палочек».
Дефект межпредсердной перегородки у новорожденных
Межжелудочковый и межпредсердный дефекты относятся к формам патологии. У плода легочная ткань в норме еще не участвует в процессе обогащения крови кислородом. С этой целью существует овальное окно, через которое она перетекает в левый отдел сердца.
Жить с такой особенностью ему необходимо будет до рождения. Затем оно постепенно закрывается, и к возрасту 3 лет окончательно зарастает. Перегородка становится полноценной и не отличается от строения взрослых людей. У некоторых детей, в зависимости от особенностей развития, процесс растягивается до 5 лет.
В норме у новорожденного малыша овальное окно не превышает 5 мм в размерах. При наличии большего диаметра врач должен заподозрить ДМППА.
Консервативная помощь
Перед назначением лекарственных препаратов учитываются все особенности пациента. При необходимости их меняют. Наиболее распространенными группами считаются следующие:
- диуретики;
- бета-блокаторы;
- сердечные гликозиды.
Из числа мочегонных препаратов назначается «Фуросемид» или «Гипотиазид». Выбор средства зависит от степени распространенности отеков. В процессе лечения важно соблюдать дозировку.
Увеличение суточного количества мочи приведет к нарушению проводимости в сердечной мышце. Дополнительно к этому артериальное давление упадет, что закончится потерей сознания.
Такое последствие связано с дефицитом калия и жидкости в организме.
«Анаприлин» чаще всего назначается в детском возрасте из группы бета-блокаторов. Его задача заключается в уменьшении потребностей в кислороде и частоты сокращений. «Дигоксин» (сердечный гликозид) повышает объем циркулирующей крови, расширяет просвет в сосудах.
Хирургическое вмешательство
При появлении дефекта между предсердиями, операция не относится к числу экстренных. Пациенту можно выполнять ее, начиная с возраста 5 лет жизни. Хирургическое лечение по восстановлению нормальной анатомии сердца бывает нескольких форм:
- открытая операция;
- закрытие дефекта через сосуды;
- ушивание вторичного дефекта в перегородке;
- пластика с помощью заплаты;
Основными противопоказаниями к оперативному вмешательству является тяжелое нарушение свертываемости крови, острые инфекционные заболевания. Стоимость указанных операций зависит от сложности процедуры, использования материала для закрытия отверстия между предсердиями.
Прогноз
Пациенты с дефектами в перегородке длительно живут при соблюдении рекомендаций, которые указаны лечащим врачом. Прогноз при незначительном диаметре отверстия в ней благоприятный. Установление диагноза дает возможность раннего проведения операции и возвращения ребенка к нормальному ритму жизни.
После проведения реконструктивной процедуры 1% людей доживает только до 45 лет. Больные старше 40 лет (около 5% от общего числа в указанной возрастной группе), которые были прооперированы по причине сердечного порока, погибают от осложнений, связанных с хирургическим вмешательством. Независимо от вероятности их присоединения, около 25% больных умирает при отсутствии помощи.
При наличии недостаточности кровообращения 2 стадии и выше, пациента направляют на медико-социальную экспертизу (МСЭ). Инвалидность устанавливается на 1 год после операции. Такая процедура проводится для нормализации гемодинамики. Ее одобряют не только при наличии хирургического вмешательства, но и в сочетании с недостаточностью кровообращения.
Родители должны помнить, что своевременная операция вернет ребенка в обычный ритм жизни. Лечение детей с пороками – это одно из приоритетных направлений в медицине. Наличие социальных квот, предоставляемых государством, позволяет бесплатно сделать операцию ребенку.





