Могу ли я иметь детей? Как узнать это до беременности и что такое фертильность?

Термин «ферти́льность» происходит от латинского слова fertilis, которое означает «плодородный, плодовитый». В понимании врачей фертильность – это способность половозрелого организма производить жизнеспособное потомство.
Фертильность женщины зависит от трех факторов: способности зачать ребенка, способности его выносить и способности родить. Если отсутствует любой из упомянутых факторов, то считается, что фертильность снижена.
Наличие всех трех факторов свидетельствует о нормальной фертильности.
Надо сказать, что в большинстве случаев фертильность больше ассоциируется с возможностью зачатия, а вот возможность родов отходит на второй план.
И действительно, при современном развитии акушерской науки вопрос родоразрешения в подавляющем большинстве случаев решается успешно: на этапе подготовки к родам или в процессе самих родов своевременно ставится вопрос о том, может ли женщина родить сама, если таковое невозможно, проводится операция кесарева сечения.
Способность вынашивания беременности – это отдельная тема для обсуждения, которая обычно встает при предыдущих неудачах с вынашиванием беременности. Поэтому на первом этапе важно оценить способность зачатия и вынашивания.
Чтобы понять, какие факторы важны для зачатия, вспомним, как же происходит этот процесс. В середине менструального цикла в яичниках созревает яйцеклетка, готовая к оплодотворению. Она выходит из яичника – происходит овуляция, после чего яйцеклетка попадает в маточную трубу, где остается жизнеспособной около 24 часов. Если оплодотворение не наступает, яйцеклетка погибает.
Во время мужского оргазма во влагалище женщины попадает от 200 до 400 млн сперматозоидов. Часть спермы вытекает из половых путей женщины, оставшаяся часть через шейку матки попадает в полость матки и затем – в маточные трубы. Скорость движения сперматозоидов различна.
Считается, что сперматозоиды, содержащие Y-хромосому, двигаются быстрее (при оплодотворении ими будет мальчик), чем сперматозоиды, содержащие Х-хромосому (при оплодотворении ими будет девочка). В целом сперматозоиды сохраняются в организме женщины в течение 48–72 часов. В маточной трубе яйцеклетка и сперматозоиды встречаются.
Сперматозоиды окружают яйцеклетку и выделяют вещество, растворяющее ее оболочку, и один из сперматозоидов внедряется в нее, определяя начало зачатия. После этого другая мужская клетка уже не может проникнуть внутрь. Сперматозоид сливается с яйцеклеткой, создавая одноклеточный зародыш – зиготу.
Двигаясь вниз по фаллопиевой трубе, оплодотворенная яйцеклетка делится на все большее и большее число клеток. Примерно на 4-й день она достигает полости матки. К этому времени она уже содержит около 100 клеток. В последующие дни яйцеклетка движется внутри матки.
В начале 2-й недели после оплодотворения яйцеклетка начинает внедряться в слизистую оболочку стенки матки. Этот процесс называют имплантацией. Как только яйцеклетка надежно прикрепится к стенке, процесс зачатия считается завершенным.
Ворсинки внешних клеток эмбриона проникают в слой эпителия, выстилающий матку, и соединяются с кровеносными сосудами мамы, чтобы впоследствии образовать плаценту. Другие клетки разовьются в пуповину и оболочки, предохраняющие плод. Внутренние клетки разделятся на три пласта и дадут начало различным органам и тканям.
Итак, для наступления беременности важен нормальный менструальный цикл, который является своего рода гарантом наличия овуляции, достаточный запас яйцеклеток в яичниках, проходимые маточные трубы и эндометрий, способный принять плодное яйцо.
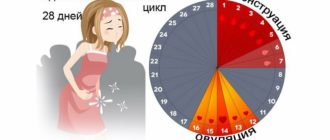
Нормальный менструальный цикл – это один из основных показателей состояния органов репродуктивной системы женщины. Существует несколько характеристик, по которым можно судить о «нормальности» менструаций.
Продолжительность одного менструального цикла составляет в среднем 28 дней, но нормальным считается продолжительность цикла от 21 до 35, при этом продолжительность менструального цикла может изменяться не только в течение жизни, но и от цикла к циклу. Нормальная менструация идет обычно 3–7 дней. За это время женщина теряет около 250 мл крови.
Эту величину измерить достаточно сложно, поэтому принято ориентироваться на количество средств гигиены (прокладок), которые приходится тратить в течение менструации. В норме одной прокладки должно хватать на 2–4 часа. В первые дни менструация обычно бывает несколько более обильной, чем в конце. Менструальная кровь может содержать небольшие сгустки.
Для того чтобы без труда ориентироваться в своем менструальном цикле, необходимо вести календарь. Современные электронные гаджеты позволяют делать это без особых проблем, просто нужно загрузить любую программу с менструальным календарем в телефон или планшет.
Любые изменения цикла вне указанных пределов: удлинение, укорочение цикла, самой менструации, как увеличение, так и уменьшение количества менструальной крови, появление межменструальных кровянистых выделений – могут являться признаком снижения фертильности.
Фолликулярный запас, или овариальный резерв, – запас в яичниках фолликулов, способных нормально развиваться и овулировать зрелой яйцеклеткой.
Каждый женский организм еще до рождения получает огромный резерв фолликулов (около 5–7 млн), способных дать жизнь яйцеклетке. Однако уже к моменту рождения девочки их остается всего лишь 1–2 млн, из которых 90 % остаются в зачаточном состоянии, и лишь 10 % способны стать полноценными яйцеклетками. К началу полового созревания их остается всего 200–400 тысяч. Это и есть своего рода резерв.
Так, за один менструальный цикл, вместе с доминантным фолликулом (из которого выйдет яйцеклетка), одновременно происходит активация, рост и атрезия (обратное развитие незрелых фолликулов) около 1000 собратьев. Таким образом, доступный резерв расходуется всего за 3–4 десятилетия. В среднем на протяжении всей своей жизни у женщины полного своего развития достигает всего около 400 фолликулов.
В настоящее время установлено, что после 37–38 лет скорость атрезии фолликулов возрастает, и это значительно снижает овариальный резерв и вероятность забеременеть. А к моменту наступления менопаузы фолликулярный запас яичников полностью истощается.
Для того чтобы оценить этот параметр, на 5–7-й день цикла проводят ультразвуковое исследование и определяют уровень ряда гормонов крови.
Хорошо, если в начале менструального цикла в каждом яичнике определяется не менее 5 фолликулов.
Для оценки наличия собственной овуляции может быть проведено несколько ультразвуковых исследований за один менструальный цикл для того, чтобы определить, наблюдается ли рост доминантного фолликула (который содержит яйцеклетку), происходит ли выход яйцеклетки из яичника. В этом случае в яичнике, на месте доминантного фолликула, во второй фазе менструального цикла при ультразвуковом исследовании определяется желтое тело.
Фертильность женщины: определение гормонов крови
Гормоны – это биологически активные вещества, которые вырабатываются железами внутренней секреции, то есть они поступают из этих желез непосредственно в кровь. Оттуда гормоны направляются в органы-мишени – места, которые нуждаются в гормональном влиянии и способны воспринимать это влияние.
Нас с вами интересуют гормоны, которые управляют органами репродуктивной системы женщины, отвечающей за деторождение у женщин. Попробуем разобраться, как это происходит и какие анализы обычно рекомендует сдать гинеколог, чтобы выяснить, есть ли проблема с гормонами.
Итак, центральная станция управления гормональными полетами расположена в самом центре головного мозга – это гипоталамус и гипофиз. Гипоталамус вырабатывает биологически активные вещества статины и либерины, которые управляют работой гипофиза (эти вещества не исследуют лабораторно в обычной врачебной практике).
А гипофиз вырабатывает фолликулостимулирующий (ФСГ) и лютеинизирующий гормоны (ЛГ). Эти гормоны действуют на яичники: под влиянием ФСГ растет фолликул, который одновременно является «домиком» для яйцеклетки и железой внутренней секреции, которая вырабатывает эстрогены (эстрадиол, эстриол).
Эстрогены, в свою очередь, действуют на матку, молочные железы, кожу, волосы, ногти и т.п.
Под действием ЛГ яичники выделяют гормон прогестерон. Он вырабатывается желтым телом яичника – железой, которая формируется в яичнике, когда его покидает яйцеклетка (после овуляции). Прогестерон также действует на органы-мишени – матку, молочные железы и т.п.
Кроме того, если наступает беременность, прогестерон обеспечивает ее нормальное течение на начальных этапах вынашивания.
При этом гормоны гипофиза и гормоны яичников взаимодействуют по принципу отрицательной обратной связи: когда в кровь из яичников поступает мало эстрогенов, начинает увеличиваться количество ФСГ, при уменьшении количества прогестерона увеличивается выработка ЛГ.
Такие волны выработки гормонов сменяют друг друга в течение менструального цикла: в первую фазу менструального цикла превалирует ФСГ, за ним эстрогены, а во вторую – ЛГ, за ним прогестерон. С наступлением менопаузы, когда яичники почти перестают вырабатывать женские половые гормоны, значительно возрастает выработка ФСГ.
Для того чтобы определить, насколько велик запас яйцеклеток в яичниках, доктору может понадобиться анализ на антимюллеровский гормон (АМГ) и ингибин – чем выше эти показатели, тем больше фолликулярный запас.
В гипофизе вырабатывается еще один гормон, влияющий на женский организм, – это пролактин (ПРЛ). Его важность несомненна в период грудного вскармливания, но выработка пролактина происходит на протяжении всей жизни. Если количество пролактина повышается вне беременности, то это отрицательно сказывается на работе яичников вплоть до блокады созревания яйцеклетки и прекращения менструаций.
Как ни странно, но в женском организме не обходится без мужских половых гормонов, и вырабатываются они преимущественно в яичниках и надпочечниках. Женщинам, как правило, докучает избыток мужских половых гормонов.
Крайне редко бывает, что увеличенное количество мужских половых гормонов возникает вдруг и обусловлено, например, появлением опухоли яичника, которая вырабатывает мужские гормоны.
Гораздо чаще повышенный фон мужских гормонов – особенность, которая дается женщине с рождения – ее нельзя устранить совершенно, но можно нейтрализовать нежелательное действие мужских половых гормонов.
Для того чтобы понять, нет ли их избытка, определяют содержание в крови тестостерона (или более точный анализ на индекс свободного тестостерона), 17-оксипрогестерона (17-ОПК) и дегидроэпиандростерона сульфат (ДГА-С).
Кроме перечисленных гормонов, на самочувствие женщины, менструальный цикл, репродуктивную функцию оказывает влияние работа щитовидной железы, поэтому может понадобиться определение количества тиреотропного гормона гипофиза (ТТГ) и свободного тироксина (Т4 свободный).
Фертильность: определение состояния эндометрия
Как уже говорилось, для того чтобы оплодотворенная яйцеклетка росла в полости матки, необходимо, чтобы эндометрий (слизистая оболочка матки) был готов принять ее. Оценить эндометрий более или менее точно можно несколькими способами.
При ультразвуковом исследовании эндометрий до овуляции выглядит относительно тонким слоем. Постепенно с течением менструального цикла его толщина увеличивается.
При полноценной овуляции он продолжает расти и перед началом менструации достигает 10–12 мм.
Если есть подозрение на ту или иную проблему с эндометрием, то назначается гистероскопия – исследование, при котором в полость матки вводят небольшую видеокамеру, а после этого берут на анализ кусочек слизистой для исследования (биопсию).
Определение фертильности: проходимы ли маточные трубы
Этот вопрос обычно не является первоочередным при оценке фертильности женщины, планирующей беременность в перспективе, он решается в том случае, если есть подозрение на бесплодие или ранее уже были неудачные беременности, особенно если речь шла о внематочной беременности.
Анатомически маточные трубы представляют собой трубочки длиной 10–12 см, а диаметром всего около 5 мм. Эти образования в норме не видны при ультразвуковом исследовании (кстати, если в описании УЗИ указано, что трубы не визуализируются – это нормально).
Чтобы увидеть маточную трубу, ее наполняют той или иной жидкостью, а момент наполнения фиксируют с помощью рентгеновского аппарата, с помощью УЗИ или при лапароскопии.
Таким образом, фертильность – это сложное понятие, для определения которого в разных случаях используется большее или меньшее количество обследований, а определение фертильности должно в любом случае быть первым этапом планирования беременности.
Причинами преждевременного истощения фолликулярного запаса являются:
- генетическая предрасположенность по женской линии: у мамы, бабушки или сестер наблюдаются различные нарушения менструального цикла, проблемы с зачатием, вынашиванием беременности, ранняя менопауза;
- снижение исходного внутриутробного фолликулярного запаса вероятно, если у мамы обследуемой женщины тяжело, с осложнениями протекала беременность, например, с тяжелыми инфекционными заболеваниями, различными состояниями, приводящими к кислородному голоданию плода;
- операции на яичниках с иссечением их ткани или операции, в ходе которых нарушается кровоснабжение яичников;
- различные заболевания органов малого таза, например, аднексит, сальпингоофорит, эндометриоз, которые способствуют развитию спаечного процесса в малом тазу, развитию соединительной ткани в яичниках, снижению кровоснабжения и гибели фолликулов.
Источник фото: Shutterstock
Как узнать, могу ли я иметь детей? Анализы и тесты для мужчин и женщин. Центр планирования семьи

Каждая семья желает услышать детских смех в своем доме. Но нередко через год активной половой жизни долгожданное зачатие так и не наступает. В этом случае каждый из супругов задает себе вопрос: как узнать, могу ли я иметь детей? Где можно провести необходимые анализы? Все о тестах на фертильность можно узнать от специалистов клинки репродуктивной медицины.
Кто виноват?
Когда у супругов длительное время нет детей, как правило, в первую очередь думают на женщину. Но статистика говорит, что проблемы с репродуктивной функцией частое явление и среди сильного пола.
Так, у 45 % пар, которые приходят на обследования, выясняется причина бесплодия со стороны мужчины, именно поэтому важно пройти диагностику на фертильность обоим партнерам.
Куда обратиться?
Как узнать, могу ли я иметь детей? С этим вопросом пары приходят в клиники для обследования, ожидая максимальной помощи от специалистов. И действительно, центры планирования семьи специализируются на решении проблем с бесплодием, диагностике и лечении заболеваний репродуктивной системы, подготавливают женщину к зачатию, проводят процедуру ЭКО, а также осуществляют ведение беременности.
Эти медицинские учреждения укомплектованы всем необходимым оборудованием для выявления патологий, препятствующих оплодотворению яйцеклетки и вынашиванию плода.
Работа центров планирования семьи невозможна без высококвалифицированных врачей-репродуктологов и не только. Успех в лечении бесплодия зависит от слаженной работы генетиков, акушеров-гинекологов, эндокринологов и эмбриологов.
Кроме того, при подготовке супругов к зачатию проводится необходимая психотерапевтическая коррекция.
Когда семейная пара осознала, что существует проблема с зачатием, специалистами проводятся все необходимые анализы. «Могу ли я иметь детей?» Ответ на этот вопрос будет известен после расшифровки результатов обследований.
Причины бесплодия
Среди женщин наиболее частыми медицинскими факторами, вызывающими неспособность к зачатию, являются:
Способность мужчины к воспроизведению зависит не от его сексуальной активности, а от качественного и количественного показателя спермы. Бесплодие вызывают такие факторы:
- снижение подвижности и жизнедеятельности сперматозоидов;
- стремительное снижение их числового показателя;
- сбои в их продвижении по семявыносящим путям и выбросе вовне.
Если вы задаете специалисту вопрос: «Как узнать, могу ли я иметь детей?», то мужчине он в первую очередь назначит анализ на спермограмму.
Преждевременный климакс или синдром истощения яичников
Бесплодная пара на основе обследования может услышать диагноз «истощение фолликулярного запаса» у супруги. Данная патология встречается редко, всего у 1.6 % среди популяции.
Заболевание характерно для женщин в возрасте 36-38 лет, а то и ранее. Клиника синдрома истощения фолликулярного запаса заключается в прекращении функции яичников, то есть наступлении преждевременной менопаузы, сопровождаемой прекращением менструального цикла, приливами, раздражительностью и головными болями.
Причины патологии:
- генетическая предрасположенность по женской линии;
- хирургические вмешательства на яичниках;
- дисфункция в работе органов малого таза.
Выявляется заболевание путем анализов на гормоны, УЗИ, лапароскопической биопсии и других медикаментозных исследований. На вопрос женщины, могу ли я забеременеть, имея синдром истощения яичников, ответ репродуктолога будет утвердительным. Но это невозможно естественным путем, только при помощи проведения ЭКО и донорских ооцитов.
Исследование эндометрия
Слизистая оболочка матки диагностируется двумя методами. Первый – это ультразвуковой скрининг, который позволяет оценить эндометрий и его состояние. Второй – гистероскопия. Это введение небольшой камеры в полость матки, а также забор участка слизистой для биопсии.
Эндометриоз провоцирует сбои в процессах овуляции и созревания яйцеклетки, могут образовываться спайки в половых органах, что, соответственно, уменьшает шансы на зачатие.
«Как узнать, могу ли я иметь детей при диагнозе эндометриоз?» — спрашивают женщины. Отвечаем: патология не говорит о 100 % бесплодии. После лечения заболевания многим женщинам удается успешно забеременеть.
Проходимость маточных труб
Исследование назначают в том случае, когда анализы в норме, врачи дают благоприятный прогноз, но женщина все-равно долго не может забеременеть. Еще одна причина назначения — внематочные беременности в прошлом. На основании состояния здоровья пациентки врач назначает один из методов диагностики непроходимости маточных труб:
- диагностическая лапароскопия;
- гистеросальпингография (рентген);
- гидросонография;
- фертилоскопия;
- пертурбация.
В идеале при ультразвуковом обследовании маточные трубы не должны просматриваться. Чтобы узнать их структуру и проходимость, трубы наполняют контрастной жидкостью либо физраствором, нагретыми до температуры тела. Процедура абсолютно безболезненная. Лапароскопия проводится под наркозом. Пертурбация – это продувание труб углекислым газом под давлением.
Исследования гормонов крови
На вопрос: «Как узнать, могу ли я иметь детей?» — женщине ответит анализ крови на анти-Мюллеров гормон, который позволяет оценить функциональный резерв яичников. АМГ – это вещество, влияющее на репродуктивные способности. Любые нарушения в образовании гормона затрудняют наступление и развитие беременности. Обследование назначают при:
- проблемах с оплодотворением;
- безрезультатной попытке ЭКО, то есть организм не отреагировал на стимуляцию;
- бесплодии невыясненного генеза.
Чем выше АМГ, тем выше коэффициент рождаемости, больше шансов на благополучное ЭКО. Низкий уровень гормона говорит о наступившей менопаузе, ожирении, дисфункции в работе яичников.
Превышение нормы АМГ свидетельствует об опухоли яичников, пиликистозе, ановуляторном бесплодии и т. д.
Забор крови на анализ проводится на третий день цикла. Подготовка к тесту предполагает исключение физических нагрузок и стрессов за трое суток до забора крови. За час до исследования стоит отказаться от курения и употребления пищи. Расшифровку анализа осуществляет репродуктолог.
Оценить овариальный резерв, то есть способность яичников реагировать на стимуляцию, совместно с АМГ позволяют также анализы на ингибин Б и фолликулостимулирующий гормон (ФСГ).
На репродуктивную функцию женщины напрямую влияет работа щитовидной железы, поэтому при планировании беременности важно сдать анализы на ТТГ, Т4 свободный и антитела к тиреоидной пероксидазе (АТ-ТПО).
Спермограмма: этапы проведения обследования
Достоверность результата зависит от того, насколько правильно был сдан биоматериал. Важно соблюдать определенные правила.
Подготовка. Мужчине рекомендуется воздержаться от половой жизни в течение нескольких дней (не более 7, не меньше 2).
В этот период необходимо исключить из рациона жирную и жареную пищу, не употреблять алкоголь и какие-либо медикаменты, отказаться от посещения бани и стараться избегать переохлаждения.
Вплоть до того, что нельзя включать подогрев сиденья в автомобили по пути в лабораторию. Перед сдачей анализа необходимо тщательно вымыть с мылом половой член и опорожнить мочевой пузырь.
Забор эякулянта. Биоматериал должен быть получен только путем мастурбации. Это происходит в отдельном кабинете в клинике либо дома, но тогда емкость со спермой нужно привезти в течение часа.
Запрещено использовать для анализа биоматериал, полученный оральным или прерванным половым актом с использованием лубрикантов или презерватива, так как в них содержатся вещества, влияющие на скорость сперматозоидов.
Семенная жидкость собирается в стерильный контейнер. Многие лаборатории настаивают на сборе материала в рамках учреждения, не принимая эякулянт, привезенный из дому.
Предостережения. Стоит отказаться от забора материала, если за последние два месяца у мужчины была повышенная температура выше 38 или принимались антибактериальные препараты.
Спермограмма – важный тест. «Могу ли я иметь детей?» — мужчина узнает ответ на вопрос по результатам данного обследования.
Выявление половых инфекций
«Ничего не болит и не беспокоит» – это еще не повод отказаться от исследований. Большинство инфекций протекают бессимптомно и имеют хроническую форму. Данные заболевания, как правило, обнаруживают случайно, при выяснении причин бесплодия, и в процессе планирования зачатия. К инфекциям, передающимся половым путем (ИППП), относят:
- бактериальные (хламидиоз, уреаплазмоз, гонорея, микоплазмоз, сифилис);
- вирусные (гепатит, герпес, ВИЧ, контагиозный моллюск и вирус папилломы человека);
- паразитные (лобковый педикулез).
Диагностика ИППП осуществляется путем:
- ПЦР;
- бактериологического посева;
- биохимического анализа крови;
- серологическим метолом.
Итоги
Если год активной половой жизни оказался для семейной пары безрезультативным, и желанная беременность так и не случилась, не стоит пускать ситуацию на самотек. Необходимо обратиться с вопросом «Как узнать, могу ли я иметь детей?» к специалистам, которые занимаются обследованиями репродуктивных функций, и выяснить факторы, препятствующие зачатию.
Зная причину бесплодия, можно провести необходимое лечение и разумно спланировать беременность.
Как узнать могу ли я иметь детей: определить бесплоден ли мужчина и провериться

Проблема нарушения фертильности у мужчин существовала во все времена. Если раньше диагноз являлся приговором, то в настоящее время медицина предлагает много способов терапии, помогающих восстановить функциональность репродуктивной системы.
Как узнать, могу ли я иметь детей? Этим вопросом задаются мужчины, которые долгое время с партнершей пытаются забеременеть. Ответить на этот вопрос сможет только медицинский специалист после ознакомления с результатами комплексной диагностики.
Также существуют некоторые внешние признаки, свидетельствующие о бесплодии сильного пола.
- 1 Признаки мужского бесплодия
- 2 Описание методов определения бесплодия
Признаки мужского бесплодия
Как узнать, может ли мужчина иметь детей? Все симптомы можно условно поделить на две большие группы признаков.
Первая – это внешние проявления, вторая – субъективные внутренние ощущения, позволяющие заподозрить сбой в организме.
Симптоматика мужского бесплодия в подавляющем большинстве клинических картин длительный период времени остается незамеченной. Как правило, до тех пор, пока все попытки забеременеть не заканчиваются нужным результатом.
Стоит знать: за фертильность мужчин несут ответственность половые гормоны и органы репродуктивной системы.
При развитии гормонального дисбаланса вследствие какого-либо заболевания нередко проявляются внешние симптомы. Некоторые болезни репродуктивной системы, приводящие к нарушению фертильности, также визуально различимы. Однако не всегда наличие внешней клиники говорит о бесплодии.
Диагноз ставится исключительно по результатам лабораторной и инструментальной диагностики.
Как определить, могу ли я иметь детей? Рекомендуется обратить внимание на признаки бесплодия внешнего характера:
- Телосложение, нетипичное для мужчины. Если у представителя сильного пола имеется склонение анатомии к фигуре по женскому типу, это повод подозревать проблемы с фертильностью. Наиболее выражено проявляются симптомы у мужчин на фоне синдрома Клайнфельтера – врожденное заболевание. В пубертатный период наблюдается скопление жировой клетчатки на талии, недостаточное количество волосяного покрова на теле, высокий рост в комбинации с узкими плечами, увеличение грудных желез, маленькие и плотные яички.
- Сильный пол, имеющий «пивной» живот либо ожирение, рискует оказаться бесплодным. Избыток жировых составляющих в организме приводит к развитию азооспермии – патологическое состояние, вследствие которого в семенной жидкости отсутствуют сперматозоиды. Патология диагностируется у 25% мужчин среди всех случаев заболеваемости.
- Ответом на вопрос, как узнать, что ты бесплоден, станет внимательное изучение своей мошонки. В норме оба яичка имеют одинаковый размер. Одно может располагаться несколько ниже другого – вариант нормы. Если происходит увеличение мошонки с одной либо двух сторон, присутствует нетипичная структура, видоизменяется оттенок кожного покрова – признаки бесплодия.
- Неопущение одного яичка либо обоих яичек говорит о нарушении фертильности, поскольку в брюшной полости не может осуществляться полноценный сперматогенез. Чаще всего данная патология диагностируется в младенческом возрасте.
- Ассиметричный вид мошонки. Формирование грыжи приводит к увеличению мошонки в размере. В повседневной жизни патология редко беспокоит представителей сильного пола, поскольку не имеет свойства проявляться болевым синдромом. Но опасность в том, что рост новообразования провоцирует сдавливание кровеносных сосудов, которые питают мягкие ткани яичек, соответственно, нарушается сперматогенез. Ассиметрию мошонки может спровоцировать заболевание варикоцеле – расширение вен семенного канатика.
- Как узнать, бесплоден ли мужчина? Подозревать нарушение можно, если имеется недостаточное количество семенной жидкости после семяизвержения. Малое количество семени для зрелого мужчины после 55 лет, вариант нормы, но не для молодого человека в 20-35 лет.
- Гиперемия либо отечность мошонки. Эти признаки свидетельствуют о воспалительном процессе. При отсутствии своевременного лечения нарушается репродуктивная функция мужчин. Как правило, присутствуют дополнительные симптомы. Это повышение температуры тела, боль в промежности, общее недомогание, увеличение лимфатических узлов.
Как определить, может ли мужчина иметь детей? К сожалению, визуально выявить патологию трудно даже самому квалифицированному специалисту. Самостоятельно можно только заподозрить какое-либо заболевание либо сбой в организме.
В 90% симптомы внешнего бесплодия не проявляются. Иногда наличие патологии можно заподозрить по внутреннему дискомфорту. Многие болезни репродуктивной системы сопровождаются различной симптоматикой.
Это боль в паху, дискомфорт во время семяизвержение, нарушение эректильной функции, покалывание в заднем проходе и пр.
Описание методов определения бесплодия
Как определить бесплодие у мужчины? Для этого необходимо пройти диагностику. Алгоритм обследования включает в себя сбор анамнеза и жалоб больного.
Доктор изучает имеющиеся патологии хронического характера, оперативные вмешательства в анамнезе. Обязательно интересуется количеством половых партнеров, наличием/отсутствием у них беременности, способом контрацепции.
Важна информация и о работе, поскольку профессия, связанная с химическими веществами, способна нарушить фертильность.
Важно: при первом посещении доктора проводится визуальный осмотр. Врач оценивает степень развития вторичных половых признаков, пальпирует яички мошонки, расширение и извитость вен семенного канатика. Осуществляется ректальное исследование железистого органа, чтобы подтвердить либо опровергнуть наличие воспалительных процессов.
Важным этапом в диагностики предстает оценка репродуктивной и сексуальной функции.
Доктор уточняет количество половых контактов в неделю, твердость полового члена во время эрегированного состояния, характер эякуляции – ранняя, нормальная либо замедленная. Затем рекомендуется сделать спермограмму.
Для этого мужчина сдает семенную жидкость в лабораторию. На сегодняшний день спермограмма предстает наиболее информативным методом диагностики. Проверка спермы помогает определять следующие отклонения:
- Малое количество активных спермиев;
- Отсутствие сперматозоидов в семенной жидкости;
- Пониженное количество жизнеспособных сперматозоидов;
- Малое количество спермы;
- Лейкоцитарный скачок (инфекция либо воспаление);
- Большое количество семенной жидкости;
- Наличие 50% дефектных спермиев, например, имеющих удвоение головки, изменение структуры, формы и пр. показателей.
При наличии подозрения на венерические инфекции, назначаются дополнительные анализы. К ним относят мазок из уретрального канала, проведение ПЦР диагностики на установление вида конкретного патогенного микроорганизма. Также осуществляется бактериальный посев семенной жидкости (если в сперме обнаружены бактерии либо большое количество лейкоцитов), исследуется простатический сок.
Как проверить бесплодие у мужчин? Часто нарушения связаны с гормональным дисбалансом в мужском организме.
Проводятся гормональные исследования на определение концентрации тестостерона, ФСГ, ЛГ, пролактина, эстрадиола.
Оценивают содержание свободных радикалов – чрезмерная выработка способствует повреждению мембраны сперматозоидов, нарушает их подвижность, что уменьшает оплодотворяющие способности.
К сведению: важным этапом диагностики мужского бесплодия предстает изучение акросомальной реакции – когда спермий соприкасается с яйцеклеткой, на его головке наблюдаются химические преобразования, которые позволяют растворить оболочку яйцеклетки, соответственно, проникнуть внутрь. Акросомальная реакция бывает исключительно у спермиев с нормальной морфологией.
Электронно-микроскопическое исследование сперматозоидов и цитогенетические анализы позволяют обнаружить патологию структуры спермиев, оценить содержимое плазмы семенной жидкости, определить качественные и количественные характеристики хромосом. При обнаружении аномалий, связанных с хромосомами, чтобы понять причину бесплодия, требуется консультация генетика.
Как провериться на бесплодие? Кроме описанных анализов выше, мужчине рекомендуется инструментальная диагностика:
- УЗИ щитовидной железы.
- Рентген черепа, турецкого седла (манипуляции необходимы для исключения опухолевого процесса в гипофизе).
- УЗИ трансректальным и трансабдоминальным способом. Оценивают структуру и консистенцию яичек, придатков, железистого органа, состояние семенных пузырьков, семявыносящих каналов.
- Допплерография мошонки.
- Термография мошонки (определяет варикозное расширение вен).
- Исследование биоптата из яичка. Такая манипуляция осуществляется на фоне идиопатического уменьшения активных спермиев при нормальном размере яичек и концентрации ФГС.
При подозрении на иммунологический вид мужского бесплодия проводится исследование антиспермальных тел. Их наличие свидетельствует о том, что иммунитет вырабатывает специфические антитела, которые принимают половые клетки за чужеродные объекты. К дополнительным тестам относят анализ Шуварского (помогает определить иммунный конфликт на уровне шеечного канала) и пробу Курцрока-Миллера.
Несколько лет назад ученые Калифорнии разработали тест на мужское бесплодие, который проводится в домашних условиях. Он представлен в виде спермы-чипа.
В нем имеются «мостики» электродов, которые наполнены жидкостью. В чип надо поместить несколько капель семени.
После чего приспособление отслеживает каждый «плывущий под мостом» сперматозоид, затем определяет их количество. Цена такой новинки варьируется от 50 до 80$.
Оцените публикацию:
Загрузка…
Как можно определить бесплодие у мужчин

Статистика свидетельствует об увеличении числа бездетных браков.
Как определить бесплодие у мужчин, когда способность прекрасной половины к воспроизводству не подлежит сомнению? Медицинские исследования убеждают в том, что причина отсутствия ребенка у каждой второй бездетной пары заключается в состоянии здоровья представителя сильного пола. Все чаще бесплодность объясняется нарушениями репродуктивной функции мужского организма.
Факторы риска и постановка диагноза
Утрата возможности оплодотворения может носить как преходящий, так и постоянный характер. Стабильная эрекция и способность к зачатию не имеют между собой знака равенства.
Если пара на протяжении 24 месяцев или дольше не пользуется контрацептивами, речь идет о бесплодии. В таком случае, как правило, женщина проходит полное обследование.
Если результаты диагностики убеждают врача в полном здравии пациента, следует задуматься, как провериться на бесплодие мужчине.
Установить характер и причину мужского бесплодия можно аналитическим методом. Решение задачи начинается с выяснения причин и факторов, приводящих к негативным последствиям:
- врожденные дефекты половых органов;
- некоторые инфекционные болезни (паротит);
- хронические недуги венерического характера;
- травмы, перенесенные операции на области мошонки, таза;
- влияние ионизирующего излучения;
- опухолевые образования.
Причина бездетности иногда объясняется генетическими аномалиями, заболеваниями эндокринной системы. Негативным фактором является сахарный диабет. О гормональной дисфункции свидетельствует формирование живота или груди по «женскому» типу. Неспособность зачать ребенка может развиться как реакция организма на вредные факторы.
Вредные привычки оказывают существенное влияние на организм
После их устранения способность к репродукции полностью восстанавливается:
- стрессовые ситуации;
- производственные факторы;
- контакт с химическими веществами;
- вредные привычки;
- воздействие высоких температур на область яичек;
- перенос тяжестей.
Мужчина, который осведомлен о своих недугах и осознает факты риска, задает себе вопрос, могу ли я иметь детей в перспективе. Чтобы выяснить причины нарушения, следует обратиться к медицинской диагностике. Выполнить предварительное расследование позволяет анализ своего прошлого, заболеваний и вредных факторов, которые приводят к бесплодию.
Приемы самостоятельного обследования
Зная, как определить мужское бесплодие, человек получает возможность заранее подготовиться к возможным проблемам. Бывает так, что мужчина активно ведет половую жизнь, заявляя о прекрасном самочувствии, однако долгожданная беременность супруги не наступает. Неспособность к оплодотворению иногда не сопровождается симптоматикой.
При определении проблем с зачатием нужно учитывать болезненные ощущения, связанные с половыми органами. Признак указывает на явное отклонение от нормы. При подозрении на бесплодность рекомендуется провести самоанализ симптомов и выполнить несложные манипуляции.
- Самостоятельное исследование спермы. Проверяется консистенция. Включения в виде комочков, тянущихся волокон белого цвета свидетельствуют об отклонении от нормы. На патологию указывает уменьшение количества выделенной спермы вплоть до полного отсутствия.
- Позывы к опорожнению мочевого пузыря. Возникают преимущественно в ночное время при отсутствии наполнения. Симптомы указывают на простатит — болезнь предстательной железы, сопровождающуюся воспалением. Простата продуцирует субстанцию, в которой находятся сперматозоиды во время извержения семени. Отсутствие ее приводит к невозможности эвакуации сперматозоидов из уретры.
- Бесплодие может сопровождаться нарушением потенции: снижением либидо, сокращением продолжительности полового акта, неприятными ощущениями во время семяизвержения или после него.
- Дискомфорт, боли в нижнем отделе живота. Такие симптомы проявляются чаще всего после занятий спортом, физической работы. Систематические симптомы указывают на варикоцеле — расширение вен яичка. Болевые ощущения свидетельствуют о том, что начальная стадия болезни миновала. Внешняя ревизия может установить расширенные вены на мошонке, увеличение одного из яичек.
Позывы к опорожнению мочевого пузыря в ночное время при отсутствии наполнения
Достоверно определить, бесплоден ли мужчина, можно только с помощью медицинской диагностики. Врачебное обследование даст ответ на вопрос, какой характер, безнадежный или преходящий, имеет патология.
Мужское бесплодие с трудом поддается терапии. Обращение к методам народной медицины усугубляет проблему.
Для лечения необходимо обратиться к специалисту-андрологу либо урологу Исцеление травами должно применяться как дополнение к медикаментозной терапии по согласованию с врачом.
Медицинское обследование: шаг на пути к исцелению
Мужчина в бездетном браке задается вопросом, как узнать наверняка о своей бесплодности. Исследование включает комплекс анализов и диагностических процедур. Прием у врача начинается с опроса, сбора сведений о больном и его интимной жизни. Пациент получает направление на анализы.
- Анализ спермы (спермограмма). Для получения точного результата пациент должен отказаться от сексуальной близости, принятия алкоголя, посещения сауны не менее чем за 48 часов до предстоящего обследования.
- MAR-диагностика. Методика устанавливает содержание сперматозоидов, связанных с антиспермальными антителами. Если их число превышает половину общего количества, речь идет о бесплодии иммунологического происхождения.
- Иммуноферментное изучение крови, или ИФА. Выявляет количество антител в сыворотке крови. Проверяются оба партнера.
- Цитологическое обследование. Изучению подвергается выделяемая мочевым каналом субстанция.
На приеме у врача по вопросу бесплодия
На приеме врач проводит внешний осмотр пациента по критериям вторичных половых признаков. Тест на бесплодие у мужчин состоит из 2 этапов. Если проведенные исследования подтверждают бесплодность и определяют причину, врач разрабатывает лечебную методику. При установлении диагноза и неясной причине назначается второй этап.
- Развернутый анализ на содержание гормонов. Выявляет азооспермию (отсутствие сперматозоидов) и патоспермию (расстройство продуцирования и созревания сперматозоидов). Для исключения опухоли гипофиза определяется содержание пролактина в плазме крови.
- Допплеровский метод. Устанавливает варкоцеле в начальной стадии.
- Трансректальное обследование ультразвуком (ТРУЗИ). Применяется для обнаружения патологии семенных пузырьков.
- УЗД области мошонки. Определяет патологию структуры яичек, предстательной железы, наличие опухолевых образований.
После установления причины патологии необходимо пройти курс лечения. Эффективность мероприятий в значительной степени зависит от соблюдения пациентом рекомендация лечащего врача.
Результат во многом определяется тем, насколько точно и последовательно пройдены все этапы терапии.
Своевременно начатое лечение приводит к восстановлению способности зачать ребенка, появлению в семье долгожданного малыша.