Недостаточность фазы желтого тела (НЛФ)
dobraya_bagiraНедостаточность фазы желтого тела (НЛФ) ВНИМАНИЕ!!! ЭТОТ ДИАГНОЗ НЕ СТАВИТСЯ ПО ГРАФИКАМ БАЗАЛЬНОЙ ТЕМПЕРАТУРЫ! Если ваш врач ставит диагноз только по графикам БТ — срочно меняйте его на другого врача.
Самым «популярным» методом «лечения» на сегодняшний день является, пожалуй, поддержание фазы желтого тела (второй фазы, лютеиновой фазы). Преимущественно — дюфастоном (ему мы уделим особое внимание в нашей статье, т.к. именно на него поступает больше всего жалоб и возникает больше всего проблем при приеме).
К сожалению, большинство врачей назначают его «всем и каждому» безо всяких на то оснований (скорее полагаясь на русское слово «авось», чем руководствуясь здравым смыслом или действительной необходимостью).
Наиболее частым гормональным нарушением, приводящим к выкидышу, является недостаточность фазы желтого тела.
Для того, чтобы оплодотворенная яйцеклетка могла успешно имплантироваться и расти в дальнейшем, продолжительность фазы желтого тела не должна быть короче 10 дней. В случае наступления беременности фаза желтого тела должна продолжаться до тех пор, пока не сформируется плацента и не возьмет на себя функцию питания плода.
Обычно на это требуется около 10 недель с момента зачатия. Если выкидыш произошел раньше этого срока, это может свидетельствовать (внимание — не свидетельствует, а только может свидетельствовать!) о возможной недостаточности фазы желтого тела.
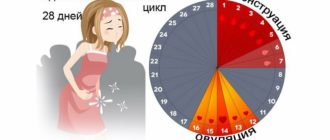
Немного теории… В результате гормональных процессов в яичниках женщины каждый цикл происходит созревание одного фолликула (очень редко — два, и еще реже — больше двух). Первая половина цикла — от 1-го дня менструации до овуляции — называется фолликулярной (или эстрогенной). Ее продолжительность может быть самой различной.
К примеру, у женщины под влиянием стресса или других внешних факторов овуляция наступила только на 30-й день. В результате ее цикл продолжался примерно 44 дня (30+14). Таким образом, если у женщины до 44-го дня не наступила менструация, то это еще не значит, что она беременна.
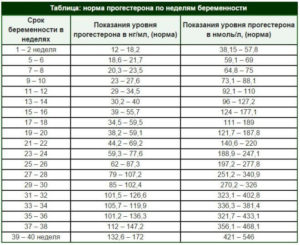
Вторая фаза цикла — от овуляции до последнего дня перед менструацией называется «фазой желтого тела» (или фазой прогестерона), она обычно продолжается от 12 до 16 дней.
Вырабатываемый желтым телом гормон очень важен для наступления и благополучного течения беременности, поскольку препятствует выходу других яйцеклеток в течение данного цикла и стимулирует рост эндометрия (внутренней оболочки матки).
Поэтому — обращаем ваше внимание на то, что ключевым моментом в проблеме диагностики и лечения недостаточности лютеиновой фазы является — обязательное отслеживание овуляции у женщины в каждом отдельном цикле (независимо от того — были ли раньше нарушения или задержки). Т.к.
начав принимать прогестероновые препараты до овуляции женщина рискует не только не добиться желаемого эффекта (беременности), а скорее наоборот — получить противозачаточный эффект (прогестерон в организме препятствует дальнейшему исходу яйцеклеток).
Диагностика НЛФ Повторимся еще раз о том, что данный диагноз (как и любой другой) категорически не должен ставиться только лишь на основании графиков базальной температуры. Если ваш температурный график показывает, что фаза желтого тела составляет 10 дней или менее, вам следует уделить этому особое внимание.
Всегда ли повышение базальной температуры свидетельствует о произошедшей овуляции? Нет, не всегда. К сожалению, у многих женщин, несмотря на повышение базальной температуры, овуляция отсутствует, и, наоборот — при монофазном графике базальной температуры может происходить овуляция.
Равно как и низкая (ниже 37°) базальная температура во второй фазе не означает недостаточность фазы желтого тела (прогестерона) и поздний подъем температуры — о короткой длине фазы желтого тела (БТ может подняться через несколько дней, после овуляции). Для подтверждения диагноза делают анализ крови (на прогестерон) и эндометриальную биопсию с отслеживанием овуляции по УЗИ.
Если содержание прогестерона и в самом деле не достаточно, то врач назначает прием гормональных препаратов. Анализ крови. Анализ крови на прогестерон обычно делают примерно через неделю после овуляции, т.е. на 7-8 день фазы желтого тела.
Если после сдачи анализа менструация наступила позже, чем через 10 дней, и тем более — если более, чем через 2 недели (если анализ сдавался без отслеживания овуляции по УЗИ или тестам на овуляцию) — анализ лучше пересдать.
Для уверенности в правильности результатов лучше сдавать этот анализ несколько раз за один цикл (с интервалом в пару дней) и несколько циклов подряд, чтобы исключить ошибку лаборатории. Биопсия эндометрия. Биопсия эндометрия — забор кусочка эндометрия для гистологического (под микроскопом) исследования.
Это исследование помогает выявить целый ряд заболеваний, которые могут быть причиной неудач или бесплодия. УЗИ-мониторинг Для отслеживания момента овуляции и выяснения длительности фазы желтого тела (и соответственно — для уточнения необходимости или сроков приема препаратов) необходимо неоднократное УЗИ-наблюдение у квалифицированного специалиста.
При «идеальном» 28-дневном цикле первое УЗИ можно сделать на 8-10 день цикла или сразу после окончания менструации (при более длинном цикле — соответственно позже).
Далее УЗИ проводится через каждые два-три дня (в зависимости от состояния матки и яичников при осмотре врач может назначить следующий осмотр раньше или позже) до того дня, пока не будет установлен факт произошедшей овуляции или не начнется менструация.
В результате наблюдения могут быть получены следующие сведения о развитии фолликулов в яичниках: фолликулы не развиваются, яичники «спят», овуляция не происходит фолликул развивается, затем останавливается в развитии, не достигнув необходимых размеров, затем регрессирует (подтверждается показаниями УЗИ и анализами на гормоны, в том числе — прогестерон), овуляция не происходит доминантный фолликул развивается, но не дорастает до необходимых размеров и лютеинизируется, (образуя желтое тело), при этом — цикл постоянный, прогестерон в норме, но фактически — овуляция не происходит доминантный фолликул развивается, дорастает до необходимых размеров, но по каким-либо причинам не разрывается (далее происходит регрессия фолликула или образование фолликулярных кист), овуляция не происходит фолликул развивается, дорастает до необходимых размеров, происходит овуляция и на месте фолликула появляется желтое тело В первых четырех случаях лучше прочитать статью на нашем сайте о стимуляции овуляции. В последнем случае длина фазы желтого тела считается от момента овуляции до первого дня следующей менструации. Нормальная длина фазы желтого тела — от 12 до 16 дней. Лечение Если фаза желтого тела короче 10 дней или уровень прогестерона в крови ниже нормы (а овуляция точно происходит) врач назначает прием гормональных прогестероновых препаратов (например, прогестерон в уколах или утрожестан). Прогестероновые препараты нельзя принимать по инструкции с какого-либо определенного дня цикла (равно как и по аналогичному назначению врача)! Такие препараты можно пить только строго после овуляции — иначе вместо лечения женщина получит «противозачаточный эффект» (мы об этом уже говорили выше — прогестерон в крови препятствует овуляции). Овуляцию обязательно необходимо отслеживать в каждом отдельном цикле по УЗИ или тестам на овуляцию, либо (если нет других возможностей) по графику базальной температуры (после отчетливого подъема и другим признакам овуляции, см. книгу Тони Вешлер «Желанный ребенок?..»). Дозировка препарата обычно определяется врачом в зависимости от обстоятельств и особенностей организма. Прием препарата рекомендуется продолжать до установления наличия или отсутствия беременности (тесты, анализ крови на ХГЧ, УЗИ). Наиболее распространенными препаратами сейчас являются — натуральный прогестерон (в ампулах), утрожестан (натуральный прогестерон в капсулах), дюфастон (синтетический препарат). Последний — имеет наибольше распространение во многих государственных и коммерческих учреждениях, где квалификация врача оставляет желать лучшего, и (из-за блуждающего по миру мифа об «отсутствии влияния на овуляцию», который совсем не соответствует действительности) этот препарат назначается всем пациентам по одной и той же схеме безо всякого контроля и индивидуального подхода к каждому отдельному пациенту. На это мы хотим обратить особое внимание всех наших читателей, так как, если в организме женщины существуют какие-либо гормональные нарушения — такое «лечение» может неблагоприятно сказаться на здоровье пациентки. «Миф о дюфастоне»… Считается, что дюфастон, в отличие от других прогестероновых препаратов, «не влияет» на овуляцию. По крайней мере, такие слова Вы можете найти на официальном сайте производителя препарата — как на странице характеристик препарата, так и на большинстве страниц раздела «вопросы-ответы». Но ЭТО НЕ ТАК! Помимо этого, на практически на любом форуме, посвященном планированию беременности, Вы можете найти достаточное количество сообщений тех женщин, которые при неправильном начале приема (по вине некомпетентности врачей) этого препарата (до овуляции) вместо получения эффекта «поддержания фазы желтого тела» получали ановуляторные циклы. Мы хотим обратить ваше внимание на, что, если на здоровом организме такое «лечение» может никак не отразиться (после цикла с приемом препарата — организм будет функционировать так же как и до назначения препарата безо всяких нарушений), то при наличии каких-либо (уже имеющихся) гормональных нарушениях оно может ухудшить положение (например, сбить овуляцию не только в цикле с приемом препарата, но и привести к дальнейшим нарушениям). Так что возможно в некоторых случаях на наступление овуляции прием этого препарата и не влияет, но это скорее — относится к очень здоровым женщинам. Но здоровых обычно и не лечат… Так что, прежде, чем начинать какое-либо лечение, убедитесь в том, что вам оно действительно необходимо, и лечитесь правильно! Будьте здоровы и берегите свой организм! Другого — не будет.
Информация ознакомительная. Консультируйтесь с лечащим врачом!
?
|
dobraya_bagiraАзооспермия БЕСПЛОДИЕ — EURODOCTOR.ru -2005 Необходимо различать обструктивную азооспермию (экскреторное бесплодие) и необструктивную (секреторное бесплодие) азооспермию, либо выраженную патоспермию.
Для обструктивной азооспермии характерны:
нормальные размеры яичек нормальный уровень гормонов отсутствие клеток сперматогенеза в центрифугированном эякуляте воспалительные заболевания половых органов операции на органах мошонки и малого таза пальпаторное определение патологии придатков и семявыносящих протоков.
При необструктивной азооспермии наблюдаются: признаки гипогонадизма единичные сперматозоиды или клетки сперматогенеза в эякуляте гормональные сдвиги генные и хромосомные изменения в анамнезе — токсические влияния орхит.
Оптимальным способом лечения обструктивной азооспермии является выполнение микрохирургического восстановления семявыносящих путей с одномоментным получением сперматозоидов из зоны, располагающейся проксимальнее обструкции. Полученный материал может быть одновременно использован в цикле ЭКО-ICSI.
При этом часть сперматозоидов подвергается криоконсервации и используется в случае безуспешной операции. Более сложным вопросом является лечение в программе ЭКО-ICSI пациентов с необструктивными формами бесплодия.
Оптимальным способом получения сперматозоидов при необструктивной азооспермии в цикле ЭКО-ICSI является билатеральная мультифокальная биопсия яичек с использованием микрохирургической техники. Известно, что при необструктивной азооспермии может быть сохранен фокальный сперматогенез.
В независимости от полученных результатов гормонального и генетического исследования даже при гипергонадотропном гипогонадизме при билатеральной мультифокальной микрохирургической биопсии возможно получение сперматозоидов (до 65%). При необструктивной азооспермии на фоне гипогонадотропного гипогонадизма первым этапом следует провести стимулирующую терапию гонадотропинами.
При выраженной патоспермии на фоне генетических аномалий, гипогонадизма (кроме гипогонадотропного), обструктивной симптоматики, варикоцеле, отсутствии АСАТ — возможно проведение эмпирической терапии, при отсутствии эффекта (либо сразу) пациент включается в программу вспомагательных репродуктивных технологий.
При необструктивной азооспермии, азооспермии неясного генеза, патоспермии любой степени выраженности (за исключением доказанной односторонней обструкции) первым этапом необходимо исключить варикоцеле, в том числе субклиническое. Проведение стимулирующей терапии целесообразно после лечения варикоцеле. При сочетании необструктивной (неясного генеза) патоспермии (азооспермии) и антиспермальных антител проведение стимулирующего лечения противопоказано.
При идиопатическом бесплодии возможно проведение лечения гонадотропинами или антиэстрогенами, а также витаминотерапия и растительными стимуляторами сперматогенеза со сбалансированным содержанием микроэлементов. Однако эффективность такого лечения бесплодия не превышает 5%.
Жёлтое тело: прогестерон, беременность, недостаточность, киста
Вторая (лютеиновая) фаза менструального цикла начинается после овуляции. На месте лопнувшего фолликула формируется временная эндокринная железа – желтое тело. Своё название структура получила за характерную окраску. Основная функция жёлтого тела – активная выработка главного гормона беременности – прогестерона.
Этапы формирования жёлтого тела
Временная эндокринная железа в своем развитии проходит 4 стадии:
- После выхода зрелой яйцеклетки в маточную трубу (8-14 день цикла) в крови женщины происходит значительное увеличение концентрации гормона гипофиза ЛГ (лютеинизирующего). Под действием вещества стенки яичника, где остались ткани лопнувшего фолликула, трансформируются. В этом месте начинается активное деление клеток, которые формируют жёлтое тело.
- В ткань образовавшегося желтого тела прорастают кровеносные сосуды. Это происходит на 14-16 день менструального цикла. Активное кровообращение позволяет железе достичь нужных размеров и начать секреторную деятельность.
- Стадия называется расцветом жёлтого тела. На этом этапе развития фиксируется пиковая активность железы. Время наилучшего развития жёлтого тела является самым благоприятным для беременности. Продолжительность стадии расцвета – 10-12 дней.
- Если зачатия не произошло, активность жёлтого тела снижается, в его тканях начинаются дистрофические изменения. Железа уменьшается в размерах и рассасывается. В это время запускается процесс созревания нового фолликула.
Жёлтое тело беременности
Следует различать понятия «жёлтое тело менструации» и «жёлтое тело беременности». В первом случае временную эндокринную железу называют «ложной», при наступлении беременности – «истинной».
Железа может формироваться как на левом, так и на правом яичнике. Это не влияет на течение беременности. При попадании оплодотворённого яйца в матку в крови женщины появляется особый гормон – ХГЧ (хорионический гонадотропин человека). Это вещество стимулирует развитие истинного жёлтого тела.
Секреторная активность временной эндокринной железы сохраняется до 10-16 недели беременности, после чего функцию синтеза прогестерона и других гормонов берёт на себя плацента.
Гормон желтого тела
Прогестерон – гормон, который вырабатывает жёлтое тело. Это вещество второй фазы цикла, когда организм женщины готовится к принятию оплодотворённой яйцеклетки и вынашиванию плода.
Под действием прогестерона эндометрий (внутренний слой матки) становится рыхлым и хорошо снабжается кровью. Это необходимо для прикрепления плодного яйца и сохранения жизнеспособности эмбриона. С увеличением в крови прогестерона в молочных железах происходят изменения, направленные на выработку грудного молока.
Главный гормон беременности тормозит созревание новых фолликулов. Вещество снижает иммунную реакцию организма женщины на присутствие в матке эмбриона, который является для неё генетически чужеродным.
Исследования состояния желтого тела
По состоянию жёлтого тела врач определяет способность женщины к зачатию и нормальному вынашиванию ребёнка. С помощью УЗИ гинеколог определяет размеры временной эндокринной железы на разных фазах менструального цикла. Такие данные необходимы в следующих случаях:
- планирование беременности или подтверждение ее наличия;
- бесплодие;
- подозрения на кисту, недостаточность жёлтого тела.
При диагностике патологий изменение состояния временной железы 2-3 раза в течение цикла фиксируется на УЗИ. Обнаружение жёлтого тела в фолликулярной фазе, когда его в норме быть не должно, подтверждает кисту. Измерения на 15-16 день дают информацию об овуляции. Обнаружение большого жёлтого тела после 23 дня означает наступление беременности.
Размер желтого тела зависит от концентрации ЛГ и составляет 12-30 мм. В начале лютеиновой фазы это 15-20 мм, к концу – 25-27 мм. Маленькие размеры свидетельствуют о недостаточности желтого тела, большие – о развитии кисты.
Киста жёлтого тела
Нарушение концентрации ЛГ приводит к патологии развития желтого тела и формированию кисты. Изменение уровня вещества, в свою очередь, вызвано разными причинами:
- эндокринные заболевания;
- лечение бесплодия эстрогенсодержащими препаратами;
- употребление гормональных средств контрацепции.
При гормональном сбое в жёлтом теле нарушается кровообращение, и образуется полость, в которой скапливается лимфа и кровь. Размеры кисты варьируют от 3 до 8 см.
Киста жёлтого тела, которая возникла в лютеиновую фазу, через 2-3 цикла самостоятельно рассасывается. Новообразование, возникшее при беременности, исчезает во 2-м триместре. Для женщины и плода оно не представляет никакой опасности. В большинстве случаев, обычная киста лечения не требует.
Недостаточность жёлтого тела
Гипофункция железы – серьёзная патология. Проблемы с зачатием и вынашиванием ребёнка – следствия нарушения функций жёлтого тела. Причины этого состояния следующие:
- дисфункция яичников;
- заболевания гипофиза;
- генетические аномалии;
- злокачественные опухоли;
- травмы;
- почечная, печёночная недостаточность, другие заболевания внутренних органов.
Нарушение менструального цикла – основной симптом недостаточности жёлтого тела. На фоне гормонального сбоя трансформации эндометрия во второй фазе не происходит, цикл удлиняется. Даже в случае зачатия внутренний слой матки остаётся незрелым и не может обеспечить прикрепление и развитее плодного яйца. Недостаток прогестерона вызывает самопроизвольное прерывание беременности.
Лечение недостаточности жёлтого тела включает гормонозаместительную терапию и специальные препараты, фармакологическое действие которых направлено на устранение первопричины заболевания.
Полноценное развитие жёлтого тела – главное условие для выработки прогестерона. Активное вещество обеспечивает нормальное течение беременности. При выявлении дисфункций железы врач проводит обследование и по его результатам назначает лечение.
Хгч для поддержания желтого тела
ХГЧ укол призван компенсировать количество хорионического гонадотропина человека в организме при недостаточной его естественной выработке. Инъекция предполагает введение одного из препаратов, имеющих разные коммерческие названия.
В список таких лекарств входят: гонадотропин хорионический (Россия), Профази (Швейцария), Прегнил (Нидерланды или США), Хорагон (Германия) и пр.
Главным назначением таких препаратов является воздействие на гормональный фон организма и восстановление функций половых органов.
Необходимость делать инъекцию ХГЧ женщинам, желающим забеременеть, объясняется нормализацией овуляторного процесса и возникновением последующей гормональной активности желтого тела после укола.
Гонадотропин хорионический: общие сведения
ХГЧ или гонадотропин хорионический человека имеет в своей структуре две субъединицы: альфа и бета. Субъединица альфа по строению идентична субъединицам ТТГ, ФСГ, ЛГ. Субъединица бета не имеет аналогов. Именно она положена в основу тестов, определяющих беременность.
Производство бета составляющей ХГ приходится на первые недели беременности. А уже к 11 неделе его содержание вырастает в тысячи раз. После этого его уровень начинает постепенно падать. По этой причине важно наблюдать за хорионическим гонадотропином в перинатальный период.
Так контроль уровня гормона позволяет своевременно определить его уменьшение или увеличение, что может указывать на развитие определенных патологий беременности (угроза прерывания, внематочная беременность и др.).
Помимо этого, женщина, вставшая на учет по бесплодию, должна пройти обследование на предмет обнаружения антител к ХГ.
Эти антитела не позволяют полноценно функционировать белку, что приводит к снижению плацентарного лакогена, эстрадиола, прогестерона. За счет гонадотропина хорионического исключается отторжение эмбриона, его гибель внутри материнской утробы. Это еще один довод в пользу слежения за его уровнем.
Пациенткам, у которых обнаружатся антитела к ХГ в крови, рекомендовано выполнить плазмаферез и воспользоваться возможностями экстра корпорального оплодотворения.
Обычно контроль уровня гонадотропина хорионического ведется в период беременности, что в такой ситуации является нормальным. Однако анализ на бета-ХГ в отдельных случаях может быть показан некоторым небеременным женщинам и даже мужчинам. Анализ, выявляющий в крови гонадотропин хорионический, назначают мужчинам и небеременным женщинам, когда требуется подтвердить гормонпродуцирующие опухоли.
Для инъекций гонадотропин хорионический производят в виде раствора либо в виде лиофилизата (из него готовят раствор). Добывают этот белок для производства гормональных препаратов из мочи беременных.
Показания к применению инъекций ХГ
Отмечена эффективность препаратов с ХГ, когда имеют место быть следующие состояния у женщин:
- дисменорея;
- дисфункция яичников;
- ановуляторное бесплодие;
- дефицит желтого тела;
- угроза самопроизвольного выкидыша;
- неспособность выносить плод;
- подготовка к ЭКО;
- формирование плаценты.
Препарат с ХГ может выступать в качестве дополнительного средства при вспомогательных репродуктивных методиках.
Рекомбинантный ХГЧ оказывает влияние:
- на яичники и текстикулы для усиления выработки половых гормонов;
- при стимуляции овуляции.
Инструкция для применения ХГ
Препараты вкалывают внутримышечно. Допустимо женщине самой ставить себе укол ХГЧ, но только в том случае, если она умеет делать внутримышечные инъекции. В противном же случае ей придется подыскивать человека из ближайшего окружения, кто бы мог это сделать за нее.
Если невозможен ни один из вариантов, тогда можно ездить на уколы в процедурный кабинет той женской консультации, которую посещает пациентка по месту прописки. Но этот вариант не совсем удобен, поскольку уколы назначаются длительно, целыми курсами, а возможность посетить процедурный кабинет поликлиники не всегда бывает.
Поэтому лучше всего все-таки подыскать такого человека, который сможет приходить на дом либо делать самой.
При стимуляции овуляции укол ХГЧ врач порекомендует сделать в живот. Это намного безболезненней и удобней, нежели при постановке его в ягодицу.
Для этого отмеряют расстояние примерно в два пальца от пупка влево и вправо. Защипнув складку кожу, вводят в нее иголку до конца. Иглу для этих целей лучше подбирать короткую, инсулиновую.
Место укола обязательно обрабатывают ваткой, смоченной в спиртовом растворе.
Допустимые дозы препаратов с ХГ.
Объемы гонадотропина хорионического могут быть разными. В аптечной сети встречаются следующие дозировки гормона: 500 ед, 1000 ед, 1500 ед, 5000 ед,ед.
Дозировки при разных проблемах акушер-гинеколог может назначить следующие.
Дозировка уколов хорионического гонадотропина, который выписывают для поддержания беременности, составлять может от 5000 МЕ доМЕ. Она каждый раз будет зависеть от того, какое количество гормона выявили в крови беременной. Помимо этого, принимают в расчет размер фолликула, поскольку из-за укола препарата с ХГ может развиться синдром гиперстимуляции яичников.
Одним из основных показаний к применению инъекций ХГ является бесплодие. После стимуляции овуляции назначают несколько процедур ультразвукового исследования. На сеансах узи проводят контроль роста фолликула (досм) и тогда уже вкалывают ХГЧ, запускающий механизм овуляции.
Также действие гормона направлено против регрессии фолликулов, то есть он предотвращает развитие фолликулярной кисты. В целях стимуляции овуляции гонадотропин хорионический показан один раз в дозе 5000 илиед. Оценивают действие введенной инъекции по прошествиичасов посредством УЗИ-оборудования.
Выполнение инъекций с ХГ возможность зачатия многократно увеличивает.
Для стимуляции работоспособности желтого тела надней показан гонадотропин хорионический в дозе 1500 ед или ХГ 5000 ед.
При осуществлении суперовуляции в рамках репродуктивных мероприятий пациентке после стимулирования роста нескольких фолликулов вкалывают один раз порядкаед хорионического гонадотропина. Отбор яйцеклетки производят по прошествиичасов с момента инъекции ХГ.
При подозрении на угрозу выкидыша сначала вводятед препарата, после чего дозу снижают до 5000 ед, которую вводят дважды в неделю. Начинают терапию до 8-й недели вынашивания эмбриона, продолжать ее можно вплоть до 14 недели.
Показания к уколу ХГ для беременных.
Беременным назначают уколы с ХГЧ при резком падении уровня хорионического гонадотропина в крови, чтобы поддерживать беременность в дальнейшем. Низкая концентрация этого сложного белка в крови может объясняться ранней диагностикой. Перед тем, как назначить гормонотерапию беременной, врач еще раз отправит на анализ для подтверждения нехватки гонадотропина.
В ситуациях, при которых отклонения показателя существенны от нормального значения, всегда принимаемого в расчет для недели беременности, и это отклонение в меньшую сторону составляет более, чем 20%, тогда курс терапии гормоном назначают в обязательном порядке. Такое отклонение показателя гормона может являться свидетельством аномалий, таких как:
- внематочная беременность;
- замершая беременность;
- хроническая плацентарная недостаточность;
- угроза невынашивания плода.
Побочные эффекты укола ХГ
Побочные действия у женщин: из-за введения препарата может возникнуть синдром гиперстимуляции яичников, гидроторакс, асцит, тромбоэмболия, образоваться кисты.
Другие побочные действия от ХГ проявляются редко. Это может быть дискомфорт и ощущение тянущих болей в животе, метеоризм (газообразование в животе), перепады настроения, чрезмерное беспокойство и утомляемость. После завершения курса лечения такие симптомы обычно исчезают.
Меры с искусственным введением гормоносодержащего препарата бывают противопоказаны:
- в период лактации;
- при начале ранней менопаузы;
- при опухолевом процессе в гипофизе и яичниках;
- при тромбофлебите;
- когда фаллопиевы трубы признаны непроходимыми;
- при появлении аллергических реакций на препарат;
- при заболеваниях надпочечников;
- при гипертиреозе.
При наличии трудностей с зачатием или вынашиванием эмбриона врач сначала выявит причину данного нарушения, назначив сдать анализ на ХГЧ и ряд прочих обследований.
При всей значимости хорионического гонадотропина для процессов овуляции и для поддержания развития плода, а также при его выявленной нехватке и по некоторым другим показаниям, врач назначает инъекции ХГЧ для искусственного восстановления утраченного баланса количества гормона в организме женщины.
При этом не следует волноваться, что этот ХГЧ укол окажется опасным для здоровья самой женщины или для плода.
В большинстве ситуаций именно благодаря такой мере у будущей мамы получается сохранить и выносить здорового ребеночка. Чем скорее выявится расстройство, предполагающее безотлагательную медицинскую помощь, тем шансы на положительный исход будут выше.
Копирование материалов сайта возможно без предварительного согласования в случае установки активной индексируемой ссылки на наш сайт.
Базальная температура от А до Я
БэТэшка — твой помощник в планировании беременности
* Дорогие друзья! Да, это реклама, крутиться как то надо!
Уколы ХГЧ после овуляции
Девочки, подскажите, была стимуляция клостилбегитом с 5 по 9 д. ц., потом укол ХГЧ при фолликуле 24 мм, овуляция произошла. Нужно ли колоть ХГЧ для поддержания Желтого тела (оно 10 мм) или достаточно начать прием дюфастона с 16 по 25 д. ц.?
Читать комментарии 10:
Мне тоже интересно, планирую в следующий месяц ставить укол ХГЧ
Sibiryanka, моя врач ничего не сказала, а вот подруга колола после овуляции через 3 и еще через 3 дня, все успешно у нее)))
Я колола ХГЧ в день подсадки, и еще два раза через два и три дня. Но у меня немного другая стимуляция, но врач назначала для ЖТ. Не думаю, что это будет лишним, но на всякий случай еще и у врача уточните. Удачи вам!
Оksik, мне тоже врач ничего не сказала про поддержку и дополнительные уколы, но я уже в инете начиталась, что многие ставят, только меньшую дозу
отредактированно меньше минуты назад
добавлено спустя 8 минут
Оksik, она (подруга) только 2 укола сделала в итоге?
Sibiryanka, я 3 месяца стимулировалась, укол ставила, чтоб овуля произошла и всё, потом поддержка утриком после овули, и не именно сДЦ, у меня овуля была на 16 обычно… и ставила по 2 недели, потом тест мочила. Пусть всё получится у вас
Поддержка только дюфастоном. Никакого ХГЧ. С гормонами весилимся как с витаминками
Иман, получается три, один до овуляции, чтобы лопнул фолликул, потом еще 2, через промежуток времени в три дня каждый, но меньшей дозой. Первый был 5000 ед, второй 1500 ед, третий 1000 ед.
У меня так: с 5 по 9 клост. Фоликул 22 мм вечером хгч 5000, на след день еще хгч 5000 все получилось)))))
Гормональный укол ХГЧ: эффективный стимулятор овуляции и помощник в зачатии, когда нельзя проводить процедуру и противопоказания, пошаговая инструкция
Нередко женщины сталкиваются с такой проблемой, когда не получается забеременеть. В связи с этим они начинают искать возможные варианты выхода из этой ситуации. Одним из наиболее распространенных способов решения проблемы выступает укол ХГЧ 5000.
Через сколько овуляция наступит после его инъекции, зачем он необходим и как проводится процедура – самые распространенные вопросы. Хотя о нем слышали многие женщины, но мало кто решается отправиться к доктору без предварительного получения достоверной информации о такой манипуляции.
Статья раскроет все особенности укола и мнение врачей по поводу него и стимуляции овуляции в целом.
Показания, при которых необходима инъекция ХГЧ
Женская яйцеклетка способна оплодотвориться только после выхода из яичника. Этот процесс происходит во время менструации. Иногда, уже оплодотворенная клетка не прикрепляется к матке, из-за чего не наступает беременность, а партнеры ищут причину проблемы в другом. ХГЧ требуется для восстановления овуляции.
Дозу и конкретный препарат назначает исключительно доктор, учитывая особенности организма пациентки.
После укола хорионического гонадотропина (ХГЧ) овуляция наступает спустя определенное время – через сутки или чуть больше. Но в некоторых случаях она начинается и значительно позже, поэтому беспокоиться преждевременно не стоит.
Укол для овуляции рекомендован:
- в целях стимуляции яйцеклетки и защиты от формирования кисты;
- при неправильном развитии плаценты;
- для поддержания деятельности желтого тела;
- в случае имеющегося риска выкидыша;
- при осуществлении процедуры искусственного оплодотворения.
Показания УЗИ для хорионического гонадотропина
Стандартный цикл составляет 28 суток. Первое ультразвуковое исследование разрешается осуществлять уже спустя полторы недели (10 дней) после недавней менструации. Этот сеанс следует повторять каждые трое суток – до тех пор, пока не установится временной период пришествия овуляции или не наступят месячные.
В результате манипуляций могут быть обнаружены такие явления:
- неработоспособность яичников и фолликулов;
- после нормального развития фолликулярный мешок не разрывается;
- созревание доминантного фолликула, но не достижение им нужных размеров.
Используемые препараты
Обсуждая укол ХГЧ 5000, через сколько начнется овуляция и как он делается, нужно рассмотреть и препараты, используемые при проведении сеанса по введению инъекции в организм. Но главное, что нужно помнить – дозировка средства и его суть не изменяются в зависимости от аптечного названия.
Доктор назначает один из следующих препаратов:
- Хорагон.
- Овитрель.
- Прегнил.
Перед инъекцией ХГЧ
Для успешного наступления овуляции после укола ХГЧ нужно правильно и своевременно провести процедуру. Для этого важно соблюдать условия перед введением инъекции:
- Каждодневный УЗИ мониторинг для контроля и наблюдения за фолликулами.
- Выявление доминантного фолликула.
- Определение размера эндометрия.
Делать укол разрешается лишь в случае нормального формирования главного фолликула. Он должен достигнуть 18 мм в размере. Также имеет значение толщина эндометрия, которая должна равняться 8 мм (или более).
Когда нельзя делать ХГЧ и противопоказания
Прежде чем отправиться на процедуру ХГЧ для наступления овуляции обязательно нужно сдать анализы, позволяющие выявить гормональное состояние. Как только обнаружится проблема, доктор назначит полноценный курс для приведения показателей в норму. Если же он не поможет, значит, пора обращаться к уколу хорионического гонадотропина.
Но при этом важно обратить внимание на гормоны, в случае нарушения которых процедуру проводить запрещено.
К ним относятся почти все мужские гормоны, пролактин, а также гормон щитовидки. Делать укол для стимуляции овуляции в этих случаях просто не имеет смысла, так как он не даст нужного результата.
Также обращаться к рассматриваемой процедуре не стоит при наличии определенных болезней и состояний:
- недостаток гормонов щитовидки;
- опухоли яичников;
- преждевременная менопауза;
- тромбы в сосудах;
- чувствительность к составу используемого препарата.
Основные схемы для стимуляции овуляции
В первую очередь доктор проводит обследование обоих партнеров. Установив диагноз, определяется схема терапии, где определяется длительность курса, препараты, дозы.
Уколы ХГЧ для овуляции назначаются доктором при наличии следующих условий:
- возраст менее 35 лет;
- проходимость труб и уровень ФСГ в норме;
- нормальная спермограмма мужчины;
- не использование программы экстракорпорального оплодотворения.
Схемы лечения бывают разные:
- Одиночное введение укола ХГЧ (10000 или 5000), способствующее достижению желтым телом требуемых размеров спустя сутки-полтора.
- Ввод препарата 5000 или 1500 для нормализации деятельности желтого тела, но в этом случае процесс наступления овуляции откладывается на некоторое время.
Процедура проведения стимуляции
Доктора, как правило, назначают проведение процедуры стимуляции овуляции на вторые сутки цикла. Укол делается каждый день в течение 10 дней. Данный процесс обязательно должен происходить под контролем медика, так как он может изменять дозировку.
Во время терапии регулярно проводится УЗИ. Первое – на 5 день с начала стимуляции, последнее – когда фолликулы достигнут размеров 20-25 мм.
Расчетное время до наступления овуляции после укола ХГЧ
Каждой женщине, решившейся на такой шаг, конечно же, интересно то, через сколько дней после укола ХГЧ происходит овуляция. Секрета в этом никакого нет – как правило, процесс начинается спустя 36 часов с момента введения инъекции.
Но при этом не следует рассчитывать на стопроцентное зачатие естественным путем после курса терапии. Тот факт, что оплодотворению нужно поспособствовать с помощью медикаментов, не исключается. Здесь имеют место процедуры ВМИ и ЭКО.
Время выброса яйцеклетки
Как сказано выше, время наступления овуляции после укола ХГЧ известно заранее, что облегчает задачу медикам.
После стимуляции есть возможность обеспечить соединение сперматозоида и яйцеклетки посредством обычного полового акта или специальных больничных процедур.
Кроме того, доктор выявляет наиболее подходящий для зачатия период. Поэтому единственной задачей партнеров станет точное соблюдение инструкций.
Поддержка лютеинового тела
На укол хорионического гонадотропина возлагается обязанность по созданию нормального желтого тела. Но после сеанса потребуется проводить терапию, направленную на предотвращение недостатка прогестерона.
С этой целью применяются такие медикаменты:
- Ипрожин.
- Дюфастон.
- Утрожестан.
Все они обеспечивают дамскому организму нужное содержание гормона второй фазы, который требуется женщине для сохранения беременности, а также лютеинового тела.
Возможно ли, что после лечения нет овуляции?
Действительно, случаются ситуации, когда укол не дает нужного эффекта, даже если все показатели в норме и проведена усиленная терапия с увеличенным курсом.
Для данных пациенток назначается другая схема лечения после повторного обследования.
Но не нужно сразу начинать паниковать, если овуляция не наступила спустя 36 часов после укола, так как она способна начаться и через несколько недель.
Период интима для последующего зачатия
Когда у партнера все в норме со спермой, половые акты рекомендуется совершать каждый день в течение трех суток с момента укола. Если же проблемы со спермой имеются, сексуальная связь разрешается в день проведения процедуры и через сутки после этого.
Когда следует проводить тест?
Через три дня после укола разрешается и даже рекомендуется сделать тест. Как правило, именно в это время овуляция уже происходит. При отрицательном результате стоит обратиться к доктору или же подождать пару суток и сделать тест повторно.
Комментирует врач высшей категории Похабова Ирина Сергеевна
Поскольку многие женщины доверяют опытным врачам, их комментарии по поводу укола очень важны. Одним из популярных специалистов является Похабова Ирина Сергеевна – доктор высшей категории. По ее мнению большинство дам отчаиваются преждевременно. Ирина Сергеевна утверждает, что такая проблема как отсутствие беременности действительно серьезная и требует решений.
К счастью, выход из ситуации есть, и это – укол для стимуляции овуляции. По словам доктора, если обратиться к опытному медику, проводящему обследование и назначающему терапевтический курс, можно смело рассчитывать на положительный результат. Самое главное – не бояться и не паниковать, так как нервное расстройство, полученное в результате переживаний, негативно скажется на действии вакцины.
Определение зачатия и сохранение беременности
Наличие беременности определяется посредством специального аптечного теста или же анализа крови. Проводить эти процедуры лучше после замеченной задержки «женских дней».
Результаты, указывающие на успешное зачатие, говорят о том, что пора обеспечить возможность нормального функционирования желтого тела и поддержания правильного развития эмбриона.
Доктор назначает специальный курс для прогрессирования плода.
Инъекция ХГЧ для овуляции позволяет создать необходимые условия для полноценного формирования главного фолликула и выхода яйцеклетки с полной готовностью к оплодотворению. Но не стоит забывать, что укол выступает в качестве сильного гормонального воздействия на организм будущей матери. Поэтому проводить процедуру разрешается только доктору.
После сеанса важно не останавливать терапию, чтобы сделать больше условий, подходящих для зачатия плода и сохранения беременности. Конечно, процедуры не считаются легкими, но ради своей мечты, рождения малыша, стоит потерпеть.
Уколы ХГЧ при беременности
Врач может назначить пациентке гормональные уколы. Происходит это при диагностировании внезапного уменьшения содержания ХГЧ в крови. Перед терапией обязательно проводится специальное исследование на уровень хорионического гонадотропина.
Отклонения от нормы менее чем на 20% становятся причиной для непременного введения укола.
Если содержание гормона понижается, то стоит задуматься и проверить наличие таких патологий как:
- замершая беременность;
- внематочное вынашивание плода;
- угроза прерывания;
- проблемы в функционировании плаценты.
Значительный уровень ХГЧ без зачатия говорит о прогрессировании раковой опухоли.
Хотя на сегодняшний день взаимосвязь ХГЧ и онкологических заболеваний не выявлена, продажа продукции (пищевой и гомеопатической) с содержанием данного компонента запрещена.
Это важно знать, так как изначально указанные товары рекламировались в качестве вспомогательных средств для лечения бесплодия, что и приводит некоторых женщин в замешательство.
Укол ХГЧ для стимуляции овуляции: помогает ли он забеременеть, инструкция, когда можно делать тест
Укол ХГЧ при стимуляции овуляции – это один из наиболее эффективных методов, способствующих наступлению беременности. Он помогает женщинам, которые давно и безрезультатно пытаются зачать малыша. Итак, что такое ХГЧ и когда его назначают в уколах?
Гонадотропины у женщин: что это такое?
Гонадотропины – это гормоны, которые стимулируют гонады или половые железы, чтобы выполнять их репродуктивные или эндокринные функции. Гонадотропины включают лютеинизирующий гормон (ЛГ) и фолликулостимулирующий гормон (ФСГ), продуцируемые в переднем гипофизе, а также плацентарный гормон – хорионический гонадотропин человека (ХГЧ).
Что такое гонадотропины?
Гонадотропины являются одной из групп белковых гормонов, считающихся жизненно важными для человеческого размножения. Они продуцируются клетками, называемыми гонадотропами, расположенными в гипофизе.
Двумя основными типами гонадотропина являются фолликулостимулирующий гормон и лютеинизирующий гормон. Хорионический гонадотропин человека является третьим типом, который вырабатывается во время беременности.
Поскольку эти гормоны являются важной частью репродуктивного процесса, гонадотропины часто используются в качестве лечения бесплодия у женщин.
ЛГ и ФСГ представляют собой большие молекулы, состоящие из гликозилированных белков. Они имеют идентичную альфа-субъединицу, но бета-субъединица в каждом случае различна. Это различие отвечает за специфическое связывание каждого гормона с его собственным рецептором.
И ФСГ, и ЛГ репродукция контролируется другим гормоном, называемым гонадотропин-высвобождающим гормоном (GnRH). Действие GnRH запускается во время полового созревания. Он секретируется гипоталамусом и высвобождается в гипофиз в импульсах.
Секреция ЛГ и ФСГ контролируется тем, насколько велики импульсы GnRH и как часто они происходят.
Мужчины имеют тенденцию испытывать импульсы GnRH с довольно постоянной скоростью, в то время как женщины обычно испытывают высвобождение гормона циклами с пиком, который возникает непосредственно перед овуляцией.
У женщин фолликулостимулирующий гормон заставляет фолликулы яичников расти и развиваться.
В частности, ФСГ действует на клетки, называемые гранулезными, они окружают незрелое яйцо или ооцит внутри фолликула яичника, заставляя его расти и увеличиваться.
ФСГ также стимулирует рост зародышевых клеток у мужчин, вызывая незрелые сперматозоиды, называемые сперматогонием, созревать в зрелые клетки спермы, называемые сперматозоидами.
Когда фолликул яичников достигает пика зрелости, также называемый поздней третичной фазой развития, повышенные уровни эстрогена в организме женщины активируют большой всплеск лютеинизирующего гормона.
Этот всплеск обычно длится от дня до двух, – происходит овуляция.
ЛГ также начинает процесс, который превращает фолликул в желтое тело – структуру в яичнике, которая продуцирует гормон прогестерон и имеет жизненно важное значение для поддержания беременности.
Как гонадотропины воздействуют на организм
Гонадотрофы – клетки, составляющие около 10 процентов гипофиза, выделяют два первичных гонадотропина: лютеинизирующий гормон и фолликулостимулирующий. Количество и скорость секреции этих гормонов широко варьируются в разном возрасте и в разное время во время менструального цикла у женщин.
Секреция ЛГ и ФСГ является низкой у девочек до полового созревания. После полового созревания выделяется больше ЛГ, чем ФСГ. В период менструации происходит резкое увеличение концентрации сыворотки обоих гормонов, а секреция увеличивается в 10-15 раз у женщин в постменопаузе.
Другой тип гонадотропина – хорионический гонадотропин человека, вырабатываемый плацентой в период беременности.
У женщин ФСГ стимулирует синтез эстрогенов и созревание клеток, продуцируемых сферические яйцесодержащие структуры, известные как граафовы фолликулы.
Преовуляторный всплеск ЛГ необходим для разрыва фолликула (овуляции), после чего яйцо входит в фаллопиевую трубку и перемещается в матку.
Пустые пузырьки заполняются прогестероном, превращающим их в желтое тело. ЛГ стимулирует выработку прогестерона желтым телом.
ФСГ и ЛГ малы в детстве. Их уровни повышаются после полового созревания, при этом ЛГ демонстрирует более значительное увеличение. Они также резко повышаются в середине менструального цикла и снова в период менопаузы.
Физиологические действия гонадотропных гормонов находятся в яичниках и необходимы для правильной функции гонадала. В их отсутствие наиболее важные аспекты размножения терпят неудачу, и человек становится бесплодным.
Фолликулостимулирующий гормон
ФСГ отвечает за стимулирование раста и созревания фолликулов яичников, чтобы овуляция могла иметь место. При экзогенном введении гонадотропина гиперстимулирует яичники, продуцируя множественные зрелые фолликулы и несколько зрелых ооцитов – вместо одиночной зрелой яйцеклетки, продуцируемой в каждом цикле яичников.
Фолликулостимулирующий гормон секретируется гипофизом. Вместе с другим гормоном гипофиза ЛГ, он является важным элементом оси, координирующей и регулирующей функционирование гонад (яичников у женщин). При адекватных уровнях ФСГ и ЛГ наблюдается правильный курс менструального цикла, овуляция, процесс оплодотворения и развития беременности.
Норма ФСГ в организме у женщин
У женщин концентрация гормона зависит от менструального цикла:
- фолликулярная фаза – 28-113 МЕ/мл,
- овуляторный период – 58-21 МЕ/мл,
- лютеиновая фаза – 9-12 МЕ/мл.
У девочек до 9 лет ФСГ, как правило, составляет от 011 до 16 МЕ/мл, у женщин при менопаузе этот гормон находится в пределах от 217 и 153 МЕ/мл.
Гормон ФСГ нельзя рассматривать отдельно, без гормона ЛГ, потому что от их соотношения зависит фертильность женщины. При нормальных уровнях ФСГ, коэффициент соотношения к ЛГ должен быть 1,5-2 раза. Если это значение достигает 2,5, это может указывать на овариальную недостаточность, опухоль гипофиза и синдром поликистозных яичников.
Значение гормона ФСГ в организме женщины:
- отвечает за переработку тестостерона в эстроген;
- позволяет фолликулам в яичниках расти;
- синтезирует эстроген.
Лютеинизирующий гормон
В яичнике ЛГ связывается с клетками, находящимися в капсуле яичника, которые также продуцируют тестостерон. Характерный всплеск ЛГ у женщин называется преваскуляционным всплеском.
Он приурочен к пиковой зрелости яйцеклетки в фолликуле яичника и вызывает овуляцию в течение 24-72 часов.
Наибольший фолликул открывается в какой-то момент, высвобождая зрелую яйцеклетку, которая попадает в соседнюю фаллопиеву трубу, где она перемещается в полость матки.
После овуляции клетки, окружающие развивающуюся яйцеклетку внутри фолликула, называемые гранулезными клетками, размножаются, образуя небольшую новую твердую структуру вместо заполненного жидкостью фолликула, а именно желтого тела. Фактически, это характерное изменение фолликула в небольшое желтоватое пятно (лютеинизация) отвечает за название этого гормона.
Ячейки желтого тела вырабатывают большое количество женских стероидных гормонов, прогестерона и эстрогена (в основном эстрадиола).
Прогестерон необходим для подготовки эндометрия для имплантации новой зиготы, если яйцеклетка подвергается оплодотворению в фаллопиевой трубке.
ЛГ также сохраняет здоровое и функциональное желтое тело, пока развитие плаценты не достигнет стадии, в течение которой ХГЧ может взять на себя роль поддержания беременности.
Норма лютропина у женщин:
- фолликулярная фаза – до 5-30 МЕ/л,
- овуляторный период – от 75 до 150 МЕ/л,
- лютеиновая фаза – от 3 до 40 МЕ/л,
- у женщин после менопаузы – 30-300 МЕ/л.
Контроль секреции ФСГ и ЛГ из гипофизарных гонадотрофов происходит главным образом с помощью гонадотропин-высвобождающего гормона (GnRH).
Поскольку уровень ЛГ повышается в ответ на секрецию GnRH, увеличивается и производство тестостерона, эстрогена и прогестерона. По этой причине уровни ЛГ повышаются импульсивно, а не постоянным образом.
Количество импульсов сильно варьируется в зависимости от цикла женщины.
Хорионический гонадотропин человека
Хорионический гонадотропин является гормоном, который обеспечивает поддержание беременности и нормальное развитие плода. Он производится эмбрионом и плацентой. ХГЧ стимулирует продуцирование прогестерона желтым телом в яичнике. Его концентрация используется в тестах на беременность.
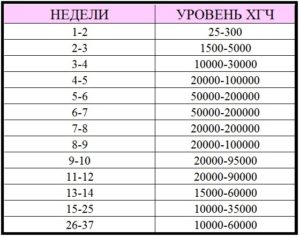
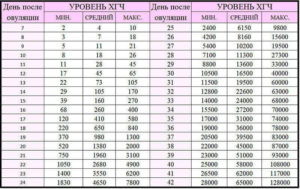
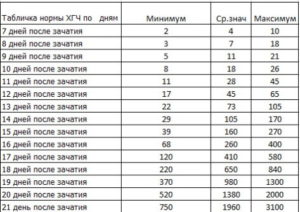
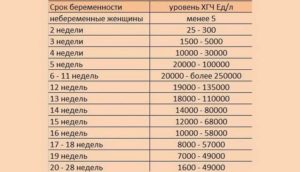
Нормы ХГЧ у беременных женщин:
- 5-50 мл/мл – до 3-й недели,
- 5-426 мл/мл – около 4-й недели,
- 18-7340 мл/мл – 5 неделя,
- 1080-56 500 мл/мл – 6-я неделя,
- 7650-229 000 мл/мл – с 7-й до 8-й недели,
- 25 700-288 000 мл/мл – с 9-й до 12-й недели,
- 13 300-254 000 мл/мл – с 13-й до 16-й недели,
- 4060-165 400 мл/мл – с 17-й до 24-й недели,
- 3640-117 000 мл/мл – с 25-й до 40-й недели.
Влияние хорионического гонадотропина на беременность
Роль хорионического гонадотропина на эмбрион мужского пола заключается в стимуляции клеток для производства тестостерона. Кроме того, гонадотропин увеличивает количество гормонов щитовидной железы в жизни плода, что положительно влияет на неразвитый гипофиз.
ХГЧ ослабляет иммунную систему беременной женщины, благодаря которой иммунные клетки матери не лечат плод как опасное инородное тело и не разрушают его. Хорионический гонадотропин также способствует увеличению поглощения питательных веществ из крови матери, что ведет к накоплению большего количества энергии, необходимой для развития плода.
Как отмечают врачи, ХГЧ воздействует на тело женщины, мешая метаболизму сахаров и жиров.