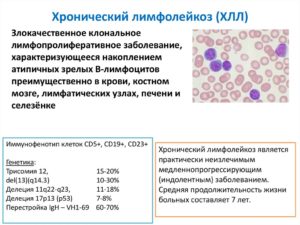
Хронический лимфолейкоз у взрослых. Клинические рекомендации

- Хронический лимфолейкоз
- Лимфома из малых В-лимфоцитов
- Ритуксимаб
- Ибрутиниб
- Терапия 1-й линии
- Терапия 2-й линии
ХЛЛ – хронический лимфолейкоз
ЛМЛ – лимфома из малых лимфоцитов
МВЛ – моноклональный В-клеточный лимфоцитоз
ИФТ – иммунофенотипирование методом проточной цитометрии
КТ – компьютерная томография
УЗИ – ультразвуковое исследование
ПЭТ-позитронно-эмиссионная томография
ЭКГ – электрокардиография
Эхо-КГ – эхокардиография
МРТ – магниторезонансная томография
ДВКЛ – В-крупноклеточная лимфома
ЛХ – лимфома Ходжкина
СР – синдром Рихтера
МПИ – Международный прогностический индекс
Термины и определения
Хронический лимфолейкоз – это В-клеточная опухоль из мелких лимфоидных клеток. Хронический лимфолейкоз и лимфома из малых лимфоцитов биологически представляют собой одну опухоль.
Отличие между ними в том, что при хроническом лимфолейкозе в крови имеется значительный лимфоцитоз (>5000 моноклональных В-лимфоцитов), тогда как при лимфоме из малых лимфоцитов (ЛМЛ) клинически манифестного лимфоцитоза нет, несмотря на поражение лимфатических узлов, селезенки, костного мозга.
Международный прогностический индекс (МПИ) для хронического лимфолейкоза основан на пяти параметрах:
наличие del(17p) и/или мутаций TP53,
мутационный статус генов вариабельного региона иммуноглобулинов,
уровень бета-2-микроглобулина,
стадия,
возраст пациентов.
1.1 Определение
Хронический лимфолейкоз – это В-клеточная опухоль из мелких лимфоидных клеток. Хронический лимфолейкоз и лимфома из малых лимфоцитов биологически представляют собой одну опухоль.
Отличие между ними в том, что при хроническом лимфолейкозе в крови имеется значительный лимфоцитоз (>5000 моноклональных В-лимфоцитов), тогда как при лимфоме из малых лимфоцитов (ЛМЛ) клинически манифестного лимфоцитоза нет, несмотря на поражение лимфатических узлов, селезенки, костного мозга.
1.2 Этиология и патогенез
Этиология ХЛЛ неизвестна, обсуждается роль ретровирусов и генеических факторов. Патогенез хронического лимфолейкоза обусловлен пролиферацией клона трансформированных лимфоцитов, что приводит к увеличению лимфатических узлов, других лимфоидных органов, прогрессирующей лимфоидной инфильтрации костного мозга с вытеснением нормального кроветворения.
1.3 Эпидемиология
Хронический лимфолейкоз (ХЛЛ) – самый частый вид лейкозов у взрослых. В европейских странах его частота составляет 4:100 000 в год и непосредственно связана с возрастом. У лиц старше 80 лет она составляет >30:100 000 в год.
Медиана возраста на момент установления диагноза в европейских странах – 69 лет. В азиатских странах ХЛЛ встречается значительно реже.
В Российской Федерации ХЛЛ выявляется реже и медиана возраста на момент установления диагноза составляет 62 года, соразмерно меньшей продолжительности жизни россиян.
1.5 Классификация
ХЛЛ может классифицироваться по стадиям (I-III), по характеру лимфаденопатии, по наличию/отсутствию цитогенетических нарушений, аутоимунных осложнений, по группе риска и т.д. Наиболее применима классификация по стадиям по Binet.
1.6 Стадирование, формулирование диагноза
Наиболее применимо стадирование по Binet (табл.1).
Таблица 1. Стадии ХЛЛ по Binet
| Стадия | Характеристика | Медиана выживаемости, мес. | % больных в дебюте |
| A | Hb >100 г/л, тромбоциты >100 ? 109/лПоражено 120 | 60 | |
| B | Hb >100 г/л, тромбоциты >100 ? 109/лПоражено >3 лимфатических областей* | 61 | 30 |
| C | Гемоглобин < 100 г/лили уровень тромбоцитов < 100 х 109/л | 32 | 10 |
*Лимфатические области:
- шейные лимфоузлы;
- подмышечные лимфоузлы (c одной или двух сторон);
- паховые лимфоузлы (c одной или двух сторон);
- печень;
- селезенка.
Международный прогностический индекс
Международный прогностический индекс (МПИ) для хронического лимфолейкоза разработан на основании анализа выживаемости 3472 пациентов, включенных в восемь исследований, проводившихся в Европе и США. Индекс основан на пяти параметрах:
наличие del(17p) и/или мутаций TP53,
мутационный статус генов вариабельного региона иммуноглобулинов,
уровень бета-2-микроглобулина,
стадия,
возраст пациентов.
Каждому из этих показателей присвоен балл, отражающий отношение рисков прогрессии или смерти (таблица 2). МПИ для ХЛЛ позволяет дискриминировать пациентов на четыре группы: низкая (0–1 балл), промежуточная (2–3 балла), высокая (4–6 баллов) и очень высокая (7–10 баллов). Существуют данные, что индекс позволяет стратифицировать пациентов в рецидиве ХЛЛ.
Таблица 2 Международный прогностический индекс
| Параметр | « –» значение | ОР | Баллы |
| TP53 (17p) | Делеция/мутация | 4,2 | 4 |
| Статус IgVH | Без мутаций | 2,6 | 2 |
| B2M, мг/л | >3,5 | 2,0 | 2 |
| Стадия | B/С или Rai I-IV | 1,6 | 1 |
| Возраст | >65 лет | 1,7 | 1 |
| Возможные значения шкалы | 0–10 |
Формулирование диагноза ХЛЛ складывается из пяти составляющих:
Стадия по классификации Binet (указывается на текущий момент). В диагнозе рекомендуется отметить наличие массивной лимфаденопатии (размеры >5 см, образование конгломератов).
Указание группы риска ХЛЛ по международному прогностическому индексу. Если известен только статус TP53, указывается высокий риск.
Информация о предшествующей терапии.
Фаза: без показаний к терапии, ремиссия, ранний рецидив, поздний рецидив (первый, второй, n-ный), прогрессирование.
Осложнения.
В диагнозе указывается то, что существенно для описания текущей ситуации и принятия решения о терапии.
Примеры формулирования диагноза ХЛЛ:
- ХЛЛ, стадия А, МПИ 0, без показаний к терапии;
- ХЛЛ, стадия B, МПИ 4, массивная абдоминальная лимфаденопатия, высокий риск;
- ХЛЛ, стадия В, МПИ 5, состояние после шести курсов FC, ремиссия;
- ХЛЛ, стадия А, состояние после терапии хлорамбуцилом, прогрессирование;
- ХЛЛ, стадия C, МПИ 3, аутоиммунная гемолитическая анемия II степени тяжести;
- ХЛЛ, стадия С, состояние после пяти курсов FCR, шести курсов R-CHOP, монотерапии алемтузумабом, третий рецидив. Аспергиллез легких.
1.6. Клиническая картина
Клинические признаки определяются стадией заболевания, наличием осложнений и т.д. Поэтому клинические проявления могут отсутствовать на ранней стадии болезни.
По мере развития заболевания появляются В-симптомы – слабость, утомляемость, потливость, снижение веса. Обнаруживается увеличение лимфоузлов (вначале чаще периферических), увеличение селезенки.
При развитии анемии и тромбоцитопении появляются связанные с ними симптомы. Часто отмечается учащение воспалительно-инфекционных заболеваний.
2.1. Жалобы и анамнез
- Жалобы могут отсутствовать, и тогда признаки заболевания выявляются при случайном обследовании.
- Может определяться бессимптомное увеличение лимфоузлов любой локализации.
- Могут присутствовать жалобы на слабость, потливость, потерю веса.
- Могут присутствовать любые жалобы, связанные с вовлечением органов и тканей.
- Необходим сбор анамнеза (в т. ч. семейного).
2.2. Физикальное обследование
- пальпация всех доступных групп периферических лимфатических узлов, печени, селезенки, осмотр миндалин и полости рта.
- определение наличия В-симптомов.
- определение статуса по ECOG (0-4)
2.3. Лабораторная диагностика
Для постановки диагноза «хронический лимфолейкоз» требуются общий анализ крови и иммунофенотипическое исследование с использованием многоцветной проточной цитометрии, которое предпочтительнее выполнять по крови. Диагноз ставят при выявлении более 5000 моноклональных В-лимфоцитов в 1 мкл периферической крови.
Если имеется небольшой лимфоцитоз, но число моноклональных В-лимфоцитов 10% массы тела за 6 месяцев (если пациент не принимал меры к похуданию);
слабость (ECOG ?2, нетрудоспособность);
субфебрильная лихорадка без признаков инфекции;
ночные поты, сохраняющиеся более месяца без признаков инфекции.
Нарастающая анемия и/или тромбоцитопения, обусловленная инфильтрацией костного мозга.
Аутоиммунная анемия и/или тромбоцитопения, резистентные к преднизолону.
Большие размеры селезенки (>6 см ниже реберной дуги), явное увеличение органа.
Массивная и нарастающая лимфаденопатия.
Время удвоения лимфоцитов (ВУЛ) менее 6 месяцев.
Уровень убедительности рекомендаций I (уровень достоверности доказательств А)
Лимфоцитарная лимфома: что это такое, мелкоклеточная и лимфоплазмоцитарная формы
Эндокринолог высшей категории Анна Валерьевна
34201
Дата обновления: Март 2020
Лимфоцитарная лимфома – новообразование, происходящее из лимфоцитов, клеток, присутствующих в крови, в костном мозге и в лимфоузлах.
Наиболее ярко выраженной ее разновидностью является лимфоплазмоцитарная лимфома (макроглобулинемия Вальденстрема) – вялотекущая лимфома, которая была впервые описана шведским врачом Яном Вальденстремом в 1944 году.
Ежегодно от 3 до 5 человек из 1 000 000 заболевают лимфоплазмоцитарной лимфомой. Лимфоцитарная лимфома составляет около 1-2% всех случаев рака крови. Заболевание чаще встречается у мужчин, чем у женщин.
В чем суть заболевания?
Типичными признаками лимфоцитарной лимфомы являются головокружение и головные боли
Макроглобулинемия Вальденстрема – это злокачественное заболевание лимфатической системы. При лимфоплазмоцитарной лимфоме в костном мозге, лимфатических узлах или селезенке злокачественно измененные В-лимфоциты (подтип белых кровяных клеток) бесконтрольно размножаются.
Особенностью этого заболевания является то, что клетки лимфомы продуцируют «ложные» антитела. Эти антитела, называемые иммуноглобулинами, могут быть ответственными за некоторые признаки заболевания у пациентов.
В России от 4000 до 5000 пациентов страдают болезнью Вальденстрема. Ежегодно на 1 миллион человек приходится около 3-5 новых случаев заболевания – это примерно 240 новых случаев в год. Лимфоцитарная лимфома чаще встречается в пожилом возрасте. Средний возраст выявления болезни – 65 лет. Болезнь поражает чаще мужчин, чем женщин.
В международной классификации болезней 10-го пересмотра (МКБ-10) лимфоплазмоцитарная лимфома обозначается кодом C88.0.
Причины
Болезнь Вальденстрема возникает из-за случайного изменения генетической информации одного В-лимфоцита. B-лимфоциты относятся к лейкоцитам и фактически отвечают за иммунную защиту организма.
Клетки лимфомы почти всех пациентов с болезнью Вальденстрема имеют определенные генетические мутации: «дефектный» ген называется MYD88 и обычно участвует в контроле роста лимфоцитов.
Мутация, вероятно, дает этой клетке преимущество выживания: она не умирает после назначенного времени, но передает «ошибку» во многие дочерние клетки. В отличие от здоровых В-лимфоцитов, эти опухолевые клетки не обладают свойствами иммуноцитов.
Точные причины развития заболевания неизвестны. Хотя опухолевые клетки имеют изменения в генах, никто не знает, что вызывает эти генетические изменения. В 20% случаев у пациентов с болезнью Вальденстрема есть родственник первой степени, у которого также была диагностирована лимфома.
Лимфоцитарная лимфома относится к группе индолентных (медленнорастущих) В-клеточных лимфом: это различие важно, потому что схема лечения медленнорастущих и быстрорастущих злокачественных новообразований отличается.
Основные факторы риска:
- возраст старше 65 лет;
- уровень гемоглобина ниже 11 г/дл;
- концентрация тромбоцитов ниже 100 г/л;
- бета-2-микроглобулин более 3 мг/л;
- концентрация антител класса М выше 70 г/л.
Симптомы
Усталость и снижение способности концентрировать внимание – наиболее распространенные признаки лимфоплазмоцитарной лимфомы (70% пациентов) и мелкоклеточной лимфоцитарной лимфомы. Они вызваны тем, что клетки лимфомы подавляют нормальное кроветворение в костном мозге, что может привести к анемии.
Снижение количества нормальных лимфоцитов приводит к развитию частых инфекций (30% пациентов).
Из-за отсутствия тромбоцитов у пациентов могут возникать поверхностные кровотечения на коже или в других органах (10% пациентов).
Некоторые пациенты имеют так называемые «В-симптомы» – лихорадка (более 38,5°С) без видимых причин, потеря веса более чем на 10% в течение 6 месяцев или ночная потливость. У некоторых больных отмечается безболезненное увеличение лимфатических узлов, печени или селезенки. Вышеупомянутые симптомы обусловлены самим присутствием лимфомы в организме.
Другим признаком болезни Вальденстрема является синтез «ложных» антител. Организм некоторых пациентов синтезирует большое количество антител, что приводит к возникновению синдрома гипервязкости крови.
Типичными признаками болезни являются головокружение, головные боли, нарушения зрения или даже расстройства слуха.
«Неправильные» антитела могут также нацеливаться на нервные волокна или блокировать факторы свертывания крови и, таким образом, усиливать склонность к кровотечениям.
Диагностика
Лучевая диагностика ( компьютерная и магнитно-резонансная томография) позволяет выявить наличие опухолевых образований в различных частях тела, которые не доступны врачу при внешнем осмотре
Вначале врач собирает анамнез и проводит физический осмотр пациента. Диагноз ставится на основе клинических, лабораторных, иммунологических и генетических данных.
Для установления диагноза лимфоцитарной лимфомы требуется взять образец ткани костного мозга и отправить на гистологическое исследование. Биопсия проводится под анестезией. Как правило, образец ткани берут на гребне подвздошной кости.
Ткань увеличенных лимфатических узлов также должна быть исследована специалистом по лимфоме. Если возможно, лимфатический узел следует полностью удалить хирургическим путем.
Если пораженный лимфатический узел труднодоступен, более крупные образцы тканей можно альтернативно взять с использованием биопсии пуансона.
Образцы, полученные с помощью тонкой иглы, недостаточны для точной диагностики.
В лабораторных анализах наблюдается увеличение количества моноклонального иммуноглобулина М. Гистологическое и цитологическое исследование костного мозга выявляет увеличение зрелых лимфоцитов при лимфосаркоме этого вида.
После определения вида лимфомы рекомендуется провести дополнительные обследования: компьютерную томографию, ПЭТ-КТ, МРТ, рентгенографию и ультразвуковое исследование.
Благодаря этим методам визуализации местоположение злокачественной опухоли можно определить более точно, что особенно важно для лучевой терапии.
Классификация
Для определения стадии индолентной лимфоцитарной лимфомы используют классификацию по Анн-Арбор:
- I стадия: вовлечение одного лимфоузла или органа вне лимфатической системы;
- II стадия: вовлечение одного или нескольких лимфатических узлов на одной стороне диафрагмы с или без поражения других тканей;
- III стадия: поражение двух или более лимфоузлов на обеих сторонах диафрагмы с поражением органов вне лимфатической системы;
- IV стадия: поражение нескольких лимфоузлов с одновременным поражением органов.
Также выделяют бессимптомную (А) форму болезни и форму с выраженными симптомами (В).
Лечение
Выбор программы лечения зависит от вида лимфомы и состояния больного
Выбор терапии зависит прежде всего от наличия или отсутствия клинических симптомов. Пациентам, у которых нет симптомов, часто не требуется терапия. Пациенты должны находиться под пристальным наблюдением врача и регулярно проходить медицинские обследования, чтобы при необходимости своевременно начать лечение.
У пациентов с незначительными или развивающимися симптомами требуется немедленно начать терапию. Другой причиной срочного начала лечения являются изменения в картине крови – анемия.
Если лечение необходимо, существует несколько вариантов подавления болезни. Однако полностью вылечиться невозможно.
Варианты лечения:
- химиотерапия;
- радиотерапия;
- трансплантация стволовых клеток;
- поддерживающая терапия – плазмаферез;
- комбинация химиотерапии и плазмафереза.
Радиотерапия
Ионизирующее излучение повреждает ДНК раковых клеток. Излучение повреждает не только ДНК опухолевых клеток, но и здоровых тканей.
Здоровые клетки лучше способны восстанавливать ДНК, чем раковые: эта разница в регенерации ДНК является самой большой при относительно низкой дозе излучения.
Чтобы использовать эту разницу, излучение часто делится на множество небольших количеств (фракций) и проводится в течение нескольких дней.
Иммунохимиотерапия
В начале пациентам назначают иммунохимиотерапию: это комбинация химиопрепарата (например, Бендамустина) и моноклонального антитела. Другие эффективные методы лечения включают Ритуксимаб в сочетании с ингибитором протеасомы. Этот активный ингредиент ингибирует распад белка в клетках лимфомы и, таким образом, препятствует их выживанию (происходит накопление ненужного белка).
Высокодозная химиотерапия и трансплантация костного мозга
Для молодых пациентов высокодозная химиотерапия и трансплантация костного мозга – еще один способ приостановить развитие болезни.
Обычно берутся стволовые клетки от самого пациента и после химиотерапии, неповрежденные, обратно вводятся в кровоток.
Стволовые клетки от здоровых доноров используются только в исключительных случаях и у молодых пациентов с клинически агрессивным течением, так как лечение имеет высокие риски и побочные эффекты.
Схема лечения зависит от возможных сопутствующих заболеваний, возраста и общего физического состояния конкретного пациента. Пациенты страдают от повышенной вязкости крови, поэтому рекомендуется выполнить плазмаферез до начала иммунохимиотерапии.
Особенности долгосрочного лечения
Снижение количества эритроцитов или тромбоцитов в крови – один из признаков недуга, поэтому общий анализ крови необходим для преждевременного выявления заболевания
Для достижения долгосрочных эффектов от лечения необходимо регулярно проверять состояние пациента. Такие контрольные проверки необходимо проводить каждые три месяца в первые два года после окончания терапии. С третьего года обследование проводится с ежегодными интервалами. Во время последующих обследований также рассматривается вопрос о том, возникают ли долгосрочные побочные эффекты.
Следующие исследования рекомендуется проходить всем пациентам с лимфоплазмоцитарной лимфомой:
- физический осмотр;
- общий и биохимический анализы крови;
- анализы на концентрацию лактатдегидрогеназы;
- обследование печени и почек;
- рентгенографическое и ультразвуковое обследование;
- контроль лабораторных данных (IgM) и участков заболевания, которые были заметны до лечения.
Прогноз пациентов с лимфоцитарной лимфомой
Как и в случае с другими лимфомами, описанные выше методы лечения помогают устранить симптомы, но неспособны полностью вылечить пациента. В некоторых случаях у пациентов не развиваются клинические симптомы в течение многих лет, хотя болезнь медленно прогрессирует. Цель терапии – максимально подавить заболевание и сохранить качество жизни пациентов.
Отсутствие нормальных лимфоцитов приводит к синдрому дефицита антител, что приводит к развитию иммунодефицита и частому возникновению сопутствующих инфекций.
Средняя продолжительность жизни составляет 7,7 года после установления первоначального диагноза, если проводится своевременное лечение.
В общей сложности 50% пациентов выживают после 10 лет с момента постановки диагноза; некоторые из них имеют высокое качество жизни даже после более чем 20 лет жизни.
При возникновении любых симптомов пациентам с лимфомой в обязательном порядке необходимо обращаться за консультацией к врачу, чтобы избежать развития опасных для жизни последствий.
Факты о хроническом лимфоцитарном лейкозе: диагностика, способы лечения, перспективы

Хронический лимфоцитарный лейкоз (ХЛЛ) является одной из разновидностей рака крови. Его также называют хронической лимфоидной лейкемией или лимфомой малых лимфоцитов.
Что такое хронический лимфоцитарный лейкоз?
ХЛЛ развивается из-за аномалий в образовании и развитии одной из разновидностей кровяных телец – лимфоцитов.
Большинство случаев ХЛЛ (около 95%) начинается с повреждения B-лимфоцитов (B-клеток). Основные признаки:
Пораженные клетки «созревают» не до конца;
Из-за этого лейкоциты не могут нормально выполнять некоторые свои функции по борьбе с инфекциями;
Постепенно они накапливаются в костном мозге и крови, вытесняя из кровотока здоровые лимфоциты;
Низкий уровень здоровых лимфоцитов может привести к заражению вторичными инфекциями, анемии и кровотечениям;
Поврежденные клетки разносятся кровотоком по всему телу и мешают нормальному функционированию органов;
В редких случаях хроническая форма лейкоза переходит в агрессивную.
Другие разновидности хронических лимфом
Помимо ХЛЛ существуют и другие разновидности лейкозов.
Пролимфоцитарная лейкома (ПЛЛ). Она более агрессивна, чем большинство типов ХЛЛ. Поражает как B-лимфоциты, так и T-лимфоциты. Обычно развивается стремительнее ХЛЛ, но все-таки не так быстро, как острый лимфобластный лейкоз.
Крупнозернистая лимфоцитарная лейкемия (КЛЛ). Имеет тенденцию к медленному росту, однако, в некоторых случаях быстро переходит в агрессивную стадию. Характеризуется увеличенными лимфоцитами с видимыми гранулами, поражает T-лимфоциты или естественные киллеры (NK-клетки).
Волосатоклеточный лейкоз (ВКЛ). Медленно растущая разновидность рака B-клеток, при этом довольно редкая. Название происходит от внешнего вида лимфоцитов – точечных проекций на поверхности клеток, которые делают их волосатыми на вид.
Малая лимфоцитарная лимфома (МЛЛ). Это заболевание тесно связано с хронической формой лимфомы, однако, при МЛЛ раковые клетки обнаруживаются в лимфоузлах и селезенке, а не в костном мозге и крови.
Для начала полезно разобраться, как вообще устроено кроветворение в организме и какую роль в этом играет костный мозг.
Нужно знать, что человеческий организм – это огромная фабрика, на которой непрерывно вырабатываются новые клетки и новые ткани. Они приходят на замену отмершим «выработавшим ресурс» клеткам.
Понятие о стволовых клетках
Стволовыми клетками называют особый тип клеток в организме, которые могут трансформироваться практически в любую иную форму: клетки печени, кожи, мозга или крови. Они формируются в костном мозге. Те стволовые клетки, которые участвуют в кроветворении, называются гемопоэтическими (стволовыми клетками крови).
Чем так важны стволовые клетки крови?
Кровяные тельца непрерывно стареют, повреждаются и погибают. На них место должны непрерывно поступать новые, причем в достаточном количестве. Так, например, в норме у здорового взрослого человека должно содержаться от 500 до 1500 лимфоцитов на 1 мкл (примерно 25-40% от общего объема крови).
Стволовые клетки продуцируются в основном в мягкой губчатой ткани костей, но некоторое их число также можно встретить в циркулирующей крови.
Гемопоэтические клетки активно трансформируются в лимфоидные и миелоидные стволовые клетки:
- Лимфоидные вырабатывают лимфобласты, которые в свою очередь преобразуются в несколько типов лейкоцитов, включая лимфоциты и NK-клетки;
- Миелоидные, соответственно, продуцируют миелобласты. А те превращаются в другие типы лейкоцитов: гранулоциты, эритроциты и тромбоциты.
У каждого типа клеток крови своя специализация и предназначение.
- Лейкоциты активно противостоят инфекциям и внешним раздражителям.
- Красные кровяные тельца (эритроциты) отвечают за перенос кислорода из легких к тканям и доставку углекислого газа обратно в легкие для удаления.
- Тромбоциты образуют сгустки, чтобы замедлить или прекратить кровотечение.
Симптомы хронического лимфоцитарного лейкоза
На ранних стадиях ХЛЛ обычно не беспокоит пациента. Для развития выраженных симптомов могут уйти годы, но как только они появляются – это уже повод говорить о хронической стадии заболевания.
Симптомы ХЛЛ часто путают с гриппом и прочими распространенными заболеваниями. При этом падает уровень содержания всех типов клеток крови. Симптомы низких лейкоцитов в крови:
- жар, потливость, боли в различных частях тела;
- частые инфекции.
Также может наблюдаться снижение уровня эритроцитов:
- затрудненное дыхание;
- усталость, слабость, недостаток энергии и сонливость.
Симптомы низких тромбоцитов:
- кровоточивость десен;
- красные пятна нёбе или лодыжках;
- частое или сильное носовое кровотечение;
- синяки по всему телу и плохая свертываемость крови при порезах.
Общие симптомы хронического лимфоцитарного лейкоза:
- утрата аппетита;
- необъяснимая потеря веса;
- боли в костях или суставах;
- опухание живота;
- опухание лимфатических узлов в шее, подмышках, желудке или паху.
Вышеперечисленные симптомы уже могут навести вашего врача на подозрения, однако, чтобы поставить окончательный диагноз, ему потребуется изучить историю болезни и провести полное медицинское обследование.
Для точной диагностики ХЛЛ потребуется несколько тестов. Некоторые из них могут не понадобиться, но будут нужны, чтобы уточнить диагноз и разработать более эффективную стратегию лечения.
Анализ крови на ХЛЛ
Тест на типы и количество клеток крови, наличие аномальных лимфоцитов или уже сформировавшихся раковых клеток. Врачу здесь необходимо определить тип дефектных клеток, признаки замедления или наоборот прогрессирования рака. Применяется два вида специальных анализов крови: имунофенотипирование и проточная цитометрия. Иногда ХЛЛ можно заподозрить и при помощи общего анализа.
Исследования костного мозга при хроническом лейкозе
Отбор тканей из костей таза при помощи иглы (аспирация и биопсия костного мозга) и их проверка на наличие раковых клеток.
Анализ хромосом на ХЛЛ
Клетки крови или костного мозга проверяют на наличие хромосомных аномалий: недостающих частей, дополнительных копий, дублировании хромосом.
Также могут быть проверены изменения в белках иммунной системы, которые могут предсказать степень агрессивности ХЛЛ.
В целом, выделяют три вида генетических тестов: цитогенетический анализ, флуоресцентную гибридизацию in situ (FISH)и полимеразную цепную реакцию (ПЦР-тест).
Визуальный скрининг
Сюда входят рентген грудной клетки, компьютерная и магнитно-резонансная томографии, а также ультразвуковое исследование лимфоузлов.
Стадии хронического лимфоцитарного лейкоза по Rai
Чтобы определить, как далеко зашла болезнь, и спланировать лечение, врачи пользуются системой Rai. Она была специально разработана для ХЛЛ:
- Стадии заболевания зависят от количества лимфоцитов, эритроцитов и тромбоцитов в костном мозге и кровотоке, а также от того, были ли поражены селезенка, печень и лимфоузлы;
- Стадии варьируются от 0 до IV, где 0 – наименее, а IV – наиболее тяжелая.
- Ваш этап Rai даст онкологу информацию о вероятности прогрессирования болезни и необходимости лечения. Этап 0 характеризуется низким уровнем риска, этапы I–II – умеренным, этапы III–IV – высоким.
Ваш врач должен тщательно изучить и другие факторы, чтобы спрогнозировать перспективы и подобрать наиболее оптимальную стратегию лечения. В их числе:
Генетические отклонения и мутации в лейкоцитах (к примеру, отсутствие части хромосомы или наличие дополнительной хромосомы);
Наличие мутационного статуса IGHV-гена (наличие тяжелых цепей иммуноглобулина с переменной областью);
Проявляются ли симптомы ХЛЛ;
Возраст, наличие сопутствующих заболеваний, образ жизни;
Количество онкогенных (прелейкемических) клеток;
Скорость деления лейкемических клеток;
Как болезнь реагирует на первичное лечение и как долго длится ответная реакция.
Онкологу потребуется провести дополнительные тесты, анализы крови и костного мозга после анализа лечения.
- Ремиссия будет означать, что болезнь реагирует на терапию. Полная ремиссия означает отсутствие каких-либо симптомов и клинических признаков рака. Частичная ремиссия означает уменьшение всех симптомов на 50%;
- Рецидив означает, что ХЛЛ возвращается после пребывания в ремиссии более шести месяцев;
- Резистентность – заболевание прогрессирует в течение шести месяцев после лечения.
Насколько распространен хронический лимфоцитарный лейкоз?
В США ежегодно диагностируется порядка 20 тысяч случаев ХЛЛ. По статистике это наиболее распространенная разновидность лейкемии среди взрослых – на нее приходится почти 40% случаев.
Медицине не известно, что является причиной ХЛЛ. Известно, что болезни подвержены люди среднего и старшего возраста. Средний возраст пациентов на момент постановки диагноза составляет 72 года. ХЛЛ чаще встречается среди мужчин, чем среди женщин.
В целом, это заболевание более распространено в Северной Америке и Европе, чем в Азии. Однако это зависит не от места проживания, а скорее от генетической предрасположенности отдельных рас. Азиаты, живущие в США, Канаде или европейских странах, подвергаются примерно одинаковому риску ХЛЛ со своими соплеменниками из азиатских стран.
В настоящий момент выявлено всего два фактора риска по ХЛЛ:
- воздействие определенных химических веществ (гербицидов и пестицидов). В их числе, например, «агент Оранж», которым американские войска опрыскивали джунгли во время Вьетнамской войны;
- случаи ХЛЛ или иных типов лейкозов среди близких родственников.
Нужно иметь в виду, что у многих людей с ХЛЛ вообще не было факторов риска в анамнезе.
В-клеточная лимфома: виды, симптомы, прогноз, стадии и лечение
В-клеточная лимфома – это разновидность неходжкинских новообразований. Заболевание возникает на фоне бесконтрольного деления В-лимфоцитов, принимающих клетки и ткани организма за чужеродные.
Лимфоидные клетки угнетаются, нарушается их питание. В-лимфоциты объединяются в злокачественный очаг. Лимфатические узлы наиболее подвержены злокачественным патологиям первичного либо приобретённого характера.
Вторичная опухоль считается метастазом другого онкологического процесса.
Код по МКБ-10 у В-клеточной лимфомы С85.1. Опухоль может состоять из В-клеток фолликулярного центра (GSB-тип). Диффузионная негерминальная патология представлена non GSB-типом.
Группа риска
Неходжкинские лимфомы диагностируются всё чаще. Новообразование может возникнуть у людей любого возраста. Чаще диагностируется у пожилых пациентов. Пик заболеваемости приходится на 65 лет.
Данная лимфома способна поражать любые внутренние органы. Агрессивный характер патологии вызывает недостаточность жизненно-важных систем. При отсутствии лечения шанс на выживание равен нулю. Химиотерапия способна вылечить болезнь и ввести человека в стойкую ремиссию, увеличив срок жизни.
Лимфома Ходжкина состоит из макрофагальных и моноцитарных клеток. Болезнь представляет лимфогранулематоз. Клеточный состав является главным отличием болезни от неходжкинских патологий.
Гистология лимфомы Ходжкина
Этиология заболевания
Почему возникает первичная Бета клеточная лимфома, учёные уточняют до сих пор. Известно лишь, что, как любой рак, патология возникает на фоне указанных факторов:
- Врождённые или приобретённые болезни, угнетающие иммунитет (ВИЧ-инфекция, СПИД).
- Хронические вирусные поражения гепатитом, герпесом и т.д.
- Лимфома может наблюдаться при аутоиммунных нарушениях.
- Клеточная мутация наследственного характера.
- Проживание в экологически опасной зоне.
- Длительный контакт с радиацией.
- Хронические воспалительные процессы внутренних органов, вызванные патогенными бактериями.
- Пожилой возраст.
- Избыточный вес.
- Применение цитостатиков и ионизирующего облучения для лечения других онкологических проблем.
- Пересадка костного мозга или внутренних органов.
- Издержки профессии, вынуждающие контактировать с канцерогенами.
Выявлено положительное влияние антибиотиков на лимфому. Длительный приём некоторых антибактериальных препаратов способствует развитию опухоли лимфоидной ткани.
Стадии
При неходжкинской В-клеточной лимфоме выделяют 4 стадии развития болезни:
- I стадия характеризуется формированием онкологического процесса в единственном лимфоузле.
- На II этапе опухоль проникает в 2 и более лимфоузла, распространяясь по одной стороне диафрагмы.
- При III стадии страдают лимфатические узлы со всех сторон.
- IV стадия редко поддается лечению, потому что злокачественные клетки поражают всю лимфатическую систему и формируют вторичные очаги в отдалённых органах.
Классификация лимфом
Подтипы В-клеточной лимфомы:
- Диффузная крупноклеточная лимфома (код по МКБ-10 С83.3) развивается в любом отделе человеческого тела и встречается чаще других патологий данного вида. Состав опухоли может относиться к центробластным или иммунобластным клеткам.
- Лимфоцитарная мелкоклеточная патология. Развивается в крови пожилых людей, формирует лимфоцитарную лейкемию. Опухоль состоит из малых клеток.
- Пролимфоцитарный лейкоз возникает из клеток лимфоцитов, которые мутировали и потеряли функцию защиты организма. Для патологии не характерен нодулярный рост.
- Новообразование в селезёнке развивается медленно. Симптомы поражения проявляются поздно, поэтому орган не удаётся спасти.
- Волоскоклеточная патология развивается в клетках костного мозга. Лимфоцит видоизменяется и не выполняет заданные функции.
- Лимфоплазматический очаг отличается крупным размером. Долгое время находится в латентной форме. Поражает забрюшинное пространство. Обычно развивается у молодых женщин.
- Мальт-лимфома развивается в лимфоидной ткани органов ЖКТ и мочеполовой системы. Состоит из клеток промежуточного типа.
- Нодальная опухоль развивается медленно. Имеет благоприятный прогноз. Поражает любые лимфатические узлы.
- Экстранодальная патология локализуется внутри органов.
- Для узловой лимфомы характерно множественное поражение внутреннего органа. Заболевание имеет высокий уровень злокачественности.
- Медиастинальная (тимическая) опухоль средостения развивается в верхнем отделе грудной клетки. Диагностируется у пациентов среднего возраста.
- Анапластическая патология поражает лимфоузлы шеи и подмышечных впадин. Раковые клетки стремительно распространяются по организму, поражая отдалённые структуры. Alk-негативная опухоль диагностируется у 50% взрослых. Прогноз отрицательный. Аlk-позитивная лимфома обычно встречается у детей и отличается удовлетворительным прогнозом.
- Новообразование маргинальной зоны представлено лимфосаркомой. Поражается лимфоидная ткань забрюшинного пространства. Обычно опухоль крупнозернистая. Пациент испытывает постоянную сильную боль в области опухоли.
- Мантийноклеточная патология развивается экстранодально. Состоит из клеток мантийной области. Плохо реагирует на цитостатические средства. Очаг составляют зрелые лимфоидные элементы идентичные клеткам мантии.
- При лимфоме Беркитта отмечается повышенная полиферативная активность опухолевых клеток. Очаги возникают в лимфатической, кровеносной и кроветворной система Х.
Опухоль бывает крупно- и мелкоклеточной, индолентной, агрессивной и высокоагрессивной.
При вялотекущей форме возрастает риск рецидивов. С такой патологией люди живут не больше 7 лет. Индолентный тип лимфомы представляют лимфоцитарные, многоклеточные новообразования и Бета-клеточные опухоли маргинальной зоны.
С заболеванием агрессивной степени выживаемость пациентов резко сокращается в течение 2-3 месяцев. Для патологии характерны ярко выраженные симптомы. Очаг бывает диффузный крупноклеточный или смешанный и иммунобластный диффузный.
При обнаружении высокоагрессивной лимфомы Беркитта или лимфобластной опухоли больному осталось жить считанные недели или дни.
Клиника болезни
При лимфоме признаки нарушений в организме нарастают по мере увеличения опухоли. Первые тревожные симптомы – воспаление лимфатических узлов в одной или нескольких областях тела.
Обследование лимфатических узлов
В течение 3 недель больной отмечает появление перечисленных изменений:
- Резкое снижение массы тела;
- Высокая температура;
- Вялость и сонливость;
- Повышенное потоотделение во время ночного сна;
- Бледность и серость кожи;
- Синяки и подкожные кровоизлияния;
- Онемение участков тела, обычно конечностей;
- Развивается апластическая анемия.
Специфические симптомы зависят от локализации новообразования:
- При поражении кожи человек отмечает постоянный зуд в определённой области.
- При лимфоме органов желудочно-кишечного тракта характерны расстройства стула, тошнота, рвота и боль в брюшине.
- Для поражения области средостения свойственно развитие кашля и одышки.
- Если опухоль давит на суставы, человек испытывает боль, нарушается двигательная функция конечности.
- Лимфома селезёнки отличается значительным увеличением органа и деформацией живота.
- Если поражены миндалины, изменяется голос, появляется першение в горле и боль при глотательных движениях.
- Вторичные очаги в центральной нервной системе и головном мозге ухудшают зрение, провоцируют головные боли и паралич.
С поражением костного мозга связано возникновение лейкоза.
На фоне лимфомы может развиться плоскоклеточная опухоль головы или шеи.
Указанные симптомы могут указывать на неопасное заболевание, поэтому важно оценить злокачественность патологии.
Диагностические меры
Неуточнённая опухоль не подвергается лечению. Важно дифференцировать клетки очага и уточнить диагноз. Онкологи назначают комплекс инструментально-диагностических исследований:
- Клинические анализы мочи и крови.
- Ультразвуковая диагностика органов брюшной полости и лимфатических узлов шеи, ключицы, паха и других областей.
- Для уточнения состояния области средостения, органов дыхания и костной ткани проводят рентгенографию.
- Определение онкомаркеров, в частности, титры Бета-2-микроглобулина и белковые соединения.
- Пункции ликвора и костного мозга.
- Магнитно-резонансная и компьютерная томографии.
- Гистологическое исследование тканей опухоли предоставляет заключительный диагноз.
Лечебная тактика
Лечение назначается, опираясь на индивидуальные особенности пациента и лимфомы. Онкологи подбирают протокол исходя из размера очага, степени злокачественности и стадии болезни.
Для борьбы с В-клеточной лимфомой применяют химиотерапию. В зависимости от этапа развития патологии, курс цитостатиков включает один или несколько химиопрепаратов.
Влияние химии улучшает лучевая терапия. В роли самостоятельного лечения ионизирующее облучение применяется на первой стадии заболевания для высокодифференцированных новообразований и при вовлечении в онкологический процесс костной ткани.
При агрессивной опухоли, распространившей клетки по всем отделам организма, лучами воздействуют на самый агрессивный участок.
Если заболевание возвращается повторно, симптомы и течение болезни проходят в более тяжёлой форме. Рекомендована срочная пересадка костного мозга.
Крупные опухоли удаляют хирургически. Резекция злокачественного очага вместе с частью здоровой лимфоидной ткани сопровождается лучевой и химиотерапией. Метод увеличивает жизненные шансы пациента в 3 раза. Пятилетняя выживаемость при адекватном лечении встречается у большей части обратившихся больных.
Прием цитостатических средств негативно влияет на здоровые клетки организма. Подавляется иммунитет. Для нормализации защитных сил пациенту назначают иммунотерапию с применением интерферон-содержащих препаратов.
При терминальной стадии заболевания рекомендована паллиативная терапия для снятия симптомов интоксикации и улучшения качества жизни онкобольного.
Когда человек узнает о наличии злокачественного процесса, нередко случаются психические расстройства и глубокая депрессия. В таком случае необходима консультация психолога и поддержка близких людей. Оптимистически настроенные пациенты лучше справляются с лимфомой и быстрей входят в ремиссию.
Нетрадиционная медицина не способна исцелить человека от рака. Приём народных средств усугубит течение болезни и позволит опухолевым клеткам основательно проникнуть в организм больного. Гомеопатические препараты могут использоваться как поддерживающая терапия после основного лечения и назначения врача.
При развитии лейкемии на фоне облучения и приёма цитостатиков также рекомендуется трансплантация костного мозга. Метод позволяет возобновить кроветворный процесс и побороть онкологические проблемы. Для операции существует ряд противопоказаний и осложнений.
Восстановление и прогнозы на жизнь
Реабилитация включает кардинальное изменение образа жизни: отказ от вредных привычек, исключение вредной пищи и стабильное занятие лечебной физкультурой. Важно усилить противостояние иммунитета к раковым клеткам.
Лечение В-клеточной лимфомы на первой стадии эффективно в 90% случаев. При второй стадии пятилетняя выживаемость составляет 50%. На третьей – 30%. Четвёртая стадия всегда подразумевает скоропостижную смерть, выживает 8% пациентов.
Больной вправе оформить инвалидность 2 или 3 группы после полученного лечения.
Понятие лимфоцитарной лимфомы и ее лечение

› Злокачественная опухоль
- 1 Причины
- 2 Стадии развития
- 3 Симптоматика
- 4 Диагностика и лечение
Лимфоцитарная лимфома (код по МКБ-10 – С83) представляет собой злокачественное заболевание, представляющее собой уплотнение, которое формируется из мономорфных В-лимфоцитов. Подобные структуры имеются в крови, лимфатических узлах и костном мозге, поэтому образоваться опухоль способна в разных частях тела.
Стадии развития
Лимфома малых лимфоцитов развивается в несколько стадий, отличающихся симптомами, размером опухоли, степень распространения патологического процесса и прочими признаками.
Выделяют следующие этапы болезни:
- Первый. В начальной степени патологии опасности для жизни пациента нет. Клинические симптомы себя не проявляют, что создает сложности со своевременным обнаружением онкологии. Выявить недуг можно только на профилактическом осмотре при сдаче крови. Анализ на ранней стадии уже показывает повышенный уровень лимфоцитов.
- Второй. С переходом на следующий этап лимфома становится уже опасна для человека. Начинают проявляться слабые симптомы, но метастазов в других органах еще нет, поэтому прогноз остается благоприятным.
- Третий. На этой стадии запускается процесс метастазирования в лимфатические узлы, находящиеся рядом с опухолью. Клинические признаки беспокоят все сильнее, состояние больного ухудшается. Вылечить заболевание на этом этапе довольно сложно, такой шанс имеется у меньшей части пациентов.
- Четвертый. Данный этап является завершающим и самым тяжелым. Человек может умереть в любой момент. Лечение проводится лишь поддерживающее, позволяющее снизить интенсивность симптоматики и немного продлить жизнь больного. На 4 стадии метастазы распространяются не только в лимфоузлы, но и внутренние органы, что выводит из строя весь организм.
При лимфоме лимфоциты увеличиваются уже на начальном этапе развития онкологии, поэтому обнаружить ее своевременно есть шанс у каждого. Для этого нужно лишь регулярно сдавать кровь на анализ, желательно делать это не реже раза в 6 месяцев.
Симптоматика
Лимфома малых лимфоцитов проявляется, начиная со второй стадии. Многие пациенты не обращают внимания на возникающие симптомы, потому что они не являются характерными, а схожи со многими иными заболеваниями и общим недомоганием.
Общие признаки выглядят следующим образом:
- Снижение массы тела.
- Ухудшение аппетита.
- Апатия.
- Общая слабость.
- Быстрая утомляемость.
- Повышение температуры тела.
- Чрезмерная потливость, особенно в ночное время суток.
- Кровотечения.
- Признаки анемии.
Из симптомов, которые заставляют пациентов задуматься о походе к доктору, относят болезненность в области поражения, увеличение размера селезенки, появление уплотнения.
Диагностика и лечение
Для выявления лимфомы малых лимфоцитов требуется проведение тщательного обследования. При первой встрече врач осматривает больного, беседует с ним по поводу симптомов, наследственности, ранее перенесенных заболеваний.
Затем назначает ряд диагностических мероприятий:
- Лабораторное исследование крови.
- Пункция спинного мозга.
- Обследование костного мозга.
- Компьютерная томография.
- Ультразвуковое исследование.
- Магнитно-резонансная томография.
На основании результатов обследования врач определяется с лечением. Оно проводится с применением нескольких методов: химиотерапии, лучевой терапии, оперативного вмешательства. Нередко данные способы лечения комбинируются, к примеру, сначала проводится химиотерапия для уменьшения размера опухоли, а затем – операция, а после нее снова химическая терапия для уничтожения остаточных патогенов.
Также назначается поддерживающее лечение с помощью различных препаратов, витаминов, диетического питания.
Прогноз при лимфоме из малых лимфоцитов зависит от стадии, на которой было проведено лечение. При 1-2 степени шанс на успешное лечение достаточно высокий. На последующих стадиях лечение сильно осложняется, поэтому продлить жизнь удается не всем пациентам.
Понятие лимфоцитарной лимфомы и ее лечение Ссылка на основную публикацию





