Дополнительная хорда левого желудочка: причины и осложнения
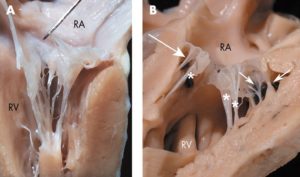
В период внутриутробного развития, когда сердце плода еще только формируется, возможно развитие некоторых патологий. Одной из них является образование в желудочке добавочной нити. При этом в трети таких случаев их закладывается сразу несколько. Такая нить называется хордой, а поскольку она добавочная, то к ее названию прибавляют слово «дополнительная».
Эта патология является малой аномалией сердечного развития. Она представляет собой соединительнотканное образование и чаще определяется с левой стороны органа. Дополнительная хорда именно левого желудочка зачастую не несет значимой нагрузки для движения крови. Такую патологию развития сердца возможно выявить только с помощью УЗИ.
Другими методиками ее определить невозможно.
Дополнительная хорда в левом желудочке является врожденной аномалией сердца
Понятие о патологии
В сердце любого человека имеется четыре камеры. Это два предсердия (расположены с правой и левой стороны органа) и столько же желудочков. Направленность крови в одну сторону обеспечивается при помощи клапанов, размыкание или смыкание которых соответствует сокращениям органа.
В желудочки поток направляется из предсердий. Чтобы клапаны между отделами сердца не открылись, существуют хорды. Это своеобразные «пружинки» со структурой мышц, сухожильных волокон или соединительной ткани для поддержания перекрывающей створки. Сокращаясь, они подтягивают клапан к себе, и кровяной поток направляется в желудочки. Когда они расслабляются, происходит смыкание створок.
Иногда у формирующегося плода еще в материнской утробе начинает расти дополнительная хорда (редко их несколько) в каком-то из желудочков.
Причины формирования
Дополнительная хорда считается наследственной болезнью. Чаще оно передается от мамы к ребенку (довольно редко от отца). Патология наследуется еще внутриутробно, то есть младенец появляется на свет уже с наличием аномалии. На протяжении дальнейшей жизни такая хорда вырасти не может.
Вредные привычки матери в период беременности могут спровоцировать появление патологии
Существуют некоторые факторы, влияющие на формирование дополнительной хорды, появляющейся в полости только левого желудочка еще в материнской утробе. Среди них:
- вредные условия проживания (плохая экологическая обстановка);
- употребление спиртосодержащих напитков или тем более наркотиков, а также курение при вынашивании плода;
- производственный фактор – работа во вредных условиях;
- частые стрессы, тяжелые физические нагрузки.
Отмечается во внутриутробном развитии чаще формирование только единичной аномальной хорды. В довольно редких случаях врачи наблюдают сразу несколько нитевидных образований.
Наиболее часто аномалия наследуется ребенком от матери
Виды хорд
Аномальная добавочная хорда способна локализоваться в различных частях желудочка. У этих нитей бывает разная структура и строение. В кардиологии их подразделяют по критериям, сведенным в таблицу.
| По строению клеток | Большинство хорд – соединительнотканные. Также встречаются сухожильные, смешанные и мышечные. Последние имеют название трабекулы. |
| По месту локализации | Это продольные и диагональные «нити», которые встречаются чаще. Может сформироваться также и дополнительная хорда в левом желудочке, растущая в поперечном направлении. |
| По месту соединения | Сверху, снизу или в середине. |
| По количеству | Может сформироваться только одна нить или формируются дополнительные нити-хорды в желудочке слева во множественном числе. |
Дополнительные продольные, а также диагонально растущие хорды в желудочке слева практически на кровоток не влияют.
Поперечные могут оказывать препятствие потоку, вследствие чего уже у человека в возрасте эта аномалия приводит зачастую к развитию такого нарушения, как изменение частоты сердцебиения.
Симптомы
Добавочная хорда зачастую не оказывает дополнительной нагрузки на функционирование сердечной мышцы и не мешает ее работе.
Длительное время аномалия может никаким образом не проявляться, поэтому ее довольно редко обнаруживают.
В детском и юношеском возрасте бывают ситуации, когда педиатр при осмотре ребенка через фонендоскоп слышит определенные сердечные шумы. Тогда он может направить маленького пациента на проведение УЗИ, где и выявится аномалия.
У детей с патологией могут наблюдаться скачки артериального давления
Если такая соединительная ткань не обнаружилась в малом возрасте, то ее симптомы проявляются обычно до достижения 18 лет, зачастую в переходный период развития. В данное время происходит стремительный рост организма.
Опорно-двигательный аппарат развивается иногда быстрее внутренних органов. Это приводит к значительной нагрузке на главный орган – сердце. Именно в такой период и могут впервые проявиться признаки патологии.
Следует не забывать, что точно определить ее возможно только в процессе проведения УЗИ.
У ребенка при этом может проявиться следующая симптоматика:
- чрезмерная утомляемость;
- кружения головы;
- боли, ощущающиеся в груди;
- эмоциональная неустойчивость;
- нарушения ритмичности сердечного биения;
- изменения артериального давления;
- рассеянность.
Часто симптомы патологии дают о себе знать уже в подростковом возрасте
Аналогичная клиническая картина при множественном развитии соединительных тканей. Данная симптоматика чаще наблюдается в 12–14 лет в период значительного роста костей и всего организма в целом. Затем признаки могут полностью пропасть или остаться еще на длительное время.
Пациенты, которые имеют аномальную хорду, обычно худощавые и имеют нарушенную осанку. У них зачастую выявляется чрезмерная потливость, близорукость, одышка и нарушенное функционирование пищеварительных органов.
У взрослого человека в случае сохранения добавочной хорды присоединяются такие признаки, как тахикардия, повреждение эндокарда и аритмия. При этих нарушениях следует обязательно обратиться к кардиологу. Он назначит симптоматическую терапию.
Диагностика
При подозрении на лишнюю хорду педиатр или же терапевт направляют пациента на УЗИ сердца. Только данный метод исследования способствует точному определению наличия или отсутствия аномалии. Диагностическая процедура у детей до семи лет должна проводиться только в присутствии родителей. В настоящее время УЗИ выполняется в качестве двухмерного исследования.
ЭКГ является дополнительным методом диагностики состояния пациентов с аномалией строения сердца
Процедура длится около 40 минут. За это время врач успевает не только рассмотреть размеры и состояние органа, особенности кровообращения и состояние камер, но и расшифровать все результаты. Кроме того, диагностика позволяет выявить не только хорды, но также и сопутствующие патологии сердца при их наличии.
Зачастую обнаружение такой лишней «пружинистой нити» происходит в детстве, а через какое-то время она рассасывается.
В некоторых случаях, кроме ультразвуковой диагностики, пациенту назначают электрокардиограмму для исключения сбоев в функционировании сердца. Может также проводиться велоэргометрия (нагрузочный тест для диагностирования патологий сердца, а также сосудов), чтобы выявить различные скрытые нарушения ритма и кровоснабжения.
Дополнительную хорду позволяет обнаружить УЗ-диагностика
Риски
Осложнения при дополнительной соединительнотканной нити встречаются не очень часто. Среди них:
- возникновение эндокардита;
- фибрилляция желудочков;
- сердечная недостаточность;
- пароксизмальная тахикардия.
Применение лекарственных средств для регуляции сердечной деятельности поможет сократить вероятность развития различных осложнений. Самый неблагоприятный прогноз у пациентов с наличием множественных, а также поперечных «нитей».
Сердечная недостаточность является одним из осложнений аномалии
Когда требуется лечение
Если пациента не беспокоят признаки, подтверждающие наличие дополнительных «нитей», то медикаментозное лечение ему не требуется, поскольку оно обычно назначается симптоматическое. При этом человеку необходимо будет регулярно консультироваться с кардиологом, периодически делать УЗИ и электрокардиографию (минимум один раз в год).
При развитии таких болезней, как тахикардия и аритмия, кардиолог проводит детальную диагностику и может назначить проведение терапии в стационаре. Одним из главных симптомов лишней хорды является боль за грудиной, которая определенно требует лечения. Врач всегда назначает витамины B и PP. Их необходимо принимать в течение 30 дней. Через полгода курс обязательно повторяют.
Пациенту с аномалией необходимо регулярно посещать кардиолога и проходить назначенные врачом обследования
Кардиолог выписывает взрослым пациентам медикаменты калия и магния, например Панангин, Магнерот. Детям до исполнения шести лет назначаются только препараты с кальцием. Для корректировки процессов обмена в сердце применяют Цитохром C, Актовегин (с трех лет), L-карнитин или Убихинон (с 18 лет).
Чтобы избавить человека от нейроциркуляторной дистонии, используются такие препараты, как Пирацетам, Ноотропил. Однако надо знать, что их нельзя применять детям до года. В любом случае применение лекарственных средств возможно только по назначению врача.
Такую аномалию самостоятельно лечить нельзя, поскольку терапия может не только оказаться безрезультативной, но иногда и существенно навредить человеку.
Как на УЗИ выглядит дополнительная хорда левого желудочка, вы узнаете из видео:
Профилактика
Чаще всего дополнительная хорда, формирующаяся у ребенка в полости желудочка слева, развивается из-за наследственной предрасположенности. Однако учеными выявлены случаи, которые подтверждают, что аномалия возникла вследствие некоторых негативных факторов. Поэтому врачи рекомендуют беременным женщинам:
- отказаться от распития спиртосодержащих напитков, бросить курить;
- питаться правильно;
- не подвергаться стрессам и нервным перенапряжениям;
- отказаться от тяжелого физического труда;
- больше гулять в парках;
- по утрам делать зарядку и заниматься легким спортом.
Главной мерой как профилактики, так и исключения осложнений является своевременная терапия заболеваний системы сердца и сосудов.
Помогла статья? Оцените её
Загрузка…
Дополнительная хорда левого желудочка сердца у ребенка: что это такое, причины, что делать
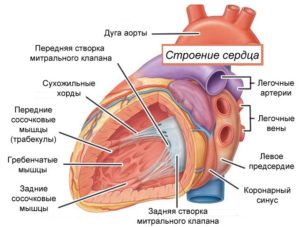
В сердце человека есть несколько хорд, которые во время сокращения этого органа не позволяют клапану прогибаться. Благодаря их присутствию, он хорошо удерживает кровь и обеспечивает адекватную гемодинамику.
Нормальная хорда представляет собой своеобразную пружину с мышечной структурой. Иногда во время внутриутробного развития в одном из желудочков сердца появляется дополнительная хорда, которая представляет собой нитевидный тяж из соединительной ткани.
В некоторых случаях это аномальное образование включает в себя мышечные или сухожильные волокна.
В этой статье мы рассмотрим такую малую аномалию сердца, как дополнительная хорда левого желудочка. В большинстве случаев она обнаруживается у детей до 18 лет, но некоторые люди живут с таким диагнозом многие годы и не ощущают никаких изменений в работе сердца.
Обычно дополнительная хорда выявляется случайно: при обследовании по поводу другого заболевания или во время профилактического осмотра. Ни при выслушивании шумов в сердце, ни на ЭКГ она не определяется, и поставить точный диагноз можно только после проведения ЭХО-КГ.
Услышав шум в сердце, врач может только заподозрить наличие этой малой аномалии сердца и порекомендовать пройти ультразвуковое исследование, позволяющее опровергнуть или подтвердить диагноз.
В нашей статье мы ознакомим вас с причинами развития, видами, симптомами, методами наблюдения, лечения и профилактики дополнительной хорды левого желудочка. Эти знания помогут родителям детей с такой аномалией сердца выбрать верную тактику отношения к проблеме и избавят их от лишних волнений.
Что это?
У здорового человека все хорды в сердце устроены одинаково. Отдельные элементы сердечной мышцы соединены клапанами. Работа клапанов связана с поддержкой, которую осуществляется за счет нитей соединительной ткани – хорд.
Естественные хорды отвечают за скорость потоков крови и обеспечивают полноценную работу сердца.
К каждой стенке клапана прикреплена 1 хорда, отвечающая за его открытие и закрытие и не позволяющая крови вернуться обратно. Присоединение к створкам дополнительных хорд нарушает этот процесс.
Эктопические хорды в полости левого желудочка
Работаю в райцентре кардиологом. Для врачей из глубинки статья будет полезной… Светлана Н.
В году, почти через лет после упоминания об аномальной хорде, было опубликовано первое прижизненное описание аномальных хорд сердца по результатам двухмерной эхокардиографии.
Аномальными ложными называют хорды, которые прикреплены не к створкам клапанов, а к стенкам желудочков. Согласно одной гипотезе, это производное внутреннего мышечного слоя примитивного сердца, возникающее в эмбриональном периоде при отшнуровке папиллярных мышц.
Виды
Дополнительные в левом и правом желудочке сердца. Отличаются от естественных способом присоединения к желудочку (присоединяются одним концом). Их появление в левом желудочке воспринимается, как условная норма, а в правом, как патология.
Добавочная хорда левого желудочка оказывает негативное воздействие на организм лишь в 5–10% случаев.
Различают патологию:
- Гемадинамически значимую;
- Гемадинамически не значимую.
Выделяют верхушечные и срединные хорды. К редко встречающимся видам относят продольные, диагональные, базальные и поперечные. Поперечная хорда препятствует кровотоку, нарушает подвижность клапанов, вызывает пароксизмальную аритмию.
Аномальные. Чаще всего обнаруживают в левом желудочке. Негативно отражаются на организме и лечению не подлежат. Для устранения неприятных симптомов врач назначает лекарственные средства. Больного ребенка нужно максимально полно оградить от любого рода нагрузок. Стресс также противопоказан.
Ложные. Если обнаружены в единственном числе, то здоровью ребенка ничего не угрожает. Как только ребенок повзрослеет, лишняя хорда вытянется и исчезнет, соединившись с клапаном. Главное – это позитивный настрой и уверенность в том, что врачебное вмешательство не потребуется.
3Классификация
Чтобы проще было ориентироваться в классификации «пройдёмся» по сердечным структурам сверху вниз:
- Предсердия и перегородка между ними:
- пролапс клапана нижней полой вены,
- открытое овальное окно,
- аномальные трабекулы и сосочковые мышцы;
- трехстворчатый клапан:
- расширение;
- двустворчатый клапан:
- удлинение, чрезмерная подвижность хорд,
- аномальное крепление заслонок,
- дополнительные папиллярные мышцы;
- Лёгочная артерия:
- расширение ствола;
- аорта:
- асимметрия клапанных заслонок,
- нарушение размеров корня,
- расширение синусов;
- Желудочки:
- аномальные хорды, трабекулы,
- избыточное количество «нитей» — хорд.
Вот такие изменения может увидеть врач в сердце при проведении ЭхоКГ. Изучив классификацию, можно сделать вывод о том, что не всегда МАРС касаются исключительно самого сердца и клапанных структур, соединительнотканные изменения главных сосудов, отходящих от главного «мотора» организма также относятся к МАРС.
Причины
К частым причинам появления аномалии хордального аппарата у ребенка относят:
- Наследственный фактор (отвечающий за аномалию ген в большинстве своем передается ребенку от матери);
- Употребление будущими родителями наркотиков, алкоголя и никотина;
- Сильный стресс;
- Инфицирование плода в матке;
- Неправильное питание;
- Слабая иммунная система матери и ребенка;
- Непосильные физические нагрузки.
Патология сердечной мышцы формируется в первом триместре беременности.
Патология или норма
Доп. хорда в ЛЖ является наследственным заболеванием, передающимся от матери ребенку еще в период вынашивания плода. Это своеобразный сбой в развитии соединительных тканей органа.
Заболевание не относится к числу опасных, обозначается как малая аномалия сердца (МАРС), не причиняющая существенного вреда функциональности органа.
МАРС-синдром у ребенка может быть диагностирован буквально при первом же обследовании после рождения и сохраняться в записях наблюдений длительный период.
Заметим, что всевозможные аномалии в строении внутренних органов, в том числе и МАРС, еще каких-нибудь 30-40 лет назад можно было выявить только после вскрытия тела умершего. Сегодня же патологию на ранней стадии развития помогает выявить простое УЗИ сердца.
Берут ли в армию с дополнительной хордой — как избежать службы
Берут ли в армию с дополнительной хордой, зависит от того, насколько данная патология ощущается. В большинстве случаев ложная хорда никак себя не проявляет, не влияет на работу сердца, не вызывает негативных последствий. О ее существовании узнают случайно. При таком диагнозе не рекомендуется особый режим нагрузок, не предусматривается лечение в стационаре, домашних условиях.
Дополнительная хорда в сердце – что это
Врожденная патология диагностируется в большинстве случаев у детей, но может обнаруживаться уже во взрослом возрасте. Чтобы понять, опасна ли патология, нужно разобраться в строении сердца, функционировании каждых отделов. Итак, сердце состоит из 4 камер – левое, правое предсердие, левый, правый желудочек.
При нормальной работе органа кровь перемещается в желудочки посредством сокращения мышц. Закрываются клапаны, кровь остается в желудочке. Чтобы клапаны сохраняли дееспособность, эластичность, со стороны желудочков они поддерживаются сухожильными нитями, что по-другому называются хордами.
Эти нити регулируют поступление крови в желудочек, предотвращают обратное забрасывание.
В некоторых случаях, по необъяснимым причинам, у плода в утробе формируется одна либо несколько дополнительных хорд в желудочке. По сути, вспомогательная нить не влияет на функционирование сердца, наоборот, улучшает работу клапанов, поэтому патологию относят к легким аномалиям сердца.
В зависимости от расположения хорды в желудочке различают диагональные, продольные, поперечные. Последние встречаются редко, но влекут за собой серьезные последствия, нарушение функций сердца, требуют хирургического вмешательства. Продольные и диагональные не мешают движению крови, не влияют на функциональность сердца, поэтому не требуют никакого лечения.
Сейчас читают: Болезнь Шляттера и служба в армии: совместимы ли?
Основной причиной развития аномалии в утробе называют наследственный фактор, а также неблагоприятное воздействие окружающей среды, вредные привычки матери во время вынашивания плода, особенно в первом триместре, когда закладываются ткани.
Симптомы дополнительной хорды могут не проявляться до конца жизни. Часто человек узнает о их существовании при плановой диагностике.
Но в некоторых случаях дополнительные нити в левом желудочке приводят к негативной симптоматике:
- слабость;
- боль в области сердца;
- утомляемость;
- постоянная слабость;
- психоэмоциональная напряженность;
- вегето-сосудистая дистония;
- головокружение;
- одышка;
- нарушение ритма сердца;
- шумы при прослушивании.
Неприятная симптоматика особенно часто появляется в подростковом возрасте, затем исчезает, но может сопровождать мужчину всю жизнь.
Дополнительная хорда левого желудочка и армия
В Расписании болезней нет статьи о ложной хорде, на основании которой присваивается категория годности. Это значит, что врачи не относят данную патологию к непризывной, опасной, не считают, что служба в армии сможет навредить при таком диагнозе. Военный комиссариат вправе вручить повестку.
Наличие ложной хорды в левом желудочке не предусматривает ограничения по физической активности, прохождение специального лечения, но это только в том случае, если аномальное строение сердца не вызывает негативных последствий.
Если хорда становится причиной выраженной аритмии, снижает функциональность органа, освидетельствование проходит по статье 42 Расписания болезней «Ревматизм, другие ревматические и неревматические болезни сердца (в том числе врожденные)».
Категории годности присваиваются следующим образом:
- а) с сердечной недостаточностью тяжелой степени тяжести — Д;
- б) сердечной недостаточностью средней степени тяжести – Д, В;
- в) сердечной недостаточностью легкой степени тяжести – В, Б;
- г) бессимптомной дисфункцией левого желудочка – Б.
То есть, чтобы не взяли в армию, необходимо подтвердить сердечную недостаточность, доказать нарушение функций сердца.
Сейчас читают: Берут ли в армию с диагнозом дискинезия?
Как подтвердить диагноз
При подозрении на дополнительную хорду проводят следующие обследования:
- прослушивание – обнаруживают шумы;
- УЗИ сердца – непосредственное обнаружение дополнительных нитей.
Основная же задача – выяснить, как влияет ложная хорда на функционирование сердца. Назначают проведение ЭКГ с нагрузкой и без нее, для определения сердечного ритма. Суточный мониторинг ЭКГ, нагрузочные пробы.
Военно-врачебная комиссия не обязана устанавливать диагноз, определять тяжесть заболевания. В большинстве случаев врачи руководствуются вердиктами специалистов, которые в документальной форме представил призывник.
Но вот проверить диагноз они имеют право – отправляют на дополнительное обследование. В данном случае играет роль, как будет оно проводиться, какие методы планируется использовать.
В случаях, когда комиссия комиссариата специально облегчает диагноз, необходимо обжаловать решение в вышестоящей инстанции, суде, прокуратуре.
Спорные вопросы
В Расписании болезней ст. 42 к пункту «а» относят:
- заболевания сердца с сердечной недостаточностью IV ФК;
- комбинированные или сочетанные врожденные и приобретенные пороки сердца при наличии или отсутствии сердечной недостаточности;
- изолированные врожденные и приобретенные аортальные пороки сердца при наличии сердечной недостаточности II — IV ФК;
- изолированный стеноз левого атриовентрикулярного отверстия;
- дилатационная и рестриктивная кардиомиопатия, гипертрофическая кардиомиопатия с обструкцией выносящего тракта левого желудочка, аритмогенная дисплазия правого желудочка, синдром Бругада;
- последствия оперативных вмешательств на клапанном аппарате сердца, имплантации электрокардиостимулятора или антиаритмического устройства при наличии сердечной недостаточности I — IV ФК;
- стойкие, не поддающиеся лечению нарушения ритма сердца и проводимости (полная атриовентрикулярная блокада, атриовентрикулярная блокада II степени с синдромом Морганьи-Адамса-Стокса или с сердечной недостаточностью II — IV ФК, желудочковая экстрасистолия III — V по B.Lown градации пароксизмальные желудочковые тахиаритмии, синдром слабости синусового узла, постоянная форма мерцания предсердий с сердечной недостаточностью).
То есть, получить освобождение от армии с категорией «Д» могут призывники с врожденными аномалиями, пороками сердца с нарушением сердечной недостаточности либо без.
Это говорит о том, что при правильном юридическом подходе, призывник с ложной хордой в левом желудочке может получить освобождение.
Поэтому, если уж очень не хочется идти в армию, нет желания трепать нервы на комиссии, обращаются за помощью к квалифицированным специалистам. В противном случае доказать свою правоту будет невозможно.
Отзывы
Берут ли в армию с ложной хордой? | Здоровье призывника

Для призывников, страдающих сердечной патологией, ложная хорда в сердце и армия – острый вопрос. Болезнь выглядит достаточно веской причиной для отсрочки или освобождения от призыва. Поэтому получение повестки на отправку может вызвать удивление. Но так ли не прав военкомат – разберем в этой статье.
Дополнительная хорда и армия
Нельзя однозначно сказать, законны ли действия военного комиссариата, отправляющего призывника с диагнозом «ложные хорды левого желудочка» в армию. Иногда такой призыв неправомерен, но чаще закон оказывается на стороне государственной структуры. Дело в том, что патология редко серьезно влияет на работу сердца и всего организма человека.
Хорда в сердце – это ткань, соединяющая стенки левого или правого желудочков. При сокращении органа эти мышечные соединения не позволяют сердечным клапанам прогнуться и пропустить кровь обратно, т.е. препятствует регургитации – обратному кровотоку.
При аномальном строении сердца в полости левого или правого желудочков образуются дополнительные хорды. Основной причиной их появления врачи называют наследственные факторы, окружающая среда, а также стрессы или вредные привычки матери во время беременности.
Патология в редких случаях сопровождается осложнениями.
Больной обращается в больницу или поликлинику с жалобами на шумы в груди (наиболее выражены во время кашля), боли в левой половине грудной клетки, слабость, перебои сердечного ритма и нехватку воздуха во время вздоха.
Дополнительные образования также могут вызвать появление аритмии – нарушения ритмов сердцебиения. В этой ситуации заболевание можно диагностировать по следующим признакам:
- головные боли, головокружения;
- потеря сознания;
- боли в грудной клетке;
- перебои сердечного ритма: биение сердца замедляется или учащается.
Дополнительная хорда: когда в армию берут
В Расписании болезней нет статьи, указывающей категорию годности для призывников с хордами в сердце. Поэтому вероятность отправки в войсковую часть зависит от клинической картины, нарушении работы сердца и сопутствующих заболеваний.
- Можно гарантированно сказать, что с дополнительной хордой берут в армию призывников, у которых образование представлено единичной мышечной нитью. Члены военно-врачебной комиссии полагают, что одна лишняя хорда в сердце в армии не повлияет на самочувствие призывника за год армейской жизни.
- С ложной хордой берут в армию, если в сердце образуется несколько соединений, которые не нарушают работу сердца и не влияющих на процесс регургитации.
- Ложная хорда в сердце и армия совместимы, если аномалия не сопровождается значительными нарушениями сердечного ритма.
В большинстве случаев с ложными хордами в армию берут. Эта патология не требует лечения в стационаре и приема лекарственных препаратов, поэтому не помешает военной службе.
Дополнительная хорда в сердце: когда армия отменяется
Теперь рассмотрим, при каком условии призывник может получить военный билет. Для освобождения от армии молодому человеку придется доказать, что его патология сопровождается сердечной недостаточностью и/или аритмией – стойкими нарушениями сердечного ритма. В таких случаях военкомат должен выставить категорию годности по статье 42 Расписания болезней.
Важно помнить, что основанием для зачисления в запас являются не шумы и боли в грудной клетке, а заключение врача, поставленное на основании проведенных медицинских обследований.
С диагнозом «дополнительные хорды левого желудочка» не берут в армию, если заболевание сопровождается стойким нарушением сердечных ритмов. Стойкими признаются нарушения продолжительностью более 7 дней.
Непризывные категории годности при ложных хордах:
- Категория «Д» выставляется при нарушении сердечных ритмов с сердечной недостаточностью ФК III-IV.
- Категория«В» выставляется при нарушении сердечных ритмов с сердечной недостаточностью ФК I-II.
Призывники, которые хотят получить военный билет по здоровью, или не знают, можно ли с их заболеванием не служить, или не понимают, как освободиться от призыва по своему диагнозу. Реальные истории призывников, получивших военный билет, читайте в разделе «Практика»
C уважением к Вам, Васильев Егор, юрист Службы Помощи Призывникам.
Помогаем призывникам получать военный билет на законных основаниях: 8 (800) 333-53-63.
Дополнительная хорда левого желудочка: опасно ли это?

В сердце человека есть несколько хорд, которые во время сокращения этого органа не позволяют клапану прогибаться. Благодаря их присутствию, он хорошо удерживает кровь и обеспечивает адекватную гемодинамику.
Нормальная хорда представляет собой своеобразную пружину с мышечной структурой. Иногда во время внутриутробного развития в одном из желудочков сердца появляется дополнительная хорда, которая представляет собой нитевидный тяж из соединительной ткани.
В некоторых случаях это аномальное образование включает в себя мышечные или сухожильные волокна.
В этой статье мы рассмотрим такую малую аномалию сердца, как дополнительная хорда левого желудочка. В большинстве случаев она обнаруживается у детей до 18 лет, но некоторые люди живут с таким диагнозом многие годы и не ощущают никаких изменений в работе сердца.
Обычно дополнительная хорда выявляется случайно: при обследовании по поводу другого заболевания или во время профилактического осмотра. Ни при выслушивании шумов в сердце, ни на ЭКГ она не определяется, и поставить точный диагноз можно только после проведения ЭХО-КГ.
Услышав шум в сердце, врач может только заподозрить наличие этой малой аномалии сердца и порекомендовать пройти ультразвуковое исследование, позволяющее опровергнуть или подтвердить диагноз.
В нашей статье мы ознакомим вас с причинами развития, видами, симптомами, методами наблюдения, лечения и профилактики дополнительной хорды левого желудочка. Эти знания помогут родителям детей с такой аномалией сердца выбрать верную тактику отношения к проблеме и избавят их от лишних волнений.
Опасна ли дополнительная хорда левого желудочка?
Большинством кардиологов такая малая аномалия сердца приравнивается к варианту нормы. Известие о наличии дополнительной хорды в левом желудочке не должно вызывать панику у родителей ребенка, т. к. эта аномалия не требует хирургического лечения и, при отсутствии гемодинамических нарушений, не нуждается в медикаментозной коррекции.
В некоторых случаях дополнительная хорда левого желудочка может становиться фактором, который способствует развитию других заболеваний сердца и сосудов (инфекционный эндокардит, нарушения ритма и проводимости сердца, тромбофлебит и др.). Предугадать заранее, насколько вероятно развитие таких патологий, невозможно.
Наблюдение за ребенком с дополнительной хордой при отсутствии гемодинамических нарушений
Основной метод диагностики дополнительной хорды левого желудочка — эхокардиография.
При обнаружении аномальной хорды, которая не сопровождается симптомами, никакого специального лечения не требуется. Таким пациентам достаточно регулярно наблюдаться у кардиолога и проводить контрольное ЭХО-КГ один раз в год.
Детям с такой малой аномалией сердца рекомендуется:
- соблюдать режим труда и отдыха;
- правильно питаться;
- заниматься лечебной физкультурой;
- закаляться;
- часто бывать на свежем воздухе;
- предупреждать стрессы;
- обеспечить полноценный сон;
- отказаться от тяжелых физических нагрузок;
- не принимать лекарственные препараты без рекомендаций врача;
- принимать решение о занятии тем или иным видом спортом совместно с врачом.
Родителям таких детей не рекомендуется от всего ограждать своего ребенка и относиться к нему, как к инвалиду, т. к. это может существенно повлиять на его дальнейшую социализацию. Общение с друзьями, посещение детского сада и школы, занятия в кружках и посильными видами спорта, – все это поможет ребенку нормально адаптироваться в социуме и чувствовать себя полноценным.
Лечение
При обнаружении дополнительной хорды, которая сопровождается симптомами или гемодинамическими нарушениями, помимо вышеописанных рекомендаций и более жестких ограничений в физических нагрузках, рекомендуется медикаментозная терапия.
Таким детям могут назначаться такие лекарственные препараты:
- витамины В1, В2, РР – назначаются для улучшения питания миокарда, принимаются на протяжении месяца, курс лечения повторяется два раза в год;
- Магне В6, Магнерот, Калия оротат, Панангин – назначаются для улучшения проведения нервного импульса и профилактики аритмий, препараты подбираются в зависимости от возраста и принимаются курсами на протяжении месяца и более;
- L-карнитин, Цитохром С, Убихинон – назначаются для нормализации обменных процессов в сердечной мышце;
- Ноотропил, Пирацетам – назначаются при появлении симптомов нейроциркуляторной дистонии.
Показаниями для немедленной госпитализации в кардиологический стационар могут стать такие тяжелые нарушения сердечного ритма:
Они могут развиваться при множественных или поперечных хордах и требуют детального обследования и последующего лечения.
В редких случаях в структуру дополнительной хорды левого желудочка могут включаться мышечные волокна проводящей системы сердца. Такие аномалии сердца способны вызывать желудочковые аритмии и фибрилляцию желудочков. Для их устранения показано выполнение таких хирургических вмешательств:
- криодеструкция;
- иссечение хорды.
Как сбросить датчик давления в шинах: 4 способа
Индикатор низкого давления в шинах, также известный как система TPMS, не должен гореть на приборной панели, если с давлением в шинах все нормально.
Иногда, к сожалению, индикатор загорается почем зря. Даже когда с давлением в шинах все нормально. Если срабатывает система низкого давления в шинах, об этом сигнализирует соответствующий значок на приборной панели, а также, в зависимости от марки и модели автомобиля, появляется сообщение об этом, что очень нервирует и раздражает.
Обычно, как рекомендуют автопроизводители, после появления индикации о низком давлении в шинах водителю необходимо проверить давление в колесах. Если вы убедились, что давление в шинах в порядке, а сигнальная лампа на приборке не погасла, вот несколько способов, с помощью которых вы можете попробовать сбросить эту индикацию.
Внимание! Если колеса вашей машины оснащены датчиками низкого давления в шинах, при проверке давления в колесах не забудьте проверить запасное колесо, которое также может иметь данный датчик. Если система низкого давления в шинах работает без датчиков давления, запасное колесо проверять не нужно.
4 способа выключить индикатор низкого давления в шинах (TPMS)
| 1. Двигайтесь со скоростью 80 км в час минимум 15-20 км | Не нужны |
| 2. Используйте кнопку сброса TPMS вашего автомобиля. | Не нужны |
| 3. Спустить и заново накачать шины | Воздушный насос |
| 4. Отключите и снова подключите автомобильный аккумулятор | Гаечный ключ |
1. Двигайтесь со скоростью 80 км в час в течение 15 км
Вероятно, это самый простой способ – проехать около 15 километров со скоростью 80 км/час. Используйте круиз-контроль, чтобы поддерживать постоянную скорость.
Некоторые автомобили сбрасывают данные с датчиков давления на более высоких скоростях, чем другие. Проехав 15-20 км на скорости 80 км/ч, остановитесь и выключите двигатель.
При следующем запуске предупреждение о низком давлении в шинах должно погаснуть.
2. Используйте кнопку сброса системы контроля давления в шинах (TPMS) вашего автомобиля
У каждого колеса автомобиля независимо от типа используемой системы предупреждения о низком давлении есть датчик. Иногда сенсорная система просто нуждается в перезагрузке. Обратитесь к руководству вашего автомобиля, где подробно описано, как можно сбросить данные системы контроля давления в шинах. Обычно в руководстве указывается, какую кнопку нажать, чтобы сбросить ошибку.
Вставьте ключ в замок зажигания и поверните его в положение «включено» («ВКЛ»), но не заводите автомобиль. Нажмите и удерживайте кнопку сброса (иногда она расположена под рулем), пока индикатор низкого давления не мигнет три раза. Затем отпустите кнопку. Запустите автомобиль и дайте ему поработать в течение 20 минут, чтобы компьютер заново откалибровал каждый датчик. Выключите зажигание.
3. Спустите и заново накачайте шины
Если вам не помогла кнопка сброса, попробуйте накачать каждую шину до рекомендованного автопроизводителем давления плюс 0,2 бара. Если значок на приборке не погаснет, спустите давление до нуля.
Заново накачайте все шины до соответствующего давления, указанного на стойке водительской двери или в руководстве к машине. Если колеса оснащены датчиками, не забудьте в таком случае про запаску. Далее проедьте 3-5 км со скоростью 25 км/час, чтобы сбросить данные датчиков.
4. Отключите и снова подключите автомобильный аккумулятор
В вашем автомобиле есть бортовой компьютер, который проверяет все датчики в автомобиле (например, датчики системы контроля давления в шинах) и решает, что делать с этой информацией. Так же, как и на вашем компьютере дома, иногда в электронике может произойти сбой в системе.
Самый быстрый и простой способ решить проблему сбоя компьютера – это его перезагрузка. К сожалению, для того чтобы сделать перезагрузку компьютера в машине, вам придется для начала отключить его от питания.
Для этого нужно будет ненадолго скинуть минусовую (-) клемму аккумулятора вашего автомобиля.
Сначала откройте капот вашей машины. Найдите аккумулятор и отсоедините отрицательный кабель от батареи. Для этого вам понадобится гаечный ключ.
После этого сядьте в машину, включите зажигание, не запуская двигатель, и нажмите на клаксон примерно на три секунды. Это истощит всю оставшуюся энергию, запасенную в электрической системе автомобиля.
Далее подсоедините минусовой кабель обратно к аккумулятору.
Если вышеуказанные методы не решили проблему
Иногда вышеуказанные способы не помогают отключить индикатор системы контроля давления в шинах. В этом случае необходимо проверить датчики в шинах (если они есть). Для этого обратитесь к дилеру или в ремонтную мастерскую для диагностики замены датчиков при необходимости.
Датчик может быть поврежден во время:
- Шиномонтажа при замене шин
- При неправильной работе тормозной системы
- При вращении шин
Кроме того, датчик давления воздуха может быть неправильно откалиброван, или батарея, которая питает датчик, имеет низкий заряд. В этих случаях датчик нуждается в повторной калибровке или замене. Отнесите его в дилерскую или рекомендованную дилером ремонтную мастерскую, где они, скорее всего, исправят это за несколько минут с помощью диагностического прибора.
Другие проблемы
Иногда индикатор давления в шинах снова включается, и это указывает на большую проблему. Вот о чем это может говорить:
- Одна из шин может иметь медленную утечку воздуха
- Система может иметь внутреннюю неисправность, которая препятствует ее правильному функционированию
- Датчик колеса требует замены (в непрямой/косвенной системе управления давлением в шинах)
В непрямой системе контроля давления в шинах, если датчик вышел из строя, также загорается контрольная лампа системы ABS.
В каждом случае это означает, что транспортное средство должно быть продиагностировано в техническом центре, где автомеханик может обнаружить проблему и исправить ее.
Также в сервисе вам помогут отремонтировать или заменить неисправный компонент системы контроля давления в шинах.
Датчики замеряют не давление в шинах, а частоту их вращения и пройденное расстояние за один оборот вращения колеса. Если шина спущена или в колесе начало снижаться давление, за определенное расстояние колесо сделает больше оборотов, так как чем меньше давление в колесе, тем меньше его диаметр.
Непрямая (косвенная) система контроля давления в шинах определяет, сколько проехал автомобиль за полный оборот колеса. В случае несоответствия установленным в качестве стандарта данным система предупреждает водителя о возможной проблеме в колесе. К сожалению, в этом случае у водителя нет информации, в каком именно колесе есть вероятная проблема.
Прямая система контроля давления в шинах
В данной системе контроля давления в шинах на колесах используются датчики, которые контролируют давление в каждом колесе. Собирая данные о давлении и его изменении, датчики передают информацию в компьютер машины, который, анализируя полученную информацию, в случае необходимости сигнализирует водителю о проблеме в колесе или колесах.
Советы по обслуживанию
Как только проблема будет решена, необходимо следить за состоянием системы TPMS. Для этого вы должны следовать простым советам по обслуживанию.
Во-первых, если шине требуется замена сердечника штока клапана, выберите сердечник из нержавеющей стали. Медные стержни быстро разъедаются. Сердечник из нержавеющей стали стоит копейки. А вот датчик, который съела коррозия, может стоить не одну тысячу рублей. Так что, купив сердечник из нержавейки, вы защитите датчик давления на колесе от образования коррозии.
Во-вторых, всегда держите датчик прикрученным к штоку клапана ниппеля. Это защищает датчик от повреждения водой, грязью и дорожной солью.
Смотрите такжеЗагорелся «ABS»: Диагностика неисправности тормозной системы
В-третьих, по возможности избегайте использования аэрозольного фиксатора. Это может вызвать проблемы, потому что фиксирующий состав может попасть в отверстие датчика давления в шине, которое позволяет ему измерять давление. Засоренное отверстие датчика означает, что он не может замерять давление.
Горящий значок низкого давления в шинах может раздражать и отвлекать водителя. Также горящая индикация может говорить о неисправности в колесах.
Но даже если с колесами все нормально, горящий значок на приборке лишает водителя контроля над истинным давлением в шинах.
Ведь если на приборке горит предупреждение о низком давлении, вы не получите сообщение о том, что колесо в машине начало спускать на самом деле.
А это уже влияет на безопасность водителя и пассажиров. Так что в ваших интересах докопаться до истины, выяснив причины, которые привели к тому, что на приборке загорелась индикация о низком давлении в шинах. Чем быстрее вы исправите эту проблему, тем быстрее снова будете в безопасности.





