Морфология спермограммы: нормы и отклонения, критерии

Спермограмма — это основной анализ для оценки мужского здоровья, с которого начинается любое обследование у андролога. По его результатам врач выбирает тактику лечения и при необходимости назначает дополнительные исследования.Основная причина обращений — это подозрение на бесплодие.
Об этом следует говорить, если беременность в паре не наступает более года при нормальной сексуальной активности. Оговоримся сразу, что при подозрении на бесплодие обследование проходят оба партнера.
Современные исследования доказывают, что почти половина случаев бесплодия обусловлена «мужским фактором».Спермограмма — анализ несложный, но информативно емкий. Исследуются макро- и микроскопические показатели: объем, вязкость, кислотность, цвет, а также количество и подвижность сперматозоидов.
В результате исследования выдается заключение в виде спермиологического диагноза и количественных показателей.
Трактовка результатов едва ли не самый важный этап в обследовании, важны не столько показатели в цифрах, сколько их сочетание. Например, низкая концентрация сперматозоидов может компенсироваться большим объемом эякулята.
Желательно, чтобы результаты исследования оценивал именно тот врач, который в дальнейшем займется лечением. Надо заметить, что исследования эякулята — один из самых субъективных в лабораторной диагностике анализов, результат которого напрямую зависит от опыта и профессионализма специалиста-спермиолога.
Квалифицированный эмбриолог может оценить не только морфологию, но и потенциальную оплодотворяющую перспективу.
На основании этого анализа нельзя однозначно установить причину бесплодия, но на нее могут косвенно указать некоторые характерные признаки.
Например, вирусные инфекции часто вызывают появление большого количества сперматозоидов со сдвоенными хвостами или головками.
Аномально большое количество незрелых клеток говорит о варикоцеле, но может свидетельствовать и о слишком высокой половой активности, когда клетки попросту не успевают вызревать.
Если специалист видит какие-либо отклонения от нормы, он может назначить повторное исследование через 2–4 недели. В случае выявления схожих аномалий и в следующем анализе, вероятнее всего, будет назначено лечение.
Зачем выполняют исследование
Однако нередко случается так, что основные показатели спермограммы в норме, а желанная беременность по-прежнему не наступает. В этом случае следует провести оценку морфологии сперматозоидов.
Иными словами необходимо выяснить, насколько строение подвижных клеток соответствует норме, поскольку именно строение клетки зачастую определяет успешное зачатие.
Длина и форма хвоста отвечают за траекторию движения, расположение акросомы — за растворение оболочки яйцеклетки, а в шейке содержатся митохондрии, продуцирующие необходимую для движения энергию и т. д.
Расширенный анализ, в который входят также морфология спермограммы и МАР-тест, устанавливает целесообразность отработки структуры эякулята с целью уточнения характера патологий.
Заметим, что в эякуляте может присутствовать незначительный процент клеток с отклонениями, возникающими по самым разным причинам.
Изменение в морфологии сперматозоидов может произойти, например, в результате перенесенного стресса, перегрева, воспалительного процесса или инфекционного заболевания.
На качество спермы значительное влияние оказывают также социальные факторы: долговременное пребывание в пределах промышленных зон с плохой экологией, токсическое воздействие, вредные производства и т. д.
Небольшое количество дефектных клеток на вероятности зачатия никак не сказывается. Количество сперматозоидов идеального строения для естественного зачатия должно составлять не менее 40–60 %.
Если количество качественных клеток составляет менее 20 %, диагностируется тератозооспермия. При концентрации от 4 до 40 % следует задуматься о вспомогательных репродуктивных технологиях, в частности об ЭКО.
Если количество нормальных сперматозоидов составляет менее 4 %, оплодотворение возможно только с помощью ИКСИ.
Методики оценки строения сперматозоида
В этом направлении наблюдается два принципиально разных подхода. Первый разработан на основе норм Всемирной организации здравоохранения (ВОЗ). Согласно им, оценивается только строение головки с ядром и акросомой.
То есть сперматозоиды с нормальной морфологией — это те, у которых отсутствуют нарушения в строении головки. Этот анализ не является обязательным для диагностики бесплодия.
Однако его всегда проводят при подготовке к ЭКО или ИКСИ.
Для более точной диагностики применяется методика оценки по строгим критериям Крюгера, которая была разработана в 1986 году. В соответствии с ней нормой считается идеальная морфология сперматозоида, что означает исключение малейших отклонений, которые признаются патологией. Пороговое значение, при котором возможно естественное зачатие, должно быть не менее 7 %.
Анализ спермограммы семенной жидкости с изучением морфологии по этим критериям позволяет с высокой точностью предсказать возможность оплодотворения in vitro («в пробирке») и диагностировать ряд патологий.
Критерии идеального строения сперматозоида
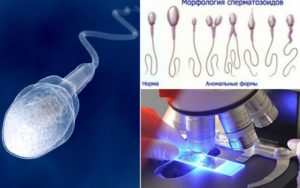
Для нормального (эталонного) строения сперматозоида характерны овальная головка с четко выделенной акросомой, хвостом и шейкой. Акросомой называют просветление, занимающее около 50–70 % верхней части головки. Шейка должна быть тонкой, хвост не закручен, одной толщины по всей длине с допустимым небольшим сужением в середине.
Идеальными морфометрическими параметрами считают:
- головку длиной 4,5–5 мкм, шириной 2,5–3 мкм;
- шейку длиной 1,5 длины головки и шириной менее 1 мкм;
- отношение длины хвоста к головке — 1:10, 1:9.
Патологии строения сперматозоидов
Сперматозоиды с патологической морфологией могут иметь следующие отклонения от нормы:
- головка имеет отклонения в размере или форме, акросома увеличена или уменьшена, присутствуют вакуоли, непрочная связь с хвостом;
- шейка и средняя часть расположены под значительным углом по отношению к продольной оси головки, имеют асимметричное прикрепление, аномальную форму;
- хвост несоразмерен эталону по длине, излишне закручен, раздвоен, расположен под значительным углом или отсутствует;
- незрелые экземпляры с большой цитоплазматической каплей, более ⅓ от размера головки;
- сочетание этих дефектов.
Мероприятия для повышения качества спермы
По результатам исследования назначается комплексная терапия в зависимости от количества дефектных сперматозоидов. При количестве нормальных клеток не менее 7 % назначается медикаментозное лечение, направленное на устранение возможных причин бесплодия: купирование воспалительных процессов, гормональные сбои.
Успешному лечению способствует размеренный образ жизни, полноценное питание, ежедневные умеренные физические нагрузки, направленные на нормализацию кровообращения в области таза и брюшного пресса.
Если количество нормальных клеток не дотягивает до порогового уровня в 7 %, рекомендуются методы вспомогательных репродуктивных технологий (ВРТ). Они эффективны даже в случае сохранения единичных сперматозоидов с идеальной морфологией. В этом случае интраплазматическая инъекция может подарить шанс зачать здорового генетически своего ребенка.
Порядок проведения анализа
Анализ морфологии спермограммы требует точности при подсчете и соблюдения строгой последовательности действий, которые не может быть нарушена, и особых условий при сборе биоматериала. В противном случае результаты окажутся недостоверными. Сперма сдается в лаборатории путем мастурбации в стерильный контейнер и в течение часа должна быть исследована.
Морфологический анализ спермограммы по строгим критериям Крюгера проводится при 1000-кратном увеличении окуляром-микрометром. Эякулят окрашивается по специальной методике, которая позволяет наиболее точно оценить строение сперматозоида. За один раз оценивается не менее 200 клеток.
Методика утверждена в 2010 году, и согласно ей в процессе анализа сравнивается с эталоном 200 клеток. Подсчет производится дважды, и это является наиболее эффективным элементом внутреннего контроля качества проводимого исследования.
Спермограмму с оценкой морфологии сперматозоидов рекомендуется сдать несколько раз с интервалом в две-три недели, чтобы оценить эффективность проводимой терапии, и еще раз по результатам лечения. Исследование может быть проведено на одном биологическом материале вместе с обычной спемограммой и МАР-тестом.
Порядок подготовки к обследованию
Для получения объективных и достоверных результатов крайне важно должным образом подготовиться к сбору исследуемого материала. Главным образом ограничения коснутся привычного образа жизни, а именно:
- за 3–4 дня до обследования нужно ограничить половые контакты;
- избегать приема лекарств и медикаментов, способных повлиять на качество спермы (седативных препаратов, успокоительных средств);
- избегать перегрева и переохлаждения, отложить посещение бани, сауны, исключить зимнюю рыбалку;
- отказаться от курения и алкоголя;
- избегать тяжелых физических нагрузок и стрессовых ситуаций;
- сдачу анализов проводить только в специализированной лаборатории под наблюдением квалифицированных врачей.
Профессиональная лаборатория спермиологии Большой опыт и профессионализм, наличие собственной сертифицированной лаборатории, анализы экспертного уровня.
Услуги и цены
Запишитесь по телефону: +7 (495) 772-13-20
Адреса: 125284, Москва, ул. Беговая, д. 7 стр. 2
117218, Москва, ул. Новочеремушкинская, д. 34 корпус 2
Часы работы лаборатории: Пн — Пт 08:00-20:00
Сб — Вс 09:00-15:00
Что такое морфология сперматозоидов – нормы и расшифровка
статьи
Морфология сперматозоидов – это особое исследование, которое проводят для того, чтобы определить, насколько строение мужских половых клеток соответствует норме. Данный анализ рекомендован Всемирной организацией здравоохранения. В его ходе рассматривают анатомию головастиков. Это делают под микроскопом.
Клетки эякулята могут иметь разные аномалии строения. В реальности таких совсем немного. Но в определенных случаях нарушения учащаются, что влияет на фертильность.
Если мужчина заметил проблемы, касающиеся его здоровья и, в частности, возможности иметь детей, то ему стоит пройти и анатомическое исследование отдельных образцов.
Что это такое морфология в спермограмме: расшифровка и допустимые нормы
Как показывает статистика, если пара не может зачать ребенка, то в 40 процентах всех случаев причина в мужчине (хотя представители сильного пола часто это и не хотят признавать). В таком случае проверять здоровье должны оба супруга. Если люди не могут сделать малыша в течение трех лет, это достаточный повод обратиться к врачу.
Парням в таком случае назначают данный анализ. По нему судят о количестве клеток, их подвижности, в какой-то мере о качестве. Но для оценки репродуктивного здоровья этого мало. Важно еще определить, насколько морфологически нормальные сперматозоиды у мужа.
Понимание этого дополнит общую картину, что позволит более точно определить диагноз.
В ходе исследования осматривают головку, тело и хвостовую часть спермиев. Также просчитывается количество нетипичных вариантов. В норме их должно быть совсем мало. Чем больше различных элементов в сперме, тем хуже ее уровень «качества».
Оценка анатомических особенностей элементов половой жидкости проводится по методу Крюгера. Этот подход на сегодняшний день дает максимально информативный результат, поэтому применяется чаще всего.
В ходе исследования смотрят на следующие параметры сперматозоидов:
- Ширину головки и шейки, их форму.
- Длину хвостика и его анатомическую форму.
- Характеристики цитоплазматической мембраны.
- Некоторые другие особенности.
Данные, полученные данным способом, очень легко расшифровать. Как правило, в этом сориентируется даже человек без специального медицинского образования. Согласно методике ученого, индекс фертильности составляет 22 процента. Именно такое количество сперматозоидов должно быть жизнеспособным и подходящим для оплодотворения.
Сниженное число качественных единиц указывает на проблемы с плодовитостью. Мужчинам с такими нарушениями предлагают пройти лечение. Есть препараты, способные помочь в этом. Среди них Простатилен АЦ. Лекарство уже апробировано и давно используется на практике.
Многие врачи выбирают его за быстрый эффект и минимум побочных явлений.
Кстати, данный контроль не всегда указывает на истинную причину невозможности зачать малыша. Даже при нормальных показателях с рождением детей бывают проблемы. Тогда дополнительно назначают mar-тест.
Это иммунологическое исследование, которое показывает, не страдают ли отличные по всем параметрам половые клетки от антител, выделяемых иммунитетом организма.
Дополнительно врач может отправить на биохимическое и генетическое обследование, чтобы исключить или подтвердить наличие проблем с обменом веществ или с ДНК.
Строение
Так как анализ морфологии спермы предполагает изучение анатомии отдельных клеток половой жидкости, было бы нелишним понимать, что из себя представляют эти элементы.
В частности, образец состоит из туловища, головки и хвостика. Все эти части важны, имеют свою особую функциональную нагрузку.
Например, весь хромосомный набор находится в головной части, именно там сосредоточена генетическая информация, которая впоследствии будет передана ребенку.
В этой же части клетки имеются ферменты, необходимые для растворения оболочки женской яйцеклетки. Это одно из ключевых условий оплодотворения. В теле элемента имеется запас энергетических веществ, необходимых для активного движения. Хвостик способствует ускорению.
Нормы морфологии спермограммы: как повысить и распознать
По стандарту, образцы выглядят практически у всех мужчин одинаково. Головная их часть самая большая, она округлая и немного вытянутая. Далее, идет шея, которая должна быть тонкой. Хвостик обязательно один и ровный. Толщина этой части одинаковая. Под микроскопом отлично видно, насколько половые клетки соответствуют норме.
О чем говорит анализ
Ненормальность элементов отлично видна уже по их внешнему виду. О нарушениях свидетельствуют различные моменты.
Основные патологии спермиев
- Изменения толщины отдельного участка.
- Укороченность хвостика или его удлинение. Это нарушает подвижность.
- Скрученность и изогнутость той же части. При таком строении данной части образец практически полностью обездвижен.
- Раздвоенность.
- Огромный размер головки или, наоборот, малый. Наличие нескольких компонентов.
- Отсутствие части. Может не быть любого отрезка.
- Отсутствие клеточной оболочки.
- Нетипичное строение хроматина.
- Маленькая акросома.
Все эти аномалии существенно влияют на фертильность. Когда она просто снижена, то вероятность оплодотворения остается, хоть она и очень мала. В некоторых случаях жидкость и вовсе не подходит для зачатия.
В этом случае, необходимо оперативно обратиться к специалисту для составления плана дальнейших действий.
Причины патологии
В последнее время обращения мужчин, которые имеют проблемы с зачатием, участились. Большая их часть имеет мало сперматозоидов с нормальной морфологией. Что же влияет на состояние половых клеток?
Специалисты выделяют внешние и внутренние факторы. В первую очередь они говорят об ухудшении общего здоровья современного человека.
Это обусловлено негативной экологической обстановкой (особенно в больших городах), а также образом жизни. Многие не уделяют достаточно внимания физической активности, подвержены вредным привычкам, плохо питаются.
Но говорить, что проблема только в этом, нельзя. Все же есть и другие причины нарушений, на которые следует обратить внимание.
- Последствия хирургического вмешательства. Сюда же можно отнести травмы яичек.
- Паховая грыжа.
- Облучение большой интенсивности. Как правило, такое используют при лечении онкологии. Лучевая терапия влияет не только на изначально морфологически нормальные формы спермограммы, но и на ДНК человека.
- Нарушения кровоснабжения парных половых желез. Такое бывает при расширении вен. Из-за этого развивается такой недуг, как варикоцеле. Чаще всего это требует оперативного вмешательства.
- Заболевания простаты. Их провоцируют нарушения циркуляции телец, опухоли, инфекционные заболевания. (Хорошим препаратом для восстановления кровотока является Простатилен АЦ. Его назначают как при остром, так и при хроническом недуге).
- Гормональные нарушения. Именно проблемы в этом области часто провоцируют аномалии.
- Вирусные и бактериальные инфекции.
Отмечают специалисты и негативное влияние свободных радикалов, содержащихся в крови. Влияет курение и чрезмерное употребление алкоголя.
Если свободных радикалов в организме слишком много, половые клетки не только имеют нарушенную структуру, но и могут разрушаться под влиянием вредных веществ. Нормальная морфология спермограммы изменяется при наличии избыточного веса, диабета.
Спасением в этом случае является отказ от вредных привычек и прием антиоксидантов, которых, кстати, много во фруктах и овощах.
Рекомендации для сдачи спермы
Такие меры нужны для того, чтобы получившийся результат был правильным. В частности, за трое суток до сдачи биологического материала нужно отказаться от курения, алкоголя, приема лекарств или наркотиков.
Все это может вызвать отклонения от нормы морфологии сперматозоидов. В обычном состоянии организма нарушения в формировании эякулята часто отсутствуют. Также три дня следует не заниматься сексом.
Близость содействует обмену микрофлорой, что может повлиять на результаты обследования.
Гормональная терапия является противопоказанием к процедуре. Приступать к анализированию материала можно только через полгода после приема данных препаратов. Этого времени должно хватить для восстановления баланса. Простуда, болезни почек и другие воспалительные процессы в организме также могут влиять на качество эякулята. В случае болезни лучше отложить процедуру до полного выздоровления.
С момента сбора семенной жидкости до ее сдачи в лабораторию должно пройти не больше часа. Таким образом, собрать ее в домашних условиях не получится, пациент просто не успеет довезти материал вовремя. Поэтому лучше воспользоваться специальным помещением, в котором можно уединиться. Как правило, в лаборатории такие имеются.
Как сдается анализ: подготовка
Для исследования нужен образец. Его собирают в небольшую стерильную емкость путем мастурбации. Перед тем как это сделать, следует тщательно вымыть руки и половой член.
Не нужно забывать и о паховой зоне, там также обитают бактерии. При этом можно использовать моющие средства, не забывая, конечно, тщательно их смывать.
Чистота тела и стерильность баночки важны для того, чтобы результат был информативным.
Материал собирают полностью весь, важно не потерять ни капельки. Этот момент нужно учитывать. Если вдруг часть спермы попала не в баночку, а на пол или одежду, остальное можно уже не сдавать в лабораторию.
Следующий сбор семенной жидкости делается уже через неделю. Такое требование обусловлено тем, что в ходе исследования оценивается не только качество активных элементов, но и просчитывается процент хороших. Для этого лаборанту нужен полный объем.
Если часть была утеряна, результат получится неточный.
Спермограмма с морфологией: нормальные показатели
В первую очередь оценивают количество полученного. Его должно быть не меньше 2,5 и не больше 5 миллилитров. Также обращают внимание на различные параметры.
Отклонения
- Цвет. Он должен быть белым или сероватым. Желтизна или зеленый оттенок означает патологию.
- Скорость разжижения. Для того чтобы головастики могли передвигаться, консистенция в определенный момент становится рыхлой. Это происходит, как правило, в течение 15 минут. Более позднее разжижение говорит о том, что половые клетки просто вязнут, поэтому не имеют возможности двигаться к яйцеклетке.
- Уровень кислотности. Его еще называют pH. Допустим показатель 7,5–8.
- Количество объектов на 1 миллилитр. В таком количестве эякулята может содержаться от 30 до 110 миллионов. Недостаток активных элементов как раз и может быть причиной бесплодия.
- Общее количество активных. Нормальным вариантов считается от 45 до 650 млн.
- Подвижность. Чем она большая, тем лучше.
- Анатомию. В норме 40–60 процентов должно быть с обычными параметрами. При сниженном количестве хороших спермией зачатие маловероятно, но возможно. Если показатель менее 22%, мужчина не может иметь детей.
- Смерматогенез в целом. Бывают случаи, когда клетки созревают неравномерно, многие остаются слишком «молодыми», поэтому и неспособными к оплодотворению.
- Наличие агглютинированных вариантов. У здорового человека их вовсе не должно быть.
- Наличие лейкоцитарных, эритроцитарных клеток и амилоидных телец. Нормальным является их отсутствие. Вместимость первых вариантов допускается, но лишь на уровне нескольких единиц на общее число.
- Присутствие слизи. Ее должно быть очень мало, лучше, чтобы она вовсе не была включена.
Плохо, если в биологическом материале много безголовых вариантов. Они не содержат генетического материала, который обычно передается потомству.
Лечение
Если норма морфологии спермы нарушена, мужчине нужна квалифицированная медицинская помощь. Помочь ему в таком случае возможно. В первую очередь выделяется причина нарушения, затем она устраняется.
Терапия зависит от того, какой фактор повлиял на качественные характеристики эякулята. В некоторых случаях достаточно изменить режим дня, улучшить меню и попить витамины, БАДы.
Иногда требуются лекарственные назначения, способные наладить гормональный баланс, кровоснабжение.
Если причиной бесплодия стала такая патология, как варикоцеле или опухоль, то есть большая вероятность того, что врач назначит операцию. Если среди причин патологии значится постоянный стресс, следует обратиться к психотерапевту. Специалист поможет выйти из трудного состояния, что однозначно улучшит качество жизни и благотворно отразится на здоровье.
Чем улучшить морфологию спермиев, практические советы
Как уже писалось, огромную роль в формировании семенной жидкости играет образ жизни. Чтобы улучшить фертильность, парню стоит позаботиться о нормализации режима дня, питании и других моментах.
Важно отказаться от пагубных привычек, отравляющих организм. Постоянная борьба с последствиями курения, употребления алкоголя забирает много ресурсов, на половую сферу их может не хватить.
Стоит изменить место работы, если на нынешнем неблагоприятные в экологическом плане условия труда. Важно избегать стрессов.
Физическая активность
Это следует вынести отдельным пунктом. Чем активнее люди двигаются, тем крепче их здоровье, в том числе и сексуальное. Следует вести такой образ жизни, чтобы в малом тазу не происходил застой крови. Он негативно влияет на простату, яички, что, в свою очередь, мешает нормальному сперматогенезу. Спорт на свежем воздухе – идеальный вариант. Секс должен быть не менее 3–4 раз в неделю.
Питание
От качества еды зависит то, насколько представителю сильного пола хватает витаминов, необходимых для обеспечения функций организма. Необходимо отказаться от пищи, содержащей много различных химических добавок.
Лучше отдать предпочтение свежим фруктам и овощам. Соки выбирайте свежевыжатые, коробочный вариант, как правило, имеет сомнительное качество. В рацион включите орехи, сухофрукты, молоко и рыбу. В этих продуктах есть все, что необходимо мужскому организму.
Не помешают и витаминные добавки.
Заключение
Теперь вы знаете, что это морфология в медицине. Используйте на практике информацию, не забывая советоваться с лечащим врачом. Смотрите также видео о том, как повысить подвижность сперматозоидов.
Расшифровка спермограммы: показатели нормы и отклонений

Часто приходится сталкиваться с необходимостью узнать, какой срок действия спермограммы, к какому врачу обращаться, кто проверяет анализ и что он дает, если возникли проблемы с отсутствием беременности. Сдача такого анализа позволяет определить, есть ли проблемы с фертильностью мужчины и являются ли сбои в работе репродуктивной системы пациента причиной отсутствия зачатия при регулярных попытках.
Что показывает спермограмма и какие параметры оцениваются?
Результаты такого исследования могут различаться, в зависимости от того, насколько тщательной была подготовка. Расшифровывать результаты должен только опытный специалист, самостоятельно можно разве что ознакомиться с нормой и определить отклонения от нее. Однако в любом случае результаты расшифровки спермограммы и назначение адекватной тактики лечения – задача врача.
При таком исследовании будет оцениваться большое количество факторов. К ним относятся:
- время разжижения эякулята;
- объем семенной жидкости;
- цвет спермы;
- количество сперматозоидов;
- подвижность половых клеток;
- склеивание спермиев;
- наличие антител к сперматозоидам.
Расшифровка результатов анализа спермограммы должна содержать в себе информацию относительно каждого пункта, что сделает ее максимально достоверной. Чтобы понимать, зачем оценивается каждый параметр, стоит подробнее ознакомиться с каждым из них.
В норме сперма не является полностью жидкой, однако этот параметр обязательно учитывается при анализе спермограммы. Семенная жидкость начинает разжижаться через время под воздействием ферментов простаты. Нет прямой взаимосвязи между временем разжижения эякулята и мужским бесплодием, но время разжижения может указывать на наличие проблем.
Также морфология спермограммы обязательно учитывает, в каком объеме выделяется эякулят.
Это связано с тем, что, попадая во влагалище женщины, сперматозоиды подвергаются агрессивным воздействиям кислой среды.
Задача спермы заключается во временном защелачивании ее, благодаря чему самые сильные сперматозоиды могут попасть в матку. Недостаток эякулята не позволит половым клеткам справиться с такой задачей.
Также учитывается и цвет семенной жидкости. Ранее этому параметру уделялось много внимания, однако он не несет практически никакой информации, о чем свидетельствуют исследования ВОЗ. Исключение составляют случаи, когда семенная жидкость имеет нехарактерные оттенки.
Одни из важнейших показателей спермограммы – количество и подвижность сперматозоидов в одном миллилитре семенной жидкости. От этих параметров будет зависеть наличие или отсутствие проблем с мужской репродуктивной системой. Недостаточная подвижность и количество клеток не позволят наступить беременности.
Если расшифровка МАР-теста и спермограммы свидетельствует о том, что половые клетки склеиваются, это может быть признаком серьезных нарушений в иммунной системе. Сперматозоиды склеиваются в том случае, если присутствуют антитела к ним.
Точно так же расшифровка МАР-теста и спермограммы может показывать, что в организме вырабатываются антитела, что приводит к тому, что иммуноглобулины полностью или частично блокируют половые клетки даже притом, что они вырабатываются в должном количестве и обладают достаточной подвижностью.
Какой должна быть норма спермограммы и какие стандарты применяются?
В РФ отсутствуют стандарты, утвержденные на федеральном уровне и обязательные для всех медицинских учреждений, предоставляющих услуги по лабораторным исследованиям.
Норма спермограммы в каждой клинике своя, и на основании данных требований регламентируется порядок сдачи семенной жидкости и оценки ее показателей.
Из-за этого нормы могут существенно разниться, как и интерпретация полученных по итогам исследования данных.
На сегодняшний день определенным ориентиром являются рекомендации ВОЗ, которая занимается постоянным изучением референсных значений для спермограммы и пересматривает полученные результаты. Сегодня действующими считаются нормы, которые закреплены в пятом издании Всемирной организации здравоохранения от 2010 года.
Однако нужно понимать, что, к примеру, нормальные показатели морфологии спермограммы по Крюгеру в каждой клинике будут свои, поскольку не каждое заведение ориентируется на приведенные рекомендации.
В центре репродукции «Генезис» учитывается норма, прописанная в издании ВОЗ, благодаря чему мы максимально объективно оцениваем показатели семенной жидкости каждого пациента. Норма спермограммы для зачатия такова:
- объем эякулята должен составлять от 1,5 мл и более;
- консистенция должна быть вязкой;
- разжижение наступает через 10-60 минут;
- вязкость – до 2 сантиметров;
- нормальным считается специфический запах спермина;
- нормальная спермограмма показывает цвет эякулята от белого до сероватого;
- pH должен быть в пределах 7,2-8,0;
- семенная жидкость должна быть мутной;
- слизи не должно быть;
- количество половых клеток на 1 мл – от 15 млн и больше;
- общее количество – от 39 млн и больше;
- не должно быть агрегации и агглютинации сперматозоидов;
- лейкоцитов не должно быть больше 1 млн на 1 мл эякулята, эритроциты, Neisseriagonorrhoeae и Trichomonasvaginalis должны отсутствовать.
Помимо всего прочего, показателем нормы спермограммы считается наличие более чем 32% прогрессивно подвижных сперматозоидов в эякуляте. Жизнеспособность определяется при помощи окраски по Блюму, она должна составлять не менее 58%.
Незрелых сперматозоидов должно быть не больше 2%, клеток сперматогенеза – не больше 4-х на сотню сперматозоидов, а нормальных форм должно быть 4% и больше.
Нормальные значения спермограммы предполагают наличие небольшого количества остаточных телец.
Отклонения в спермограмме
Иногда результаты анализа показывают, что присутствуют эритроциты или повышены лейкоциты в спермограмме, а также есть иные отклонения.
Причина может заключаться в разнообразных факторах, к которым относятся воспаления, инфекции, анатомические нарушения и многое другое.
Часто в расшифровке можно увидеть различные слова, которые характеризуют те или иные состояния. Стоит с ними ознакомиться для лучшего понимания ситуации.
Эритроциты, лейкоциты, иные отклонения в спермограмме
Человеку, который впервые сталкивается с процедурой по забору спермы для исследования, сложно ориентироваться в наименованиях. Каждому состоянию отведено свое название, благодаря которому врачи ориентируются в расшифровке анализов и могут поставить диагноз. К примеру, агглютинация в спермограмме означает, что сперматозоиды слипаются, что мешает им добраться до яйцеклетки.
Также существуют другие наименования патологических состояний:
- олигоспермия – количество спермы ниже нормы;
- гематоспермия (гемоспермия) – обнаружены эритроциты в спермограмме;
- аспермия – клетки сперматогенеза и сперматозоиды в семенной жидкости отсутствуют;
- олигозооспермия – общее количество половых клеток меньше положенного;
- олиготератозооспермия – общее число морфологически правильных и подвижных сперматозоидов меньше нормы;
- лейкоспермия (пиоспермия) – повышены лейкоциты в спермограмме;
- олигоастенозооспермия – общее количество и процент подвижных половых клеток снижены;
- олигоастенотератозооспермия – общее число, процент подвижных половых клеток нормальной морфологии снижены;
- астенозооспермия – количество подвижных клеток снижено;
- тератоспермия (тератозооспермия) – мало нормальных сперматозоидов, дефектов, патологий ианомалий головки по спермограмме– выше нормы
Наличие тех или иных факторов может обуславливаться совершенно разными причинами. Они могут заключаться в наследственности, сбоях в гормональном фоне, воздействии рентгена или радиации, свинца, ртути или иных токсичных веществ.
Помимо всего прочего, причины патологии, при которой наблюдаются повышенные лейкоциты в спермограмме, или любой другой могут заключаться инфекциях, воспалениях, злоупотреблении алкоголем или влекарственных препаратах.
В центре репродукции «Генезис» определят причину и назначат адекватное лечение.
Причины плохой морфологии спермограммы
На качество семенной жидкости, которое отображается на спермограмме, влияет масса факторов. Причинами могут быть:
- воспаления репродуктивной системы в хронической форме;
- инфекционные болезни, в том числе ЗППП;
- улучшение качества спермограммы возможно при отказе от алкоголя, наркотиков, табака;
- варикозное расширение вен яичка и семенного канатика, именуемое «варикоцеле»;
- опухоли и эндокринные болезни;
- недоразвитие или дисфункция яичек, малое количество клеток Лейдига;
- отсутствие опущения яичка в мошонку;
- болезни головного мозга, хромосомные патологии заставят задуматься, как улучшить спермограмму;
- тяжелая работа, физическое переутомление, стрессы;
- интоксикация организма, воздействие радиации, высоких температур;
- жесткие диеты и голодание, авитаминоз;
- длительное воздержание от половых актов или слишком частые эякуляции.
Узнать, как улучшить морфологию спермограммы, нужно в каждом из этих случаев. Существует два варианта: вылечить основное заболевание или стимулировать сперматогенез. Если с излечением основной болезни все понятно, то стимуляция направлена на то, чтобы максимально улучшить показатели анализов и получить биоматериал, который можно использовать для ЭКО, инсеминации или заморозки.
Как улучшить спермограмму?
Супруги, которые получают плохие показатели спермограммы, часто думают о том, как улучшить морфологию спермограммы мужа.
Отклонения в таком анализе – не редкость в современном мире, что связано с плохой экологией, высоким уровнем стресса и иных неблагоприятых факторов, например, огрехов в питании, употреблении алкоголя, табака, наркотиков, а также игнорированием плановых приемов врачей и занятием самолечением.
Особенно это касается жителей крупных городов с загрязненным воздухом и людей, имеющих напряженную работу. Существует несколько вариантов, благодаря которым можно улучшить ситуацию.
Они направлены на улучшение образа жизни пациента. Сперматозоиды зреют на протяжении порядка 75 дней. Откажитесь от вредных привычек или существенно сократите количество употребляемого алкоголя и табачных изделий.
Важно сбалансировать питание, включить в него рыбу, мясо и печень, морепродукты. Полезными будут яйца, кисломолочные продукты, фрукты и сухофрукты, зелень. Важно не переедать, но и не голодать и отказаться от строгих диет.
Лучше всего также вести регулярную половую жизнь – заниматься сексом раз в 2-3 дня, более редкие половые акты снизят подвижность сперматозоидов, а более частые не позволят им созревать.
Понадобится отказаться от посещения сауны и бани, а также не носить тесное нижнее белье. Важно вовремя лечить болезни, не допускать их перехода в хроническую форму. Стрессы и перегрузки на работе также негативно влияют на показатели семенной жидкости. Перед попыткой зачатия лучше всего отказаться от приема лекарств, а если это невозможно, стоит предупредить лечащего врача об этом.
Узнав причины плохой спермограммы и то, что влияет на качество семенной жидкости, можно исключить негативные факторы и добиться беременности. В центре репродукции «Генезис» вам помогут опытные профессионалы, которые уже не одному десятку пар помогли стать счастливыми родителями. Мы подскажем, как улучшить качество спермограммы для зачатия и на что обратить особое внимание.
Морфология сперматозоидов по Крюгеру
Консультация андролога
Меньщиков Константин Анатольевич
Андролог, уролог
Куратор лаборатории сперматологии
Консультация по коррекции сперматогенеза
4000 рублей
Повторная консультация
2000 рублей
Для кого
Для тех, у кого плохие результаты спермограммы: азооспермия, тератозооспермия, астенозооспермия и олизооспермия. Эффективные схемы лечения даже самых сложных случаев. Медикаментозная стимуляция сперматогенеза. Успех — 87% случаев.
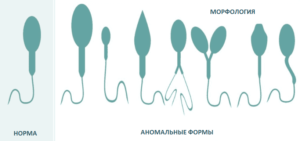
Для того чтобы определить, как выглядят сперматозоиды в норме необходимо соотнести их с определенными диагностическими критериями. Сперматозоиды имеют несколько функциональных морфологических форм, которые отличаются размером шейки, головки и жгутика.
Долгое время считалось, что в сперме здорового мужчины количество нормальных сперматозоидов не превышает 81%, с патологией шейки – около 15%, а хвоста – 2% (Е. Тетер (1968г.)).
В научных кругах в течение многих лет происходили и происходят дискуссии относительно того, какие же спермии считать нормальными. В 1987 году Крюгер (Kruger) предложил считать нормальными сперматозоиды, проникшие через цервикальный канал за 8 часов, они оказались правильной формы, без аномалий и патологий в строении. Поэтому согласно критериям Крюгера, любые пограничные изменения следует относить к патологии.
Во время анализа сперматолог сравнивает от 200 до 400 сперматозоидов мужчины с эталоном.
ВОЗ указывает: при содержании в эякуляте ниже 4% морфологически нормальных сперматозоидов естественная беременность маловероятна и рекомендовано выполнение программы ВРТ ЭКО — ИКСИ.
Диагностически информативный результат даёт анализ только по нормам ВОЗ. В последних, утвержденных ВОЗ нормах спермограммы (2010г), фигурирует именно оценка морфологии сперматозоидов по Крюгеру.
В нашей лаборатории спермограмма по Крюгеру выполняется специалистами-сперматологами, а не простыми лаборантами.
Что оценивают в Спермограмме с морфологией сперматозоидов по строгим критериям Крюгера?
- общий объем спермы;
- общее количество сперматозоидов, а также их число на миллиметр эякулята;
- оценка внешнего вида сперматозоидов по Крюгеру;
- уровень подвижности сперматозоидов;
- уровень слипания сперматозодидов;
- другие включения, содержащиеся в сперме; показатели физико-химической среды спермы – цвет, вязкость, кислотность среды, период разжижения.
Зрелые спермии характеризуются овальной головкой с выделенной акросомой, хвостом и шейкой. Акросома – просветление, занимающее 50-70% площади верхней части головки. Акросома прекрасно окрашивается азур-эозином, но определяется и в обычном препарате. Головка некоторых спермиев закругляется в зоне акросомы. Возле головки иногда прослеживается плазматическая рудиментарная мембрана, которая четко прослеживается при электронной микроскопии. В норме ширина головки спермия – 2,5-3,5 мкм, а длина – 4-5,5 мкм. Головка некоторых спермиев закругляется в зоне стакросомы. Возле головки иногда прослеживается плазматическая рудиментарная мембрана, которая четко прослеживается при электронной микроскопии. В норме ширина головки спермия – 2,5-3,5 мкм, а длина – 4-5,5 мкм. Шейка сперматозоида должна быть тонкой в ширину (меньше 1 мкм) и составлять около 1,5 размера длины головки. В препарате сперматозоидов видны цитоплазматические капли в мембране, представляющие собой часть цитоплазмы сперматиды. Они в норме не должны быть больше 1/3 части головки сперматозоида.
Морфология — строение сперматозоида.
Патологическими признаются спермии с не нормальным строением.
Хвост у нормального спермия ровный, не закрученный, а его толщина одинакова по всей длине. Допускается лишь незначительное сужение хвоста в средней части. У нормальных сперматозоидов отношение длины хвоста к головке равно 1:10 или 1:9.
Все виды анализов эякулята необходимы для точной диагностики мужского фактора бесплодия!
MAR-тест — при подозрении на иммунный фактор бесплодия.
ЭМИС — при снижении подвижности и количества сперматозоидов, при плохой морфологии
Биохимия спермы — при азооспермии и признаках непроходимости семявыводящих протоков
Фрагментация ДНК — при повторяющихся выкидышах и замерших беременностях
Только получив точные результаты можно правильно подобрать корректировку и лечение мужского фактора бесплодия.
Мы специализируемся только на анализах эякулята. Наша цель — найти причину бесплодия.
Патологические формы сперматозоидов
Главное Дефекты головки сперматозоида связаны со способностью проникать в яйцеклетку и оплодотворять ее а так же с повреждениями ДНК.
Дефекты средней части, шеи и хвоста связаны с подвижностью сперматозоида.
Подробнее о дефектах морфологии
Дефекты акросомы.В области хроматина могут прослеживаться вакуоли, которые не встречаются в норме. Маленькая акросомальная область занимает не более 40% площади головки.
Дефекты головки. Встречаются множественные головки, несимметричное расположение акросомы, неспецифичное расположение хроматина (в форме ядра, кубика).
Дефекты средней части и шейки приводят к изменению внешней формы сперматозоидов. «Склоненная шейка» образует с хвостом угол более 90 градусов. Асимметричная фиксация средней части к головке характеризуется неравномерными утолщениями посередине. Средняя часть часто характеризуется отсутствием митохондриальной оболочки.
Дефекты хвоста приводят к его укорочению или удлинению. Наклонные, сломанные (с углом больше 90 градусов), с неравномерной толщиной хвоста или закрученным хвостом сперматозоиды – частые патологические варианты дефектов хвоста спермия. Возможны также различные комбинации нескольких дефектов одновременно.
Патологические формы сперматозоидов
Другие аномалии
Цитоплазматическая капля в норме занимает не более трети головки сперматозоида. Сперматозоиды с цитоплазматической каплей более 1/3 от размера головки считаются незрелыми и их должно быть не более 1% от общего количества сперматозоидов. Цитоплазматические капли содержат ферменты, которые питают окислительный (оксидативный) стресс сперматозоидов.
Сперматозоиды (уже зрелые) без хвоста отмечаются отдельно. Крученые хвосты также нарушают подвижность спермиев. Их наличие в спермограмме свидетельствует о возможном гипоосмотическом стрессе.
Встречаются случаи, когда отсутствует акросома. Тогда сперматозоиды отличаются специфическим дефектом – маленькими головками (глобозооспермия).
Непрочная связь хвоста с головкой в области базальной пластинки иногда способствует отделению головки от хвоста. В такой ситуации головка в эякуляте разрушается фагоцитами Сертоли, поэтому в препарате под микроскопом наблюдаются только хвосты спермиев. Они в медицине получили название «булавочные головки». Их подсчитывают отдельно только если их более 20% от всего количества.
Что такое тератозооспермия
Ниже дана краткая характеристика. Подробную информацию о причинах, способах лечения и возможности наступления беременности читайте по ссылке >>>
Тератозооспермия представляет собой увеличение общего количества патологических форм сперматозоидов выше, чем референсные значения.
Важно
Тератозооспермия значительно уменьшает шансы на оплодотворение, а также повышает вероятность пороков развития плода. Тератозооспермия часто сочетается с астенозооспермией и олигозооспермией.
Это просто другое название описанного подхода к оценке сперматозоидов.
Если в заключении анализа, указали например «Морфологический индекс фертильности Крюгера — 13%», это значит, что содержание морфологически нормальных сперматозоидов составляет 13%.
Специализированная лаборатория сперматологии Высокий профессиональный уровень, наличие собственной сертифицированной лаборатории, применение инновационных лечебно-диагностических технологий.
Услуги и цены
Запишитесь по телефону: +7 495 199-7554
Адрес: г.Москва ул.Беговая д.7м.Беговая — 8-10 минут пешком Часы работы лаборатории Пн — Вт 08:30-13:30Ср — Пт 08:30-15:30Сб — Вс 08:00-13:30
Запись по телефону: Пн — Вс 09:00-20:00
Все доктора и сотрудники лаборатории сперматологии имеют высокую квалификацию и многолетний опыт работы.
Запись к врачу
Дмитрий Вадимович Тикоцкий
Уролог, андролог