Тахикардия после родов
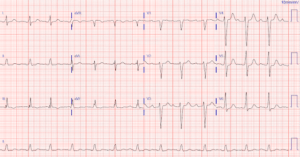
Синусовая тахикардия характеризуется повышенной частотой сердечных сокращений. У взрослых она превышает 100 ударов в минуту, а у детей этот показатель становится на 10% выше установленной нормы для данной возрастной категории.
У кормящих мам синусовая тахикардия может быть остаточной после беременности. Такое часто происходит из-за увеличения матки, которая давит на диафрагму и смещает сердце. Если после родов матка долго приходит в своё прежнее состояние, то у кормящих мам может ещё не пройти тахикардия.
Также заболевание очень часто появляется из-за активного обмена веществ, ведь организм мамы даже после родов продолжает работать на двоих.
Среди причин развития синусовой тахикардии у кормящих также существуют:
- неврозы, панические атаки, послеродовые депрессивные состояния;
- болезни сердца (воспаления, структурные и функциональные изменения, пороки);
- заболевания лёгких и системы кроветворения;
- приём некоторых лекарственных препаратов (например, мочегонных или антидепрессантов);
- избыток гормонов щитовидной железы.
Поводом задуматься и обратиться к врачу должны стать следующие симптомы:
- учащённое сердцебиение, «трепыхание» сердца в грудной клетке;
- одышка;
- чувство сжатия и боли в груди;
- слабость;
- частые головокружения;
- сонливость;
- снижение работоспособности.
Диагностика синусовой тахикардии у кормящих
Первое, что необходимо сделать кормящей маме — обратиться к врачу. Ему нужно рассказать все подробно: когда и при каких обстоятельствах появились ощущения учащённого сердцебиение, возможные причины такого состояния, есть ли другие жалобы.
Далее врач назначает комплексное обследование:
- Анализ крови. Картина анализа в целом позволяет выявить возможную причину тахикардии. Также внимание уделяется уровню гемоглобина (при синусовой тахикардии он падает) и лейкоцитов (указывает на возможные заболевания хронического характера).
- Анализ мочи. По нему подтверждается или опровергается факт заболевания системы мочевыводящих путей.
- Биохимия крови. Внимание обращается на уровень холестерина, глюкозы, креатинина, калия и мочевины. Биохимический анализ обязателен к проведению для исключения таких причин тахикардии, как сахарный диабет, заболевания почек.
- Гормональный профиль. Анализ, подтверждающий или опровергающий наличие заболеваний эндокринной системы.
- Электрокардиография (ЭКГ). Является самым точным методом подтверждения синусовой тахикардии. Показывает даже малейшие изменения в работе сердца.
- Суточная электрокардиограмма по Холтеру (ХМЭКГ). Кардиограмма, фиксирующая в течение суток частоту и длительность тахикардии, причины её усиления, изменения ритма. При необходимости исследование может увеличиваться с 24 до 72 часов.
- Эхокардиография (ЭхоКГ). Исследование, позволяющее выявить изменения в структуре сердца.
Осложнения
Если синусовая тахикардия носит временный характер, например, появилась из-за повышенных физических нагрузок или стресса, то её своевременное устранение не даст никаких серьёзных последствий.
Если синусовая тахикардия была вызвана какими-либо патологиями и стала причиной поражения сердца, то отсутствие лечения будет быстро ухудшать ситуацию.
Если тахикардия появилась на фоне уже имеющейся сердечной недостаточности, то она начнёт развиваться в несколько раз быстрее, а состояние пациентки будет сильно ухудшаться.
Что можете сделать вы
Если во время беременности был поставлен диагноз «синусовая тахикардия», то после родов обязательно нужно проследить за течением заболевания. В норме оно должно пройти в течение первого месяца.
Если этого не произошло и вы по-прежнему замечаете учащённое сердцебиение и другие симптомы тахикардии, обязательно нужно обратиться к врачу.
Чем раньше вы это сделаете, тем проще будет найти причину и вылечить болезнь.
Читать также: Какие лекарства пить при тахикардии
Со своей стороны вы должны сделать все для облегчения состояния:
- стараться больше спать и высыпаться;
- питаться сбалансировано (стоит отказаться от очень горячих блюд и напитков, в том числе от чая и кофе, предпочтение стоит отдать продуктам, богатым клетчаткой — овощи, фрукты).
Для подтверждения существования синусовой тахикардии необходимо обратиться к кардиологу.
Что сделает врач
Когда диагноз подтверждён и выявлена причина тахикардии, назначается лечение именно заболевания, которое дало такое осложнение.
Инфекционная природа тахикардии лечится только антибиотиками, чтобы подавить хронический очаг воспаления.Если осложнение в виде тахикардии дала щитовидная железа, то назначаются препараты для её подавления — тиреостатики.
Анемия лечится приёмом железосодержащих препаратов.При заболеваниях дыхательных путей увеличивается подача кислорода через носовой катетер.Проводится психотерапия (если причиной заболевания стала послеродовая депрессия).
Если кормящая мама плохо переносит течение заболевания, то могут назначаться специальные препараты, направленные на блокировку рецепторов, отвечающих за реакцию организма на стресс, а также те, которые способны снижать частоту сокращений сердца.
На время лечения синусовой тахикардии следует прекратить грудное вскармливание, так как многие препараты запрещены в этот период.
Профилактика
Чтобы предотвратить развитие синусовой тахикардии необходимо внимательно относиться к своему здоровью. Любое заболевание жизненно важных систем организма способно дать осложнение в виде учащённого сердцебиения.
Есть и общие рекомендации для профилактики заболевания:
- продолжительный сон;
- правильное сбалансированное питание;
- отказ от вредных привычек;
- физическая активность;
- снижение психоэмоциональных нагрузок.
Тахикардия и роды
Тахикардия у беременных женщин не редкость, патология может сказаться на родах. Это заболевание способно проявляться и до наступления беременности. Но чаще у женщин болезнь проявляется и в процессе вынашивания.
Ее выявляет врач-гинеколог на плановом осмотре. Заболевание очень опасно для здоровья матери и жизни будущего ребенка. Поэтому нужно знать, что такое тахикардия и как ее лечить у беременной.
Ведь от этого длительного процесса зависит то, как малыш появится на свет.
Виды тахикардии
Тахикардия — это усиление работы сердца и его ритма. Но она свидетельствует о нарушении не только в работе сердца, но и других внутренних органов человека.
Следует учитывать тот факт, что нарушение ритма сердца — не отдельное заболевание, а только симптоматика сопутствующего недуга. У людей приступы тахикардии случаются нередко.
У половины беременных женщин развивается недуг. Различают основные виды болезни:
Проявления (симптоматика)
Нельзя недооценивать недуг. Уже после первых приступов беременной следует обратиться за консультацией к лечащему врачу.
Читать также: Синусовая тахикардия вертикальное положение эос
Приступ тахикардии у беременных характеризуется такими особенностями:
- учащенный пульс;
- рвота и позывы ко рвоте (не связанные с токсикозом и отравлением);
- обморок;
- оцепенение рук или ног;
- постоянное чувство тревоги;
- повышенная утомляемость и слабость (проявляется больше, чем обычно).
Причины возникновения у беременных
Зачастую тахикардия у беременных говорит о развитии гестационного процесса, который не имеет постоянной динамики. Причины возникновения пароксизмального вида недуга разные. Возможны порок сердца или аномалия строения сердца. Этиология недуга разная.
Причиной могут послужить анемия, аллергия на витамины, астма или воспалительные процессы в дыхательных путях. При избыточной массе тела (ожирении) возможно учащение биения сердца. Даже резкие скачки температуры, сепсис и простая травма вызывают тахикардию.
Разрешают ли естественные роды с тахикардией?
Во всех случаях лечащий врач-гинеколог, который ведет женщину на протяжении всей беременности, знает ее ситуацию со здоровьем, выбирает способ родоразрешения пациентки и разрешает рожать самостоятельно или нет.
При тахикардии, причиной которой послужила беременность, могут разрешить будущей маме родить самой. Большая половина родов заканчивается благополучно.
Но в случае тахикардии, вызванной нарушениями сердечного ритма, работы сердца и других органов, родить самостоятельно не получится. Беременной женщине назначат плановую операцию.
При каких заболеваниях можно и нельзя родить самой?
Для того, чтобы знать, можно ли беременной рожать самостоятельно, нужно выяснить вид заболевания. Если у будущей мамы прослеживается мерцательная аритмия, то самостоятельное родоразрешение разрешено.
Но для того, чтобы получить разрешение на этот процесс, врач-гинеколог и врач-кардиолог дают свое добро. Обследование сердца и проведенные анализы не должны на много показателей отклоняться от нормы. Кардиолог должен обязательно присутствовать во время родов.
У беременной с экстрасистолией (разновидностью аритмии) перед родами проводится индивидуальная антиаритмическая терапия. В ходе предродовой деятельности у будущей мамы может возникнуть физиологическая тахикардия. Она вызвана потугами.
Если желудочковая экстрасистолия не связана с органической сердечной патологией, разрешают беременной родоразрешиться самостоятельно. В случае деформации сердца проводят кесарево сечение.
Важно помнить, что наиболее важным показанием к кесареву считается прямая угроза жизни будущей матери и ребенка.
При синусовой тахикардии естественные роды возможны. Лишь 1 из 10 женщин с таким диагнозом кесарят. У новорожденного обходится без видимых патологий. При пароксизмальной врачи берут на себя ответственность за разрешение женщине родить самой или с помощью КС.
Ведь этот вид тахикардии имеет внезапный характер появления, но не продолжительный. Перед родами пациентка со склонностью к пароксизмальной тахикардии обязуется посетить кардиолога и получить рекомендации.
Категорически нельзя рожать младенца самостоятельно при наличии у пациентки митрального стеноза, порока сердца и септического эндокардита.
Рекомендации по родоразрешению
Роды у беременных, которым все же разрешили родить ребенка самостоятельно, проходят сидя либо лежа на левой стороне.
Врачи рекомендуют больше второй вариант, ведь таким образом давление (а как следствие и тахикардия) будет меньше. Важно понимать, что наличие тахикардии усложняет процесс естественных родов.
При потугах сердце работает интенсивнее. Когда потуги угасают — давление тоже резко падает. Эти скачки опасны для здоровья будущей матери.
Читать также: История болезни пароксизмальная тахикардия
Но когда малыш появляется в родовых путях, беременной вводится ряд медикаментов. Лекарство помогает избежать гипоксии у ребенка.
Нужно сказать, что и сами роды чаще всего у пациенток с тахикардией происходят в роддомах, которые специализируются на кардиологических проблемах (если таковы существуют в родном городе будущей мамы).
После родов пациентке с тахикардией не рекомендуют заводить детей около 4 лет, чтобы сердце и организм успели отдохнуть после предыдущих родов.
Тахикардия во время беременности
Тахикардия при беременности настигает своего пика, как правило, в третьем триместре. Именно, начиная с шестого месяца беременности, количество ударов сердца беременной женщины увеличивается на пятнадцать – двадцать раз в минуту. Это если говорить о синусовой тахикардии.
Если же у беременной женщины была выявлена пароксизмальная тахикардия, тогда количество сердечных сокращений достигает ста тридцати – ста шестидесяти, а иногда даже двухсот двадцати ударов в минуту. Наряду с учащенным сердцебиением беременную женщину также может беспокоить общая слабость и головокружение. Иногда может отмечаться боль в области сердца.
Как правило, все приступы тахикардии возникают внезапно и также внезапно заканчиваются.
На первый взгляд тахикардия кажется опасной. Она действительно опасна и требует к себе особого внимания, но только не в период беременности. Дорогие будущие мамочки, если у Вас участились приступы тахикардии, не переживайте.
Все это очень легко объясняется. Учащенное сердцебиение дает возможность обеспечить плод столь необходимыми для него питательными компонентами, а также достаточным количеством кислорода.
Только получая все эти компоненты, ребенок сможет нормально расти и развиваться.
Обратиться за помощью к специалисту необходимо только в том случае, если приступ тахикардии сопровождается еще тошнотой и рвотой. Данные симптомы, как правило, сигнализируют о наличии какого-либо заболевания сердца.
Также Вас должны насторожить и слишком длительные приступы тахикардии. После рождения ребенка приступы тахикардии, как правило, исчезают. Так что не волнуйтесь. Если Ваше сердце очень быстро забилось, прилягте и постарайтесь расслабиться.
Через несколько минут приступ должен пройти.
Если хотите уберечь Вашу сердечно-сосудистую систему от чрезмерных перегрузок, приобретите специальные биологически активные добавки корпорации Тяньши.
Аптека Тяньши обладает огромным списком различного рода биодобавок, которые можно применять для нормализации работы сердечной системы. Все эти добавки можно принимать и во время беременности.
К таким БАД относятся Антилипидный чай, Кордицепс, Холикан и многие другие. Принимайте данные БАД, и Ваше сердце будет работать как часы.
Источники:
Причины, по которым беспокоит сердце после родов
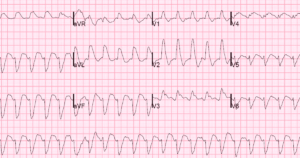
Боли в сердце всегда настораживают и ассоциируются у большинства с чем-то очень опасным и даже смертельным. Многие считают, что они возникают только у пожилых людей в силу их возраста. Почему может болеть сердце после родов? Какая первая помощь при приступе? Как понять, что болит?
Причины, почему болит сердце после родов
«Болит сердце» — это очень условное и немедицинское понятие. Употребляя данный термин, речь идет скорее всего о неприятных ощущениях в проекте самого органа.
Большая часть действительно серьезных сердечных проблем возникает по причине пороков развития, после перенесенных ранее заболеваний или уже в достаточно пожилом возрасте. Поэтому если до беременности у девушки никаких подобных проблем не было, скорее всего, беспокоиться не нужно и сейчас.
Но постоянные боли в области сердца все же имеют свои причины. Чаще всего приходится сталкиваться со следующим:
- Вегетососудистая дистония, которая может протекать по кардиалгическому типу. При этом девушка еще до беременности могла констатировать подобные жалобы и даже проходить лечение. Боли могут сопровождаться перепадами давления, психоэмоциональной лабильностью, потемнением в глазах, гипотонией вплоть до обморочного состояния.
- Осложненное течение артериальной гипертензии. Сегодня все чаще можно встретиться со стабильным повышением уровня давления еще в молодом возрасте. Поэтому к 30 — 40 годам на фоне подъема даже до 140 — 150/90 мм рт. ст. могут появляться боли в области сердца, которые возникают вследствие нарушения кровотока в миокарде.
- Существующие или возникшие уже в зрелом возрасте сердечные пороки, особенно если проводились оперативные вмешательства (искусственные клапаны и т.д.).
- Воспаление сердечной мышцы (миокардит) или оболочки сердца (перикардит) на фоне инфекционных заболеваний. Иммунитет у мамы после родов снижен, и осложнения ОРВИ, гриппа и подобных недугов развиваются чаще. Поэтому особенно настороженно следует относиться к болям в области сердца, если недавно перенесена простуда.
- Все виды нарушения ритма могут сопровождаться сердечными болями. В норме допускаются периодически возникающие аритмии – единичные экстрасистолы. В момент такого сбоя ритма девушка может ощущать боль. Некоторые описывают это как «что-то оборвалось в сердце и замерло на секунду».
Но все-таки чаще приходится сталкиваться с другими, не такими серьезными проблемами, которые имитируют сердечные боли.
Рекомендуем прочитать статью о давлении после родов. Из нее вы узнаете о причинах повышенных и пониженных показателей, способах лечения.
А здесь подробнее о причинах головной боли после родов.
Женщины из группы риска
Можно выделить категорию девушек, у которых вероятность болей в сердце выше. К ним относятся:
- Женщины с вредными привычками – злоупотребляющие алкоголем и сигаретами.
- Те, у кого еще до беременности были признаки ВСД, а также констатирована артериальная гипертензия.
- Молодые мамы с избыточной массой тела, в том числе если набрали ее только во время беременности.
- При наличии сахарного диабета, так как заболевание поражает мелкие и средние сосуды.
- При отягощенной наследственности по развитию сердечно-сосудистых заболеваний.
- При низкой физической активности.
- При хроническом недосыпании, переутомлении и психоэмоциональной нагрузке.
- Женщины, у которых вынашивание осложнилось гестозом.
- После многоплодной беременности.
Проблемы с сердцем и их характеристика
Боли в сердце часто являются признаком более серьезных проблем, нежели полагает женщина. Узнать об этом можно только после тщательного обследования и осмотра специалиста.
Аритмия
В норме нервный импульс, который побуждает миокард к сокращению, генерируется в одном и том же месте — синусовом узле. Это обеспечивает постепенное сокращение всех отделов сердца и нормальную его работу. Если импульс образуется в другом месте, возникает аритмия. При этом сердце сокращается аномально, нарушается его кровоснабжение.
Такие ненормальные импульсы могут генерироваться в предсердиях (например, мерцательная аритмия и другие) и желудочках (может быть даже смертельным состоянием).
В норме допускается определенное количество аритмических импульсов в сутки, что можно зарегистрировать с помощью холтеровского мониторирования. После родов подобные нарушения ритма могут быть спровоцированы недосыпаниями, переутомлениями, излишним беспокойством за малыша и т.д. При этом девушки отмечают, что сердце «клокочет», «замирает» или что-то подобное.
Тахикардия
Тахикардия относится к аритмии, при которой генерируется избыточное количество импульсов, а частота сердечных сокращений превышает 90 ударов в минуту. В норме такое возникает при страхе, физической нагрузке и т.п. Но иногда учащенный сердечный ритм присутствует постоянно или возникает периодически (спонтанные эпизоды тахикардии).
Напряжение, в котором приходится работать сердцу, в конечном счете приводит к нарушению его питания и болям.
При возникновении тахикардии после родов следует исключить гормональные нарушения — изменения работы щитовидной железы, яичников, коры надпочечников, гипофиза и т.д.
Миокардит
Миокардит — воспаление сердечной мышцы. После родов подобное может быть ассоциировано с ангиной, гриппозной инфекцией и другими подобными заболеваниями. Миокардит может приводить не только к болям, но и к нарушению ритма, сердечной недостаточности и другим проблемам.
Эмболия
Тромбоэмболия – перекрытие просвета сосуда тромбом. Если подобный сгусток попадает в артерии сердца, возникает инфаркт, головного мозга — инсульт, легкого — ТЭЛА. Все состояния являются угрожающими жизни. Риск подобных осложнений всегда есть у женщин во время родов, особенно при большой кровопотере и геморрагическом шоке.
Родовая кардиомиопатия
Это одно из редких состояний, которое может развиваться в конце беременности и в течение 5 месяцев после родов.
Характеризуется левожелудочковой недостаточностью, которая проявляется отеками ног и всего тела, одышкой, затрудненным дыханием и некоторыми другими симптомами.
Установить этот диагноз достаточно сложно, так как клинические проявления очень схожи с другими недугами.
Сердечная недостаточность
Выделяют право- и левожелудочковую сердечную недостаточность в зависимости от пораженного отдела. После родов у женщины может возникать как одна, так и другая. Правожелудочковая недостаточность чаще развивается при наличии пороков сердца, левожелудочковая — при артериальной гипертензии, кардиомиопатии и других состояниях.
Сердечная недостаточность проявляется скоплением жидкости в полостях и тканях — возникают отеки, гидроторакс, гидропериокард, асцит и т.д. Развивается одышка при физической нагрузке и даже в покое.
Первая помощь при болях в сердце после родов
При возникновении болей в сердце всегда следует быть настороженными, иногда это может стоить жизни.
Если девушка никогда ничем не болела, и подобные ощущения возникли у нее на фоне общего благополучия, скорее всего, ничего страшного в этом нет. Такое бывает при усталости, переживаниях и т.д. Таблетка валерьяны или настойка пустырника помогают справиться в подобных ситуациях.
Если у девушки есть какая-то сердечная патология, и на этом фоне возникли боли, следует обратиться за медицинской помощью, в том числе за экстренной при острых приступах.
В случае, когда молодая мама жалуется на недомогание, дискомфорт в области сердца и потемнение в глазах, следует выполнить следующее:
- Уложить ее на горизонтальную поверхность, при этом ноги следует приподнять над общим уровнем тела.
- Обеспечить доступ свежего воздуха — открыть окно, снять верхнюю и тесную одежду.
- Дать понюхать аммиак из баночки или капнуть на вату.
- Если есть возможность, следует померять артериальное давление.
- В случае, когда после этого лучше не стало, необходимо вызвать скорую помощь.
Смотрите на видео о боли в сердце:
Диагностика заболеваний сердца после родов
Предположить сердечную патологию можно исходя из жалоб, сбора анамнеза и общего осмотра женщины. Но для подтверждения диагноза и выбора плана лечения необходимы дополнительные обследования. Они включают следующее:
| Эхокардиография — ультразвуковое исследование | С его помощью можно определить размеры сердца, активность миокарда, наличие «нефункциональных» зон, характер кровотока и многое другое. Это безболезненная, доступная и очень информативная процедура. |
| Самый простой способ выявить сердечную патологию, особенно острые состояния (инфаркт, ТЭЛА, аритмии и многие другие). При этом импульсы регистрируются с помощью специально закрепленных датчиков на теле. Анализ полученной кривой и указывает на проблемы. | |
| Рентгенография органов грудной клетки | Позволяет выявить уже значимые нарушения, при которых размеры сердца сильно увеличиваются. |
| Указывают на острые состояния. Например, есть маркеры инфаркта миокарда и другие. При миокардитах и миопатиях всегда проводится обследование на инфекции, которые могли бы привести к подобным проблемам. |
Лечение сердца после родов
Действенное лечение любой патологии сердца может быть назначено только после установления истинной причины неприятных ощущений. Поэтому при возникновении болей в этой области следует обратиться к терапевту, кардиологу или семейному врачу. При необходимости они направят на дообследование к другим специалистам. Основные направления лечения следующие:
- Седативная терапия и снятие психоэмоционального напряжения, стресса.
- Стабилизация артериального давления и ритма сердца. При необходимости назначаются лекарственные препараты — гипотензивные, антиаритмические и т.д.
- Антибактериальная терапия проводится только в случае инфекционных миокардитов.
- Иногда необходимо оперативное лечение.
Профилактика сердечных болей
Сердце — «насос» в организме человека. Его необходимо тренировать и создавать условия для нормальной работы. Профилактика сердечных болей включает в себя следующее:
- Контроль массы тела. Каждый лишний килограмм — дополнительная нагрузка на сердце, которому приходится перекачивать больше жидкости.
- Поддержание физической активности. Считается, что в день следует проходить не менее 10 тысяч шагов.
- Своевременное выявление и лечение всех заболеваний, в том числе инфекционного характера.
- Здоровый сон и полноценное сбалансированное питание.
- Использование расслабляющих методик, например, йоги, дыхательной гимнастики и т.п.
А если это не сердечные боли
В большинстве случаев после родов приходится сталкиваться с болями в области сердца, которые не связаны с патологией этого органа. Подобный дискомфорт может быть следствием других заболеваний, а также новым образом жизни.
Межреберная невралгия
Это наиболее частая проблема, которая может имитировать сердечные боли. Могут быть достаточно сильные неприятные ощущения по ходу ребер или точечно. Отличить патологию самостоятельно не всегда возможно. Противовоспалительное лечение и гимнастика обычно хорошо помогают.
Остеохондроз
При этом заболевании происходит ущемление нервных корешков. Если подобное случается в грудном отделе позвоночника, то боли будут локализоваться именно в области сердца. Межреберная невралгия также у истоков часто имеет остеохондроз.
Спазм мышц
Длительные и неудобные положения молодой мамы, например, при кормлении или пеленании малыша, могут привести к спазму мышц — межреберных, спины. При этом боли будут напоминать сердечные. Они ноющие и усиливающиеся при поворотах тела.
В этом случае местные разогревающие мази и противовоспалительные средства снимут симптомы за два-три дня.
Стресс
Психоэмоциональные переживания косвенно также могут стать причинами болей в области сердца. Особенно это характерно для истеричных и неуравновешенных девушек. Обусловлено подобное спазмом сосудов и нарушением кровотока в сердце.
Анемия
Сниженный уровень гемоглобина будет вызывать гипоксию всех органов и тканей женщины. Это же будет способствовать перепадам артериального давления, что сказывается на кровотоке и может вызвать неприятные ощущения в области сердца.
Заболевания желудка и кишечника
Боли при патологиях ЖКТ также могут либо отдавать в околосердечную зону, либо там локализоваться. Наряду с этим будут другие признаки нарушения пищеварения — изжога, неприятная отрыжка, тошнота и другие.
Болезни поджелудочной железы
Поджелудочная железа находится слева в подреберье. Ее воспаление или нарушение оттока секрета при измернении диеты или других провоцирующих факторах могут приводить к интенсивным опоясывающим болям. Иногда они односторонние и похожи на сердечные, отдают в левую лопатку.
Пневмония
Если воспаление легких затрагивает нижние доли, или патологическая жидкость скапливается в плевральной полости глубоко слева, то при каждом вдохе женщина будет ощущать боли. На этом фоне также будут другие признаки воспаления — температура, слабость, вялость, кашель и т.д.
Диафрагмальные грыжи
Это достаточно редкая патология, при которой в диафрагме есть отверстия, через которые петли кишки из брюшной полости могут попадать в грудную клетку. О таких дефектах женщина может не знать до определенного момента. Ущемление кишечника будет сопровождаться болями, а если это в левой части диафрагмы, будет создаваться ощущение сердечных болей.
Рекомендуем прочитать статью о тромбофлебите после родов. Из нее вы узнаете о причинах заболевания, его опасности для мамы, проведении диагностики и лечения.
А здесь подробнее о нервах после родов.
Нагрузка на сердечно-сосудистую систему во время беременности и уже в послеродовом состоянии не проходит бесследно. Часто она провоцирует различные неприятные ощущения и обострение хронических заболеваний.
Но если боли в области сердца беспокоят постоянно или тревожат женщину, не проходят, лучше обратиться к специалисту для полного обследования и уточнения причины состояния.
Тахикардия и роды — можно ли рожать с тахикардией
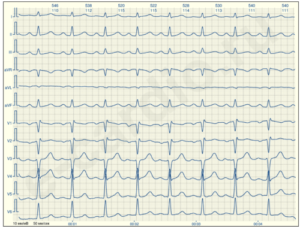
Тахикардия – это увеличение частоты сердечных сокращений (ЧСС) сверх нормальных показателей. Норма ЧСС у женщин до 50 лет – 60-90 ударов в минуту. Беременные женщины испытывают дополнительную нагрузку на организм, поэтому их пульс может подниматься до 110 уд/мин.
Повышение пульса в связи с яркими эмоциями или физической нагрузкой является нормальным. Если пульс повышается в спокойном состоянии, стойко держится на высоком уровне – это уже тахикардия.
Причины проявления тахикардии у беременных
Причин возникновения этого состояния много. Их можно подразделить на физиологические, связанные с беременностью и патологические.
- Частое употребление кофе и кофеиносодержащих напитков.
- Избыток массы тела или ожирение женщины.
- Стресс, волнение, эмоциональность.
- Вредные привычки – курение, приём алкоголя.
- Связанные с беременностью:
- Гормональная перестройка в организме.
- Ускорение обмена веществ.
- Повышенные нагрузки на сердечно-сосудистую систему из-за увеличения объёма циркулирующей крови.
- Анемия беременных.
- Смещение положения сердца на поздних сроках. Матка увеличивается в размерах, давит на диафрагму, все органы немного смещаются.
- Осложнения беременности – отслойка плаценты, токсикоз, угроза прерывания беременности, кровотечение.
- Воспалительные заболевания.
- Органические поражения сердца, заболевания сердечно-сосудистой системы – ишемическая болезнь сердца, кардиомиопатии, нарушение проводимости сердца, аритмии, нарушение мозгового кровообращения, пороки сердца.
- Заболевания органов дыхания, дыхательная недостаточность.
- Патологии нервной системы.
- Заболевания почек.
- Онкологические заболевания, опухоли.
Причиной учащённого сердцебиения во время беременности может стать любое экстрагенитальное заболевание. Большая нагрузка на организм женщины является плодотворной почвой для обострения хронических заболеваний и проявления органных недостаточностей.
Симптомы заболевания
Основной симптом – повышение ЧСС свыше 110 уд/мин. Во время беременности, особенно в третьем триместре, повышение пульса может быть вариантом нормы, поэтому нужно отличать усиленное сердцебиение по физиологическим причинам от патологического состояния.
Стойкое увеличение ЧСС с другими состояниями организма повод для обращения к врачу.
Симптомы, которые должны насторожить:
- Боль в области груди, сердца;
- Онемение частей тела;
- Головокружение;
- Тошнота, рвота;
- Обмороки;
- Повышенная утомляемость.
Риски и осложнения
Вероятность осложнений при тахикардии зависит от причины её возникновения и возраста беременной.
Если патология возникла на фоне физиологических причин или связана с беременностью, то прогноз у неё благоприятный. Специфического лечения не требует. При необходимости с должным врачебным и медикаментозным контролем увеличенное сердцебиение возможно купировать.
Во время родов самый тяжёлый период – потуги. На этой стадии увеличивается нагрузка на сердечно-сосудистую систему, повышается артериальное давление и пульс. При рождении ребёнка давление резко падает, что может привести к гипотонии.
Если тахикардия связана с патологией сердца или сердечно-сосудистой системы, то осложнения могут появиться ещё во время вынашивания плода. Преждевременные роды, сердечная недостаточность, ишемический инсульт, угроза жизни матери и плода – малый список возможных осложнений.
Схватки и роды
Основная задача во время родов при тахикардии – уменьшить нагрузку на сердечно-сосудистую систему. На всех этапах родов беременную наблюдает не только врач-гинеколог, но и кардиолог.
Обязательно отслеживают показатели пульса, артериального давления. А также необходимо измерять количество выделенной мочи, чтобы не было её застоя и дополнительного давления мочевого пузыря на матку.
При необходимости применяется поддерживающая лекарственная терапия для стимуляции сокращения матки. Период потуг нужно сократить по времени насколько возможно.
После рождения ребёнка женщине вводят обезболивающие препараты, чтобы извлечь послед. При кровопотере выше нормы кровь обязательно восполняется, чтобы не провоцировать сердечных осложнений.
Естественные роды и тахикардия
Естественные роды – сами по себе риск и большая нагрузка на организм даже при нормально протекающей беременности. Решение о том, можно ли рожать самостоятельно врач принимает на основе нескольких факторов.
Заключение врача-кардиолога
Если есть заболеваний сердца, кардиолог должен оценить степень их тяжести и возможные риски при естественных родах.
Проводятся диагностические исследования:
- Анализ крови. Для исследования состава крови, уровня определённых гормонов.
- ЭКГ. Для исследования работы сердца.
- УЗИ. Для оценки состояние сердца, функционирования клапанов.
- Пробы с нагрузкой. Исследования работы сердца при физической нагрузке.
Причина тахикардии
Если состояние вызвано физиологическими причинами или беременностью, не оказывает негативного влияния на организм матери и плода, то роды могут быть естественными. Необходим будет только врачебный, медикаментозный контроль.
Если учащённое сердцебиение – это симптом заболевания сердечно-сосудистой системы, то чаще всего рекомендуют оперативные роды через операцию кесарево сечение. Это исключает риск нагрузки на сердце, появление осложнений во время родов.
В случае спорных моментов собирается консилиум врачей. По его решению женщина может пойти на самостоятельные роды, но быть готовой к экстренной операции кесарево сечение.
Безусловно, женщина также принимает решение о способе своего родоразрешения, информированная врачом.
Особенности родов при тахикардии
Независимо от причины и вида патологии при родах необходимо присутствие врача-кардиолога. Беременная должна быть готова к экстренному кесареву сечению, если во время естественных родов начнутся осложнения и будет угроза жизни женщине или ребёнку.
Плановое кесарево сечение назначается только при декомпенсированной сердечной недостаточности, эндокардите или митральном стенозе.
Особенности родов при синусовой тахикардии
Синусовая тахикардия развивается, когда синусовый узел в сердце начинает генерировать лишние импульсы. Из-за этого возникает учащённое сердцебиение.
При синусовой тахикардии учащённое сердцебиение нарастает постепенно до 160 уд/мин. Приступы имеют эпизодический характер и опасности не представляет.
Специфичные меры при синусовой тахикардии не нужны – эта патология только в 10% случаях проходит с небольшими осложнениями. Женщине рекомендуются самостоятельные роды под контролем врача-кардиолога.
Если нарушения пульса возникли во время беременности, они самостоятельно пройдут через несколько месяцев после родов. Лечение не понадобится.
Особенности родов при пароксизмальной тахикардии
Пароксизмальная тахикардия – более серьёзное состояние, чем синусовая. Такой тип тахикардии характеризуется нарушениями ритма сердца и резким подъёмом ЧСС до 220 уд/мин и более.
Начало и конец приступа такой тахикардии внезапен. Лечение проводят только в условиях стационара.
Патология может возникать из-за:
- Гормональных нарушений;
- Электролитных нарушений;
- Как симптом порока сердца;
- Сильного переутомления.
Заболевание поражает предсердие и желудочки.
- Предсердный тип провоцирует недостаток кислорода в сердце, гормональные нарушения, заболевания эндокринной системы.
- Желудочковый тип – инфаркт, интоксикация или аллергия на лекарственные препараты, миокардит (воспаление мышечной ткани сердца).
При пароксизмальной тахикардии помимо непосредственно повышенного ЧСС также присутствуют следующие симптомы:
- Гипотония;
- Судороги ног;
- Чувство давления в сердце;
- Потливость;
- Расстройство желудочно-кишечного тракта.
Протекание родов при этом диагнозе спрогнозировать сложнее. Всё зависит от тяжести процесса и заболевания, вызвавшей тахикардию.
Если пароксизмальная тахикардия имеет непостоянный характер, учащение ЧСС умеренно, то естественные роды не противопоказаны. Состояние матери и плода вне угрозы.
Если у женщины имеются пороки, серьёзные нарушения работы сердца обязательно назначается плановая операция кесарева сечения. Противопоказанием к кесареву сечению считается повышенное давление в малом круге кровообращения (который проходит через лёгкие).
При естественных родах рекомендуется соблюдать два правила: женщина должна рожать на боку и в момент прорезывания головки нужно ввести лекарства для предотвращения кровотечения.
Тахикардия в послеродовом периоде
Тахикардия после родов может сохраняться несколько месяцев. Если она появилась во время беременности, то пройдёт самостоятельно без назначения лечения.
Увеличенное ЧСС, являющееся симптомом заболевания сердца, требует наблюдения у кардиолога и медикаментозного лечения. В течение года ЧСС придёт в норму. Тахикардия в послеродовом периоде – это остаточное явление.
Первая помощь при приступе тахикардии
Приступ учащённой ЧСС может наступить внезапно. Зачастую его провоцирует эмоционально-психическое напряжение.
Женщине нельзя паниковать, чтобы не ухудшить общее состояние во время приступа.
Рекомендуется сесть или лечь в удобной позе, глубоко, спокойно дышать, постараться расслабиться. Можно умыться холодной водой или приложить к лицу холодное полотенце.
В случае если приступы повторяются часто, врач назначает препараты на растительной основе, которые не влияют на плод (Валокордин, Корвалол).
Рекомендации при тахикардии у беременных
В большинстве случаев тахикардия во время беременности не несёт угрозы матери или плоду. Заболевание можно контролировать, ведя здоровый образ жизни.
Для улучшения общего самочувствия рекомендуется:
- Заниматься лёгкими физическими нагрузками, например, йогой или плаванием. Уровень активности должен быть подобран врачом.
- Регулярные долгие прогулки на свежем воздухе.
- Не нервничать, избегать стресса. Заняться медитацией.
- Отказаться от кофеиносодержащих напитков и продуктов (кофе, чай, энергетики, газированные напитки, шоколад), поддерживать водный баланс, пить достаточно воды.
- Придерживаться правильного питания В рацион включить продукты богатые магнием и калием – картофель, фасоль, курага, чернослив, печень, рыба.
Эти микроэлементы поддерживают работу сердца. А также снизить или исключить жирные, солёные продукты.
- Контролировать вес. Набор килограммов – неотъемлемое явление во время беременности, но вес не должен превышать норму.
В случае если женщина набирает вес слишком быстро, необходимо скорректировать питание и сесть на диету, назначенную врачом.
Если коррекция режима дня не помогает, врач назначает лекарственные средства, которые разрешены при беременности:
- Успокоительные средства на растительной основе — персен, новопассит, валериана, пустырник.
- Средства, поддерживающие работу сердца — панангин, магнерот.
- Средства, для борьбы с дефицитом микроэлементов. Витаминные комплексы с группой В, калием и магнием.
- Этиологическое лечение.
Если тахикардия возникала на фоне заболевания, назначается терапия для его коррекции.





