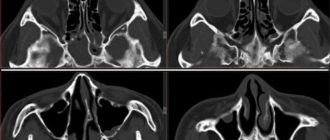
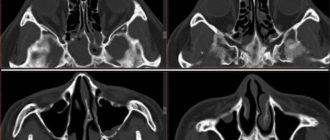
Киста в гайморовой пазухе — причины, симптомы, когда нужна операция
Киста верхнечелюстной (гайморовой) пазухи — доброкачественное разрастание слизистой оболочки околоносовой пазухи, которое состоит из двух слоев тонкостенной слизистой оболочки, с расположенными в нем железками, которые вырабатывают жидкость (слизь), наполняющую кисту. Чаще всего это патологическое образование возникает в связи с тем, что выводной проток железы перестает функционировать и закупоривается, в результате железа переполняется секретом, растягивается, превращается в кисту, заполняющая часть гайморовой пазухи.
Кисты, находящиеся в верхнечелюстных пазухах, присутствуют у 20% людей
Чаще всего их обнаруживают случайно, после выполнения панорамных снимков на приеме у стоматолога или при обследовании околоносовых пазух при симптомах хронических и затяжных воспалительных заболеваний слизистой полости носа и околоносовых пазух (хронический и аллергический ринит, ринофарингит, синусит, полипы), особенно при постоянном наличии неприятных ощущений, которые сильно ухудшают повседневную жизнь.
Причины развития кисты
По обе стороны носа у нас расположены две костные полости, называемые верхнечелюстными (или гайморовыми) пазухами.
Выстилающая их изнутри оболочка имеет множество желез, которые постоянно выделяют слизь. Если по какой-то причине проток железы закупоривается, она начинает наполняться собственным продуктом.
В итоге возникает шарообразное образование — это и есть гайморова киста.
Причинами, которые способствуют образованию кисты верхнечелюстной пазухи, считаются:
- При аномальное строение полости носа (опущение неба, неправильный прикус, деформация перегородки, неправильное строение соустья, которое мешает естественному прохождению воздушного потока).
- Хронические процессы воспаления в придаточных пазухах, которые способствуют закупориванию выводящего канала слизистых желез (гайморит, ринит аллергического или вирусного генеза).
- Заболевания стоматологического характера, которые локализуются в альвеолярных отростках на верхней челюсти.
- Полипозные разрастания в носу.
- Воспаление аденоидов и их разрастания.
- Вредные условия труда — постоянне выдыхание пыли или длительный контакт с химикатами. Такая ситуация вызывает активизацию слизистых желез, и избыточное продуцирование секрета.
- Травмы носа или верхней челюсти.
Симптомы и диагностика кисты гайморовой пазухи
Признаки кисты верхнечелюстной пазухи полностью зависят от размера самого образования и его размещения.
Если киста локализуется в нижней части гайморовой пазухи даже при больших размерах уплотнения — может не мешать пациенту, а при ее расположении в верхней части пазухи и небольшое образование вызывает крайне неприятные ощущения из-за давления на рядом размещенные нервы.
Признаками наличия кисты в верхнечелюстной пазухе могут быть:
- заложенность носа в правой или левой пазухе, в зависимости от расположения образования кисты;
- постоянное стекание слизи по задней стенке глотки, особенно при изменении и положения тела и резких движениях;
- ком в горле;
- дискомфорт и боли в области верхней челюсти, иррадиирущие в глазницу и висок;
- появление головной боли, имеющей характер приступов, мигрени;
- болевые ощущения в области пазухи, возникающие при наклонах, нырянии в воду;
- выраженный дискомфорт около лба, височной и затылочной части;
- возможное головокружение;
- спонтанная раздражительность и уменьшение продуктивности труда;
- нарушение памяти, сбивается сон и становится хуже аппетит.
Так выглядит киста в гайморовой пазухе при эндоскопическом обследовании
При росте образования — киста начинает давить на окружающие нервы и ткани, тем самым, причиняя боль, отзывающуюся в височной части головы, в области глаз и зубов.
Диагностика
Основным методом диагностики кисты гайморовой пазухи является рентгенологическое исследование с последующей диагностической пункцией верхнечелюстной пазухи для уточнения диагноза
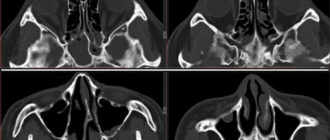
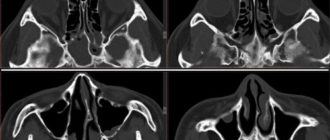
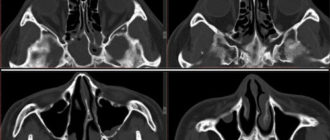
Дополнительными методами обследования — контрастная рентгенография придаточной пазухи носа и компьютерная томография, что позволяет уточнить размер кисты и ее расположение в гайморовой пазухе.
В современной медицине используют:
- Рентгенологическое исследование верхнечелюстных пазух. Киста левой верхней челюстной пазухи выглядит как выпячивание округлой формы, расположенное на одной из стенок и имеющее четкие и гладкие контуры.
- Компьютерная томография.
Это современный метод, который позволяет оценить внутреннее строение пораженной зоны и выявить патологию любого размера.
- Диагностическая пункция. Это довольно старый и не очень достоверный метод. С его помощью можно выявить только достаточно крупные образования.
Подтвердит диагноз жидкость с оранжевым оттенком, так как она является специфической для полости кист.
- Синусоскопия. Этот метод заключается в применении эндоскопа, который вводят в полость пазухи через выводное соустье.
Таким образом врач может детально рассмотреть все патологические процессы и при необходимости сразу взять ткани для биопсии или провести лечение.
Лечение кисты верхнечелюстной пазухи
Заниматься лечением кисты гайморовой пазухитерапевтическими способами бессмысленно, необходимо хирургическое вмешательство.
Такую кисту запрещается греть, воздействовать на нее физиотерапией из-за возможного развития гайморита в обширной стадии, а применение различных капель и спреев вообще бездейственно при таком диагнозе.
Лечение кисты верхнечелюстной пазухи – хирургическое:
- классическое оперативное вмешательство;
- эндоскопическое удаление кисты.
Хирургическое вмешательство проводится при уточнения диагноза и наличии показаний, которые определяются ЛОР- врачом индивидуально для каждого пациента, в основном когда имеются жалобы, которые снижают качество жизни — если киста мешает или доставляет дискомфорт в независимости от размера образования, даже если не превышает норму.
Показаниями к плановому оперативному вмешательству считается — наличие осложнений и самих жалоб пациентов.
Осложнениями кисты верхнечелюстной пазухи может являться:
- появления гайморита в хроническом состоянии с частыми обострениями;
- начало процесса отмирания костных тканей;
- при увеличении объема кисты – изменения анатомии самого черепа, иногда появляется ухудшение зрения и двоение в глазах из-за смещенных глазных яблок и уменьшения их подвижности. С этими жалобами пациент обращается за помощью к врачу-офтальмологу, а не к лору, что и приводит к запущенному состоянию заболевания.
При самостоятельном опустошении кисты верхнечелюстной пазухи (хотя и встречаемом не часто), когда она лопается, происходит вытекание внутренней жидкости через носовые проходы. Но осложнение при этом состоит в том, что некоторая часть жидкости может остаться внутри и спровоцировать начало процесса заражения тканей органов.
Верхнечелюстная киста, не причиняющая боли и дискомфорта пациенту, не вызывает надобности удаления, необходимо лишь показываться периодически лечащему врачу.
Операция по удалению кисты — методики
Самым распространенным методом оперативного лечения кисты гайморовой пазухи является классическая операция, которая заключается в проведении разреза под губой, вскрытии передней стенки пазухи и удалении кисты через этот разрез.
Эта хирургическая операция травматична, к тому проводится под общей анестезией и приносит пациенту дискомфорт, который отражается на протекании послеоперационного периода, но главным недостатком этого метода является нарушение целостности стенок пазухи.
Отверстие, которое делается в стенке пазухи, в процессе операции зарастает рубцами и закрывается костной тканью, а в дальнейшем нарушает физиологию слизистой оболочки гайморовой пазухи.
Поэтому больные жалуются на дискомфорт в области верхней челюсти, а также они часто страдают рецидивирующими и затяжными синуситами.
Эндоскопическое удаление кисты гайморовой пазухи
Более физиологичным методом удаления кисты околоносовой пазухи является применение эндоскопической технологии, которая позволяет удалить кисту безболезненно, без разреза на лице и физиологично.
Эндоскопический инструмент вводится через нос через естественное отверстие, через которое сообщает полость носа и гайморову пазуху
Через него удаляется кистозное образование. Эта методика не требует применения наркоза, почти не имеет противопоказаний и очень редко сопровождается осложнениями.
Верхнечелюстной синусит: симптомы и правила лечения
Воспаление слизистых оболочек в верхнечелюстных (гайморовых) пазухах называют верхнечелюстным синуситом или гайморитом.
Воспалительный процесс охватывает как слизистые, так и подслизистые, надкостные и костные ткани в районе верхней челюсти.
Согласно статистическим данным, эта болезнь встречается чаще других заболеваний, связанных с носовыми полостями. Причем подвержены данной патологии любые пациенты вне зависимости от возраста.
Какие бывают виды верхнечелюстного синусита?
По этиологии верхнечелюстной синусит подразделяется на следующие разновидности:
- Риногенный. Такая форма заболевания может развиться на фоне насморка, грибковых или инфекционных расстройств. Поначалу происходит формирование в носовых полостях, а в дальнейшем воспалительный процесс охватывает придаточные пазухи в районе верхнечелюстного ряда.
- Гематогенный. Причина развития такого заболевания чаще всего кроется в воспалительном очаге. Инфицирование пазухи происходит через кровоток.
- Травматический. Формируется после травмы верхнечелюстного ряда.
- Вазомоторный. Образуется на фоне нарушенной реакции на воздействие холодного воздуха, неприятного аромата и прочих внешних раздражителей.
- Одонтогенный. Источник проблемы – воздействие патогенных бактерий на поврежденные зубы верхнечелюстного ряда. Помимо этого, такая форма заболевания способна развиться в качестве осложнения после удаления зуба или постановки пломбы.
- Аллергический. Причиной формирования такой разновидности недуга является аллергический ринит.
По течению заболевания и выраженности признаков верхнечелюстной синусит бывает острой и хронической формы. Гайморит острого течения в свой черед бывает:
- Катаральным. Чаще всего такую форму сложно отличить от простого насморка, так как оба заболевания характеризуются схожей симптоматикой (заложенностью носа и обильными выделениями из носовых полостей). Подобное расстройство может закончиться полным выздоровлением либо преобразованием в гнойную форму.
- Гнойным. Для этой разновидности гайморита свойственно скопление гнойного экссудата в гайморовых пазухах. В сравнении с катаральным верхнечелюстным синуситом характеризуется возникновением сильной головной боли и ухудшением самочувствия пациента.
Причины верхнечелюстного синусита
Благоприятствовать формированию воспаления гайморовых пазух способны многие факторы. Чаще всего верхнечелюстной синусит формируется на фоне:
- всевозможных инфекций, протекающих в верхних дыхательных органах;
- продолжительного воздействия на организм холодной температуры;
- различных аллергических реакций;
- хронического насморка;
- деформации перегородки носа;
- аденоидита;
- стоматологических патологий в верхнечелюстном ряде и хирургического лечения этого участка;
- ВИЧ-инфекции или прочих нарушений, из-за которых происходит ослабление иммунитета.
Кроме того, способствовать прогрессированию воспалительного процесса могут следующие факторы:
- нездоровый образ жизни, частое употребление алкогольной продукции, наркотических веществ, а также курение;
- наличие генетических патологий;
- загрязненная окружающая атмосфера;
- недостаточное развитие внутренних носовых проходов, из-за чего затруднена дыхательная функция через нос;
- множественные травмы и ушибы в районе носовых полостей;
- наличие новообразований, негативным образом воздействующих на осуществление дыхательной функции.
Причем причина формирования патологии может крыться как в воздействии одного фактора, так и сразу нескольких.
Симптомы
Главными симптомами любой разновидности верхнечелюстного синусита являются затрудненная дыхательная функция и присутствие заложенности носа. Возникновение прочих признаков обусловлено характером течения патологии. Для острой формы воспалительного процесса в гайморовых пазухах характерно:
- резкое повышение температуры;
- насморк – поначалу наблюдается выделение прозрачной слизистой жидкости, которая спустя 7 дней преобразуется в гнойный секрет;
- частое чихание;
- болезненные проявления в верхних участках лица и в голове, нарастающие во время движений головы, чихания или кашля;
- ухудшение или полное отсутствие обонятельной функции;
- гнусавость.
На фоне хронического течения патологии, при обострении отмечается аналогичная симптоматика, а в периоды ремиссии проявляются слабо выраженные симптомы непостоянного характера в виде:
- повышенной слезоточивости;
- постоянного насморка, неподдающегося терапии и часто преобразующегося в гнойный вид;
- признаков катаральной формы синусита – на фоне отека слизистых беспокоит чувство стекания слизистого секрета по задней поверхности гортани;
- периодических головных болей;
- тяжести в области лица, распирающих ощущений;
- частого появления отечности в утренние часы;
- воспаления конъюнктивы;
- полного отсутствия обонятельной функции.
Все вышеперечисленные признаки могут проявиться как при одностороннем верхнечелюстном синусите, так и при двусторонней форме заболевания.
Как диагностируют верхнечелюстной синусит?
При обнаружении любых признаков, из-за которых появляются подозрения на развитие гайморита, следует незамедлительно обратиться за консультацией к отоларингологу. Квалифицированный врач с легкостью сможет выявить наличие синусита в ходе осмотра.
Однако, чтобы подтвердить диагноз, требуется провести инструментальное обследование больного. Прежде чем отправить пациента на диагностику, доктор знакомится с его историей болезни, чтобы определить вероятный первоисточник проблемы. Кроме того, нужно определиться со степенью выраженности симптоматики, благодаря чему можно отличить хроническую патологию от острой формы заболевания.
Чтобы диагностировать верхнечелюстной синусит, отоларинголог может назначить следующие инструментальные методы исследования:
- рентгенография;
- магнитно-резонансная томография;
- риноскопия – осмотр полостей носа посредством специального инструментария;
- эндоскопическое обследование;
- ультразвуковая диагностика;
- диагностическая пункция – забор слизистого секрета, содержащегося в синусе, чтобы сделать бактериологический посев и выявить чувствительность возбудителей к антибактериальным средствам;
- диафаноскопия с помощью лампочки Геринга.
В качестве дополнительной диагностики может быть назначена консультация стоматолога. Когда диагноз будет подтвержден, отоларинголог подбирает наиболее подходящие в каждом конкретном случае методы лечения.
Виды лечение верхнечелюстного синусита
Лечить воспаление верхнечелюстного синуса следует под врачебным контролем. Для начала доктор назначает консервативное лечение. Выбор медикаментов обусловлен формой патологии и фактором, спровоцировавшим её формирование.
Чаще всего при гайморите назначают прием следующих групп препаратов:
- Секретомоторных и секретолитических (Амброксола, Бромгексина). Лекарства этой группы способствуют улучшению выведения слизи из носовых пазух, а также снижению выраженности признаков.
- Нестероидных противовоспалительных средств (Диклофенака, Ибупрофена), жаропонижающих (Ибуклина, Аспирина), глюкокортикостероидов местного действия (Будесонида, Флутиказона). Под действием подобных медикаментов останавливается воспалительный процесс. Кроме того, они помогают остановить формирование слизистого секрета и купировать болезненные проявления.
- Антибиотиков. Благоприятствуют гибели патогенных микроорганизмов, восстановлению стерильности гайморовых полостей. Чаще всего в терапевтических целях при верхнечелюстном синусите назначают лечение Амоксициллином. В случае, когда спустя 3 дня после начала использования не наблюдается изменений в состоянии, в качестве вспомогательного средства выписывают прием клавулановой кислоты. Кроме того, могут быть назначены антибактериальные препараты местного воздействия (Изофра, Биопарокс, Полидекса). Для получения максимального эффекта от антибиотикотерапии предварительно следует провести тест на наличие чувствительности к антибиотикам.
- Антигистаминных препаратов (Лоратадина, Дезлоратадина, Цетиризина). Способствуют блокировке высвобождения медиаторов воспалительного процесса. Лекарства из этой группы показаны при верхнечелюстном синусите аллергической этиологии.
- Сосудосуживающих препаратов локального действия (Нафазолина, Оксиметазолина, Ксилометазолина). Благоприятствуют улучшению состояния на фоне экссудативного гайморита. Помогают снять отёчность, уменьшить количество слизистых выделений, облегчить дыхательную функцию. Но назальными каплями и спреями не следует пользоваться больше 7 дней, так как они способны вызывать привыкание.
Когда инструмент вынимают из гайморовой пазухи, полость промывают посредством раствора Фурацилина. Пункция способствует быстрому восстановлению дыхательной функции через нос, улучшению самочувствия больного, устранению интоксикации. Хирургическое вмешательство показано:
- на фоне выраженного болевого синдрома;
- для забора патологического секрета на лабораторную диагностику;
- при отсутствии эффекта после медикаментозного лечения;
- чтобы ввести контрастное вещество;
- если начали развиваться осложнения;
- когда уровень слизистого содержимого на рентгеновской пленке остается неизменным;
- при закупорке природных соустий (соединений) в носовых полостях.
Благодаря проведению прокола восстанавливается дыхание через нос, устраняются признаки интоксикации, улучшается самочувствие в целом. Если манипуляция выполнена правильно, рецидивов гайморита не наблюдается.
Народная медицина в лечении верхнечелюстного синусита
При верхнечелюстном синусите в качестве вспомогательного лечения можно прибегнуть к помощи средств нетрадиционной медицины. Но одновременно следует продолжать принимать лекарства, назначенные отоларингологом.
Дома в терапевтических целях при гайморите можно проводить такие процедуры:
- Промывать носовые полости солевым раствором, приготовленным собственноручно или аптечным (Аквамарисом, Солином, Долфином). Это помогает очистить и увлажнить слизистые, ускорить выведение содержимого, уменьшить отек и воспалительный процесс.
- Делать ингаляции, используя специальное устройство – небулайзер, или подручные средства. С этой целью можно прибегнуть к помощи травяных настоев, в состав которых входят одно или несколько растений (ромашка аптечная, календула, эвкалипт, перечная мята, шалфей и пр.). Для приготовления средства нужно 1 ст. ложку измельченной травы залить горячей водой в количестве 250 мл и настоять на протяжении получаса. Также в состав можно влить 3-5 капелек эфирного масла (мяты, пихты, эвкалипта). При периодическом выполнении процедуры (по 5 минут на протяжении недели) уходит отёк и облегчается дыхательная функция.
- Ставить компрессы. Прогревание полостей носа на фоне гайморита не рекомендуется, поскольку под влиянием тепла воспаление может распространиться на близлежащие ткани. В этом случае оптимальным вариантом является применение глины, тёртого прополиса и мёда, а также салфеток, смоченных в травяных отварах. Подобные манипуляции способствуют уменьшению признаков и улучшению состояния.
Профилактические меры
Для предупреждения возможных рецидивов синусита нужно выполнять определенные профилактические действия:
- Регулярно посещать доктора, чтобы своевременно выявить и снять воспаление.
- Увлажнять носовую слизистую, проводя ингаляции и промывания.
- Употреблять здоровую пищу, содержащую вещества, способствующие правильному функционированию организма.
- Исключить вредные привычки.
- Исключить или минимизировать контакт с раздражителями.
- Своевременно лечить заболевания, способные спровоцировать развитие синусита.
- Регулярно убирать в помещении и увлажнять воздух.
Каковы осложнения верхнечелюстного синусита?
Если игнорировать признаки гайморита или поздно приступить к терапии, есть возможность формирования серьёзных негативных последствий:
- хронического воспаления слизистых гортани;
- кислородной недостаточности;
- дакриоцистита;
- апноэ;
- распространения воспалительного процесса в полости черепа с последующим поражением мозга;
- гнойного повреждения костной ткани черепа – в подобной ситуации требуется оперативное вмешательство;
- заражения крови.
Любое из вышеперечисленных осложнений может стать причиной летального исхода.
Заключение
Верхнечелюстной синусит – это серьезная болезнь, поэтому лечиться самостоятельно категорически запрещено. Если своевременно не обратиться за помощью к специалисту, могут развиться тяжелые осложнения. Вообще исход заболевания положительный, и многим пациентам даже не приходится проводить операцию. Продолжительность курсовой терапии обусловлена выраженностью клинической картины.
Вам также может понравиться
Воспалительные заболевания придаточных пазух носа
Придаточные пазухи носа – это полости в костях черепа, которые через небольшие отверстия (соустья) связаны с полостью носа. Биологическая роль этих пустот состоит в уменьшении массы черепа, кроме того, они являются резонаторами и придают голосу каждого человека свой неповторимый тембр.
Полипы образуются не просто так. Это реакция слизистой оболочки на хроническое раздражение. Процесс образования полипов можно образно сравнить с появлением волдыря и мозоли на ноге при ношении неудобной обуви.
Различают несколько придаточных пазух:
- Решётки (лабиринт решетчатой кости) – множество мелких полостей в толще решетчатой кости.
- Гайморовы пазухи (верхнечелюстные пазухи) – по имени ученого-медика, впервые описавшего ее).
- Клиновидная пазуха.
Образно пазуху можно представить в виде бутылочки с узким горлышком, е это горлышко «открывается» в просвет полости носа. Горлышки, а по научному соустья всех пазух, кроме клиновидной, открываются в одно определенное место — под среднюю носовую раковину.
Посмотрите как это выглядит на схеме на примере гайморовых и лобных пазух.
Гайморовы пазухи (Г) имеют выводное соустье сверху, а лобные пазухи (Л) — снизу, это как бы перевернутые вверх дном бутылочки.
Эта схема, конечно же утрирована. В жизни все несколько сложнее…
Зачем это надо?
Каждая пазуха изнутри покрыта слизистой оболочкой, такой же, как и полость носа. Слизистая облолочка, несмотря на кажущуюся нежность и уязвимость — это мощнейший защитный барьер, непроницаемый для большинства инфекций.
Для природы нет лучшего способа защитить какой либо уязвимый орган, чем покрыть его слизистой оболочкой. А таких органов в непосредственной близости к носу — предостаточно: головной мозг, глазницы, крупные сосуды и нервы.
Слизистая оболочка вырабатывает слизь, которая содержит целый ряд защитных веществ, нейтрализующих микробы. Процесс образования слизи постоянный, поэтому она должна постоянно отводится. Для этого и нужны соустья — через них слизь отводится в полость носа.
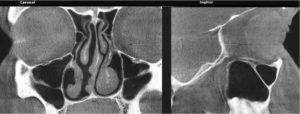
Рис. 3 Компьютерная томография придаточных пазух носа. Стрелки показывают на выводные соустья гайморовых пазух.
Причём отводится она не «самотёком». Поверхность слизистой оболочки покрыта микроскопическими ресничками. Эти реснички находятся в постянном движении и именно они продвигают слизь по направлению к соустью пазухи.
Когда человек заболевает респираторной вирусной инфекцией, секреция слизи в носу и в пазухах возрастает. Если соустье пазухи имеет достаточный диаметр (для крупных пазух это 2,5-3 мм), слизь успевает полностью эвакуироваться и не накапливается в пазухе.
Если же размер соустья окажется меньше необходимого, слизь не сможет выйти и пазуха начинает ею заполняться. Появляется чувство давления и распирания в проекции пазухи.
Существует 3 причины, по которым соустье пазухи может быть сужено:
- Сильный отёк слизистой оболочки, окружающей соустье (характерно для некоторых респираторных вирусных инфекций).
- Индивидуальные анатомические особенности (природно узкое соустье).
- Объемный патологический процесс в зоне соустья: полип или опухоль, гипертрофия средней раковины, искривление перегородки носа в верхнем отделе.
Хоть носовая слизь и представляет собой коктейль из антимикробных веществ, но при застое слизи их активность снижается и она превращается в питательный «бульон» для микроорганизмов, чем последние непременно пользуются. При присоединении микробной инфекции слизь превращается в гной — она мутнеет, приобретает неприятный запах.
Вот так получаются основные симптомы воспаления в пазухе — боль в проекции пазухи, гнойные выделения из носа, интоксикация (подъем температуры тела, слабость)
Воспалиться может как одна, так и несколько пазух. Воспаление гайморовой пазухи называют гайморит, лобной пазухи – фронтит, решетчатого лабиринта – этмоидит, клиновидной пазухи – сфеноидит.
ДИАГНОСТИКА:
задача, которую необходимо решить при обследовании пациентов с синуситами, это из за чего произошла закупорка соустья. Какая из трёх причин (см.выше) сужения соустья пазухи имеется у данного конкретного пациента. От этого зависит алгоритм лечения и прогноз.
Если воспаление в пазухе вызвано причиной №1 (отёком слизистой оболочки, окружающей соустье), то в подавляющем большинстве случаев победного результата удается достичь медикаментозно, без проколов и иных инвазивных манипуляций.
Если причинами №2 и №3 — будьте уверены, что без хирургического расширения соустья невозможно достичь нормального дренажа пазухи и, соответственно, долгосрочного результата. Любая простуда может спровоцировать новое обострение.
Такой человек может страдать от синусита (гайморита, фронтита, этмоидита или сфеноидита) всю жизнь, становясь постоянным «клиентом» ЛОР-врачей.
Первым этапом проводится диагностическая эндоскопия носа. Эндоскопия позволяет под 30-кратным увеличением рассмотреть все структуры полости носа, подойти к месту выхода соустий и увидеть, есть ли отделяемое из пазух и есть ли в полости носа что-то, затрудняющее отток из-под средней раковины.
Для того, чтобы увидеть, что творится внутри самой пазухи и проследить весь выводной путь из пазухи, проводится компьютерная томография придаточных пазух носа. Это рентгеновское исследование.
Однако в отличие от традиционного рентгеновского снимка, компьютерный томограф позволяет выполнять трехмерное сканирование исследуемого участка тела и получать изображения с высочайшим разрешением.
Изображения, полученные при помощи томографа имеют ни с чем не сравнимую диагностическую ценность.
Вот так должна выглядеть область средней носовой раковины в норме. Промежуток между средней носовой раковиной и боковой стенкой носа в идеале должен быть равен 3 мм. Это пространство необходимо для нормального оттока слизи из соустья пазухи.
Промежуток между средней раковиной и перегородкой также должен быть равен 3 мм. Он называется обонятельная щель, потому что именно здесь находятся рецепторы, воспринимающие запахи.
Анатомия средней раковины в норме. Из соустья пазухи выделяется мутное отделяемое. Отток свободный. С таким гайморитом можно справиться медикаментозно.
Прокол и дренирование пазухи, а также другие инвазивные мероприятия не показаны!
Гипертрофированная (увеличенная) средняя раковина. Она имеет такие большие размеры, что заполняет всё пространство между перегородкой и боковой стенкой. Такая раковина как пробка закрывает отток из соустья гайморовой пазухи. У пациента хронический гнойный гайморит.
Необходимо хирургическое лечение — частичная резекция средней раковины. Это восстановит отток из пазухи и навсегда избавит пациента от обострений гайморита.
Крошечный полип только показался из-под средней раковины. Он тоже закрывает соустье пазухи и провоцирует у данного пациента хронический гайморит справа. Такой полип можно увидеть только при помощи эндоскопа!
Для того, чтобы избавить человека от гайморита необходимо хирургическое лечение — удаление полипа.
Аналогичная ситуация, более крупный полип.
Обратите внимание на фотографию. У этого пациента правая половина носа без проблем, а с левой имеется утолщение перегородки в верхнем отделе. Это утолщение (красная стрелка) прижимает нормальную средюю раковину (*) к боковой стенке. Получается, что она закрывает отток из соустья. Как результат — хронический гайморит и фронтит слева.
ЛЕЧЕНИЕ:
История вопроса.
Это удивительно, но еще в конце 19 века немецкий профессор А. Оноди подробнейшим образом исследовал и описал анатомию всех придаточных пазух носа и их выводных соустий. Еще удивительнее, что почти 2 века эти знания никому не пригодились.
В медицине прочно устоялись взгляды, что если слизистая оболочка в пазухе часто воспаляется, значит виновником воспаления является именно слизистая оболочка и ее необходимо полностью удалить.
Поразительная логика, не правда ли? Пациентам выполнялись так называемые радикальные операции, при которых удалялась вся воспаленная слизистая оболочка до обнаженной кости. Впоследствии она замещалась функционально неактивной рубцовой тканью.
Все острые воспалительные процессы в пазухах лечились промываниями по Проецу (знакомые многим под именем «кукушка») или проколами пазух с вымыванием гноя и введением антисептиков.
Но то был 19 век! Антибиотиков еще не придумали, поэтому доктора старались как могли облегчить страдания больного. В 50-х годах 20-го века стало понятно, что что-то мы (врачи) делаем неправильно. Появлялись и накапливались новые знания и строении и функционировании пазух.
Новые разработки в области оптики позволили создать широкоугольные эндоскопы малого диаметра, с помощью которых стало возможным обследовать полость носа. Так зародилось новое направление в ЛОР-хирургии, которое называется функцицональная эндоскопическая хирургия носа и придаточных пазух.
Основная идея этого направления — восстановление нормально оттока слизи из пазухи, что приводит к ее самоочищению и выздоравлению.
К сожалению отечественная медицина оказалась самой тяжелой на подъем! Только в 1991 году группа профессоров из СНГ в количестве 10 человек была приглашена в Австрию в город Грац для обучения основам эндоскопии. Среди них был мой уважаемый учитель профессор Серафим Захарович Пискунов.
Очень грустно, но и по сей день в большинстве лечебных учреждений широко используются проколы и кукушки, проводятся радикальные операции. Процедуры эти неприятные для пациента, а самое главное далеко не всегда излечивают от синусита!
Если в полости носа имеется какое либо анатомическое нарушение, затрудняющее естественный отток содержимого из пазухи, необходимо проведение малотравматичной эндоскопической операции для его устранения. Эндоскопический контроль позволяет прицельно удалить препятствие в зоне средней раковины.
Таким образом объем удаляемых тканей очень небольшой. Операция выполняется, как правило под общим обезболиванием. Послеоперационный период переносится достаточно легко., общее состояние напоминает простуду. Полное восстановление после операции проходит в течение 1 недели.
Это позволит полностью избавится от заболевания и забыть о сезонных обострениях.
Эндоскопическая картина после операции. Под контролем оптики удалены несколько клеток решетчатой кости под средней раковиной, что позволило открыть соустья воспалённой гайморовой пазухи (большая стрелка) и других решёток (маленькие стрелки). Новые соустья широкие, гной из них не выделяется, пациент излечен.
Если нет анатомического блока соустий, но у пациента присутствует выраженный болевой синдром и необходимо удалить гной из пазухи, мы применяем ЯМИК-катетер. Это эффективная и безболезненная альтернатива традиционному проколу.
ЯМИК-катетер это разработка ученых ярославского медицинского института.
Он представляет собой систему латексных трубочек и манжет, которые позволяют создать в полости носа отрицательное давление и откачать содержимое всех воспаленных пазух при помощи обычного шприца.
*** Использование материалов сайта только с разрешения автора и ссылкой на первоисточник.
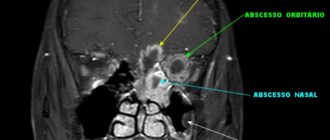
Мицетома: что это, синусотомия гайморовой пазухи на КТ, грибок носа симптомы и лечение
Мицетома гайморовой пазухи – хроническое заболевание околоносовых полостей, вызываемое грибком рода Aspergillus. Во время болезни не происходит поражение слизистых оболочек носа, мицелий разрастается, образуя объемный шар.
По официальной статистике, патология занимает первое место среди синуситов, вызванных микозом. По мере развития ухудшается качество жизни, возникает заложенность и боль в области верхней челюсти. Организм постепенно отравляется спорами, есть риск заражения других органов.
Требуется комплексное лечение, важную роль в котором отводят приему противогрибковых препаратов.
Что такое мицетома гайморовой пазухи, код по МКБ-10
Мицетома – множественное скопление рыхлых полипов в гайморовых пазухах. Они собраны из шарообразного мицелия грибов Aspergillus, вязких выделений коричневого оттенка.
Обычно располагается с одной стороны носа, медленно разрастается, не поражает ткани околоносовых полостей. Опасность заболевания в медленном развитии, грибок может несколько месяцев не беспокоить человека.
Первые признаки патологии появляются, когда мицетома достигает больших размеров, что приводит к нарушению дыхания. Код заболевания по МКБ-10 – J32.0.
В западной литературе заболевание называют fungus ball, что переводится как «грибной шар». Это связано с внешним видом новообразования.
Причины возникновения
Мицетома развивается на фоне сразу нескольких причин. из них – попадание спор грибка в пазухи носа. Заболевание проявляется медленно, с момента заражения может пройти несколько месяцев. Микоз передается воздушно-капельным либо контактным путем, но чаще всего грибок попадает при открытых механических повреждениях.
Возбудитель – Aspergillus, но в справочниках описаны случаи разрастания мицетомы от спор рода Candida. В отоларингологии отдельно рассматривают, как возбудителя одонтогенный гайморит, когда патоген попадает в носовые структуры при стоматологических проблемах с верхними зубами. Рост спор усиливается при использовании цинксодержащих пломбировочных материалов.
Факторы и группы риска
Выделяют несколько факторов, способных провоцировать развитие мицетомы. Основные из них:
- частый и бесконтрольный прием антибиотиков;
- снижение иммунитета, частые стрессы;
- злокачественные новообразования в организме;
- аутоиммунные заболевания;
- наличие грибковой инфекции;
- дисбактериоз, изменение бактериальной флоры;
- плохая экологическая обстановка в регионе.
К группе риска по этому заболеванию относят пожилых людей и маленьких детей. Чаще диагностируется у лиц из неблагополучных социальных групп. Опасна болезнь во время беременности, так как есть риск распространения на другие органы.
В последние годы мицетома диагностируется все чаще из-за доступности антибиотиков. Нарушение естественной микрофлоры в организме считается основным провоцирующим фактором.
Что собой представляет гаймороэтмоидит изложено в данном материале.
Симптомы и характерные признаки
Мицетома в гайморовой пазухе имеет тенденцию к медленному, но стойкому прогрессированию. Человек может долгое время не подозревать о наличии патологического процесса. Первые симптомы появляются, когда грибковый шар достигает больших размеров, разрастается по всех полости. Признаки:
- появление дискомфорта, болевых ощущений в области верхней челюсти;
- выделения из носа, имеющие творожную консистенцию и зловонный запах;
- кровотечения;
- заложенность;
- потеря обоняния (аносмия);
- повышение температуры тела;
- головные боли.
Может ли болеть глаз при гайморите рассказано в этой статье.
Эндоскопическое исследование
Во время процедуры применяют эндоскоп. Он представляет собой тонкую трубку с камерой и источником света на конце. Ее вводят в пазуху носа, изображение выводится на монитор компьютера.
Эндоскопия позволяет оценить размеры мицетомы, ее локализацию и степень поражения околоносовой полости. Кроме того, во время процедуру можно дополнительно взять образцы тканей для дальнейшего изучения в лаборатории.
Исследование может доставлять дискомфорт пациенту, иногда применяют местную анестезию. Время диагностики – 15-30 минут.
Микробиологическое
Споры грибка диагностируются с помощью лабораторных методов только при существенном разрастании. На ранних стадиях болезнь крайне сложно обнаружить без проведения биопсии тканей.
Для микробиологического исследования используют носовые выделения, частички мицетомы, полученные при эндоскопии. Анализ позволяет с точностью определить род патогена, что важно для назначения медикаментозного лечения.
При изучении исключают различные микробные заболевания синусов, злокачественную природу новообразования.
Почему возникает киста гайморовой пазухи узнаете тут.
Компьютерная томография
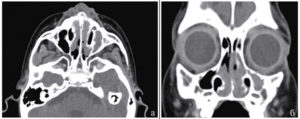
Надежный и информативный диагностический метод. Его эффективность обусловлена внешним видом мицетомы на поздней стадии. В отличие от полипов и раковых клеток, микоз имеет высокую плотность, сравнимую с металлом.
При выведении изображения на томограф, можно заметить объемную шарообразную массу с незначительными структурными изменениями. Плюс метода – полная безопасность для организма, быстрота проведения и возможность использования снимков.
Кроме того, на КТ можно обнаружить поражения тканей на фоне патологии, что актуально в запущенных формах.
Лечение
Грибковый гайморит поддается лечению практически на любом этапе своего развития. Задача терапии заключается в снятии симптоматики, полном уничтожении микоза и укреплении собственных защитных сил организма. Применяют консервативные методы, при большом размере грибкового шара рекомендуется хирургическое вмешательство.
Лечение грибка носа – долгий процесс. Его результативность зависит от грамотно подобранной стратегии терапии, соблюдения рекомендаций.
Хирургическое вмешательство – операция
Назначается при существенном разрастании мицетомы в гайморовой пазухе, когда шар занимает практически весь объем полости. Разработано несколько вариантов операции, отличающихся способом проведения, особенностью восстановительного периода.
Гайморотомия
Второе название метода – синусотомия. Традиционная операция, заключающаяся во вскрытии гайморовой пазухи с последующим удалением всего ее патологического содержимого. Разновидности:
- Классическая. В околоносовую полость попадают путем иссечения (разреза) тканей в области верхней челюсти. Грибок удаляют механическим способом либо лазером. Минус – риск осложнений, длительный восстановительный период.
- Эндоскопическая. В пазуху носа через естественные ходы вводят эндоскоп, разреза делать не требуется. Затем ткани мицетомы выжигают лазером. Плюс – быстрая реабилитация, после удаления рецидивы наблюдаются редко.
Выбор способа операции зависит от уровня клиники и врача. Время процедуры варьируется от 30 до 60 минут, в классическом варианте требуется общий наркоз или местная анестезия.
Послеоперационное лечение
Консервативная терапия полностью совпадает с методами послеоперационного лечения. Восстановительный период занимает до нескольких месяцев, успешность его прохождения зависит от соблюдения рекомендаций и собственных защитных сил организма.
Иммуномодулирующая терапия
Требуется для усиления иммунитета, что ускоряет выздоровление, помогает избежать развития вторичных инфекций. При лечении микоза гайморовой пазухи применяют:
- Амиксин. Действующее вещество – тилорон. Выпускается в форме таблеток с дозировкой по 125 мг. Начинает работать уже через 4 часа после приема, стимулирует выработку интерферона. Минимизирует риск заражения вирусами.
- Виферон. Содержит человеческий интерферон, форма выпуска – мазь и свечи. Средство безопасно для организма, его назначают детям и во время беременности. Усиливает синтез антител, предотвращая вторичное инфицирование.
- Анаферон. Популярный иммуностимулятор в форме капель, таблеток для взрослых и детей. Усиливает иммунитет, назначается для профилактики респираторных заболеваний. Стимулирует выработку интерферона.
Выбор конкретного препарата и его дозировку должен назначать врач с учетом диагностики, возраста и клинической картины. Курс лечения иммуностимуляторами составляет от 5 до 10 суток.
Длительный прием иммуномодуляторов приводит к снижению выработки собственных антител, что приводит к увеличению риска заражения вирусами.
В чем разница синусита и гайморита читайте по этой ссылке.
Противогрибковая
Важная часть терапии мицетомы, средства позволяют уничтожить споры грибка и избежать его разрастания в организме. Эффективные препараты:
- Флуконазол. Форма выпуска – таблетки. Средство воздействует на микоз, увеличивает проницаемость клеточных мембран. Назначается курсом до 2 недель, а также для профилактики.
- Амфотерицин. Антибиотик с противогрибковой активностью. Назначается только после операций для профилактики вторичной бактериальной инфекции. Выпускается в форме раствора для инфузий, что удобно для обработки носа.
- Дифлазон. Противогрибковый препарат, эффективен в отношении большинства возбудителей мицетомы. На 90% усваивается организмом, не накапливается в печени. Усиливает выведение токсинов из организма.
Средства от грибка могут вызывать аллергию при повышенной чувствительности. При появлении побочных эффектов от терапии нужно отказаться, проконсультироваться с врачом. Для усиления активности противогрибковых препаратов врачи также назначают препарат Деринат.
Местное лечение
Помогает ускорить выздоровление, избежать осложнений на протяжении всего лечения. В качестве местной терапии применяют:
- промывание носа лекарственными растворами, отварами трав;
- использование увлажняющих назальных капель и спреев;
- тампонада для усиления регенерации клеток;
- ингаляции с целью очищения пазух.
Назначают как традиционные препараты, так и народные методы. Процедуры рекомендуется проводить до момента полного устранения всех симптомов, а также для профилактики в течение полугода.
Профилактика
Грибковое поражение пазух проще избежать, чем лечить его длительное время. Профилактические меры:
- укрепление защитных сил организма, сбалансированное питание и прием витаминов;
- контролируемый прием антибиотиков;
- регулярное прохождение диагностики;
- ежегодная санация ротовой полости, своевременное лечение зубов;
- избегание стресса, соблюдение режима дня.
В период обострения респираторных заболеваний рекомендуется дополнительно принимать иммуномодулирующие средства, позволяющие укрепить иммунитет. Следует избежать посещения больницы без необходимости.
Дают ли больничный при гайморите указано здесь.
В данном видео вам подробно расскажут про мицетому верхнечелюстной пазухи.