Патологии сердца плода, которые можно определить на скрининговом УЗИ * Клиника Диана в Санкт-Петербурге
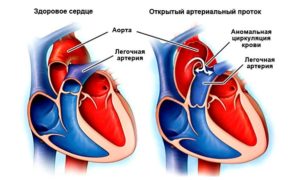
Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.
Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Аномалии положения сердца плода
Среди аномалий расположения сердца выделяют эктопию сердца (размещение вне грудной клетки). К таким патологиям относят декстрокардию (смещение сердца в правую сторону относительно нормального положения) и мезокардию (расположение сердца не с левой стороны грудины, а по срединной линии тела).
Эктопия сердца у плода возникает на сроке 14-18 дней с момента зачатия мезадерма начинает развиваться неправильно, что вызывает неправильное срастание брюшной стенки. У плода либо отсутствует диафрагма вообще, либо нет диафрагмального сегмента перикарда.
Из-за отверстия в стенке между правым и левым желудочком слышны интракардиальные шумы. Также у плода эктопия сердца нередко сопровождается другими аномалиями — гидроцефалией, энцефалоцеле и пр.
Надо сказать, что существует высокая вероятность ошибочного диагноза по установки положения сердца. При тазовом предлежании плода на УЗИ сердца визуализируется справа, хотя на самом деле оно располагается в положенном месте.
В 71% случаев эктопия сердца вызывается плевральным выпотом, кистозным аденоматозным пороком развития лёгкого, диафрагмальной грыжей.
Различают четыре вида эктопии:
- абдоминальная (сердце находится в брюшине);
- грудная (сердце выходит наружу через дефекты грудины);
- торакоабдоминальная (пентада Кантрелла — сложнейшая патология, имеющая комплекс отклонений от нормы);
- шейная (сердце смещается в область сердца).
Грудная эктопия встречается в 55-60% случаев, торакоабдоминальная — в 38%, шейная — почти в 3%. Выживаемость составляет около 10%. В большинстве случаев при эктопии младенец либо рождается мёртвым, либо умирает сразу после рождения.
Патология сопровождается смещением других внутренних органов, которые не защищены от механических повреждений и подвержены инфекциям и вирусам больше обычного.
Врождённые дефекты сердца
Пять наиболее встречаемых дефектов — это тетрада Фалло, дефект межжелудочковой перегородки, транспозиция магистральных сосудов, коарктация аорты, гипоплазия левых камер.
Оптимальным сроком для проведения ультразвуковой диагностики сердца плода считается период 24-26 недель беременности. Именно в это время анатомические структуры сердца максимально визуализируются, а на более ранних сроках можно увидеть только явные и глобальные пороки сердца.
Наиболее информативен ультразвуковой осмотр 4-камерного среза сердца. После которого при любом отклонении от нормы женщина отправляется на более детальное обследование плода с использованием допплеровской эхокардиографии. Также проводится кариотипирование, потому что в 30% случаев аномалии являются результатом хромосомных нарушений.
Что выявляет УЗИ
В нашей клинике используется современное 4D оборудование, имеющее допплеровский режим. С его помощью можно получить изображение 3-х главных сосудов — верхней полой вены, лёгочного ствола и восходящей аорты. Во время обследования выявляется не только расположение сосудов, но и их диаметр и другие параметры.
На экране монитора будут видны следующие патологии плода:
- Уменьшение диаметра аорты при расширении лёгочного ствола можно говорить об гипоплазии (недоразвитости) левых отделов сердца малыша, отвечающих за начало кровообращения;
- Уменьшение ствола лёгочной артерии в размерах при сохранении в норме диаметров аорты и верхней полой вены указывает на стеноз (сужение) лёгочной артерии. У плода выявляются только выраженные формы;
- Маленький диаметр аорты при нормальном 4-камерном строении сердца является следствием коарктации аорты (сужение аорты сердца в определённом сегменте);
- Визуализация 2 сосудов вместо 3 может быть следствием соединения сосудов в общий артериальный ствол;
- Смещение аорты вперёд или правее лёгочной артерии наблюдается при транспозиции магистральных сосудов;
- Диаметр аорты расширен, но при этом сужен диаметр лёгочной артерии, а аорта смещена вперёд. Это может является тетрадой Фалло (очень тяжёлая сочетанная аномалия сердца). Проблема включает в себя стеноз или гипертрофию выходного отдела правого желудочка, дефект межжелудочковой перегородки, декстропозицию аорты (отхождение в правую сторону). Диагностика плода крайне затруднительна, поэтому на помощь приходит допплеровский режим, помогающий визуализировать поток крови в аорту из обоих желудочков;
- Гипоплазия (недоразвитость) правых камер сердца определяется по уменьшению их размеров относительно левых камер. Эта патология сопровождается обычно дисплазией (провисанием или выбуханием) митрального клапана;
- Общий предсердно-желудочковый канал виден как дефект перегородки сердца с расщеплением атриовентрикулярного клапана;
- Гипопластический синдром левых отделов сердца проявляется в виде недоразвития желудочка и митрального и аортального клапанов;
- Единственный желудочек также не является нормой, потому что их должно быть два и они хорошо просматриваются в четырёхкамерном срезе;
- При недоразвитости трёхстворчатого клапана кровь из правого предсердия не попадает в левое, что хорошо видно при допплеровском исследовании;
- Со 2 триместра фиброэластоз эндокарда визуализируется как утолщение миокарда и ухудшении его сокращения;
- Недоразвитие миокарда одного из желудочков (аномалия Уля) заметна на 2 триместре.
Какие патологии сердца у плода сложно выявить на скрининговом УЗИ
Трудности в диагностике заболеваний сердца на УЗИ вызывают следующие патологии органа:
- дефект межпредсердной перегородки;
- дефект межжелудочковой перегородки;
- транспозиция главных артерий.
При подозрении на их наличие, пациентка должна регулярно наблюдаться и соблюдать все рекомендации гинеколога.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter
ссылкой:
MEDISON.RU — УЗИ при врожденных пороках сердца у плода — особенности внутрисердечной гемодинамики антенатального периода

Основные пороки сердца у плода формируются в 1 триместре беременности на сроке 12-14 недель. Это может быть реакция на внешние факторы либо генетические проблемы. К этому сроку происходит формирование сердечной мышцы плода, поэтому будущей матери необходимо пройти УЗИ обследование на выявление патологий органа.
патологии сердца плода
Во внутриутробном развитии пороки сердца возникают как реакция организма на нарушение плацентарного кровообращения либо воздействие канцерогенных веществ (формальдегиды, никотин, токсические вещества).
Симптомы
Симптоматика пороков сердца отличается в зависимости от пораженного отдела и сложности каждого конкретного случая. Но существуют общие характерные признаки, сигнализирующие о наличии патологии в сердечно-сосудистой системе, появляющиеся у ребенка в первые дни после рождения. В их числе:
- возникновение одышки и затруднения дыхания;
- синюшность и бледность кожных покровов (цианоз);
- резкие скачки аппетита;
- беспокойство ребенка при кормлении грудью;
- низкая активность и быстрая утомляемость;
- беспричинные вскрикивания;
- появление шумов в сердце;
- симптомы сердечной недостаточности, в частности, нарушение сердцебиения, учащение дыхания, возникновение отечности;
- холод в конечностях;
- сбои в работе сердца, выявляемые при диагностике.
ВНИМАНИЕ! Большинство из этих признаков невозможно выявить до того, как женщина родит, поэтому важно обращать внимание на самочувствие будущей матери, проверять ее гормональный фон и контролировать течение беременности.
Виды гипоплазии левого отдела и механизм движения крови
Первый вариант аномалии – щелевидный левый желудочек, не превышающий 1 мм с заращением отверстий аорты, митрального клапана. Это самый тяжелый вид порока, при котором кровь из левого предсердия не может пройти в желудочек, она направляется через открытое отверстие перегородки в правую половину и смешивается с венозной.
https://www.youtube.com/watch?v=nv8d8s9RTxU
Смешанный поток идет в легкие, а частично через Боталлов проток переходит в аорту, немного крови попадает в венечные артерии.
Второй вид (более распространенный) – клапанные отверстия сужены, но функционируют, а емкость желудочка составляет 2 — 5 мл. При нем движение крови аналогичное, но он более совместим с жизнью. Оба типа гипоплазии характеризуются наличием:
- расширенного Боталлова протока;
- открытого отверстия между предсердиями;
- гипертрофированных и расширенных правых камер;
- увеличенного диаметра легочного ствола.
Проведение исследования
Беременную укладывают (полулежа или лежа) на левый бок, желательно соблюдать неподвижность во время процедуры. Если она проводится до начала родов, то пациентке предлагают принять пищу для активации плода. Если пациентка курящая, то нужно исключить курение на протяжении 2 ч., так как оно снизит активность плода.
Женщина обнажает живот; методом прощупывания врач определяет расположение грудной клетки плода и стетоскопом находит точку наилучшего прослушивания сердцебиений. Датчик прибора, предварительно смазанный специальным гелем, эластичным бинтом или пластырем прикрепляют в этой точке на животе беременной.
Датчик должен плотно контактировать с брюшной стенкой, но не сдавливать живот. На аппарате устанавливают диапазон для подачи сигнала при отклонении показателей. Если мониторирование проводится во время родов, то врач периодически корректирует положение датчика в связи с продвижением плода по родовым путям.
Забота о здоровье сердца малыша
Важно заботиться о том, чтобы сердечко малыша росло и развивалось правильно. Для этого разнообразь свой рацион максимально полезными продуктами. Клетки ребёнка активно делятся, им необходимо много питательных веществ, витаминов и минералов.
Из этих «кирпичиков» создаются новые мышечные клетки в миокарде, которые перекачивают всё больший и больший объём крови. Обрати внимание на достаточное потребление белка: именно из него строятся новые клетки. Наиболее полезными будут такие продукты, как постное мясо, жирная морская рыба, морепродукты, курица или индейка.
Не менее важно есть мясные блюда ещё и потому, что они содержат железо, необходимое для роста сердца и переноса кислорода клетками крови.
Однако не всегда железа, получаемого с пищей, достаточно для того, чтобы покрывать все ваши потребности — твои и растущего малыша. Оно активно расходуется на построение клеток сердца и образование эритроцитов (красных клеток крови, переносящих кислород), поэтому пополнить его запасы помогут витаминно-минеральные добавки с железом.
Сейчас тебе необходимы и жиры, особенно ненасыщенные. Помимо рыбы, в которой содержатся важные для сердечка малыша омега-кислоты, тебе нужны растительные масла: оливковое, подсолнечное, льняное.
Белки и железо лучше всего усвоятся, если ты будешь употреблять много свежей зелени, фруктов и овощей. В них содержатся витамин С, рутин и фолиевая кислота, которые жизненно необходимы для правильного развития сердца и сосудов малыша.
Если у тебя нет аппетита или не хочется есть именно эти продукты, ты можешь ежедневно недополучать положенную норму овощей, фруктов и зелени. Кроме того, при хранении и транспортировке из других стран плоды постепенно теряют часть витаминов.
Особенно это важно, если речь идёт о фолатах (метафолине, фолиевой кислоте), которые нужны для активного деления клеток сердца.
Для сердца также необходим калий, который помогает ему сокращаться. Поэтому обрати внимание на продукты, богатые этим минералом. Это бананы, брокколи, листовые овощи, отварной картофель, фасоль. Не менее важно достаточное поступление в организм кальция и магния.
Они играют важную роль не только в процессе роста скелета, но и в развитии сердца малыша. Не забывай регулярно употреблять молочные продукты: творог, йогурт, сыр, кефир или молоко.
Магния много в крупах, орехах и бобовых, включай эти продукты в свой рацион как можно чаще.
Не всегда у тебя будет возможность или желание соблюдать все рекомендации по питанию, некоторые продукты могут разонравиться, надоесть (например, творог или шпинат), других же нужно съесть слишком много, чтобы получить необходимую суточную дозу тех или иных витаминов. Ежедневно восполнять дефицит недостающих компонентов помогут витаминно-минеральные комплексы.
Не забывай, что нужно больше двигаться: когда ты активна, твоя кровь лучше насыщается кислородом, а значит, и твой малыш получает больше кислорода через плаценту. Ходи на прогулки, чаще посещай парки и скверы.
Это не только позволяет насытить кровь дополнительной порцией кислорода.
В это время ты можешь общаться с малышом, наслаждаться прекрасными минутами, проведёнными вместе, строить планы и мечтать о вашей скорой встрече.
Бесспорно, человеческое сердце уникально. Процесс формирования и совершенствования его структур происходит в течение всей беременности. Он очень сложный и трудоёмкий, поэтому тебе важно следить за своим здоровьем и тем самым заботиться о себе и ребёнке.
Материал подготовил Коваленко Евгений Александрович
Читать также
Размер легочной артерии норма
7 минут Ирина Бредихина 76617
Современный метод аппаратной диагностики – эхокардиография или УЗИ сердца, основан на использовании колебаний высокочастотных звуковых волн. Посредством ультразвукового исследования медицинский специалист устанавливает причину функциональных сбоев в органе, выявляет изменения в анатомической структуре и гистологическом строении тканей, определяет аномалии в сосудах и клапанах сердца.
Прерогативными аспектами ультразвуковой диагностики являются:
- отсутствие повреждений кожного покрова и проникновения в тело пациента (неинвазивность);
- безвредность. Ультразвуковые волны безопасны для здоровья;
- информативность. Четкая визуализация сердца позволяет точно определить патологию;
- отсутствие противопоказаний к использованию метода;
- возможность наблюдения динамических процессов;
- относительно невысокая стоимость исследования;
- незначительные временные затраты на процедуру.
УЗИ сердца выполняет врач отделения лучевой диагностики по направлению и рекомендации кардиолога. При желании можно пройти процедуру самостоятельно.
Назначение исследования
Показаниями к процедуре выступают жалобы пациента на определенную симптоматику:
- систематические боли в области груди;
- трудности с дыханием во время физической активности;
- сбои сердечного ритма (чаще учащенный);
- отечность конечностей, не связанная с болезнями почек;
- стабильно повышенное артериальное давление.
Показания для ЭхоКГ детям
Исследование новорожденных производится при подозрении на аномалии развития и при патологии, диагностированной в перинатальный период. Поводом проверить работу сердца у ребенка могут стать следующие случаи: потеря сознания на незначительное время, нежелание сосать молоко из груди без видимых причин (простуда, спазмы в животе), затрудненное дыхание с одышкой без признаков ОРВИ.
Перечень продолжают систематически мерзнущие руки и ноги в нормальных температурных условиях, синеватая окраска (цианоз) в области рта, подбородка и носогубной части лица, быстрая усталость, пульсирующие вены в правом подреберье и на шее, отклонения в развитии. Пройти обследование также может порекомендовать педиатр, если при прослушивании медицинским фонендоскопом обнаружен посторонний звук во время сократительной деятельности миокарда.
Детям в пубертатный период следует пройти процедуру, поскольку в организме происходит резкий скачок роста, а сердечная мышца может запаздывать. В данном случае, УЗИ ориентированно на оценку адекватного развития внутренних органов внешним данным подростка.
Параметры исследования и возможные диагнозы
С применением ультразвука устанавливаются:
- размеры сердца, желудочков и предсердий;
- толщину сердечных стенок, структуру тканей;
- ритмичность ударов.
На изображении врач может зафиксировать наличие рубцов, новообразований, тромбов.
Эхокардиография информирует о состоянии сердечной мышцы (миокарда) и наружной соединительно-тканной оболочки сердца (перикарда), исследует клапан, расположенный между левыми предсердием и желудочком (митральный).
УЗИ с допплерографией дает врачу полное представление о состоянии сосудов, степени их закупорки, интенсивности и объеме кровотока.
Информация о здоровье сердца и системы сосудов, полученная на исследовании, позволяет максимально точно диагностировать следующие заболевания:
- нарушенное кровоснабжение, вследствие закупорки сосудов (ишемия);
- некроз части сердечной мышцы (инфаркт миокарда, и предынфарктную стадию);
- стадия гипертонической болезни, гипотония;
- дефект в структуре сердца (порок врожденного или приобретенного характера);
- клинический синдром хронического нарушения работы органа (сердечная декомпенсация);
- дисфункция клапанов;
- сбой сердечного ритма (экстрасистолия, аритмия, стенокардия, брадикардия);
- воспалительное поражение ткани в оболочках сердца (ревматизм);
- поражение сердечной мышцы (миокардит) воспалительной этиологии;
- воспаление сердечной оболочки (перикардит);
- сужение просвета аорты (стеноз);
- комплекс симптомов дисфункции органа (вегетососудистая дистония).
Декодирование результатов исследования
Посредством процедуры УЗИ сердца можно подробно проанализировать весь сердечный цикл – период, который состоит из одного сокращения (систола) и одного расслабления (диастола). При условии, что нормальное сердцебиение составляет около 75 ударов в минуту, длительность сердечного цикла должна быть 0,8 секунд.
Расшифровка показателей эхокардиографии производится последовательно. Каждая единица сердечной структуры описывается врачом-диагностом в протоколе исследования.
Данный протокол не является документом с окончательным заключением. Диагноз ставит кардиолог после детального анализа и сопоставления данных протокола.
Поэтому, сравнивая показатели своего УЗИ и нормативы, не следует заниматься самодиагностикой.
Нормальные показатели ультразвука представляют собой усредненное значение. На результаты оказывает влияние гендерная принадлежность и возрастная категория пациента. У мужчин и женщин отличаются показатели массы миокарда (мышечной ткани сердца) левого желудочка, коэффициент индекса этой массы, объем желудочка.
Для детей существуют отдельные нормы размеров, веса, объема, и функциональности отделов сердца. При этом они различны для мальчиков и девочек, для новорожденных малышей и грудничков. У подростков с 14-летнего возраста показатели сверяют по взрослым мужским и женским нормативам.
В итоговом протоколе параметры оценки условно обозначаются начальными буквами своих полных названий.
Параметры и нормативы детской эхокардиографии
Расшифровка УЗИ сердца и функций кровеносной системы новорожденного производится следующим образом:
- левое предсердие (ЛП) или межпредсердная перегородка в диаметре у девочек/мальчиков: 11–16 мм/12–17 мм, соответственно;
- правый желудочек (ПЖ) в диаметре: девочки/мальчики – 5–23 мм/6–14 мм;
- конечный размер левого желудочка при расслаблении (диастоле): дев./мал. – 16–21 мм/17–22 мм. Аббревиатура в протоколе КДР ЛЖ;
- конечный размер левого желудочка при сокращении (систоле) одинаковый для обеих полов – 11–15 мм. В протоколе – КСР ЛЖ ;
- задняя стенка левого желудочка по толщине: дев./мал. – 2–4 мм/3–4 мм. Аббревиатура – ТЗСЛЖ;
- межжелудочная перегородка по толщине: дев./мал. – 2–5 мм/3–6 мм. (МЖП);
- свободная стенка ПЖ – 0,2 см–0,3 см (у мальчиков и девочек);
- фракция выброса, то есть, часть крови, которая выбрасывается из желудочка в сосуды в момент сердечного сокращения – 65–75% . Аббревиатура ФБ;
- кровоток в клапане легочной артерии по своей скорости – от 1,42 до 1,6 м/с.
Давление в легочной артерии: норма и отклонения, возможные патологии
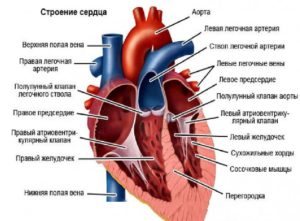
Главный признак легочной гипертензии – повышение давления в легочной артерии (норма в некоторых случаях бывает превышена в два и более раза). В большинстве случаев данная патология является вторичным состоянием.
Однако если специалисты не в силах определить причину ее развития, легочную гипертензию считают первичной. При таком типе заболевания характерным является сужение сосудов с их последующей гипертрофией.
Возрастание давления в легочной артерии вызывает повышенную нагрузку на правое предсердие, в результате чего развиваются нарушения в функциональности сердца.
Многим интересно, каким давление в легочной артерии в норме должно быть?
Описание
Чаще всего легочная гипертензия проявляется такими клиническими симптомами, как дискомфорт в грудной клетке, сильное головокружение, одышка при перенапряжении, периодические обмороки, усталость.
Диагностика нарушения заключается в измерении давления в легочной артерии. Терапия легочной гипертонии осуществляется при помощи сосудорасширяющих препаратов.
В некоторых, наиболее тяжелых случаях, пациенту показано хирургическое вмешательство.
Норму и градиент давления в легочной артерии рассмотрим ниже.
Довольно часто легочная гипертензия является осложнением некоторых заболеваний. Возможные патологии:
- Гиповентиляция легких.
- Цирроз печени.
- Миокардит.
- Тромбоз вен артерии, ветвей легких.
- Нарушения функциональности легких.
- Патологические изменения межпредсердной перегородки.
- Застойная недостаточность сердца.
- Стеноз митрального клапана.
В связи с этим, при отклонении от нормы давления в легочной артерии важно незамедлительно обратиться к врачу и пройти полное обследование.
Норма
В норме показатели артериального давления легких следующие:
- Среднее давление в легочной артерии в норме – от 12 до 15 мм. рт. ст.
- Диастолическое – от 7 до 9 мм. рт. ст.
- Систолическое давление в легочной артерии в норме – от 23 до 26 мм. рт. ст.
Данные показатели должны быть стабильными.
Какова норма расчетного давления в легочной артерии? В соответствии с рекомендациями, принятыми ВОЗ, в норме расчетные систолы должны составлять максимум 30 мм. рт. ст. При этом максимальным показателем диастолического давления является 15 мм. рт. ст. Легочная гипертензия диагностируется, когда отклонение показателя превышает 36 мм. рт. ст.
Норма расчетного систолического давления в легочной артерии мало кому известна.
Симптоматика легочной гипертензии
Определить давление в легочной артерии можно только инструментальными способами, так как при умеренной форме патологии симптомы практически не проявляются – характерные признаки возникают только тогда, когда заболевание переходит в тяжелую форму.
На начальных этапах отклонение от нормы давления в легочной артерии проявляется следующими симптомами:
- Появляется отдышка, которая беспокоит человека в отсутствии интенсивных физических нагрузок и даже в состоянии покоя.
- Постепенно уменьшается масса тела, причем это не зависит от качества питания человека.
- Возникает расстройство астенического характера, развивается подавленность, сильная слабость, отсутствует работоспособность. Стоит отметить, что такое состояние не зависит от времени суток, от изменений погодных условий.
- Регулярно возникает кашель, при этом отсутствуют выделения из органов дыхания.
- Возникает хрипота.
- Появляются дискомфорт в брюшной полости. Человек испытывает ощущение давления изнутри, тяжесть. Причина такого симптома кроется в застойных явлениях в воротной вене, передающей кровь в печень.
- Головной мозг поражает гипоксия, что вызывает частые головокружения и состояния обморока.
- Постепенно становится заметной на шее и ощутимой тахикардия.
Признаки прогрессирования болезни
С течением времени заболевание прогрессирует, легочная гипертензия усиливается и вызывает следующие симптомы:
- При кашле происходит выделение мокроты с примесью крови, что указывает на отечность в легких.
- Появляются приступы стенокардии, сопровождающиеся болезненностью в грудине, беспричинным чувством страха, сильной потливостью. Такие симптомы свидетельствуют о развитии ишемии миокарда.
- Развивается аритмия мерцательного типа.
- Пациент испытывает болезненность в правом подреберье. Такое состояние возникает по причине того, что развивается ряд патологий системы кровообращения.
- Нижние конечности сильно отекают.
- Развивается асцит (в брюшной полости скапливается значительное количество жидкости).
На терминальной стадии патологии в артериолах формируются тромбы, что может привести к нарастающему удушью, инфаркту.
Диагностика легочной гипертензии
Чтобы выявить состояние, следует провести ряд аппаратных исследований. К ним относятся:
- Рентгенография. Позволяет выявить избыточную пропускную способность в легочных полях, смещение сердечных граней вправо, увеличение корней.
- ЭКГ. Позволяет выявить перегрузки с правой стороны, которые характеризуются патологическим увеличением размера желудочка, разрастанием предсердия. Характерным является наступление разнообразных форм фибрилляции предсердий, экстрасистолии. Отклонение давление в легочной артерии от нормы на ЭхоКГ можно увидеть.
- Эхокардиография (ЭхоКГ). Является наиболее информативным методом диагностики артериальной гипертензии, позволяет выявить большую часть всех нарушений в сердце. Кроме того, на ЭхоКГ можно увидеть артериальную гипертензию даже на начальных стадиях развития.
- Тесты системы дыхания, анализ уровня и количества газов в крови. Такой метод применяется с целью определения тяжести патологии, степени недостаточности дыхательной функции.
- МРТ. КТ. Данные методы исследования позволяют получить высококачественную картинку, а введение контрастного вещества позволяет оценить состояние дыхательной и сердечно-сосудистой систем.
- Сцентиграфия. Показана при тромбоэмболии. В 90% случаев методика позволяет получить достоверные данные.
- УЗИ. Данная методика диагностики позволяет определить параметры сердечных камер, толщину стенок.
Легочная гипертензия в детском возрасте
Отклонение давления в легочной артерии у детей от нормы возникает на фоне врожденных патологий сосудов, сердца. Проявляется заболевание у детей частым дыханием, цианозом. В более старшем возрасте болезнь начинает прогрессировать, что сопровождается возникновением недостаточности кровообращения – увеличивается печень, развивается тахикардия, появляется одышка.
Наиболее распространенными факторами отклонения от нормы систолического давления в легочной артерии в детском возрасте являются следующие врожденные патологии сердца и сосудов:
- Один общий сердечный желудочек.
- Открытый атриовентрикулярный канал или Боталлов проток.
- Сочетание дефекта перегородки с транспозицией легочной артерии и аорты.
- Большое отверстие в межжелудочковой перегородке.
Кроме того, легочная гипертензия у детей может развиваться из-за гипоплазии легких на фоне грыжи диафрагмы или из-за проникновения в момент рождения в дыхательные пути околоплодных вод или содержимого кишечника.
Провоцирующие факторы
Способствуют нарастанию давления в легочных артериях следующие факторы:
- Преэклампсия у матери, применение матерью разнообразных лекарственных препаратов, токсикоз на поздних сроках беременности.
- Инфекции новорожденного или плода.
- Аутоиммунные патологии.
- Родовая гипоксия.
- Пневмония.
- Тромбоз сосудов.
- Бронхоспазм.
- Наследственная предрасположенность.
Классические проявления детской артериальной гипертензии следующие: учащенное сердцебиение, обморочное состояние, болезненность в грудной клетке, цианоз кожи, слабый прирост веса, снижение аппетита, плаксивость, раздражительность, вялость, затрудненное дыхание.
При обнаружении первичных признаков легочной гипертензии ребенка следует незамедлительно показать специалисту, так как данная патология очень опасна в детском возрасте.
Терапия легочной гипертензии
Для стабилизации давления в легочной артерии назначают, в первую очередь, медикаментозную терапию. Препараты и схемы лечения должны быть определены врачом в индивидуальном порядке и только после полного обследования.
Легочную гипертензию лечат медикаментозным и немедикаментозным способами. Медикаментозное лечение предполагает применение лекарственных препаратов следующих групп:
- Антагонисты кальция. Данные вещества способны нормализовать ритм сердца, снять спазм в сосудах, расслабить мускулатуру бронхов, придать сердечной мышце устойчивость к гипоксии.
- Диуретики. Препараты способствуют выведению из организма избыточного количества жидкости.
- Ингибиторы АПФ. Воздействие данных препаратов направлено на сужение сосудов, уменьшение нагрузки на сердечную мышцу, снижение давления.
- Антиагреганты. Позволяют устранить склеивание эритроцитов и тромбоцитов.
- Нитраты. На фоне их применения снижается нагрузка на сердце. Эффект наступает в результате расширения вен, расположенных в ногах.
- Антикоагулянты непрямого типа. Способствуют уменьшению свертываемости крови.
- Антикоагулянты прямого типа. Позволяют предупредить сгущение крови и, как следствие, развитие тромбоза.
- Антагонисты рецепторов эндотелина. Препараты данной группы оказывают выраженное сосудорасширяющее воздействие.
- Антибиотики. Показаны к применению в случае присоединения бронхолегочной инфекции.
- Бронходилататоры. Способствуют нормализации вентиляции легких.
- Простагландины. Оказывают на организм ряд положительных воздействий. К примеру, способствуют расширению сосудов, замедляют процессы формирования соединительных тканей, снижают повреждение эндотелиальных клеток, препятствуют склеиванию элементов крови (эритроцитов, тромбоцитов).
Немедикаментозные способы устранения легочной гипертензии
Также существуют немедикаментозные способы восстановления нормы давления в легочной артерии:
- Исключение интенсивных нагрузок на сердце.
- Дозирование физических нагрузок. Позволяет избежать появления болезненности в сердце, одышки, обмороков.
- Исключение подъемов на большую высоту (более километра).
- Снижение количества употребляемой соли.
- Сокращение потребляемой жидкости до 1,5 литров.
Операция
В случае неэффективности описанных методов устранить угрожающую жизни патологию можно путем хирургического вмешательства, проводимого тремя способами:
- Предсердная септостомия. Предполагает создание небольшого отверстия между предсердиями. В результате давление в предсердии, легочных артериях снижается до нормы.
- Тромбэндартерэктомия. Предполагает удаление кровяных сгустков из сосудов.
- Трансплантация легких (легких и сердца). Основные показания к проведению такой процедуры – гипертрофические изменения в мышцах сердца, недостаточность деятельности сердечных клапанов.
Заключение
Важно помнить, что обращаться к врачу при возникновении симптомов легочной гипертензии необходимо незамедлительно. Попытки самостоятельно сдержать патологию путем применения различных медикаментов могут обернуться значительным ухудшением и, в некоторых случаях, смертельным исходом.
Артериальная гипертензия – патология, терапия которой должна быть комплексной. Кроме того, осуществляться лечение должно под наблюдением специалиста.





