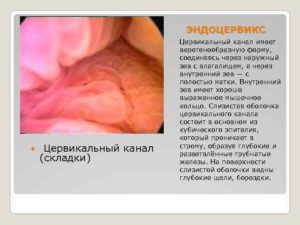
Экзоцервикс и эндоцервикс
Женская репродуктивная система строится не только из влагалища, матки, маточных труб и яичников. Неотъемлемой частью системы также считаются разные ткани и слизистые оболочки, покрывающие половые органы.
Изучая органы половой системы, приходится сталкиваться с вопросом «что такое экзоцервикс и эндоцервикс?». Многие думают, что это названия каких-то болезней, но такое мнение является ошибочным. На самом деле это названия частей слизистых оболочек шейки матки.
Соскоб экзоцервикс и эндоцервикс эндометрия – опасно ли это и какие способы лечения применимы?
Эндоцервикс – это не патология, как считают некоторые. Это слизистая оболочка, которая выстилает внутреннюю поверхность шейки матки (цервикального канала). Если рассмотреть под микроскопом, то можно увидеть оболочку с наличием мелких пор, через которые выделяется слизь. Верхнее покрытие эндоцервикса – это цилиндрический эпителий.
За счет нормального выделения слизи инфекции попасть в полость матки из влагалища не легко. Понять, какое ее количество выделяется, поможет соскоб на экзоцервикс.
Слизь может увеличиваться или уменьшаться в объеме в зависимости от дня менструального цикла. На этот факт также оказывает влияние состояние гормонального фона. Исходя из количества гормонов, толщина этого слоя шейки матки может меняться.
Такой процесс принято считать нормой, если нет серьезного гормонального дисбаланса.
В овуляторные дни экзоцервикс мазок покажет наличие большого количества слизи, которая необходима для облегчения продвижения мужского семени по женским половым путям.
Если случилось оплодотворение, то шейка матки будет постепенно удлиняться, а цилиндрический эпителий (в экзоцервиксе он многослойный плоский) в эндоцервиксе будет усиленно вырабатывать слизь для формирования защитной пробки. Такая плотная слизистая пробка в норме отходит от стенок шейки матки перед родами.
Слизь, находящаяся в цервикально канале, также отходит во время менструации, поэтому в такие дни инфекция может легко проникнуть в полость матки.
Для оценки состояния слизистого слоя шейки матки врач используется специальные гинекологические зеркала. Если речь идет о девушке-подростке или девочке, то предлагается альтернативный метод обследования – УЗИ. Иногда мазок из экзоцервикса может указывать на наличие разных патологий, в частности это касается образования кист.
Что означает экзоцервикс и эндоцервикс? Цитология и обнаружение кист на шейке матки
Кисты могут быть опасными и неопасными. В данном случае все будет зависеть от габаритных и количественных параметров. Встречаются такие ситуации:
- Кисты маленьких размеров часто образовываются в областях рубцевания;
- Большие кисты чаще всего располагаются в полости матки, где постепенно растут. Они считаются не опасными для здоровья;
- Самыми опасными являются единичные кисты, которые по мере своего увеличения перекрывают цервикальный канал. Иногда такая ситуация может стать причиной женского бесплодия.
Существует несколько факторов, провоцирующих образование кист, это:
- Раннее перенесенный кольпит;
- Закупорка цервикального канала;
- Травмирование матки, к примеру, послеродовая травма;
- Неаккуратное применение внутриматочной спирали;
- Все формы эндометриоза;
- Резкий гормональный дисбаланс, который может случиться в период менопаузы;
- ИППП.
Если диагностированы мелкие кисты, при этом не отмечается динамика их роста, то угрозы никакой нет. Чтобы контролировать их динамику, нужно регулярно проходить обследование.
Если обнаружена одиночная киста или стремительный рост сразу нескольких образований, то не обойтись без обязательного лечения. Для этого врач может назначить такие терапевтические методы:
- Криотерапия;
- Лазерное лечение;
- Пунктирование образования;
- Радиоволновая терапия.
Выбор того или иного метода лечения будет зависеть от врача, который учитывает особенности женского организма и самой кисты.
Что такое мазок на экзоцервикс? Расшифровка анализа
Этот слизистый слой располагается на вагинальной области шейки матки, то есть предусматривается ее контакт с микрофлорой влагалища. В норме верхний слой экзоцервикса – это плоский многослойный эпителий.
Для обнаружения патологий врач назначает пациентке мазок экзоцервикс. Цитограмма воспаления может показать наличие клеток цилиндрического эпителия, что является ненормальной ситуацией.
Между цилиндрическим и плоским эпителием должна быть четкая граница, располагающаяся в месте наружного зева. Если цилиндрический эпителий покрывает экзоцервикс, то это не будет являться нормой. Это состояние носит название цервикальная эктопия. Чтобы не возникли осложнения на фоне этой патологии, нужно лечиться.
Иногда подобное явление считается исключительной нормой, в частности это касается возраста девочек от рождения до полового созревания. То есть на момент полового созревания должны сформироваться четкие границы между цилиндрическим и плоским эпителием.
Цитологическое исследование экзоцервикс. Лейкоциты не в норме – о чем это говорит?
Жидкостная цитология шейки матки – это инновационный метод цитологического исследования, «золотой стандарт» диагностирования неоплазий слизистой оболочки канала и влагалищной части маточной шейки, который применяется при подозрении у пациентки на рак или дисплазию. Благодаря такому способу диагностики можно обнаружить рак на самых ранних стадиях развития, что увеличивает шансы на полное излечение.
В частых случаях такой результат анализа может указывать на развитие эрозии шейки матки. Также эктопия может быть причиной постановки диагноза псевдоэрозия. Это объясняется тем, что симптоматическая картина и признаки при осмотре очень схожи.
Такое явление может рассматриваться как норма, если у девушки еще не закончилось половое созревание или при беременности, когда работа яичников приостановлена.
В других же случаях спровоцировать развитие патологического состояния шейки матки могут такие факторы:
- ИППП;
- Воспалительный болезни, протекающие в ОМТ;
- Гормональный дисбаланс;
- Ослабление защитных сил организма;
- Травмирование шейки матки.
Часто врожденные патологии не нуждаются в лечении, но, несмотря на это, за ними нужно следить в динамике для исключения рисков развития осложнений.
Выбор метода лечения осложненной формы болезни зависит от причины ее возникновения. Практически во всех случаях не обойтись без применения противовирусных, антибактериальных и гормональных препаратов.
После прохождения терапевтического курса пораженные участки слизистого слоя шейки матки восстанавливают при помощи радиоволн, лазера и других методов.
Эндоцервицит, причины заболевания, симптомы, анонимное лечение, прием врача — «МеседКлиник»
Эндоцервицит — воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП.
Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса.
Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза.
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
• Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
• Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
• Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
• Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
• Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
• Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
• Беспорядочная половая жизнь без использования барьерных контрацептивов.
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала.
При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет.
Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса.
В практической гинекологии различают следующие виды эндоцервицита:
По течению:
• Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
• Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
• Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
• Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
• Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
• Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими.
В зависимости от возбудителя выделения могут приобрести неприятный запах.
Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта.
При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
Возможные осложнения
• Эрозия шейки матки; • Распространение инфекции по восходящим путям на тело матки и придатки; • Образование спаек в малом тазу; • Рак шейки матки.
Диагностика
Пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
• Гинекологический осмотр (в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность;
• Расширенная кольпоскопия.
Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра; • Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита; • Цитологическое исследование.
Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике; • Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса; • Бактериологический посев цервикального мазка.
Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам; • Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей;
• УЗИ органов малого таза.
Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии.
Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
• Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
• Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов.
При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
Профилактика
Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Лечение и анализы АНОНИМНО!
Утолщение эндоцервикса что это
В организме человека находится множество важных органов. Одни из них необходимы для жизни, другие же выполняют дополнительные функции. В данной статье речь пойдет о понятии «эндоцервикс». Что это такое и какие функции выполняет данный элемент, вы узнаете из всего описанного ниже. Для начала стоит сказать, что эндоцервикс находится исключительно в женском организме.
Эндоцервикс: что это такое?
Эндоцервиксом называется слизистая оболочка, которая покрывает внутреннюю часть цервикального отверстия. Канал шейки матки, в свою очередь, соединяет детородный орган и влагалище женщины. Именно по этому пути проходит плод во время естественных родов.
Эндоцервикс состоит из так называемых пор, которые работают непрерывно и выделяют цервикальную жидкость. Интенсивность и характер выделений зависит от фазы менструального цикла и количества гормонов.
Диагностика эндоцервикса
Эндоцервикс (что это такое, вы уже знаете) осматривается чаще всего при помощи ультразвукового влагалищного датчика, однако существуют альтернативные способы диагностики. Благодаря им можно обнаружить различные патологии цервикального канала. Рассмотрим самые популярные способы, как можно диагностировать канал шейки матки.
Цервикальный канал можно прощупать во время осмотра на гинекологическом кресле. Доктор отмечает, закрыт ли данный проход. Если есть небольшое расширение, то оно обязательно отмечается.
Также во время осмотра иногда обнаруживается короткая шейка матки, однако это может быть ошибочным выводом. При подозрении на возможные патологии всегда назначается ультразвуковое исследование.
Обследование при помощи ультразвука
Эндоцервикс всегда обследуется во время проведения УЗИ. В протоколе исследования есть отдельный пункт, в котором описывается данная часть женского организма. Если во время диагностики обнаружена короткая шейка матки, то обязательно указывается ее размер.
Стоит отметить, что такое явление не доставляет женщине никакого беспокойства и чаще всего выявляется случайно. Однако во время беременности необходимо правильно скорректировать эндоцервикс. Лечение чаще всего предполагает наложение швов на шейку матки. В противном случае могут начаться преждевременные роды или выкидыш, который нельзя будет остановить.
Обследование девушек, не ведущих половую жизнь
Если представительница прекрасного пола не ведет половую жизнь и является девственницей, то ручной или вагинальный осмотр датчиком невозможен. Как же провести диагностику эндоцервикса в этом случае?
При необходимости таким представительницам слабого пола назначают ультразвуковое обследование специальным датчиком, который помогает провести осмотр внутренних органов через брюшную стенку.
Еще одно обследование внутренней оболочки шейки матки — это биопсия. В ходе манипуляции берутся клетки эндоцервикса. После этого лаборанты обследуют материал под микроскопом и выдают свое заключение.
Такая процедура производится под местным обезболиванием. Пациентка не чувствует боли или неприятных ощущений.
Какие могут быть патологии эндоцервикса?
Эндоцервикс (что это такое, описано выше) может иметь различные патологии. Чаще всего на этой слизистой оболочке возникают различные новообразования. Так, во время ультразвукового обследования могут быть выявлены полипы или кисты. Все эти опухоли должны подвергаться лечению. В зависимости от сложности патологии выбирается консервативный или хирургический метод коррекции.
Функции эндоцервикса
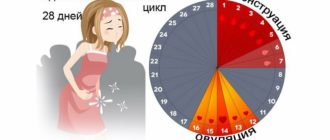
Так как работа слизистой оболочки шейки матки зависит от выработки гормонов в определенный день цикла, то толщина эндоцервикса меняется аналогично. Функции данной части напрямую зависят от циклических изменений.
Начало менструального цикла
С первого дня менструации начинается расширение эндоцевикса. Происходит это под действием гормона эстрогена. Одновременно начинается отторжение эндометрия (внутреннего слоя детородного органа). Вместе с кровью отделенная слизистая оболочка проходит по каналу шейки матки, который в этот период выделяет слизь в небольшом количестве.
Функция эндоцервикса на данном этапе выделительная. Слизистая помогает очищаться матке за счет расширенных пор.
Время перед овуляцией
Сразу после окончания менструации цервикальный канал сужается и удлиняется. На этом этапе функции эндоцервикса совсем незаметны. Поры внутренней оболочки сужены и практически не выделяют слизи.
В этот период действие гормонов направлено на рост фолликулов и образование эндометрия. Именно поэтому эндоцервикс находится в наиболее неактивном состоянии. Все диагностики данной слизистой оболочки проводятся именно в этот период.
Эндоцервикс во время овуляции
На этом этапе функция эндоцервикса очень важна. Перед выходом яйцеклетки расширяются поры слизистой оболочки. Благодаря этому начинается обильное выделение слизи, в которой могут свободно передвигаться мужские гаметы.
Также в этот период происходит незначительное расширение цервикального канала и его длина становится меньше. Все это происходит для того, чтобы наступило зачатие.
После овуляции
Сразу после разрыва фолликула и высвобождения женской гаметы происходит сильное преобразование эндоцервикса. Поры слизистой оболочки сужаются и перестают выделять фертильную жидкость. На этом этапе женщина может отмечать незначительное количество кремообразной цервикальной слизи.
Перед менструацией
Ели зачатие не произошло, то начинается снижение выработки прогестерона. Одновременно эндоцервикс подвергается преобразованиям. Внутренняя часть канала расширяется, и шейка матки несколько укорачивается.
Что называют эндоцервиксом в гинекологии?
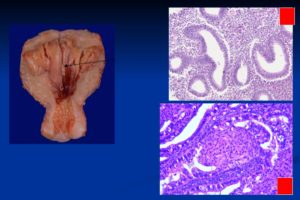
Многие женщины, спрашивают, услышав термин «эндоцервикс»: что это такое. Он обозначает эпителиальный слой клеток, выстилающих цервикальный канал.
Анатомическое образование, по сути, представляет собой родовые пути и расположено между маткой и влагалищем. Его внутренняя оболочка продуцирует секрет, выполняющий важнейшую роль для осуществления репродуктивных функций.
Эндоцервикс — что это такое
Необходимо объяснить, что такое эндоцервикс в гинекологии. Подобным обозначением определяется тканевая структура, представляющая собой эпителиальную выстилающую цервикального канала. Сверху его покрывают цилиндрические клетки.
Это анатомическое образование имеется у женщин любого возраста. Оно включает в себя железистый слой, который продуцирует секрет, служащий смазкой для полости шейки матки. Он предназначен для облегчения продвижения яйцеклетки или сперматозоида, уничтожения патогенной микрофлоры, стабилизации протекания репродуктивных процессов.
Объем выделяемой слизи напрямую коррелирует с определенным днем цикла и регулируется гормональным фоном. Поскольку он неоднороден, то эндоцервикс также претерпевает определенные изменения.
Строение и функции эндоцервикса
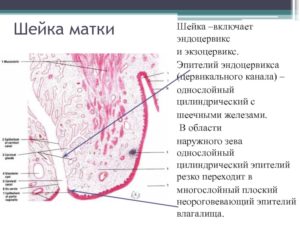
Матка напрямую связана с цервикальным каналом при помощи внутреннего зева. Такое анатомическое образование включают в себя внутренний слой, состоящий из эндоцервикса. Он, в свою очередь, состоит из железистого или цилиндрического эпителия.
Во влагалище открывается наружный зев, выстланный экзоцервиксом, состоящим из плоского эпителия.
Слизистая оболочка выглядит скоплением различных складчатых образований, в которые выходят устья желез. Они синтезируют, а затем выбрасывают вовне секрет. Его выработка напрямую увязана с функционированием менструального цикла и гормональным фоном женщины.
Когда заходит вопрос о том, эндоцервикс: что это, нужно упомянуть о его основных функциях.
Они достаточно многообразны:
- эндоцервикс осуществляет выделительную деятельность во время менструации, способствуя эвакуации фрагментов эндометрия;
- в конце критических дней цервикальный канал сужается, а шеечное пространство, напротив, увеличивается. В нем зарождается новый слой клеток;
- эндоцервикс выполняет защитную функцию, помогая полноценной выработке эндометрия;
- с наступлением овуляторного периода внутренний секрет становится более жидким и напрямую способствует быстрому проникновению мужских половых клеток во внутреннюю полость матки;
- в случае наступления зачатия усиливается выработка слизи эндоцервикса, которая закупоривает шеечный проход;
- толщина слоя колеблется в зависимости от определенного периода менструального цикла;
- он значительно расширяется под воздействием действии эстрогена, помогая отхождению слизистой оболочки матки во время месячных.
Какие могут быть патологии эндоцервикса
При разрастании патологических образований обнаруживаются следующие симптомы:
- боль;
- нехарактерные выделения;
- неприятные ощущения в нижней части брюшной полости;
- сбой цикла;
- дискомфорт при интимных связях;
- проблемы с зачатием;
- стеноз цервикального канала и т.д.
Нередко ультразвуковое исследование обнаруживает также аднексит, воспалительный процесс, вирус папилломы человека, закупорку прохода, истмико-цервикальную недостаточность, кольпит, лейкоплакию шеечного пространства, нарушение отделения секрета, сальпингит, спаечный процесс, цервицит, ЦМВ, эндометриоз.
УЗ-диагностика эндоцервикса
Вариант осуществления ультразвукового сканирования определяется особенностями состояния или диагноза пациентки. Чаще всего применяется трансабдоминальный, трансвагинальный или трансректальный метод исследования. Они различаются областью приложения датчика.
В любом случае женщине следует снять одежду с нижней части тела, а затем врач обрабатывает требующуюся область гелем.
После он прикладывает ультразвуковое оборудование к животу пациентки, вводит ее во влагалище или задний проход.
В некоторых случаях применяется контрастное вещество, способствующее оценке степени продвижения жидкости по каналам или отверстиям матки и цервикального канала.
Каждая из процедур является полностью безопасной, безболезненной, малоинвазивной.
Указываются:
- размеры шеечной области;
- ее проходимость;
- расположение цервикального канала;
- толщина эндоцервикса в зависимости от дня менструального цикла;
- уровень смыкания полости зева;
- раскрытие канала матки;
- наличие беременности и ее срок.
При осуществлении УЗИ иногда выявляются определенные патологии. Как уже упоминалось, наиболее часто встречающимся очагом неблагополучия становится киста.
Во время проведения ультразвукового сканирования или осуществления биопсии врачу нередко попадаются фрагменты эндоцервикса, что это, стоит уточнить отдельно.
При развитии эндоцервицита или экзоцервицита наблюдаются резкие изменения формирования слизистых оболочек. Поэтому появляются их фрагменты, тяжи секрета, кровянистые сгустки.
Особенно часто такие патологические структуры встречаются при хроническом течении.
Эндоцервикс: что это такое в гинекологии, расшифровка, методы лечения
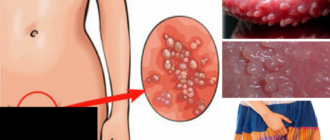
Каждая женщина обязана следить за своим здоровьем. Нужно регулярно посещать гинеколога. А если появились тревожные симптомы, сразу же обратиться за консультацией к специалисту. Одна из женских болезней — это киста эндоцервикса.
Что это такое
Эндоцервикс — это оболочка, покрывающая шейку матки. В здоровом состоянии она гладкая и однородная, но если есть какие-то нарушения, то на ней возникают кисты. Увеличенная железа, по форме похожая на кистозное образование, и есть киста эндоцервикса. Секрет слизистых желез уничтожает бактерии, которые могут проникать в матку из влагалища.
Причины образования
Причинами образования кист в основном служат различные травмы. При этом происходит закупорка каналов, и слизь не выходит наружу, а скапливается внутри.
Назовём причины возникновения заболевания:
- поскольку роды, особенно тяжёлые, являются для организма большим стрессом, то часто возникают кисты;
- при различных воспалительных заболеваниях, например, кольпите или цервиците (происходит закупорка прохода, и секрет скапливается внутри железы);
- при заживании эрозий образуются гиперэхогенные включения, которые иногда перерастают в кисты;
- инфекционные заболевания, такие как вирус папилломы;
- травмы от внутриматочных спиралей или диагностических гинекологических процедур.
Симптомы
Симптомы этого заболевания схожи с рядом других болезней. Это очень осложняет установление правильного диагноза. Но нужно обратиться к врачу, если заметили:
Размеры шейки матки — около 2-3 мм, если есть расширение, то нужно обследоваться, чтобы исключить патологию.
В чём кроется опасность
Кисты сами собой не представляют большой опасности. Но нельзя игнорировать болезнь, потому как у неё могут быть серьёзные последствия.
- при попадании в кисту инфекции может развиться воспаление;
- крупные образования вызывают проблемы с беременностью;
- становится невозможным установление ВМС, так как могут возникнуть кровотечения.
Важно!Опасность кист в том, что это источник инфекции.
Лечение
Единичные небольшие кисты в основном не лечатся. Но если при визуальном осмотре у специалиста в зеркале хорошо просматриваются образования, то, скорее всего, необходимо лечение.
Традиционная медицина
По совету гинеколога можно прибегнуть к таким методам:
- криотерапия (при глубоко расположенных кистах) — заключается в использовании низких температур с применением жидкого азота. Проводят по окончании менструации. При воспалительных процессах этот метод не используют. Криотерапия хороша для нерожавших, потому что не повреждается матка;
- радиоволновой — проходит под местным наркозом. Является очень эффективным, так как образование удаляется полностью;
- лазер — очень широко используется в медицине, но только для хорошо видимых кист, находящихся у входа во влагалище;
- пунктирование кисты или радиохирургический метод применяют, если в железах присутствует воспаление. Капсулу прокалывают и путём дренирования удаляют жидкость, а стенки остаются.
Народная
Если традиционная медицина не даёт полного выздоровления, то можно использовать некоторые растительные средства.
Важно!Перед применением различных отваров и настоев необходима консультация врача, так как у трав могут быть противопоказания.
Вот несколько рецептов отваров:
- Пару ложек цветов акации залить 200 мл спирта или водки. Поставить на 5 дней в тёмное и холодное место. Профильтровать и пить 3 раза в сутки по 10 мл лекарства, разведённого в 40 мл кипячёной воды.
- По одной части листьев грецкого ореха, корней валерианы, полыни, череды, крапивы и щавеля душистого, по четыре части корней лопуха и бессмертника и шесть частей зверобоя. 500 мл кипятка залить 3 ст. л. смеси и 1 час настоять. Пить по половине стакана 3 раза в день за 30 минут до еды.
Народные рецепты в основном помогают остановить рост, но не избавляют от кисты полностью.
Хирургические методы
При хроническом воспалении проводится хирургическое иссечение образования. Но после этой процедуры остаются рубцы, что негативно для нерожавших женщин. К хирургическим методам относятся диатермокоагуляция. В этом случае на образование воздействуют током.
А также применяют прижигание химическими веществами. Сюда можно отнести и радиохирургический метод, о котором упоминалось ранее. Оперативное лечение проводится в том случае, если заболевание осложнено ещё и аднекситом или присутствуют воспалённые опухолевидные образования, если размер более 10-15 мм.
Противопоказаниями считают менструальные кровотечения, беременность или кормление грудью, раковые изменения в клетках, половые болезни.
Экзоцервикс и эндоцервикс: что это такое и как лечить
Репродуктивная система женского организма состоит не только из матки, яичников, труб, влагалища, но и из различных тканей, слизистых оболочек, которыми покрыты эти органы на разных участках. К ним можно отнести эндоцервикс и экзоцервикс. Многие подумают, что это какие-то болезни, но это не так. Это слизистые оболочки шейки матки.
Эндоцервицит
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП.
Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса.
Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин.
При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.
), а также повышением распространенности иммунных и гормональных расстройств.
Эндоцервицит
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами.
Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.
), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет.
Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию.
На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
- Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
- Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
- Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
- Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
- Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
- Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими.
В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта.
При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Так, воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
При несвоевременной диагностике или неправильном лечении острого эндоцервицита процесс может приобрести хронический характер. При этом клинические признаки сглаживаются или исчезают.
Воспаление распространяется глубже на соединительную ткань и мышечные волокна. Шейка матки сначала выглядит отечной, а со временем гипертрофируется и уплотняется.
На ее влагалищной части под действием постоянных патологических выделений из цервикального канала может формироваться псевдоэрозия.
Наиболее распространенное осложнение острого эндоцервицита — хронизация заболевания с меньшей клинической симптоматикой, но более глубоким поражением тканей и возможностью возникновения псевдоэрозии шейки матки.
Из-за постоянного присутствия патогенной микрофлоры (особенно при специфическом воспалении, вызванном гонококками и хламидиями) процесс может распространяться на матку, маточные трубы и яичники с последующим развитием спаечного процесса в малом тазу.
В результате у некоторых пациенток нарушается репродуктивная функция, что проявляется затрудненным наступлением беременности, повышенной вероятностью выкидыша, внематочной беременности, осложненных родов и послеродовых инфекций. При хроническом эндоцервиците возрастает риск возникновения рака шейки матки.
Поскольку клиническая симптоматика при эндоцервиците является неспецифической, для подтверждения диагноза назначается комплекс специальных обследований. Обычно пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
- Гинекологический осмотр (в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность.
- Расширенная кольпоскопия. Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра.
- Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита.
- Цитологическое исследование. Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике.
- Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса.
- Бактериологический посев цервикального мазка. Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам.
- Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей.
- УЗИ органов малого таза. Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.
Кольпоскопия. Небольшая эктопия призматического эпителия, подозрение на эндоцервицит
В ходе обследования выполняется дифференциальная диагностика эндоцервицита с другими поражениями шейки матки — эктопией, раком, туберкулезом, сифилисом. При этом пациентку, кроме акушера-гинеколога, могут консультировать дерматовенеролог, онкогинеколог, фтизиогинеколог.
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии. Основная схема лечения, как правило, представлена следующими этапами:
- Этиотропная терапия, предполагающая пероральное, внутримышечное, внутривенное и местное применение специальных противомикробных препаратов, к которым чувствителен конкретный возбудитель. Пациенткам назначают антибиотики, противогрибковые, антипаразитарные средства и их комбинации. Этиотропными также являются гормональные препараты, восполняющие дефицит эстрогенов при климаксе и менопаузе.
- Восстановление нормальной микрофлоры влагалища с использованием эубиотиков для снижения вероятности рецидивов.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии. Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
- Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
- Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов. При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
При наличии наботовых кист, в которых часто содержатся инфекционные агенты, рекомендована диатермопунктура. Пластика и другие оперативные методы применяются при сочетании эндоцервицита с рубцовой деформацией, элонгацией, дисплазией, раком шейки матки.
Прогноз при лечении заболевания благоприятный. Даже в остром периоде трудоспособность сохранена.
Поскольку пациентки, перенесшие эндоцервицит, составляют группу риска по онкологическим заболеваниям шейки матки, они должны наблюдаться у гинеколога по месту жительства с периодическим проведением кольпоскопии, цитологического и бактериологического исследования.
Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.