Истмико-цервикальная недостаточность (ИЦН) – как сохранить беременность?
В числе различных причин невынашивания беременности истмико-цервикальная недостаточность (ИЦН) занимает важное место. При ее наличии риск невынашивания увеличивается почти в 16 раз.
Общая частота ИЦН при беременности составляет от 0,2 до 2%.
Эта патология — главная причина невынашивания беременности во втором триместре (около 40%) и преждевременных родов — в каждом третьем случае.
Она выявляется у 34% женщин с привычным самопроизвольным абортом. По мнению большинства авторов, почти 50% поздних потерь беременности обусловлены именно истмико-цервикальной несостоятельностью.
У женщин же с доношенной беременностью роды при ИЦН нередко имеют стремительный характер, что негативно влияет на состояние ребенка. Кроме того, стремительные роды очень часто осложняются значительными разрывами родовых путей, сопровождающимися массивными кровотечениями. ИЦН — что это такое?
Определение понятия и факторы риска
Истмико-цервикальная недостаточность представляет собой патологическое преждевременное укорочение шейки матки, а также расширение ее внутреннего зева (мышечное «запирательное» кольцо) и цервикального канала в результате повышения во время беременности внутриматочного давления. Это может стать причиной выпадения во влагалище плодных оболочек, их разрыва и утраты беременности.
Причины развития ИЦН
В соответствии с современными представлениями основными причинами неполноценности шейки матки являются три группы факторов:
- Органическая — формирование рубцовых изменений после травматического повреждения шейки.
- Функциональная.
- Врожденная — генитальный инфантилизм и пороки развития матки.
Наиболее частыми провоцирующими факторами являются органические (анатомо-структурные) изменения. Они могут возникать в результате:
Функциональный фактор представлен:
- диспластическими изменениями в матке;
- яичниковой гипофункцией и повышенным содержанием в организме женщины мужских половых гормонов (гиперандрогения);
- повышенным содержанием в крови релаксина в случаях многоплодия, индуцирования овуляции гонадотропными гормонами;
- длительно текущими хроническими или острыми воспалительными заболевания внутренних половых органов.
Факторами риска являются также возраст более 30 лет, избыточная масса тела и ожирение, синдром поликистозных яичников, экстракорпоральное оплодотворение.
В связи с этим следует отметить, что профилактика ИЦН заключается в коррекции имеющейся патологии и в исключении (по возможности) причин, вызывающих органические изменения шейки матки.
Клинические проявления и возможности диагностики
Поставить диагноз истмико-цервикальной недостаточности достаточно трудно, за исключением случаев грубых посттравматических анатомических изменений и некоторых аномалий развития, поскольку существующие в настоящее время тесты не являются полностью информативными и достоверными.
Основным признаком при диагностике большинство авторов считают уменьшение длины шейки матки. Во время влагалищного исследования в зеркалах этот признак характеризуется вялыми краями наружного зева и зиянием последнего, а внутренний зев свободно пропускает палец гинеколога.
Диагноз до беременности устанавливается в случае возможности введения в цервикальный канал в период секреторной фазы расширителя №6.
Определение состояния внутреннего зева желательно осуществлять на 18-й – 20-й день от начала менструации, то есть во второй фазе цикла, с помощью гистеросальпингографии, при которой определяется ширина внутреннего зева.
В норме его величина равна 2,6 мм, а прогностически неблагоприятный признак — 6-8 мм.
Во время самой беременности, как правило, каких-либо жалоб женщины не предъявляют, а клинические признаки, позволяющие предположить о возможности угрозы прерывания, обычно отсутствуют.
В редких случаях возможны такие косвенные симптомы ИЦН, как:
- ощущения дискомфорта, «распирания» и давления в нижних отделах живота;
- колющие боли в области влагалища;
- выделения из половых путей слизистого или сукровичного характера.
В период наблюдения в женской консультации немалое значение в отношении диагностики и тактики ведения беременной имеет такой симптом, как пролабирование (выпячивание) плодного пузыря. При этом о степени угрозы прерывания беременности судят по 4 степеням расположения последнего:
- I степень — над внутренним зевом.
- II степень — на уровне внутреннего зева, но визуально не определяется.
- III степень — ниже внутреннего зева, то есть в просвете канала шейки, что свидетельствует уже о позднем выявлении ее патологического состояния.
- IV степень — во влагалище.
Таким образом, критериями предварительной клинической диагностики истмико-цервикальной недостаточности и включения пациенток в группы риска являются:
- Данные анамнеза о наличии в прошлом малоболезненных выкидышей на поздних сроках гестации или быстрых преждевременных родов.
- Привычное невынашивание. При этом принимается во внимание, что каждая последующая беременность завершалась преждевременными родами на все более ранних гестационных сроках.
- Наступление беременности после длительного периода бесплодия и использование ЭКО.
- Наличие пролабирования плодных оболочек в канале шейки матки в конце предыдущей беременности, что устанавливается по данным анамнеза или из карточки диспансерного учета, находящейся в женской консультации.
- Данные вагинального исследования и осмотра в зеркалах, во время которых определяются признаки размягчения влагалищного отдела шейки и его укорочение, а также пролабирование плодного пузыря во влагалище.
Однако в большинстве случаев даже выраженная степень пролабирования плодного пузыря протекает без клинических признаков, особенно у первородящих, в связи с закрытым наружным зевом, а факторы риска не удается выявить вплоть до возникновения родовой деятельности.
В связи с этим УЗИ при истмико-цервикальной недостаточности с определением длины шейки матки и ширины ее внутреннего зева (цервикометрия) приобретает высокое диагностическое значение. Более достоверной является методика эхографического исследования посредством трансвагинального датчика.
Как часто нужно делать цервикометрию при ИЦН?
Она осуществляется в обычные скрининговые сроки беременности, соответствующие 10-14, 20-24 и 32-34 неделям.
У женщин с привычным невынашиванием во втором триместре в случаях явного наличия органического фактора или при подозрении на возможность наличия посттравматических изменений с 12 до 22 недели беременности рекомендуется проводить динамическое исследование — каждую неделю или 1 раз в две недели (в зависимости от результатов осмотра шейки в зеркалах). При предположении о наличии функционального фактора цервикометрия осуществляется с 16 недель гестации.
Критериями оценки данных эхографического исследования, преимущественно на основании которых осуществляется окончательная диагностика и избирается лечение ИЦН при беременности, являются:
- У перво- и повторнобеременных на сроках меньше 20-и недель длина шейки, составляющая 3 см, является критической в плане угрожающего самопроизвольного прерывания беременности. Такие женщины нуждаются в интенсивном наблюдении и включении в группу риска.
- До 28 недель при многоплодной беременности нижняя граница нормы длины шейки составляет у первобеременных 3,7 см, у повторнобеременных — 4,5 см.
- Норма длины шейки у многорожавших здоровых беременных и женщин с ИЦН на 13-14 неделях — от 3,6 до 3,7 см, а на 17-20 неделях шейка с недостаточностью укорачивается до 2, 9 см.
- Абсолютный признак невынашивания, при котором уже требуется соответствующая хирургическая коррекция при ИЦН — это длина шейки матки, составляющая 2 см.
- Ширина внутреннего зева в норме, составляющая к 10-й неделе 2,58 см, равномерно увеличивается и к 36-й неделе достигает 4,02 см. Прогностическое значение имеет уменьшение показателя отношения длины шейки к ее диаметру в области внутреннего зева до 1,12-1,2. В норме этот параметр равен 1,53-1,56.
В то же время, на вариабельность всех этих параметров влияют тонус матки и ее сократительная активность, низкое плацентарное прикрепление и степень внутриматочного давления, создающие определенные трудности в интерпретации результатов в плане дифференциальной диагностики причин угрозы прерывания беременности.
Способы сохранения и пролонгирования беременности
При выборе методов и препаратов для коррекции патологии у беременных необходим дифференцированный подход.
https://www.youtube.com/watch?v=aqB0WwnM68o
Такими методами являются:
- консервативные — клинические рекомендации, лечение препаратами, применение пессария;
- хирургические методы;
- их сочетание.
Клинические рекомендации при ИЦН
Включает психологическое воздействие путем разъяснения возможности благополучного вынашивания и родов, и значения выполнения всех рекомендаций гинеколога.
Даются советы в отношении исключения психологических нагрузок, степени физической активности в зависимости от выраженности патологии, возможности проведения декомпрессионной гимнастики.
Не разрешаются ношение грузов весом более 1 – 2-х кг, длительная ходьба и т. д.
Можно ли сидеть при ИЦН?
Длительное пребывание в сидячем положении, так же, как и вертикальное положение вообще, способствует повышению внутрибрюшного и внутриматочного давления. В связи с этим в течение дня желательно чаще и дольше находиться в горизонтальном положении.
Как правильно лежать при ИЦН?
Отдыхать необходимо на спине. Ножной конец кровати должен быть приподнят. Во многих случаях рекомендуется строгий постельный режим с соблюдением, преимущественно, указанного выше положения. Все эти меры позволяет снизить степень внутриматочного давления и степень риска пролабирования плодного пузыря.
Медикаментозная терапия
Лечение начинают с проведения курса противовоспалительной и антибактериальной терапии препаратами из фторхинолоновой или цефалоспориновой группы третьего поколения с учетом результатов предварительного бактериологического исследования.
Для снижения тонуса матки и, соответственно, внутриматочного давления, назначаются такие спазмолитические препараты, как Папаверин внутрь или в свечах, Но-шпа внутрь, внутримышечно или внутривенно капельно.
При их недостаточной эффективности применяется токолитическая терапия, способствующая значительному снижению маточной сократительной способности.
Отимальным токолитиком является Нифедипин, обладающий наименьшими числом побочных эффектов и незначительной их выраженностью.
Кроме того, при ИЦН рекомендуется укрепление шейки матки Утрожестаном органического происхождения до 34 недель беременности, а при функциональной форме посредством — препарата Прогинова до 5-6 недель, после чего назначается Утрожестан до 34 недель.
Вместо Утрожестана, действующим компонентом которого является прогестерон, могут быть назначены аналоги последнего (Дюфастон, или дидрогестерон).
В случаях наличия гиперандрогении базовыми препаратами в программе лечения являются глюкокортикоиды (Метипред).
Хирургические и консервативные методы коррекции ИЦН
Может ли удлиниться шейка при ИЦН?
С целью увеличения ее длины и уменьшения диаметра внутреннего зева применяются также такие методы, как хирургический (наложение швов) и консервативный в виде установки перфорированных силиконовоых акушерских пессариев различных конструкций, способствующих смещению шейки матки по направлению к крестцу и удержанию ее в этом положении. Однако в большинстве случаев удлинения шейки до необходимой (физиологической для данного срока) величины не происходит. Использование хирургического метода и пессария осуществляют на фоне гормональной и, если необходимо, антибактериальной терапии.
Что лучше — швы или пессарий при ИЦН?
Процедура установки пессария, в отличие от хирургической методики наложения швов, относительно проста в смысле технического выполнения, не требует применения обезболивания, легко переносится женщиной и, главное, не вызывает нарушения кровообращения в тканях. Его функция заключается в снижении давления плодного яйца на несостоятельную шейку, сохранении слизистой пробки и снижении риска инфицирования.
Акушерский разгружающий пессарий
Однако применение любой методики требует дифференцированного подхода. При органической форме ИЦН наложение круговых или П-образных (лучше) швов целесообразно в сроки 14-22 недель беременности.
При наличии у женщины функциональной формы патологии акушерский пессарий можно устанавливать в сроки от 14 до 34 недель. В случае прогрессирования укорочения шейки матки до 2,5 см (и меньше) или увеличения диаметра внутреннего зева до 8 мм (и больше) дополнительно к пессарию накладываются хирургические швы.
Удаление пессария и снятие швов при ПЦН осуществляется в условиях стационара на 37-й – 38-й неделях беременности.
Таким образом, ИЦН является одной из наиболее частых причин прерывания беременности до 33 недель.
Эта проблема изучена в достаточной степени и адекватно корригированная ИЦН в 87% и более позволяет достичь желаемых результатов.
В то же время, методы коррекции, способы контроля их эффективности, а также вопрос об оптимальных сроках хирургического лечения по настоящее время остаются дискуссионными.
Истмико-цервикальная недостаточность при беременности: что это такое, симптомы ИЦН, лечение, причины
Ожидание ребенка – период, дарующий моменты не всегда приятные. Увеличивается вес, возникает запор, на теле появляется сыпь. Иногда еще одной существенной проблемой становится истмико-цервикальная недостаточность.
ИЦН – это патология, характеризующаяся раскрытием нижнего отдела матки, который удерживает плод в утробе матери. При нормальном течении беременности органы растут вместе с ребенком. При недостаточности матка не может нормально функционировать.
Особенности и симптомы истмико-цервикальной недостаточности в период беременности
Для женщин, которые не смогли забеременеть, патология опасности не представляет. Однако если представительница слабого пола под сердцем носит ребенка, ИЦН грозит привести к раскрытию внутреннего зева в третьем триместре.
В мире есть женщины с истмико-цервикальной недостаточностью, которые смогли родить ребенка. Однако такие роды протекают ускоренно. Этот факт может негативно сказаться на дальнейшем развитии малыша. Нельзя и утверждать, что для таких женщин роды проходят спокойно. Возможно возникновение травм, сопровождаемых обильными кровотечениями.
Женщина не сможет выявить у себя недуг, поскольку для многих беременных ИЦН протекает без симптомов. В редких случаях, если были проведены аборты или функциональные выскабливания, признаки недостаточности в первые 13 недель напоминают проявления иных заболеваний:
- мажущие выделения с кровяными прожилками;
- неприятные ощущения внизу живота и в поясничной области спины.
На поздних сроках вынашивания ребенка, как отмечают специалисты, могут проявиться следующие симптомы:
- выделения, увеличившиеся в объемах и изменившие консистенцию;
- учащенное опорожнение мочевого пузыря;
- давление в средней части полости малого таза;
- распирание в промежности;
- боли под животом и в поясничном отделе;
- кашель.
Причины развития патологии при беременности
Для удобства ознакомления с факторами развития патологии ниже представлен список. Недуг может проявляться из-за следующих причин:
| Органические | Функциональные | Врожденные |
|
|
|
Во всех случаях истонченный нижний сегмент матки не может сопротивляться давлению увеличивающегося в размерах ребенка, в результате чего раскрытие и происходит. Плод продолжает опускаться ниже, репродуктивный орган открывается шире, происходит выкидыш или незапланированные ранние роды.
Медики отмечают, что недостаточность не всегда возникает лишь по одной причине. Патология может развиться в результате наличия нескольких заболеваний.
Диагностические методы
Выявить недостаточность у обследуемой весьма трудно. Исключением являются такие показатели, как анатомические изменения, возникшие после травм, и некоторые отклонения в развитии.
Врачи отмечают, что основной показатель ИЦН – это укороченный нижний сегмент матки. Медик при осмотре беременной может выявить вялые края и раскрытие перехода шейки в тело матки. Последнее беспрепятственно пропускает палец гинеколога.
Однако не все врачи проводят обследование половых органов. Многих интересуют только изменения в весе, объем живота, давление и пульс.
Такой неполный осмотр не поможет гинекологу обнаружить ИЦН и ее причины, поэтому в интересах беременной самой настоять на тщательном обследовании.
Согласно клиническому протоколу, при осмотре женщины врачи особое внимание должны уделять расположению плодного пузыря. Современная медицина выделяет следующие степени выпячивания плодных оболочек:
- над верхним отверстием шейки матки;
- на уровне внутреннего зева;
- ниже верхнего отверстия;
- в органе внутренней половой системы.
Однако не всегда определение степени выпячивания плодного пузыря помогает обнаружить у будущей матери недуг. У первородящих женщин наружный зев закрыт, признаки патологии отсутствуют и факторы риска не удастся выявить при помощи гинекологического инструмента вплоть до родов.
В этой ситуации поможет УЗИ. Результаты обследования позволяют врачу опровергнуть предполагаемую ИЦН, если длина шейки матки на 6 месяце беременности составляет 3,5–4,5 см, на 7 – 3–3,5 см. После 8 месяца беременности длина нижнего сегмента матки должна быть 3 см.
На каком же сроке ИЦН может стать причиной самопроизвольного прерывания беременности? Об угрозе выкидыша или преждевременного появления малыша на свет свидетельствует уменьшение длины канала до 2,5 см на сроке менее 28 недель, V- или Y-образные открытия нижнего сегмента матки и размягчение его тканей. В ходе обследования пациентку могут попросить покашлять, чтобы нагрузка на матку несколько повысилась.
Исследование проводится трансвагинальным датчиком. Если эхопризнаки подтвердят патологию, беременной назначают медикаменты. В дополнение необходимо будет дважды в месяц наблюдать за изменениями, происходящими в шейке матки.
Следует отметить, что и до беременности возможно узнать, развивается ли у женщины предполагаемая патология. Для диагностики недостаточности делают гистеросальпингографию. В матку и в трубы вводят контрастные вещества и делают рентген. Этот способ эффективен, однако не всегда врачи успевают выявить признаки патологии. Не все женщины внимательно относятся к своему организму.
Консервативное лечение
После клинического обследования, подтверждения диагноза и выявления причины недуга врач для коррекции выписывает своей пациентке следующие лекарства:
- витамины, микроэлементы;
- легкие успокоительные;
- средства, снимающие тонус матки (спазмолитические лекарства, токолитики и пр.);
- фторхинолоны или цефалоспорины.
Прием медикаментов, прописанных врачом, должен продолжаться в течение 7–14 дней, далее медик должен вновь осмотреть пациентку. Если за время лечения ИЦН состояние беременной не стабилизировалось, прием препаратов продолжится. Если болезнь вновь начала прогрессировать, женщине предлагают другие методы борьбы с патологией.
Вторым способом коррекции недуга является установка акушерского устройства (пессария). Пластиковое или силиконовое кольцо будет поддерживать нижний сегмент матки, перераспределять вес ребенка и амниотической жидкости.
Кольцо Мейера, как предмет чужеродный, может вызвать бактериальный вагиноз, поэтому важно каждые 2 дня его извлекать и обрабатывать дезинфицирующим средством. У женщины медик должен регулярно брать мазки на инфекцию.
При необходимости врач назначает будущей матери антибиотики.
Акушерский пессарий при беременности
У женщины, которой установили акушерский пессарий, может возникнуть запор. Кольцо, как отмечают многие пациентки, будто бы пережимает проход. Тужиться беременным нельзя, поэтому врач в обязательном порядке должен прописать мягкое средство, чтобы запор перестал волновать женщину.
Врачи отмечают, что кольцевой пессарий может быть установлен на любом сроке беременности. Именно это устройство медики часто советуют беременным для лечения ранних стадий заболевания. Однако если патология уже ярко выражена, это устройство станет средством вспомогательным. Снимают кольцо через 2 первые недели 9 месяца беременности или же тогда, когда начинается родовая деятельность.
Важно отметить, что во время лечения женщине нужно отказаться от двигательной активности, половых контактов. Будущая мать должна избегать стрессовых ситуаций, регулярно посещать врача и часто отдыхать. Еще одним важным моментом является настрой женщины. Важно верить, что медики помогут избавиться от ИЦН.
Хирургическая коррекция
При тяжелом протекании ИЦН врач может настоять на хирургической коррекции – наложении горизонтального, циркулярного или серозно-мышечного шва на нижний сегмент матки. Операция проводится под общей анестезией на 13–27 неделе беременности. Вероятность появления на свет здорового ребенка возрастет до 90%.
Перед наложением хирургических швов врач в обязательном порядке должен обследовать будущую мать и взять у нее мазок. В случае необходимости пациентке назначают обработку слизистой влагалища антисептиками.
Медик, опираясь на результаты анализов, может и отказаться от операции при ИЦН. В частности к противопоказаниям относятся:
- генетические отклонения у плода;
- выраженный вагинит;
- хронические болезни;
- внутриматочная инфекция;
- кровянистые выделения;
- осложнения позднего токсикоза;
- нарушение мышечного тонуса матки;
- быстрое развитие ИЦН.
После операции, которая займет минут 15–20, беременной по показаниям назначают следующие медикаментозные средства:
- лекарства, снимающие мышечный спазм (Дротаверин, магнезия и пр (рекомендуем прочитать: внутримышечные инъекции магнезии при беременности).);
- медикаменты, действие которых направлено на расслабление мышц матки (Индометацин, Гинипрал и др.);
- препараты, содержащие гормоны или гормоноиды (Ипрожин, Эндометрин и т. д.).
Женщина во время восстановительного периода должна себя беречь, почаще отдыхать. Физическую нагрузку нужно исключить.
На 2–3 день после операции врач осматривает пациентку. Если патология корригированная, беременную отпускают домой.
Рекомендации по режиму и образу жизни при ИЦН
Беременность при ИЦН – испытание тяжелое. Чтобы облегчить состояние беременной, важно следовать рекомендациям. Должна быть такая профилактика этого заболевания:
- отказ от двигательной активности;
- половой покой;
- постоянный отдых в положении лежа;
- употребление назначенных лекарственных средств;
- хорошее настроение;
- частые медицинские обследования.
Как проходят роды при ИЦН?
ИЦН – это патология, характеризующаяся открытыми и ослабленными влагалищными мышцами. Женщины с данным недугом рожают быстрее. Однако это не значит, что так будет абсолютно у всех. Организм человека – загадка.
Родовая деятельность может возникнуть до назначенного срока, поэтому важно успеть вовремя попасть в больницу, чтобы не было осложнений. Однако лучше всего заранее лечь в стационар. Тогда женщина спокойно перенесет роды, а на свет появится здоровый малыш.
Истмико цервикальная недостаточность: причины развития, симптомы, лечение

Беременность иногда протекает с осложнениями. Организм женщины в этот период проходит проверку на состояние здоровья — обостряются хронические заболевания, обнаруживаются скрыто протекающие. Некоторые патологии возникают лишь при беременности. К ним относится истмико — цервикальная недостаточность.
Что такое ИЦН
Столкнувшись при беременности с диагнозом ИЦН, далеко не все женщины знают, что это такое.
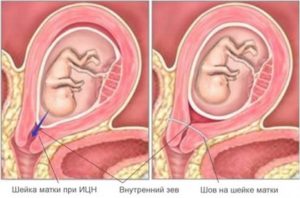
Преждевременное ослабление шейки матки, ее укорачивание, опущение плодного пузыря в полости матки называется истмико — цервикальной недостаточностью.
Матка состоит из тела и шейки. Шейка матки со стороны тела ограничена внутренним зевом, а с внешней — наружным.
Зев являет собой мышечное кольцо.
При зачатии шейка матки сужается и закрывается слизистой пробкой.
Это происходит для сохранения беременности и предотвращения инфицирования плода и самой матки. Шейка матки поддерживает закрытой детское место и не позволяет опуститься плодной оболочке.
Ближе к родам мышцы шейки постепенно расслабляются. Готовятся к предстоящему процессу рождения ребенка.
Чем опасно заболевание
При ИЦН близость плодной оболочки к родовым путям приводит к инфицированию и преждевременным родам или выкидышу, в зависимости от срока беременности.
опасность состоит в отсутствии ранних признаков патологии.
Даже привычная двигательная активность женщины может вызвать разрыв плодного пузыря и привести к появлению на свет недоношенного младенца, а в некоторых случаях и к его гибели.
По разным данным, с истмико-цервикальной недостаточностью при беременности встречается 1-9 женщин из ста. ИЦН становится причиной привычной невынашиваемости у четверти женщин с этим диагнозом.
Причины развития
Причины ИЦН можно условно разделить на две группы:
- Органические (травматические). Эту группу составляют факторы, вызвавшие несостоятельность цервикального канала: операции на шейке матки, разрывы, рубцовые деформации, аборты. При хирургическом вмешательстве может произойти травматическое повреждение цервикального канала.
- Функциональные. В основе функциональных причин лежит нарушение гормонального фона беременной — низкий уровень прогестерона или слишком высокий тестостерона (гиперандрогения). В эту же группу входят также беременности крупным плодом, многоплодная беременность.
Симптомы и проявления
На любых сроках гестационного периода начальная фаза заболевания протекает бессимптомно.
Только при гинекологическом осмотре врач может обнаружить размягчение и укорочение шейки матки. Это проявление истмико-цервикальной недостаточности.
Признаки, которые отмечает женщина, сопутствуют и нормальному течению болезни:
- тянущие боли в области матки;
- чувство распирания во влагалище;
- усиление слизистых выделений, в них часто присутствует кровь;
- боль в крестце и пояснице.
Методы диагностики
Диагностику истмико-цервикальной недостаточности проводят при помощи пальпации влагалища. Также используется осмотр с зеркалом и данные ультразвукового исследования.
На осмотре врач увидит V-образное раскрытие внутреннего зева. Его определяют при помощи теста с давлением на дно матки или кашлем.
Цервикометрия ИЦН
Цервикометрию проводят на УЗИ, исследование заключается в контроле длины шейки матки.
В норме она должна составлять 4 см. Сами ткани в нормальном состоянии плотные, наружный зев плотно сомкнут и отклонен немного назад.
Если длина составляет 3 см, проводят цервикометрию, чтобы не упустить угрозу прерывания беременности.
В случае укорочения шейки матки до 2 см показано срочное хирургическое вмешательство.
Назначают цервикометрию всем женщинам, входящим в группу риска по цервикальной недостаточности.
В группу риска входят:
- многоплодная беременность;
- аномалии в строении внутренних половых органов;
- деформирование шейки вне зависимости от причин;
- недостаток прогестерона;
- привычная невынашиваемость;
- выкидыш;
- хирургические операции на шейке матки.
Лечение ИЦН
Для лечения истмико-цервикальной недостаточности используют хирургический и медикаментозный методы.
Хирургическое вмешательство
Хирургический метод лечения заключается в наложении швов на шейку матки — зашивают наружный зев и суживают внутренний.
Операцию проводят по показаниям, обычно до 18 недели беременности.
В случае необходимости, хирургическое вмешательство проводят и на более поздних сроках, но не позже 28 недели.
Манипуляцию проводят в условиях стационара с применением краткосрочного наркоза, безвредного для плода.
До процедуры выполняют лабораторное исследование мазка из родовых путей на наличие патогенной микрофлоры и проводят их санацию.
Состояние швов проверяют каждые две недели.
Снимают их в определенных случаях:
- ближе к предполагаемой дате родов — после 38 недели беременности;
- в начале родовой деятельности вне зависимости от срока;
- при прорезывании швов;
- при подтекании околоплодных вод;
- при выделениях с примесью крови.
При имеющихся противопоказаниях к хирургическому вмешательству, женщине предписывается строгий постельный режим и токолитики — препараты, которые применяют для профилактики преждевременных родов.
Хирургические операции проводят различными методами:
- метод зашивания по MacDonald;
- круговой шов по Любимовой;
- П-образные швы по Любимовой и Мамедалиевой;
- модификация Орехова метода Терьяна.
Противопоказания к операции:
- тяжелые заболевания беременной — болезни дыхательной и сердечно-сосудистой системы, патологии почек, печени, инфекции мочеполовой системы;
- предлежание плаценты;
- замершая беременность;
- маточное кровотечение;
- врожденные патологии плода.
Осложнения хирургических операций:
- вторичное инфицирование;
- разрывы шейки матки;
- прорезывание швов;
- затруднение родовой деятельности.
Существуют некоторые особенности послеродового периода:
- после операции не требуется соблюдать постельный режим;
- проводят обработку влагалища антисептическими средствами — 3% перекисью водорода, хлоргексидином;
- в качестве профилактики проводят терапию спазмолитиками (дротаверин внутримышечно или перорально) и адреномиметиками (гексопреналин и верапамил);
- антибактериальная терапия;
- выписывают через 5 суток при благополучном течении послеоперационного периода.
Нехирургическая коррекция
Наиболее распространенным методом является установка разгрузочного пессария, или кольца Мейера.
Кольцо Мейера представляет из себя специальную конструкцию из пластика, которую устанавливают во влагалище на любом сроке беременности.
Задача пессария состоит в распределении веса плода и удержании его в надлежащем положении.
Так как инородное тело во влагалище приводит к нарушению естественной микрофлоры, проводят регулярную санацию влагалища фурацилином или бороглицерином.
В случае необходимости проводят антибактериальную терапию.
Удаляют кольцо перед родами или непосредственно в родовом периоде.
Профилактика и рекомендации пациенткам с ИЦН
Рекомендации по лечению ИЦН включают:
- соблюдение врачебных предписаний;
- снижение физических нагрузок;
- избегание половых контактов;
- эмоциональный покой.
Профилактические меры:
- своевременное лечение заболеваний, особенно гормональных;
- планирование беременности — при цервикальной недостаточности предыдущей беременности следующая должна состояться не раньше, чем через 2 года;
- отказ от абортов;
- постановка на учет при подтверждении беременности;
- прохождение плановых медицинских осмотров.
Ирина Петровна, акушер
Специально для сайта kakrodit.ru
: истмико цервикальная недостаточность
Истмико-цервикальная недостаточность (ИЦН) во время беременности: причины, симптомы, лечение

Одной из причин прерывания беременности во втором и третьем триместре является истмико-цервикальная недостаточность (ИЦН) или недостаточность (неполноценность) шейки матки.
ИЦН — очень серьёзная патология, которая совершенно не опасна для небеременной женщины, но при беременности может привести к позднему выкидышу или рождению недоношенного ребёнка.
Ицн при беременности: что это такое
Во время беременности шейка должна оставаться закрытой до самых родов, удерживая плод внутри матки. Истмико-цервикальная недостаточность (ИЦН) при беременности — это преждевременное раскрытие шейки матки под воздействием растущего плода.
Шейка матки укорачивается и раскрывается раньше времени, вследствие чего может произойти разрыв плодных оболочек и потеря беременности. При следующей беременности недостаточность шейки матки обычно повторяется, поэтому при постановке такого диагноза обязательно наблюдение и лечение.
Истмико-цервикальная недостаточность: причины
Основной причиной истмико-цервикальной недостаточности являются травмы шейки матки во время родов, абортов, операций на шейке матки. Причём аборты на ранних сроках с помощью вакуума, хотя и увеличивают риск бесплодия в будущем, практически не влияют на возникновение ИЦН. Аборты и диагностические выскабливания с применением расширителей шейки матки значительно повышают вероятность ИЦН.
Неправильное ведение родов, роды крупным плодом могут приводить к разрывам шейки матки и в последующем стать причиной истмико-цервикальной недостаточности. Однако внешние разрывы шейки матки не влияют на вынашивание беременности, опасность представляет только повреждение внутреннего зева.
Частой причиной истмико-цервикальной недостаточности является также хирургическое лечение эрозии шейки матки, особенно если оно сопровождается осложнениями. Считается, что лазерное и холодовое лечение более щадящее и незначительно повышает риск ИЦН.
Изредка причиной истмико-цервикальной недостаточности является анатомический врождённый дефект, когда шейка матки короткая и маленькая с рождения.
Тем не менее у некоторых женщин с истмико-цервикальной недостаточностью вообще отсутствуют факторы риска, что позволяет предположить, что гормональный уровень при беременности также может влиять на состояние шейки матки.
Инфекция сама по себе не может быть причиной истмико-цервикальной недостаточности, но значительно повышает риск невынашивания беременности. Также дополнительным фактором риска является курение, заболевания органов малого таза.
Истмико-цервикальная недостаточность: симптомы
К сожалению, явных симптомов истмико-цервикальной недостаточности не существует. Шейка матки может открыться совершенно безболезненно. Могут наблюдаться такие симптомы как: тяжесть и ноющие боли внизу живота, учащённое мочеиспускание. Насторожить должны и обильные слизистые, возможно с прожилками крови, выделения во втором и третьем триместре.
Определить ИЦН можно с помощью ультразвукового исследования, учитывают в первую очередь длину шейки матки, а также закрыт ли внутренний зев. В норме длина шейки матки при беременности 2,5 сантиметра и больше. Размер внутреннего зева шейки матки должен быть до 10 мм.
При длине шейки матки 2-2,5 см необходимо наблюдение, так как существует вероятность преждевременных родов. Длина шейки матки меньше двух сантиметров считается критической, без лечения существует большая вероятность прерывания беременности в течение одной-двух недель.
Важно не только один показатель УЗИ, но и динамика. Обычно УЗИ повторяют через одну-две недели, чтобы посмотреть укорачивается ли шейка матки или остаётся без изменений.
Если первая беременность прервалась и был поставлен диагноз ИЦН или если была повторная потеря беременности после 16 недель при отсутствии других причин, то необходимо тщательное наблюдение за длиной шейки матки во втором и третьем триместре.
Истмико-цервикальная недостаточность: лечение
Основной и очень эффективный метод лечения истмико-цервикальной недостаточности — это наложение шва на шейку матки. В 90% случаях своевременное наложение шва позволяет выносить беременность до срока.
Для того, чтобы операция была эффективной, её нужно провести в 12-17 недель беременности, но шов может быть наложен и позже, до 24 недель. Если об ИЦН известно до беременности, то шов обычно накладывается в 8-10 недель.
Во время и после операции проводится токолитическая (сохраняющая) терапия. Постельный режим рекомендован в течение 1-2 суток после наложения шва. Шов снимается в 37-38 недель или после отхождения околоплодных вод или начала преждевременных родов.
Существуют противопоказания к наложению шва, например, пороки развития плода или внутриматочная инфекция. Без шва тоже возможно выносить беременность, но шансы значительно понижаются.
В более поздние сроки беременности врачи могут предложить установить пессарий — кольцо, которое надевается на шейку матки. К сожалению, эффективность этого метода сомнительна и существуют исследования, показавшие, что пессарий не уменьшает частоту преждевременных родов.
Кроме того, пессарий — это инородное тело, которое раздражает шейку матки и может даже спровоцировать родовую деятельность. За границей наложение пессариев в последнее время практически не применяется.
При истмико-цервикальной недостаточности необходимо ограничение физической активности, половой жизни, исключение подъёма тяжестей. В некоторых случаях может быть рекомендован постельный режим.
Медикаментозное лечение истмико-цервикальной недостаточности очень ограничено. На поздних сроках, когда наложение шва невозможно, применяют свечи прогестерона во влагалище. Такое лечение имеет небольшую эффективность в сравнении с хирургическим и применяется с 24 по 32 неделю.
Также с 24 по 34 неделю беременности при короткой шейке матки назначается дексаметазон для быстрого созревания лёгких плода в случае преждевременных родов. Такая мера значительно повышает выживаемость недоношенных детей.
В любом случае при укорочении шейки матки беременная должна находиться в стационаре под наблюдением. Своевременная диагностика истмико-цервикальной недостаточности позволяет принять соответствующие меры и предотвратить потерю беременности.
Истмико-цервикальная недостаточность: профилактика и лечение

Истмико-цервикальная недостаточность является одной из причин невынашивания беременности. На ее долю приходится 30–40% всех поздних самопроизвольных выкидышей и преждевременных родов.
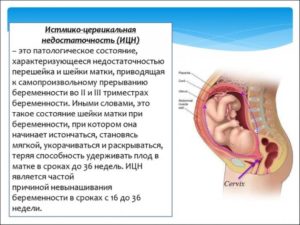
Истмико-цервикальная недостаточность (ИЦН) – это недостаточность или несостоятельность перешейка и шейки матки, при которой она укорачивается, размягчается и приоткрывается, что может привести к самопроизвольному выкидышу.
При нормально протекающей беременности шейка матки играет роль мышечного кольца, удерживающего плод и не дающего ему раньше срока покинуть полость матки.
По мере прогрессирования беременности происходит рост плода, увеличивается количество околоплодных вод, и это приводит к повышению внутриматочного давления.
При истмико-цервикальной недостаточности шейка матки не способна справиться с такой нагрузкой, при этом оболочки плодного пузыря выпячиваются в канал шейки матки, инфицируются микробами, после чего вскрываются, и беременность прерывается раньше положенного срока. Очень часто выкидыш происходит во втором триместре беременности (после 12 недель).
Симптомы ИЦН очень скудны, так как в основе заболевания лежит раскрытие шейки матки, которое протекает без болевых ощущений и кровотечения. Беременную могут беспокоить чувство тяжести внизу живота, учащенное мочеиспускание, обильные слизистые выделения из половых путей. Поэтому очень важно вовремя сообщить о данных симптомах врачу акушеру-гинекологу, ведущему беременность.
ИЦН: причины возникновения
По причине возникновения выделяют органическую и функциональную истмико-цервикальную недостаточность.
Органическая ИЦН возникает после перенесенных абортов, выскабливаний полости матки.
Во время этих операций происходит расширение канала шейки матки специальным инструментом, в результате чего может произойти травматизация шейки матки. К органической ИЦН также могут привести разрывы шейки матки во время предыдущих родов.
При плохом заживлении швов на месте разрывов образуется рубцовая ткань, которая не может обеспечить полноценное закрытие шейки матки в следующую беременность.
Функциональная ИЦН наблюдается при гиперандрогении (повышенной выработке мужских половых гормонов). Под действием андрогенов происходит размягчение и укорочение шейки матки.
Еще одной причиной формирования функциональной ИЦН является недостаточная функция яичников, а именно, дефицит прогестерона (гормона, поддерживающего беременность).
Пороки развития матки, крупный плод (вес более 4 кг), многоплодная беременность также способствуют возникновению функциональной ИЦН.
ИЦН: диагностика заболевания
До беременности данное заболевание выявляется лишь в тех случаях, когда имеются грубые рубцы или деформации на шейке матки.
Чаще всего истмико-цервикальная недостаточность впервые диагностируется после самопроизвольного прерывания первой беременности. Методом выявления ИЦН является влагалищное исследование. В норме во время беременности шейка матки длинная (до 4 см), плотная, отклонена кзади и ее наружное отверстие (наружный зев) закрыто.
При ИЦН наблюдается укорочение шейки матки, ее размягчение, а также раскрытие наружного и внутреннего зева. При выраженной ИЦН при осмотре шейки матки в зеркалах могут быть обнаружены свисающие оболочки плодного пузыря. Состояние шейки матки также можно оценить при ультразвуковом исследовании.
С помощью ультразвукового датчика, который врач вводит во влагалище, проводится измерение длины шейки матки и оценивается состояние внутреннего зева. Длина шейки матки, равная 3 см, требует проведения дополнительного ультразвукового исследования в динамике.
А если длина шейки матки составляет
2 см, то это является абсолютным признаком истмико-цервикальной недостаточности и требует соответствующей хирургической коррекции.
Беременной женщине рекомендуется ограничить физические и психо-эмоциональные нагрузки, воздерживаться от половой жизни на протяжении всего периода беременности, а также не заниматься спортом.
В некоторых ситуациях показано назначение препаратов, снижающих тонус матки (токолитиков).
Если причиной функциональной ИЦН явились гормональные нарушения, проводят их коррекцию, назначая гормональные препараты.
Выделяют два метода лечения ИЦН: консервативный (нехирургический) и хирургический.
Нехирургический метод лечения имеет ряд преимуществ по сравнению с хирургическим. Метод бескровен, прост и безопасен для матери и плода. Его можно применять в амбулаторных условиях на любом сроке беременности (до 36 недель). Данный способ используют при незначительных изменениях со стороны шейки матки.
Нехирургическая коррекция ИЦН проводится с помощью пессария – акушерского кольца (это конструкция особой анатомической формы с замыкающим кольцом для шейки матки).
Пессарий надевается на шейку матки, за счет чего уменьшается нагрузка и перераспределяется давление на шейку матки, т.е. он исполняет роль своеобразного бандажа. Методика постановки пессария проста, не требует обезболивания и хорошо переносится беременной.
При применении этого метода пациентка застрахована от технических погрешностей, которые могут наблюдаться при хирургическом лечении.
После процедуры установки беременная женщина должна находиться под динамическим наблюдением врача.
Каждые 3–4 недели берутся мазки из влагалища на флору, оценивается состояние шейки матки с помощью УЗИ. Пессарий удаляют в 37–38 недель беременности. Извлечение происходит легко и безболезненно.
В случае появления кровянистых выделений или при развитии родовой деятельности пессарий удаляют досрочно.
В настоящее время разработаны различные методы оперативного лечения ИЦН.
При грубых анатомических изменениях шейки матки, обусловленных старыми разрывами (если это единственная причина невынашивания), необходимо оперативное лечение вне беременности (пластика шейки матки). Через год после проведения операции женщина может планировать беременность.
Показаниями к операции во время беременности являются наличие в анамнезе самопроизвольных выкидышей, преждевременных родов, а также прогрессирующая недостаточность шейки матки: ее дряблость, укорочение, увеличение зияния наружного зева или всего канала шейки матки.
Хирургическую коррекцию ИЦН не проводят при наличии заболеваний, при которых беременность противопоказана (тяжелые заболевания сердечно-сосудистой системы, почек, печени и др.
); при выявленных пороках развития плода; при повторяющихся кровянистых выделениях из половых путей.
В большинстве случаев при ИЦН полость матки инфицирована микробами из-за нарушения запирательной функции шейки матки. Поэтому перед хирургической коррекцией шейки матки обязательно проводят исследование мазка из влагалища на флору, а также бактериологический посев или исследование отделяемого половых путей методом ПЦР. При наличии инфекции или патогенной флоры назначают лечение.
Хирургический метод лечения заключается в наложении на шейку матки швов из специального материала. С их помощью предотвращается дальнейшее раскрытие шейки матки, в результате она способна справиться с растущей нагрузкой.
Оптимальным сроком для наложения шва является 13–17-я недели беременности, однако время проведения операции определяется индивидуально, в зависимости от времени возникновения и клинических проявлений ИЦН.
С увеличением срока беременности из-за несостоятельности шейки матки происходит опускание и провисание плодного пузыря. Это приводит к тому, что его нижняя часть инфицируется микробами, которые находятся во влагалище, что может привести к преждевременному разрыву плодного пузыря и излитию вод.
Кроме того, за счет давления плодного пузыря происходит еще большее расширение цервикального канала. Таким образом, оперативное вмешательство в более поздние сроки беременности менее эффективно.
Наложение швов на шейку матки происходит в стационаре под внутривенным наркозом. При этом используют препараты, оказывающие минимальное воздействие на плод. После наложения швов на шейку матки показано назначение лекарственных средств, снижающих тонус матки.
В некоторых случаях применяют антибактериальные препараты. В первые два дня после операции проводят обработку шейки матки и влагалища растворами антисептиков. Время пребывания в стационаре зависит от течения беременности и возможных осложнений.
Обычно через 5–7 дней после операции беременная может быть выписана из стационара. В дальнейшем осуществляется амбулаторное наблюдение: каждые 2 недели производят осмотр шейки матки в зеркалах. По показаниям или раз в 2–3 месяца врач берет мазок на флору.
Обычно швы снимаются в 37–38 недель беременности. Процедуру проводят в стационаре без обезболивания.
В течение 24 часов после снятия швов может начаться родовая деятельность. Если роды начинаются при «неснятых» швах, будущей маме необходимо как можно быстрее отправиться в ближайший роддом.
В приемном покое нужно сразу сообщить персоналу, что у вас наложены швы на шейку матки.
Швы снимают независимо от срока беременности, так как во время схваток они могут прорезаться и тем самым травмировать шейку матки.
Профилактика ИЦН
Если во время беременности вам поставили диагноз «истмико-цервикальная недостаточность», то при планировании следующей обязательно обратитесь в женскую консультацию. Акушер-гинеколог проведет обследования, по результатам которых назначит необходимое лечение.
Рекомендуется соблюдать интервал между беременностями не менее 2 лет. При наступлении беременности желательно как можно раньше встать на учет в женскую консультацию и выполнять все назначенные врачом рекомендации. Вовремя обратившись к врачу, вы обеспечите своему малышу благоприятные условия для дальнейшего роста и развития.
Если у вас выявлена истмико-цервикальная недостаточность, не стоит отчаиваться. Своевременная диагностика, правильно выбранная тактика ведения беременности, лечебно-охранительный режим, а также благоприятный психологический настрой позволит доносить до положенного срока и родить здорового малыша.
Возможно, вам будут интересны статьи «Краснуха при беременности» и «Болезни, опасные при беременности» на сайте mamaexpert.ru
Источник фото: Shutterstock