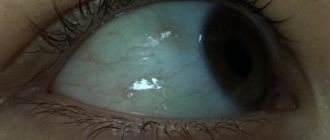
Лечение катаракты у детей

17.12.2019
На долю детской катаракты приходится 20% от всех офтальмохирургических вмешательств у маленьких пациентов. Важность проблемы связана с неизбежным развитием необратимого снижения зрения, вплоть до слепоты, при отсутствии лечения или его позднем начале.
Типы и причины детской катаракты
Помутнение хрусталика может диагностироваться сразу после рождения малыша – врожденная катаракта, или появляться в дальнейшем – приобретенная.
Врожденная детская катаракта может быть:
- внутриутробной (ненаследственной). Это – самый распространенный вид патологии, занимающий 67% всех врожденных случаев. К его развитию приводят разнообразные неблагоприятные внешние и внутренние факторы, действующие на беременную женщину. К ним относят физические, химические и биологические факторы (облучение, интоксикации — в том числе алкогольную, инфекционные и общие хронические болезни у матери, резус-конфликт и т.п.);
- наследственной. К ней приводят мутации генов, хромосом или генома. Наследуется заболевание чаще по аутосомно-доминантному типу. При кровном родстве наследственная врожденная катаракта может появиться у малыша и при аутосомно-рецессивном типе. У младенцев мужского пола помутнение в хрусталике встречается при сцепленном с полом рецессивном наследовании, а у девочек – при сцепленном с полом доминантном;
- при наследственных нарушениях обмена веществ. Список этих синдромов и заболеваний обширен, наиболее часто встречаются: галактоземия, врожденная хондродистрофия, псевдогипопаратиреоз и синдром Лоу. Катаракта этого типа может быть не только врожденной, ни и приобретенной, развиваясь в сроки от нескольких недель до нескольких лет.
| В 30-80% случаев (по данным разных источников) врожденная детская катаракта сопровождается другими патологиями и аномалиями развития глазного яблока. |
Это существенно влияет на тактику и сроки лечения, а также на результат вмешательства.
Формы врожденных детских катаракт
Для всех детских катаракт характерны общие особенности: ядро хрусталика неплотное, задняя капсула тонкая, цинновы связки, поддерживающие хрусталик, прочные. В остальном они очень отличаются по виду, проявлениям и сохранности зрительных функций.
Для определения тактики лечения и прогноза для зрения офтальмологами используется классификация Хватовой А.В., разделяющая врожденные катаракты у детей на следующие формы:
1. По характеру поражения:
a. Односторонние — болеет только один глаз
b. Двусторонние — катаракта есть на обоих глазах;
2. По степени помутнения хрусталика:
a. Частичные
b. Полные;
3. По локализации помутнений:
a. Капсулярные – помутнение распространяется только на капсулу органа
b. Капсуло-лентикулярные – непрозрачны и капсула, и вещество хрусталика;
c. Лентикулярные – сумка хрусталика прозрачна, помутнело ее содержимое.
В подавляющем большинстве случаев катаракта у детей – двустороннее заболевание.
Наиболее значимые клинические формы детской катаракты
Полная – характеризуется равномерным помутнением хрусталика, который имеет нормальные размеры и форму. Разновидностью ее является «молочная» катаракта, при которой содержимое хрусталиковой сумки разжижено.
Острота зрения резко снижена и при отсутствии своевременного лечения неизбежно развивается «амблиопия от депривации» высокой степени. Этим термином обозначают состояние глаза, при котором анатомически он сохранен, но зрительные функции угнетены без шансов на восстановление.
Депривация –медицинский латинский термин, обозначающий лишение чего-либо.
| Младенец, лишенный возможности из-за непрозрачного хрусталика видеть окружающие предметы, постепенно утрачивает возможность научиться смотреть. |
Все действия офтальмологов направлены на то, чтобы воспрепятствовать развитию амблиопии.
Зонулярная – помутнения располагаются между корой хрусталика и эмбриональным ядром. При этом виде катаракты есть светлые, оптически прозрачные промежутки в веществе биологической линзы и острота зрения может составлять от сотых долей до 3-5 строчек по таблице проверки зрения.
Ядерная – помутнение располагается в центре хрусталика и имеет вид диска. Острота зрения вариабельна и зависит от плотности и величины диска. Критическим считают диаметр диска 2.5 мм и более.
Полярные – распространяются на центральную часть передней и задней капсулы, захватывая часть вещества органа. Зрение, как правило, снижено незначительно. Исключение – катаракта под передней капсулой размером 2.5 мм и более.
Врожденные катаракты у детей могут самопроизвольно рассасываться, но не до конца – формируются пленчатые и полурассосавшиеся формы, острота зрения при этом очень низкая – 0.01-0.04.
Диагностика
Для детей с высоким риском врожденной катаракты – отягощенная наследственность, тяжелое течение беременности у матери или установленное влияние на нее факторов риска – показан тщательный осмотр офтальмолога в первые дни после рождения. Он включает в себя офтальмоскопию, скиаскопию, осмотр на щелевой лампе с расширенным зрачком.
Заподозрить врожденную катаракту может и врач-неонатолог в первые дни после рождения ребенка. В проходящем свете отсутствует розовый рефлекс с глазного дна или имеет тусклый оттенок. Насторожить должны и такие глазные патологии, как косоглазие, нистагм, микрофтальм.
При выявлении врожденной катаракты у детей их направляют в офтальмологичский стационар для детального осмотра под наркозом.
Если решение о хирургическом лечении не принимают, ребенка наблюдает окулист по месту жительства. Первый год жизни осматривают 1 раз в 2 месяца, на протяжении 2-го и 3-го года – каждые 3-4 месяца. В последующем посещение врача происходит каждые полгода.
Лечение детской катаракты
Консервативного лечения не существует, показано хирургическое вмешательство. Его цель – удалить непрозрачную преграду в максимально ранние сроки. Это необходимо сделать, чтобы избежать развития амблиопии.
Решение о сроках операции по поводу катаракты у детей принимают в зависимости от индивидуальных особенностей маленького пациента.
Определяющими факторами являются:
- распространенность помутнения. Если сохраняются прозрачные участки в оптической зоне и есть серьезные противопоказания к проведению хирургии, вмешательство можно отсрочить. Полная катаракта не оставляет ни одного шанса для становления зрительных функций и ее необходимо убирать в максимально короткие сроки после рождения малыша;
- патология односторонняя или двусторонняя. Для парной детской катаракты этот фактор решающий. При полной двусторонней детской катаракте операцию хотя бы одного глаза проводят в ближайшее время;
- сопутствующая глазная и общая патология.
Большинство зарубежных и отечественных специалистов по детской катаракте считают нецелесообразным операцию, проведенную ранее 4-х недель от рождения малыша. После экстракции катаракты у таких детей в большинстве случаев развивается глаукома – заболевание с повышенным внутриглазным давлением, ведущее к атрофии зрительного нерва и слепоте.
При удалении хрусталика в возрасте до 6-ти месяцев интраокулярную линзу (ИОЛ) не имплантируют, это сделают позже — вторым этапом.
Связано это не с техническими сложностями в установке ИОЛ, а в изменении рефракции растущего глазного яблока.
То есть при расчете диоптрийной силы ИОЛ для младенца младше 6-ти месяцев возникают большие сложности – с ростом малыша изменятся и оптические показатели.
В послеоперационном периоде показано ношение контактной линзы (КЛ) или очков до второго этапа хирургии – имплантации искусственного хрусталика.
Если пренебречь ношением оптического устройства после удаления катаракты, разовьется амблиопия и установка ИОЛ окажется бесполезной.
Кроме того, для всех маленьких пациентов, перенесших операцию по удалению катаракты, разработана специальная реабилитация после катаракты, включающая плеоптическое лечение.
Если врожденная катаракта у малыша оперируется позднее 6-месячного возраста, искусственный хрусталик имплантируют сразу.
| Оптимальным возрастом для оперативного лечения врожденной катаракты большинство хирургов считают 5-6 месяцев. |
Технические особенности хирургии детской катаракты
Помимо дифференцированного подхода к установке ИОЛ, есть отличия в ходе самой операции от той, что проводится у взрослых пациентов. Возрастная катаракта всегда требует разрушения плотного хрусталика перед его удалением – ручного, ультразвукового или лазерного. Хрусталик малышей настолько нежный, что удаляется методом аспирации и не требует предварительного дробления.
Второй особенностью микрохирургии катаракты у детей является удаление прозрачной задней капсулы хрусталика и прилежащей к ней части стекловидного тела – передняя витректомия. Необходимость этих действий дискутируется.
С одной стороны, такие действия увеличивают риск послеоперационных осложнений и не гарантируют развитие вторичной катаракты. С другой стороны, без этих манипуляций с течением времени появляется вторичное помутнение по оптической оси.
Решение принимают совместно с лазерными хирургами, специализирующимися на лечении вторичной катаракты.
Все дети, перенесшие операцию по поводу катаракты, находятся под диспансерным наблюдением и регулярно проходят курсы плеоптического и ортоптического лечения.
Врожденная катаракта у детей: почему возникает и как распознать патологию у новорожденного ребенка, лечим заболевание правильно
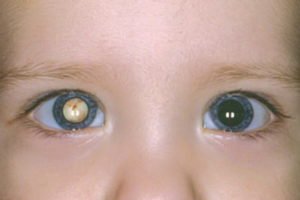
Врожденная форма — особый тип катаракты у ребенка. Причина заболевания в 30% случаев обусловлена воздействием какого-либо токсина или инфекции на плод в ранние сроки беременности.
Врожденная катаракта у детей также возникает при синдроме Дауна. Ученые выявили наследственную предрасположенность к такому нарушению зрения.
После родов в больнице каждого новорожденного исследуют, чтобы исключить катаракту.
Причины
Наиболее распространенная причина заболевания, которая встречается в 36% случаев, — перенесенная внутриутробная инфекция. Патология развивается на фоне краснухи, вируса герпеса, цитомегаловирусной инфекции и токсоплазмоза. В число других причин входят:
- галактоземия — нарушение нормального уровня углеводного обмена;
- болезнь Вильсона — накопление меди в органах и тканях;
- гипокальциемия — пониженный уровень кальция в плазме крови;
- сахарный диабет — нарушение выработки инсулина и повышенный уровень глюкозы.
Менее распространенные факторы: генетические мутации по аутосомно-рецессивному и аутосомно-доминантному типам. Изменения, связанные с Х-хромосомой, становятся причиной заболевания еще реже.
Группа риска
Патология может проявиться в том случае, если женщина во время беременности принимала антибиотики, лечилась стероидными гормонами и перенесла лучевую терапию. Также в группу риска входят недоношенные дети.
Причины возникновения врожденной и приобретенной катаракты
Причины возникновения врожденной формы заболевания многочисленны и, к сожалению, далеко не всегда их легко установить.
Самыми распространенными среди них являются следующие:
- наследственность;
- перенесенные матерью в период беременности инфекционные заболевания;
- прием матерью в период беременности некоторых лекарственных средств;
- патологии, связанные с нарушением обмена веществ в организме матери, которые повлияли на формирование органов зрения у ребенка.
Наследственность: в этом случае подразумевается, что появление заболевания связано с уже существовавшей в генах родителей предрасположенностью к нему.
Сами родители могли не страдать катарактой, но в семье уже были отмечены случаи заболевания.
Катаракта может проявиться только у одного из детей, так как далеко не всегда предрасположенность к заболеванию реализуется в виде самой болезни.
Некоторые инфекционные заболевания вирусной природы могут также оказать негативное влияние на формирующийся организм ребенка, если переносятся матерью в период беременности. Наиболее частой причиной катаракты становятся вирусы группы герпесов — вирус ветряной оспы, цитомегаловирус, вирус простого герпеса.
Причиной может стать перенесенная краснуха, возбудитель которой оказывает значительный тератогенный, то есть несущий риск появления нарушений развития у плода, эффект. Обычно беременным женщинам предлагают пройти специальный анализ на наличие инфекций данной группы.
Внимание! Некоторые лекарства также оказывают тератогенное действие, например, противодиабетические препараты, такие как Хлорпропамид и Толбутамид. Они могут служить причиной развития врожденной катаракты.
Патология глаз у ребенка также может быть вызвана нарушением у матери функции эндокринной системы (например, заболеваниями поджелудочной железы и надпочечников).
Причинами возникновения приобретенной катаракты в период новорожденности могут служить:
- Галактоземия — врожденная ферментная недостаточность, которая влечет за собой поражение ЦНС и органов зрения.
- Травма глаза.
- Паразитарные поражения — причиной возникновения катаракты могут стать токсокары, но они крайне редко встречаются у новорожденных.
Разновидности
В зависимости от размеров помутнения и областей, где оно находится, выделяются следующие типы катаракты:
- капсулярная. Хрусталик остается прозрачным, однако его задняя или передняя капсулы мутнеют. Если повреждены обе капсулы одновременно или значительно повреждена одна из них, младенец слепнет. В остальных случаях врачи наблюдают небольшое снижение остроты зрения;
- полярная. Хрусталик поражен со всех сторон. В некоторых случаях изменения захватывают и капсулу, однако такое диагностируется не у всех детей. Степень снижения зрения зависит от конкретного случая;
- слоистая. Поражение хрусталика двустороннее, острота зрения низкая. Затрагивает один или несколько слоев хрусталика. Это наиболее распространенная форма катаракты у новорожденных детей;
- ядерная катаракта. В этом случае поражено ядро — центральная часть хрусталика. Развивается из-за генетических причин. Ребенок с этой формой заболевания практически не способен видеть;
- полная. Помутнение затрагивает весь хрусталик, а младенец становится слепым.
Классификация болезни
Катаракты имеют несколько разных наследственных и приобретенных форм. Врожденное помутнение хрусталика развивается во внутриутробном периоде или в первые дни после появления на свет. В т. ч. наследственная форма, передавшаяся от родителей, страдающих этой болезнью. Приобретенная – сформировалась в процессе жизни.
Врожденная катаракта делится на следующие разновидности:
- Капсулярная. Мутнеет капсула, сам хрусталик не теряет прозрачность. Если поражены обе капсулы, то острота зрения сильно снижена, возможна полная потеря зрения. Это бывает редко, чаще – только одна. При этом зрительные функции умеренно сохранены.
- Полярная катаракта (передняя, задняя). Поражение крайних капсул и обоих полюсов хрусталика. Изменения затрагивают зрительный орган с двух сторон. Объем поражения хрусталика определяет, насколько сильно ухудшается зрение.
- Слоистая (зонулярная катаракта или точечная) характеризуется изменением в центральных структурах хрусталика. Грудной ребенок плохо фиксирует взгляд на предметах, дети постарше жалуются на плохое зрение.
- Ядерной называют врожденную катаракту, когда снижается прозрачность ядра хрусталика. Зрение заметно снижено, до слепоты. Наследственная форма.
- При полной врожденной катаракте теряется прозрачность всего хрусталика. Зрение заметно снижено, часто развивается полная слепота. Изменения затрагивают два глаза.
Как распознать патологию на ранних этапах?
Чтобы распознать патологию, достаточно внимательно осмотреть ребенка и понаблюдать за движением его глаз. Заболевание можно выявить по следующим признакам:
Врождённая катаракта у детей: причины, симптомы, лечение

Катаракта – это помутнение хрусталика, сопровождающееся ухудшением зрительной функции вплоть до её абсолютной утраты. Врождённая катаракта у детей чаще всего диагностируется после рождения и встречается более чем в 50% случаев всех офтальмологических заболеваний.
Влияние на зрение врождённой катаракты
Наиболее часто диагноз врождённая катаракта ставят детям в возрасте от 2 месяцев до полугода. Обычно патология имеет двусторонний характер, при этом примерно у 25% детей она возникает по генетическим причинам.
Хрусталик, располагающийся сзади радужной оболочки, выполняет функцию преломления световых лучей, создавая фокус на сетчатке. При появлении пелены на глазу фокус становится расплывчатым, что провоцирует нечёткое изображение объектов. Степень воздействия катаракты на способность видеть зависит от степени помутнения прозрачного тела.
Зрительный аппарат у детей формируется до 7 лет. Пелена, закрывающая хрусталик, мешает ребёнку полноценно видеть окружающие предметы.
При одностороннем поражении чаще всего у детей развивается синдром «ленивого глаза» или амблиопия.
Двусторонняя врождённая катаракта нередко провоцирует неправильное формирование зрительного аппарата, что заканчивается пожизненными проблемами с чётким восприятием предметов.
Если не лечить заболевание, в дальнейшем оно может негативно повлиять на созревание зрительной системы, вызвать ослабление зрения, а также привести к абсолютной слепоте.
Врождённая катаракта может проявляться через продолжительный период после рождения человека.
Классификация врождённой патологии
Заболевание часто имеет наследственный характер, если передаётся малышу от родителей или другого близкого родственника. Кроме того, болезнь способна развиться у плода внутриутробно, в период беременности матери.
Катаракта может иметь одностороннюю или двустороннюю форму, а также классифицируется по интенсивности ухудшения зрительных способностей (1-3 степень).
Выделяют следующие виды патологии, в зависимости от места расположения пелены и степени её обширности:
- Капсулярная катаракта. Расстройство зрения обычно незначительное, пелена наблюдается на передней или задней капсуле хрусталического тела. Иногда помутнение имеется на обеих капсулах.
- Полярный тип патологии. Пелена располагается на передней или задней области хрусталика, при этом основная его часть имеет прозрачность. Наиболее часто имеет двустороннюю локализацию, сопровождается незначительным ухудшением остроты зрения.
- При слоистом типе патологии пелена затрагивает один или несколько слоёв хрусталика, поражает сразу два глаза, значительно воздействует на способность чётко видеть.
- Ядерная катаракта имеет генетические причины происхождения. Помутнение локализовано в центре глаза – ядре. Болезнь способна полностью лишить малыша зрения.
- Полная врождённая катаракта сопровождается помутнением всего прозрачного тела, имеет двустороннюю локализацию. При отсутствии своевременной терапии может закончиться слепотой.
О сложном типе врождённой катаракты говорят, если пелена на глазах сопровождается болезнями других органов.
Причины возникновения
Частым провокатором врождённой катаракты является наследственность от близких родственников.
Помутнение хрусталика может развиться как последствие болезней, перенесённых беременной женщиной, особенно на начальном этапе вынашивания (токсоплазмоз, грипп, герпетическая инфекция, цитомегаловирус, краснуха и пр.).
Среди других факторов:
- сахарный диабет;
- травмы;
- обменные расстройства;
- низкий уровень содержания кальция;
- болезнь Вильсона-Коновалова;
- бесконтрольное употребление медикаментов;
- галактоземия и пр.
Реже патология возникает из-за хромосомных аномалий, например, синдрома Дауна.
Если на ранних стадиях беременности плод подвергся тератогенному воздействию, или мать перенесла внутриутробную инфекцию, у эмбриона происходит неправильная закладка зрительной системы, что и является причиной возникновения катаракты. В некоторых ситуациях, например, под влиянием обменных расстройств, уже сформировавшийся хрусталик способен утратить свою прозрачность, что в дальнейшем провоцирует развитие заболевания.
Симптомы у ребёнка
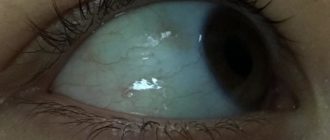
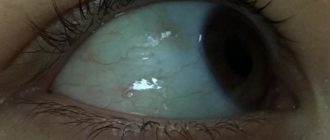
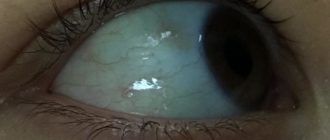
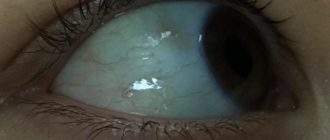
Если врождённая катаракта у младенца полная, её можно обнаружить невооружённым взглядом. Самым первым проявлением является странный оттенок зрачков (серый или молочно-белый вместо чёрного), а также отсутствие реакции на движущиеся объекты.
При одностороннем поражении у больного развивается сходящееся косоглазие, нистагм (непроизвольное колебание глаз). Данные отклонения также выявляются у детей, имеющих двусторонний тип заболевания.
Кроме того, малыш:
- не способен следить за игрушками и людьми;
- не умеет удерживать взгляд на предметах и лицах близких;
- поворачивается за объектом одним и тем же глазом.
Реже патология протекает бессимптомно и выявляется лишь на профосмотре у офтальмолога. Именно поэтому родителям не следует пренебрегать возрастными осмотрами малыша.
Труднее всего выявить частичную катаракту: цвет зрачков у ребёнка не изменяется, однако имеются проблемы со зрением, о чём родители узнают, когда приходит время отдавать малыша в школу.
Методы диагностики
Впервые катаракту у плода можно обнаружить с помощью УЗИ-скрининга во 2 триместре беременности: в норме хрусталик на экране будет отображаться тёмным пятном.
Сразу после появления на свет новорожденного должен осмотреть педиатр, который может заметить незначительное помутнение прозрачного тела в центре, нарушение проходимости световых лучей, косоглазие или нистагм.
Для постановки диагноза применяют:
- офтальмоскопию;
- биомикроскопию глаза при помощи щелевого аппарата;
- ультразвуковое обследование глазного яблока.
Данные методы инструментальной диагностики помогут выявить изменение прозрачности хрусталика, а также исключить иные отклонения, в частности ретинопатию и опухоли.
Лечение
Терапия врождённой катаракты подбирается индивидуально для каждого ребёнка после тщательного исследования органов зрения.
Чем раньше будет выявлено заболевание, тем больше шансов на излечение.
Прогноз зависит от тяжести патологии, площади помутнения, сопутствующих болезней. Без хирургического вмешательства обходятся лишь на начальной стадии заболевания, если размер помутнения не критичен, не провоцирует неправильного формирования зрительной функции, а также не затрагивает другие органы зрения.
Для этих целей врач подбирает медикаменты, позволяющее не развиться катаракте и наладить качество зрения:
- цитопротекторы – назначают при отслоении сетчатки;
- метаболические лекарства: помогут наладить обменные явления, рассосать непрозрачные белки (Офтан Катахром);
- лекарства, расширяющие зрачок. Позволят улучшить зрительную функцию (Цикломед, Мидриацил);
- капли, содержащие витамины: Тауфон, Таурин. Налаживают питание клеток.
Такие средства, как правило, требуют длительного использования. Они также могут назначаться пациентам после операции. Дополнительно рекомендуется принимать аскорбиновую кислоту и витамины группы В.
Однако наиболее часто болезнь лечится хирургическим путём. Операция поможет создать условия для нормального формирования зрительного аппарата.
Когда ребёнку необходима операция
Если на фоне катаракты у ребёнка сильно упало зрение, а также если отсутствует эффект от консервативного лечения, используют оперативное вмешательство. Необходимость применения операции возникает также при полном отсутствии способности видеть.
Проводить лечение целесообразно после 2 лет жизни малыша: на данном этапе глаза завершают своё развитие.
Среди используемых методов можно отметить:
- Оптическая иридэктомия. Поражённую массу извлекают с помощью пинцета. Данный способ применяют, если помутнение локализуется в центре ядра.
- Аспирация. Используется для извлечения патологических масс из мягкого хрусталика у пациентов от 3 месяцев до полугода.
- Экстракапсулярная экстракция. Частичное удаление передней камеры. Проводится на твёрдом хрусталике.
- Лазерная капсулофакопунктура. Разрушение передней камеры капсулы с помощью лазера. Показана пациентам до 8 лет.
- Факоэмульсификация. Извлечение помутневшего хрусталика лазером и замена его линзой. Один из самых безопасных способов терапии.
Операция проводится вначале на один глаз, через 60-90 дней – на другой.
Осложнения и восстановление
Если не лечить катаракту, она способна привести к полной слепоте. Из вероятных послеоперационных последствий можно отметить:
- глаукома;
- инфекции и воспаление глазных яблок со скоплением гноя;
- отслоение сетчатки;
- отёк и покраснение роговицы;
- кровотечения;
- синдром «ленивого глаза».
После проведения хирургической операции по удалению катаракты рекомендуется придерживаться следующих правил:
- не давить и не тереть глаза;
- не напрягать органы зрения;
- избегать попадания мыла и воды;
- избегать резких перепадов температур;
- оберегать орган от воздействия ультрафиолета.
Для полной реабилитации маленькому пациенту следует носить очки с выпуклыми линзами, компенсирующие отсутствие органа, а также заниматься специальной глазной гимнастикой.
Если операция проведена на одном глазу, может потребоваться ношение повязки на другом глазу, до тех пор, пока поражённый орган не начнёт правильно функционировать. Кроме того, маленькому пациенту требуется продолжительное врачебное наблюдение.
Врождённая катаракта – серьёзное офтальмологическое заболевание, требующее неотложного лечения и постоянного контроля.
Врожденная катаракта
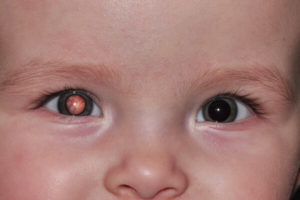
Изменения хрусталика являются одной из основных причин слабовидения и слепоты, и могут быть как врожденными, так и приобретенными. Среди разнообразных видов его патологии можно выделить изменение формы, положения, величины, а также помутнение хрусталика — катаракту.
Врожденная катаракта составляет более половины всех врожденных дефектов органа зрения у детей. Заболевание может быть как односторонним, так и двусторонним, а также сочетаться с другой патологией.
Виды врожденной катаракты
Среди врожденных катаракт наиболее часто встречаются:
- КАПСУЛЯРНАЯ. Изолированное помутнение передней или задней сумки (капсулы) хрусталика. Величина и форма помутнений разнообразна. Степень снижения зрения зависит от размеров помутнения капсулы. Развитие капсулярной катаракты может быть вызвано заболеваниями матери во время беременности или внутриутробными воспалительными процессами.
- ПОЛЯРНАЯ. Поражение распространяется как на капсулу, так и на вещество хрусталика у переднего или заднего полюсов. В большинстве случаев встречается двусторонняя катаракта. Размеры и форма значительно варьируются, от чего зависит ее влияние на зрение.
- СЛОИСТАЯ (зонулярная). Самая часто встречающаяся форма врожденной катаракты. В подавляющем большинстве случаев двусторонняя. Располагается в центре, вокруг прозрачного (или слегка мутноватого) ядра. Зрение снижается всегда, чаще всего очень значительно, до 0,1 и ниже.
- ЯДЕРНАЯ. Развивается на обоих глазах, имеет выраженный семейно-наследственный характер, то есть если заболевание наблюдалось у кого-то из родителей, вероятность его появления у детей выше. Чаще всего снижается зрение до очень низкого уровня — 0,1 и ниже. В случаях, когда помутнение ограничивается эмбриональным ядром, зрение может снижаться незначительно или не падать вовсе.
- ПОЛНАЯ. Заболевание, как правило, двустороннее. Клиническая картина разнообразна и зависит от степени помутнения хрусталика. При таком развитии катаракты весь хрусталик мутный. Зрение у детей может полностью отсутствовать, ограничиваясь светоощущением. Полная катаракта может развиться еще до рождения, или созреть в первые месяцы жизни. Для полной катаракты характерно сочетание с другими дефектами развития глаз (микрофтальмом, колобомой сосудистой оболочки, гипоплазией желтого пятна, нистагмом, косоглазием и т. д.). Полная катаракта иногда может иметь тенденцию к рассасыванию и тогда в области зрачка остается пленка — пленчатая катаракта.
- ОСЛОЖНЕННАЯ. Причиной ее развития может быть галактоземия, диабет, вирусная краснуха и другие тяжелые заболевания. Часто сопровождается другими врожденными дефектами (пороки сердца, глухота и др).
Факторы врожденной катаракты
- Mетаболические нарушения;
- сахарный диабет у матери;
- инфекционные заболевания матери в I триместре беременности (краснуха, герпес, токсоплазмоз и др).
Признаки врожденной катаракты
- В области зрачка можно увидеть помутнение в виде точки или диска. Область зрачка может быть диффузно мутной;
- косоглазие, нистагм (ритмическое подергивание глазных яблок);
- в возрасте двух месяцев нет фиксации взгляда на лицах родственников и игрушках, отсутствует реакция слежения за предметами;
- ребенок при рассмотрении игрушки поворачивается к ней всегда одним и тем же глазом.
Может не быть никаких заметных признаков заболевания. Чтобы не пропустить наличие у ребенка врожденной катаракты новорожденного обязательно надо показать офтальмологу.
Лечение врожденной катаракты
Если диагностирована врожденная катаракта у детей, лечение проходит по индивидуальному плану, который составляется после тщательного обследования. Если локализация и размеры помутнения хрусталика не препятствуют правильному развитию зрительных функций, катаракта не требует хирургического лечения, но за заболеванием необходимо осуществлять врачебное наблюдение.
Если же помутнение хрусталика препятствует центральному зрению, необходимо как можно раньше устранить это препятствие для того, чтобы правильно развивалась зрительная система ребенка.
Наиболее безопасной и эффективной в данном случае является операция факоэмульсификации, в ходе которой вместо пораженного болезнью природного хрусталика в глаз имплантируется интраокулярная линза.
После операции по удалению катаракты в случае необходимости проводится оптическая коррекция зрения.
ВАЖНО! Лечение врожденной катаракты должно проводиться на ранних сроках с целью профилактики развития амблиопии (низкого зрения, не поддающегося коррекции).
Оценка статьи: 4.8/5 (34 оценок)
6 типов врожденной катаракты и их особенности

Диагноз врожденная катаракта у новорожденного или взрослого означает что хрусталик глаза ни имеет природную прозрачность, на его поверхности наблюдается помутнение. Из-за образовавшегося помутнения начинает сильно снижаться зрение. Чаще всего проблему можно решить лишь при помощи хирургического вмешательства по удалению катаракты.
Избежать его можно, если помутнение расположено на периферии и не влияет на снижение центрального зрения, а также если своевременно обратиться за помощью и предпринять все соответствующие способы лечения.
А вот чтобы заболевание не было запущенно и вовремя диагностировано, желательно знать о причинах возникновения катаракты, первых симптомах и куда обратится за помощью.
Врожденная катаракта и ее влияние на зрение
Хрусталик глаза представляется в виде своеобразной прозрачной линзы. Ее задача фокусировать изображение. Чтобы изображение получилось четким, хрусталику постоянно нужно изменять оптическую силу.
У здорового ребенка двояковыпуклая линза совершенно прозрачна. Здесь даже отсутствует кровоснабжение. Все питательные вещества хрусталик получает благодаря жидкому веществу, находящемуся внутри глаза.
Под воздействием определенных факторов проистекают нарушения в составе белкового волокна и хрусталик начинает терять свою прозрачность.
В его структуре формируются пятна разного размера и месторасположения, которые мешают линзе воспринимать увиденные предметы.
Вся зрительная система человека интенсивно развивается до семилетнего возраста малыша. Именно этот период играет важную роль в ее развитии. Почему так? Зрительная система связана с головным мозгом. Оттого насколько четко глаз увидит предмет и подаст данные в мозг, будет зависеть дальнейшее развитие всей зрительной системы.
В случае если катаракта возникла на одном глазе и мозг начал получать нечеткие изображения, он учится игнорировать этот сигнал и предпочитает более качественные картинки, которые поступают от здорового глаза. Все это влияет на развитие зрительной системы. У ребенка начинает развиваться амблиопия – синдром ленивого глаза.
Постепенно это заболевание способно привести к потере зрения.
При поражении катарактой обеих глаз, мозг получает идентичные картинки. Развитие зрительной системы происходит одинаково, но с ограничениями. Результат – пожизненные проблемы со зрением.
Врожденная катаракта у взрослых является последствием катаракты у новорожденных. Эта патология может проявиться не сразу.
Иногда только спустя время, при детальном обследовании выявляется данная патология.
Среди всех патологических заболеваний глазного яблока, врожденная катаракта встречается в более 50% случаев. Если говорить именно об этом заболевании и частоте его возникновения – 1 малыш на 2000 тыс. страдает от данной патологии.
Классификация врожденной катаракты
Помутнения хрусталика и изменения в его составе чаще всего формируется неравномерно. Начинаются изменения в виде точки с постепенным перерастанием ее в мутное пятно белого цвета.
Это пятно может распространяться вдоль краев линзы, переходить ее середину или захватывать отдельные участки слоев хрусталика.
От места локализации, формы белого пятна и интенсивности его распространения будет зависеть какой тип катаракты поразил глазной хрусталик. Врожденная катаракта классифицируется по шести видам.
Капсулярный тип катаракты
Данный тип характеризуется поражением капсулы хрусталика. От характера заболевания будет зависеть, пропадет зрение вовсе или всего лишь произойдет незначительное его ухудшение. Чаще всего этот тип патологии поражает один глаз ребенка.
Причина развития ни имеет наследственный характер. Скорее всего, патология формируется в результате негативного воздействия на эмбрион в период его развития.
Такое формирование может быть спровоцировано при наличии у матери вирусных инфекций, сахарного диабета, а также приемом антибиотиков.
Слоистый тип
Самый распространенный тип врожденной катаракты. Характеризуется образованием мутных пятен на обеих глазках ребенка. Поражение хрусталиков происходит не с краев, а по центру. Эта особенность часто становится причиной полной утраты зрения. В дальнейшем человек различает лишь наличие света.
Полярный тип
Врожденная катаракта полярного типа характеризуется поражением крайних капсул хрусталика и близлежащих слоев. Патология поражает сразу оба зрительных органа. Разница может быть лишь в сроках, когда на одном глазу помутнение формируется быстрее, но это не означает, что второй зрительный орган останется нетронутым. Качество зрения будет зависеть от локализации и размеров поражения.
Ядерный тип
Характеризуется поражением обеих глаз одновременно. Причина развития – патологические изменения в процессах, отвечающих за обмен веществ в ядрах атомов (из них состоит хрусталик). Это становится причиной помутнения хрусталика. Зрение постепенно падает до самого низкого уровня.
Этот процесс необратим. Чаще всего он заканчивается полной слепотой.
Ядерная врожденная катаракта заслуживает особого внимания. Заболевание относится к наследственным и избежать его практически не удается. Процесс поражения зрительных органов запускается во внутриутробный период.
Полный тип
Характеризуется стопроцентным помрачением хрусталика и сразу на обеих глазах ребенка. Формируется патология еще в утробе, поэтому малыш рождается уже незрячий. Область зрачков новорожденного отличается наличием серых пятен.
Кроме потери зрения, полная катаракта может сопровождаться и иными офтальмологическими патологиями. Чаще всего ними выступают: нистагм, коломбо сосудистой структуры глаза (отсутствие сосудов), а также косоглазие.
Рекомендуем: Артифакия — это состояние глазного яблока, на котором установлена интраокулярная линза.
Осложненный тип
Данный вид патологии относят к самой тяжелой разновидности. Причина возникновения – заражение женщины в первый триместр беременности инфекционными болезнями.
Свое название этот тип получил из-за сопутствующих осложнений, которые проявляются различными патологиями несвязанными с заболеванием глазного аппарата.
Среди таких осложнений самыми частыми являются: сердечная недостаточность, нарушения в работе речевого и слухового аппаратов и другие осложнения.
Причины возникновения врожденной катаракты
Причин развития врожденной катаракты много.
Самые распространенные из них:
- у родителей малыша резус-конфликт;
- наследственность;
- в период беременности женщина перенесла болезни, которые повлияли на развитие плода: краснуха, герпес, сифилис, ветрянка, токсоплазмоз и цитомегаловирусная инфекция;
- если в первый триместр на плод произошло токсическое воздействие в виде алкоголизма, приема противозачаточных средств (иногда женщина принимает их не зная, что уже беременна), а также при отравлениях эфиром или после применения абортивных средств;
- последствия сильного токсикоза;
- как побочный эффект от приема лекарственных препаратов при беременности (чаще всего патология развивается после приема антибиотиков тетрациклиновой группы);
- недостаток в организме фолиевой кислоты, а также витаминов A и E.
Врожденная катаракта может проявиться и при генетических патологиях. Симптомы возникают не сразу. У деток с синдромом Дауна симптоматику можно наблюдать в младенчестве, а вот при синдроме Ротмунда – после 20 лет и позже. При синдроме Вернера помутнение хрусталика происходит в период 20–40 лет.
Симптомы, которыми проявляется врожденная катаракта у ребенка
Первое обследование ребенка офтальмологом проводится сразу после его рождения. При обнаружении помутнения зрачка в большинстве случаев проводится сразу оперативное вмешательство. В случаях, когда помутнение локализуется на периферии и при этом центральное зрение в норме, ребенок ставится на учет с регулярным наблюдением и консервативной терапией.
О наличии катаракты у малыша свидетельствуют следующие симптомы:
- проявление косоглазия;
- помутнение зрачков различной степени;
- зрачок может иметь нехарактерный черный, сероватый или белесый оттенок;
- глазные яблоки могут непроизвольно подергиваться;
- ребенок трет ручками глаза, а также периодически наклоняет вперед головку тряся нею;
- часто воспаляются веки;
- ребенок часто беспорядочно двигает глазами по сторонам.
Если врожденная катаракта протекает без явных симптомов, родителей может насторожить следующее поведение ребенка. В двухмесячном возрасте малыш уже должен концентрировать свой взгляд на лицах, игрушках и остальных перемещающихся ярких предметах.
Ребенок с имеющейся патологией не реагирует на перемещение предметов. Это объясняется тем, что из-за помутнения кристаллика он их просто не видит.
Если патология развилась только на одном глазике, малыш будет поворачиваться к предметам одним здоровым глазиком.
Важно: Нельзя игнорировать проблему, даже если катаракта у малыша сформировалась лишь на одном глазике. Эта проблема серьезно повлияет на дальнейшее обучение, скажется на внешнем виде и на формировании личности. В итоге ребенку грозит инвалидность и полная слепота.
Проявления врожденной катаракты у взрослых
Врожденная катаракта у взрослых способна проявиться в любом возрасте. Опасность заключается в быстром ее развитии, что приводит к полной слепоте за короткое время.
Проявляется патология следующей симптоматикой:
- перед глазами появляется туман (своеобразная пелена);
- видимое изображение может двоиться;
- возникают трудности с различием синего и красного цвета;
- становиться хуже видеть в сумерках.
Эти симптомы могут проявиться внезапно и без каких-либо причин, а вот прогрессируют они быстро. Если пациент, обратился за помощью не затягивая проблему, лечение может обойтись лишь с применением специальных капель. Они замедлят процессы развития патологии, а в некоторых случаях и рассасыванию помутнения.
Если заболевание было запущенно и у пациента сильно снизилось зрение, операции избежать не удастся. Цель такой операции – заменить поврежденный хрусталик искусственным. Спустя сутки зрение начинает нормализоваться.
Лечение катаракты у детей
Как и любое другое лечение, лечение катаракты начинает с изучения всех особенностей патологии.
Изучается разновидность катаракты и ее морфология, оценивается зрительная функция малыша с учетом его возраста, а также определяются сопутствующие заболевания глаз.
Из дополнительных обследований понадобится:
- сдать анализы на краснуху (с определением антител в крови);
- хроматография;
- определение в крови кальция и фосфора;
- чаще всего назначается и рентген черепа.
Оценивается общее состояние малыша. Определяются возможные причины развития патологии. Проводится беседа с родителями на потребность хирургического вмешательства, а также выдается полная информация по уходу за малышом после проведения оперативного вмешательства.
После всех подготовок к операции специалисты некоторое время наблюдают за развитием патологии. Деткам до полутора месяцев подобное хирургическое вмешательство не рекомендовано. Наркоз способен вызвать непредвиденные осложнения в маленьком организме.
Среди таких осложнений риск развития глаукомы, спровоцированное повышением внутриглазного давления. Но в то же время проведение операции стараются сильно не откладывать. У малыша до 3-х месяцев вещество хрусталика еще не уплотнилось.
Это позволяет выполнить минимальный разрез в ходе операции.
Хирургическое вмешательство выполняется несколькими методами:
- Интракапсулярный метод с извлечением хрусталика.
- Метод факоэмульсификации – под воздействием ультразвука хрусталик предварительно разжижают, а затем через разрез в 2–3 см извлекают.
- При экстракапсулярном методе полностью удаляется масса и ядро, но с сохранностью капсулы.
- Метод криоэкстракция – используется аппарат, который примораживает хрусталик к специальному наконечнику с последующим его извлечением.
На место извлеченного хрусталика устанавливается линза. Если ребенок совсем маленький, установка линзы может быть отложена.
Возможные осложнения – инфицирование и отслоение сетчатки. Проявляются осложнения кровотечением, отечностью и покраснением. При первых симптомах требуется неотложная помощь специалистов.
Врожденна катаракта у детей способна спровоцировать осложнения в виде полной слепоты. Поэтому при малейших подозрениях на патологию стоит незамедлительно обратиться за консультацией к офтальмологу.