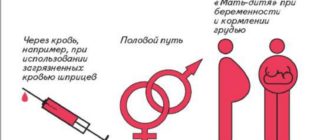
ВИЧ
Болезнь имеет одну причину и разные, совсем не типичные проявления, большую часть времени вообще не бывает симптомов заболевания.
У каждой болезни есть причина и характерные признаки, даже у самой простенькой, только у ВИЧ нет собственного и характерного, присущего только ему, он всегда маскируется под другие заболевания.
Большую часть времени инфекция никак себя не проявляет, только подбрасывает новые порции вирусов в кровь, дожидаясь своего часа, когда можно будет результативно губить здоровье носителя.
И СПИД тоже без личного характера, при нём развиваются редкие болезни, все эти заболевания имеют присущие только им признаки и симптомы. ВИЧ и СПИД выявляют только по наличию в крови антител к вирусу и обрывков его генетического кода, у них нет собственного клинического лица.
Пока удалось вылечить только одного человека из многих миллионов, но сегодня есть возможность прожить с инфекцией уже не 5-7 лет, как во время первого явления ВИЧ миру, а больше четверти века. Получите помощь инфекциониста клиники «Медицина 24/7», позвонив по телефону +7 (495) 230-00-01. Анонимность гарантирована.
В ближайшие 3 месяца после заражения человек не подозревает об инфекции, поэтому не ограничивает своё поведение, может даже в День донора сдать кровь, тогда как она уже несёт большую беду.
Когда нужно проходить диагностику ВИЧ-инфекции?
Часто диагностика ВИЧ происходит совершенно случайно при обследовании по другому поводу, без анализа на вирус невозможна госпитализация. Сегодня актуальна проблема выявления скрытых носителей. Диагностика антител к ВИЧ добровольна, если не предполагают хирургического вмешательства.
Все члены семьи инфицированного регулярно обследуются по плану и при подозрении на возможное заражение. Сегодня немало дискордантных пар, где один партнёр инфицирован, а второй здоров. Официально не зарегистрировано ни одного случая бытовой передачи инфекции в российской семье, невозможно заразиться, если работать рядом с инфицированным.
Вирус передаётся не в 100% случаев. При подозрении на заражение не надо, сломя голову, бежать на обследование, антитела появятся только через две недели, а могут выработаться и много позже.
Обследование в инфекционной клинике «Медицина 24/7» позволит расставить все точки над «i», для этого есть всё необходимое: самое современное диагностическое оборудование, возможность выполнения сложных анализов, в том числе генетических и морфологических, универсальные специалисты, прошедшие стажировку в ведущих медицинских центрах.
Как проводится диагностика ВИЧ у беременных?
Все беременные сдают анализ два раза: при постановке на учёт по беременности и при сроке 30-33 недели, некоторые родильные дома берут кровь при поступлении роженицы и всегда проводится диагностика при госпитализации в отделение патологии беременности. Ежегодно беременным выполняется 2,5 миллиона бесплатных анализов ИФА.
Некоторые факты истории
- Первые больные синдромом иммунодефицита (СПИД) появились в Африке в начале 70-х годов ХХ столетия.
- В 1981 году три молодых американца погибли от очень редких болезней, которых у них не должно было быть. Через год это назвали СПИД.
- В 1982 году из Танзании вернулся советский переводчик, заразил вирусом иммунодефицита пять половых партнёров, а последующая прицельная диагностика выявила инфекцию у 20 человек.
- Первое СПИД-отделение в Советском Союзе открыли в 1986 году, его пациентами были африканские студенты.
- Двух первых советских больных обнаружили в 1987 году при диагностике по поводу очень редкой опухоли, это был СПИД.
- ВИЧ-инфицированные россиянки родили 130 тысяч детей, за 15 лет число зараженных новорожденных уменьшилось в 6,5 раз.
Диагностика ВИЧ-инфекции проста и доступна, драматичен период ожидания результата анализа, но это не так страшно, как запустить скрытно протекающую инфекцию и при этом заражать других людей.
Существуют ли эффективные меры профилактики ВИЧ-инфекции?
Самая действенная мера профилактики – предотвращение возможности контакта с кровью и любыми выделениями зараженного человека. Как это достигается? Аккуратностью и ответственным отношением к собственному здоровью: использование презервативов при половом контакте, перчаток и очков при всех прочих контактах, в том числе профессиональных.
К сожалению, пока невозможно предсказать поведение вируса иммунодефицита, всё лечение постфактум: вирус натворил дел, начинается лечение, сидит где-то тихонько, не высовываясь, можно отказаться от таблеток до следующего появления. При минимальном количестве вируса в крови больного, вероятность передачи невысока, считается, что одного вражеского агента недостаточно, только наверняка неизвестно, сколько надо вирусов получить, чтобы заболеть.
Профилактика ВИЧ заключается в приёме специальных таблеток по определённой схеме, это делают при очень высокой вероятности заражения, к примеру, при переливании заражённой крови — всегда, но можно воздерживаются при ранении врача инструментом, запачканным кровью больного.
В клинике «Медицина 24/7» не только в кратчайший срок и с минимальными затратами установят правильный диагноз, но и проведут оптимальное лечение по мировым клиническим стандартам.
Как проводится профилактика передачи ВИЧ ребёнку от мамы?
Заражённая женщина может родить здорового ребёнка, нет чёткого понимания механизма заражения, как нет ясного знания принципов жизнедеятельности вирусов.
Риск передачи развивающемуся в материнской утробе плоду возрастает в острой стадии инфекции и когда определяется больше 10 тысяч вирусных копий.
Опасно, когда у беременной число Т-лимфоцитов CD4 упало ниже 500 клеток, хронические болезни повышают вероятность заражения плода.
Все ВИЧ-беременные получают профилактическую терапию с 28 недели и не заканчивают до завершения всех этапов родов. Гарантировать 100% действие лекарств невозможно, поэтому беременную обследуют каждые 2-4 недели от начала терапии. Малыша проверят на ВИЧ в первые два месяца жизни и в полгода.
За два десятилетия известности вируса иммунодефицита удалось найти простые и недорогие способы его диагностики и эффективное лечение, но терапия должна быть непрерывной и подконтрольной. Получите помощь инфекциониста, позвонив по телефону +7 (495) 230-00-01. Анонимность гарантирована.
Хроническая медленно протекающая инфекция, конечным этапом развития которой становится фатальный дефицит иммунной защиты. Стадия полного падения иммунитета с присоединившимися оппортунистическими заболеваниями и инфекциями называется синдром приобретенного иммунодефицита (СПИД), предшествующее состояние – ВИЧ-инфекция.
Поражение почек при ВИЧ-инфекции
Интерес к проблеме поражения почек при ВИЧ-инфекции растет во всем мире. Это обусловлено тем, что различные варианты вовлечения почек при ВИЧ-инфекции независимо от ее стадии характеризуются прогрессирующим течением с развитием тяжелых осложнений.
Учитывая продолжающийся рост количества ВИЧ-инфицированных в мире, такое положение чревато увеличением среди них числа больных с конечной стадией хронической болезни почек (ХБП), требующей проведения дорогостоящих методов заместительной почечной терапии диализом или трансплантацией почки.
ВИЧ-ассоциированная нефропатия
Интерес к проблеме поражения почек при ВИЧ-инфекции растет во всем мире. Это обусловлено тем, что различные варианты вовлечения почек при ВИЧ-инфекции независимо от ее стадии характеризуются прогрессирующим течением с развитием тяжелых осложнений.
Учитывая продолжающийся рост количества ВИЧ-инфицированных в мире, такое положение чревато увеличением среди них числа больных с конечной стадией хронической болезни почек (ХБП), требующей проведения дорогостоящих методов заместительной почечной терапии диализом или трансплантацией почки.
В частности, количество ВИЧ-инфицированных пациентов на диализе в Великобритании составляет 0,31%, а в США ежегодно увеличивается на 800—900 новых случаев.
ХБП приобретает все большее значение при ВИЧ-инфекции в эпоху антиретровирусной терапии. По данным эпидемиологических исследований, в Европе и США частота патологии почек при ВИЧ-инфекции варьирует в диапазоне 8,5—35% и 6—48,5% в странах Африки. Ее распространенность возрастает и с поражением почек, не связанным с вирусом.
Инфицированность вирусом иммунодефицита человека (ВИЧ) в старших возрастных группах и развитие сопутствующей патологии (артериальной гипертензии и сахарного диабета) являются важными факторами риска ХБП.
Кроме того, определенную роль в развитии почечной патологии играют часто встречающиеся при ВИЧ-инфекции такие факторы риска поражения почек, как вирусный гепатит С, оппортунистические инфекции, внутривенное употребление наркотических средств, нефротоксичность лекарственных препаратов.
Связанное с ВИЧ-инфекцией острое или хроническое повреждение почек может быть обусловлено разными патогенетическими механизмами, ведущими к широкому спектру клинических проявлений заболеваний.
К одним из серьезных органных поражений при ВИЧ-инфекции относят ВИЧ-ассоциированную нефропатию (ВИЧ-АН), занимающую важное место в структуре терминальной хронической почечной недостаточности (тХПН).
В настоящее время в США у афроамериканского населения в возрасте от 20 до 64 лет она является третьей по значимости причиной после диабетической нефропатии и гипертонического нефросклероза, приводящей к тХПН.
Накопленные данные позволяют с определенной достоверностью утверждать, что ВИЧ-АН вызывается непосредственной экспрессией генома ВИЧ в почечной ткани, приводящего к повреждению эпителия клубочков и канальцев.
Клинически ВИЧ-АН характеризуется отсутствием экстраренальной симптоматики (артериальной гипертензии и отеков), несмотря на наличие лабораторных признаков нефротического синдрома (протеинурия нефротического уровня, гипоальбуминемия и гиперлипидемия) с нарушением выделительной функции почек и быстрым прогрессированием заболевания до конечной стадии почечной недостаточности.
Для диагностики ВИЧ-АН не существует каких-либо специфических серологических маркеров или типичных изменений в общем анализе мочи. Протеинурия может быть различного уровня. Гематурия, как правило, не наблюдается.
Для ВИЧ-АН характерно увеличение почек при ультразвуковом исследовании, но этот признак недостаточно специфичен и не может быть диагностически значимым.
Для постановки точного диагноза пациентам с подозрением на ВИЧ-АН необходимо проведение биопсии почки, при которой морфологический тип изменений представлен преимущественно коллабирующим вариантом фокально-сегментарного гломерулосклероза.
Принимая во внимание результаты многочисленных публикаций и роль вируса в патогенезе заболевания, Американская ассоциация по инфекционным болезням рекомендует в качестве первой линии терапии у пациентов с ВИЧ-АН антиретровирусную терапию (АРВТ).
К препаратам второй линии терапии ВИЧ-нефропатии относят кортикостероиды. Наиболее обосновано их применение у пациентов с ВИЧ-АН на ранней стадии ВИЧ-инфекции при быстром прогрессировании почечной недостаточности.
В работах зарубежных исследователей представлены обнадеживающие результаты по использованию ингибиторов ангиотензинпревращающего фермента (иАПФ) независимо от величины артериального давления с целью замедления прогрессирования потери функции почек на ранних стадиях ВИЧ-нефропатии, т.е.
еще до формирования нефротического синдрома. Таким образом, отмечено положительное влияние АРВТ, преднизолона, иАПФ, но для их обоснованного использования необходимы контролируемые клинические исследования.
Тромботическая микроангиопатия
В рамках ВИЧ-ассоциированной тромботической микроангиопатии (ТМА) гемолитико-уремический синдром и тромботическая тромбоцитопеническая пурпура представляют собой группу патологических состояний, характеризующихся гемолитической анемией, тромбоцитопенией, нефритическим синдромом с лихорадкой и поражением нервной системы, почечной недостаточностью, повышением в крови уровня лактатдегидрогеназы. Отличительной особенностью ТМА при ВИЧ-инфекции является трудноконтролируемая ренинзависимая гипертензия, прогрессирующее течение с развитием необратимой утраты почечной функции. Рецидивы при ВИЧ-ТМА наблюдаются реже, чем при идиопатической форме, но, несмотря на это, в целом прогноз неблагоприятный.
В развитии ВИЧ-ТМА не исключают роль возбудителей оппортунистических заболеваний, неопластических процессов, лекарственных препаратов,а также протеинов вируса, которые могут вызвать дисфункцию эндотелия, что приводит к скоплению тромбоцитов в микрососудистом русле.
К основным методам лечения ВИЧ-ассоциированной ТМА относят переливание одногруппной свежезамороженной плазмы. Рекомендуют использование АРВТ, эффективность которой может быть обусловлена уменьшением повреждающего действия вируса на эндотелий сосудов.
Сочетание обменного плазмафереза с комбинированной гипотензивной терапией, прямыми антикоагулянтами или дезагрегантами и внутривенного введения иммуноглобулинов в высоких дозах может привести к ремиссии ТМА.
При неудовлетворительном ответе на терапию дополнительно назначаются глюкокортикоиды, цитостатики, применяют спленэктомию, хотя роль этих методов лечения пациентов с ВИЧ-ТМА до конца не изучена.
Иммунокомплексные гломерулопатии
Иммунокомплексные нефропатии являются причиной ХБП у ВИЧ-инфицированных пациентов. Важно учитывать и часто встречающиеся у таких пациентов коинфекции с гепатитами В и С, способные вызывать мембранозную нефропатию и мембранопролиферативный/криоглобулинемический гломерулонефрит.
Патогенез такого осложнения вирусной инфекции до сих пор остается недостаточно изученным.
Обсуждается роль пептидов ВИЧ в формировании аутоиммунных процессов, что может быть обусловлено способностью антигенной структуры ВИЧ (gp120) к мимикрии под структуру иммуноглобулинов.
Ряд исследователей полагают, что фиксированные в почечных клубочках ИК играют патогенную, опосредованную роль в формировании как люпус-подобного нефрита, так и других форм иммунокомплексных гломерулонефритов (ИКГН), например, IgA-нефропатии.
Показано, что IgA-нефропатия при ВИЧ-инфекции протекает латентно с минимальным мочевым синдромом в виде микрогематурии, а гистологическая картина нефробиоптата представлена мезангиопролиферативным нефритом с депозитами, содержащими иммуноглобулины IgA, IgM и С3-компонент комплемента.
Для доказательства иммунокомплексного характера повреждения почек необходимо, как и при ВИЧ-АН, проведение нефробиопсии.
В литературе есть указания на то, что в биоптатах почки больных ВИЧ-инфекцией были выявлены иммунные депозиты, содержащие IgA, IgM, IgG и C3, C1q-компоненты комплемента, при отсутствии серологических маркеров системной красной волчанки.
Подобное сочетание признаков отнесли к проявлению псевдоволчаночного нефрита — особой формы гломерулярного поражения почек при ВИЧ-инфекции, которое требует дальнейшего изучения и подтверждения.
Острая почечная недостаточность
Острая почечная недостаточность (ОПН) осложняет течение ВИЧ-инфекции.
В ее возникновении имеют значение гемодинамические сдвиги, водно-электролитные расстройства, которые могут развиваться вследствие длительной диареи, обусловленной течением оппортунистических инфекций, часть из которых оказывают прямое токсическое действие на почки.
Применяемые для их лечения антибактериальные и противовирусные препараты (пентамидин, сульфадиазин, аминогликозиды, фоскарнет и др.) также нефротоксичны.
Развитие ОПН может быть обусловлено острым тубулоинтерстициальным нефритом, острым некрозом канальцев (ишемическим или лекарственным), внутриканальцевой обструкцией (мочекислой, лекарственной), апостематозным нефритом, опухолевыми поражениями почек, быстро растущими забрюшинными злокачественными лимфомами. Следует отметить, что в большинстве случаев ОПН при ВИЧ-инфекции имеет обратимый характер. Это происходит либо спонтанно, либо при проведении соответствующих лечебных мероприятий вплоть до гемодиализа.
Токсическое повреждение почек при ВИЧ-инфекции чаще развивается на фоне лечения несколькими препаратами и не всегда связано с одним и тем же лекарственным средством.
Это возможно и при проведении АРВТ (ОПН, интерстициальный нефрит, кристаллурическая нефропатия, нефролитиаз и канальцевые нарушения).
Учитывая преимущества АРВТ, потенциально возможное развитие нефротоксичных эффектов не является весомой причиной отказа от лечения.
Таким образом, реализация патологического процесса в почках при ВИЧ-инфекции может быть обусловлена влиянием различных факторов: прямым и опосредованным действием вируса, инфекционными и онкологическими осложнениями, нефротоксическим действием лекарственных препаратов, что может существенно влиять на течение и прогноз болезни.
Врачи должны учитывать возможность развития при ВИЧ-инфекции тяжелых поражений почек с формированием почечной недостаточности.
Обнаружение патологии почек с ее последующей диагностикой у пациентов с ВИЧ-инфекцией необходимо для своевременного проведения профилактических и лечебных мероприятий, что позволит предупредить или уменьшить темпы прогрессирования ХБП.
Нефролог о том, из-за чего отказывают почки и как распознать болезнь по анализам

Нефролог Республиканского центра медицинской реабилитации и бальнеолечения в Минске Ольга Валовик всю свою профессиональную карьеру очень подробно изучает болезни почек. На примере своих пациентов она видит, что безвыходных ситуаций не бывает.
Сегодня люди, получающие почечно-заместительную терапию, учатся, работают, путешествуют, их жизнь продолжается, но с некоторыми изменениями привычного ритма и уклада.
Диализ «смягчает» проявления почечной недостаточности, а пересадка почки возвращает людям полноценную жизнь.
В интервью TUT.BY Ольга Валовик рассказала, из-за чего болят почки, какие симптомы говорят о почечной недостаточности и на что надо обращать внимание в своих анализах мочи и крови.
Ольга Валовик окончила Минский государственный медицинский университет по специальности «лечебное дело». Работает в Республиканском центре медицинской реабилитации и бальнеолечения в Минске. Она главный внештатный специалист по нефрологии и почечно-заместительной терапии комитета по здравоохранению Мингорисполкома. Проходила обучение и стажировалась по специальности нефрология, трансплантация, почечно-заместительная терапия в ведущих клиниках Беларуси, клинике Великобритании (Churchill Hospital, Оксфорд) и Германии (Campus Charite Mitte, Берлин)
«Повышенный креатинин в крови — повод заподозрить почечную недостаточность»
— Из-за чего чаще всего болят почки?
— Чаще всего это происходит при остром воспалительном процессе, но в этом случае у человека, скорее всего, будет еще и высокая температура и воспалительные изменения в общем анализе крови и мочи: увеличено количество лейкоцитов и эритроцитов. При этом потеря белка с мочой также может увеличиться — более 0,15 грамма за сутки.
Воспалительного процесса в почке с хорошим анализом мочи не бывает. Если анализ мочи в норме, нет повышенной температуры, а пациент говорит, что у него болевой синдром — проблемы не с почками.
Нужно обратить внимание и на общий анализ крови. При воспалительном процессе количество лейкоцитов будет выше 9, а палочкоядерных будет больше 6%.
— СОЭ в крови тоже будет повышена?
— Норма СОЭ — до 15 мм/час. При воспалительном процессе СОЭ, как правило, повышается. Вместе с тем, важно понимать, что незначительное повышение СОЭ при отсутствии других признаков воспалительного процесса в организме не всегда является признаком патологии. Есть такое понятие, как синдром ускоренной скорости оседания эритроцитов.
— Как болят почки?
— Если это острый воспалительный процесс, то болит поясница. Чтобы оценить болевой синдром, врачи применяют прием «поколачивания». Пациент поворачивается к нам спиной, мы прикладываем свою руку, а второй по ней стучим. Если пациент на это никак не реагирует, то у него, как правило, острого воспаления в почках нет.
— Пиелонефрит может возникнуть из-за того, что посидел на холодном?
— Да. При местном переохлаждении может возникнуть инфекция нижних мочевых путей, «подняться» вверх с развитием острого пиелонефрита. Вообще, инфекция нижних мочевых путей (цистит, уретрит) — это наиболее частая причина развития острого пиелонефрита.
Очень редко бывает гематогенный пиелонефрит — он переносится кровью. Это происходит у людей со сниженным иммунитетом (на фоне ВИЧ, применения иммуносупрессивных препаратов) при развитии сепсиса, то есть генерализованной инфекции.
Очень важно вовремя лечить инфекцию мочевых путей у беременных и у пациентов с сахарным диабетом. Если этого не сделать, то повышается риск развития пиелонефрита с различными осложнениями.
— Пиелонефрит может быть хроническим?
— Может. Обычно хронический пиелонефрит развивается вторично у пациентов с уже существующей патологией мочевыводящих путей: мочекаменной болезнью, поликистозом почек, врожденными аномалиями мочевыводящих путей.
Если нет причины для нарушений оттока мочи из почек, то развитие хронического пиелонефрита маловероятно.
— С подозрением на какие заболевания терапевты направляют пациентов к нефрологу?
— Основная патология, которой занимаются нефрологи, — это хроническая болезнь почек. Она развивается из-за гломерулонефрита, сахарного диабета, артериальной гипертензии, наследственной патологии почек, генетических заболеваний, врожденных аномалий мочевых путей, ревматологических болезней и патологии почек у беременных.
К нефрологам направляют из-за повышенного уровня креатинина и мочевины в крови, наличия белка или эритроцитов в моче, хронической инфекции мочевыводящих путей, артериальной гипертензии, которая не поддается лечению, при изменениях в почках, которые видны на УЗИ, из-за длительного приема нестероидных противовоспалительных, мочегонных, при планировании беременности, если во время предыдущих беременностей у женщины были проблемы с почками.
Креатинин — продукт метаболизма мышечной массы. Его уровень будет ниже, если у человека есть парезы или параличи, когда не работают какие-то мышцы. При значительной физической нагрузке, например, у спортсменов и активно занимающихся фитнесом людей, уровень креатинина будет несколько выше. Также более высокие цифры креатинина могут быть у людей с ожирением.
«Почки за сутки фильтруют около 1500 литров крови»
— Из-за чего возникает почечная недостаточность?
— Частая причина острой почечной недостаточности — употребление нестероидных противовоспалительных лекарств. Особенно если их принимают совместно с ингибиторами АПФ — эти препараты назначают для снижения артериального давления.
И вот эта комбинация довольно опасна. Эти препараты влияют на почечные сосуды: одни на входящую артерию, а вторые — на исходящую.
Давление в артериях выравнивается, почки перестают фильтровать кровь и может возникнуть острая почечная недостаточность.
Да, к этим лекарствам могут быть строгие медицинские показания, тогда их принимать можно — но только по назначению врача и под его контролем, с мониторингом уровня креатинина в крови.
А бывает, что люди пьют эти таблетки, пытаясь сбить повышенную температуру, по три штуки в день, при этом врач им их не назначал.
Исходом такого «лечения» может стать острая почечная недостаточность, особенно в условиях обезвоживания на фоне высокой температуры тела.
https://www.youtube.com/watch?v=6wYAJZFlLW4
У пожилых людей острая почечная недостаточность довольно часто возникает из-за того, что они пьют мало воды. Норма — 30 мл на 1 кг массы тела в сутки. Исключения могут быть только для людей с кардиологическими проблемами, когда сердце не справляется и появляются отеки. В этом случае количество воды для пациента должен ограничить лечащий врач.
Также бывает, что к нам поступают пациенты с почечной недостаточностью на фоне отравления. Была история, когда мужчина вместе с женой красили стены погреба и отравились парами толуола. Он содержится в обычной краске.
— Почему из-за этого отказали почки?
— Почка — это орган-труженик. Он фильтрует и выводит все, что человек съел, выпил, чем подышал. Почки работают в круглосуточном режиме, и за сутки фильтруют около 1500 литров крови. Аминокислоты и другие полезные вещества идут на работу организма, а все остальное — мочевина, креатинин, азотистые основания и шлаки — выводятся с мочой.
Эта семейная пара надышалась толуолом — и почки не справились. Насколько я знаю, мужчина уже поправился, а его супруга еще в клинике.
— Почечная недостаточность может быть хронической. Как она развивается?
— Сейчас мы используем термин «хроническая болезнь почек». Она имеет пять стадий. Первые две протекают без нарушения почечной функции, а начиная с третьей стадии, имеет место хроническая почечная недостаточность.
Основные причины хронической болезни почек мы уже обсуждали, но важно отметить, что сегодня наиболее частыми причинами развития хронической болезни почек у нас, как и во всем мире, являются вторичные поражения почек у пациентов с артериальной гипертензией и сахарным диабетом.
— Что происходит с почками из-за сахарного диабета и артериальной гипертензии?
— Артериальная гипертензия и сахарный диабет поражают почечные сосуды, нарушается кровоток в почечных фильтрах и происходит постепенная утрата их функции.
Камни в почках образовались из-за водопроводной воды
— Откуда в почках появляются коралловидные камни?
— На это может повлиять наследственный фактор, нарушение обменных процессов в организме.
Еще есть такое эндокринологическое состояние, как гиперпаратиреоз. Это избыточная продукция паратгормона увеличенной паращитовидной железой. В итоге нарушается обмен кальция и фосфора.
В итоге в крови повышается уровень кальция, который может откладываться в почках в виде коралловидных камней.
Человека лечат от мочекаменной болезни, а потом выясняется, что причиной камней в почках являлся гиперпаратиреоз, и надо было лечить в первую очередь его.
— Образование камней зависит от того, что ты ешь?
— Коралловидных камней, как правило, — нет, а вот обычных — может.
Камни могут возникнуть при определенных пищевых предпочтениях, в том числе и из-за воды, которую вы пьете. У меня наблюдалась семья с оксалурией, то есть у них в моче были оксалаты.
Выяснилось, что эта семья пьет воду из-под крана, а в ней много солей кальция, а из этих солей впоследствии образовались камни. Жесткую воду обязательно нужно фильтровать.
— Почечная недостаточность может привести к гемодиализу?
— Она к нему и приводит. И хотя полностью остановить почечную недостаточность невозможно — процесс гибели клубочков можно вполне успешно затормозить и, тем самым, отсрочить начало диализа.
При помощи советов нефролога многие люди пересматривают свой образ жизни, привычки и начинают жить по-новому.
При этом чем раньше врачи выявят заболевание, тем больше шансов, что процесс можно будет остановить.
— Какую еду любят почки?
— Здоровое питание. Почки не любят экстрактивные вещества, консерванты, потому что им приходится это все фильтровать. Из своей практики могу сказать, что у людей, которые готовят домашнюю еду, не едят полуфабрикатов, блюда из кулинарии, колбасы, сосиски, консервы, копчености, анализы лучше и более благоприятно протекает болезнь.
«Человек может даже не почувствовать, как отказали почки»
— Сколько в Беларуси пациентов на диализе?
— Распространенность терминальной стадии хронической болезни почек, которая требует диализа — 350 человек на 1 млн жителей. В Минске есть несколько центров для гемодиализа, а сателлитные центры есть по всей стране.
Как правило, диализ проводят три раза в неделю по четыре часа. Не надо думать, что люди на диализе ведут затворнический образ жизни: многие из них путешествуют по миру и проходят диализ в той стране, куда едут.
Сейчас мир очень сильно изменился, всегда есть возможность вести свой привычный образ жизни.
Пациенты на диализе на сегодняшний день существенно «постарели». В 2007 году, когда я ездила на стажировку в Великобританию, нас отвели в отделение диализа, и я была удивлена тому, что там одни пожилые пациенты.
У нас тогда на диализе была почти одна молодежь. Сейчас у нас такая же картина, как в Великобритании, а прошло всего лишь 12 лет.
Средний возраст пациентов на диализе в Беларуси среди мужчин — 50 лет, женщин — 58−60 лет.
Все пациенты на диализе являются потенциальными кандидатами на пересадку почки. Трансплантация почки позволяет значительно улучшить качество и увеличить продолжительность жизни человека с терминальной стадией хронической болезни почек.
— Что человек чувствует, когда начинают отказывать почки?
— Может и ничего не чувствовать. Почка — это орган с огромными резервными возможностями. Даже будучи поврежденными, почки стараются обеспечить свою функцию по выведению токсичных веществ. Признаки заболевания могут появиться в некоторых случаях только при снижении почечной функции менее 30%.
Из-за длительного бессимптомного течения почечных заболеваний люди часто обращаются за помощью на поздних стадиях хронической почечной недостаточности.
В моей практике был случай, когда парень собирался идти в армию: во время обследования у него выявили низкий уровень гемоглобина и отправили к гастроэнтерологу.
А оказалось, что у него почки практически не работают, осталось всего пять процентов от их нормальной функции. Мы экстренно взяли его на диализ.
И при этом молодого человека ничего не беспокоило. Организм приспособился к такому состоянию.
— Понимаю, что рак почек — тема онкологов, но нефрологи в своей практике с ним сталкиваются?
— Иногда мы его выявляем первыми по результатам ультразвукового обследования и направляем данных пациентов к онкологам.
— Почки при раке могут болеть?
— Как правило, нет, но если опухоль возникла в лоханке почки и нарушен отток мочи, то такое возможно.
— Что нужно делать, чтобы не было проблем с почками?
— Для профилактики нужно правильно питаться, бросить курить, больше двигаться, контролировать свой вес, артериальное давление, уровень сахара, избегать бесконтрольного использования токсичных для почек лекарств: обезболивающих и антибиотиков.
Если у человека есть артериальная гипертензия или сахарный диабет, а это факторы риска развития почечной патологии, то ему желательно один раз в год сдавать общий анализ мочи, анализ мочи на альбуминурию, делать биохимическое исследование крови с оценкой уровня глюкозы, холестерина, креатинина и расчетом скорости клубочковой фильтрации.
Заболевания органов мочеполовой системы на фоне ВИЧ-инфекции — актуальная проблема современного здравоохранения | #01/14 | Журнал «Лечащий врач»
В настоящее время инфекция, вызванная вирусом иммунодефицита человека (ВИЧ), является одной из наиболее актуальных проблем здравоохранения. Достаточно отметить, что в результате инфекционного процесса, обусловленного ВИЧ, у больного в среднем через 12 лет после заражения развивается фатальный синдром приобретенного иммунодефицита (СПИД) [1].
На сегодняшний день создалась крайне благоприятная ситуация для распространения этой «медленной» инфекции. В естественных условиях основным сдерживающим фактором распространения «медленных» инфекций являются инфекции «быстрые», жизненный цикл которых успевает завершиться до формирования иммунного ответа.
В случае отсутствия адекватного иммунного ответа у заболевшего значительно увеличиваются шансы погибнуть и тем самым прекратить распространение возбудителя «медленной» инфекции. Подавляющее большинство «быстрых» инфекций превосходно лечатся антимикробными средствами, некоторые из них легко предотвращаются вакцинопрофилактикой.
Причем при классических инфекционных болезнях достаточно редко возникает проблема антибиотикорезистентности. Из «естественных врагов» ретровирусов, к которым относится и ВИЧ, в настоящее время достойна упоминания только микобактерия туберкулеза.
Однако и она неплохо поддается медикаментозной терапии, причем даже в условиях иммуносупрессии и приобретенного иммунодефицита. Все это сочетается со сравнительно малопродуктивными противоэпидемическими мероприятиями.
Например, в РФ нет прямого запрета на немедицинское применение наркотических средств, а это один из важнейших путей инфицирования. В результате число ВИЧ-инфицированных больных прогрессивно растет, а сам возбудитель уже давно вышел за пределы групп риска в общую популяцию.
Эпидемиология ВИЧ-инфекции
В России ВИЧ-инфекция впервые была выявлена в 1987 году, с 1996 года заболеваемость приняла характер эпидемии. К середине 2003 года в Российской Федерации зарегистрировано более 250 тысяч ВИЧ-инфицированных [2].
По данным В. В. Покровского к 2007 году количество ВИЧ-инфицированных только в Российской Федерации достигло 370 тысяч человек.
Около 60% случаев ВИЧ-инфицирования среди россиян приходится на 11 из 86 российских регионов (Иркутская, Саратовская, Калининградская, Ленинградская, Московская, Оренбургская, Самарская, Свердловская и Ульяновская области, Санкт-Петербург и Ханты-Мансийский автономный округ). Количество больных ВИЧ-инфекцией в стране за период с 1987 по 2008 гг. превысило 400 тыс. человек [3].
В последнее время в России ежегодно увеличивается число случаев заражения в результате «незащищенных» половых контактов и случаев распространения ВИЧ от ВИЧ-инфицированной матери к ребенку.
Это свидетельствует о том, что эпидемия ВИЧ-инфекции/СПИДа в России начинает затрагивать не только группы высокого риска, но и широкие слои населения. По данным Федерального научно-методического центра СПИД на 01.01.2010 г. в России зарегистрированы 516 167 людей с ВИЧ.
По данным, опубликованным ВОЗ/ЮНЭЙДС (2010), реальное количество случаев ВИЧ-инфекции в России приближается к одному миллиону [4].
По данным Федерального научно-методического центра по профилактике и борьбе со СПИДом общее число россиян, инфицированных ВИЧ, зарегистрированных в РФ до 1 ноября 2011 г., составило 636 979 человек.
За 10 месяцев 2011 года территориальными центрами по профилактике и борьбе со СПИДом было сообщено о 48 363 новых случаях ВИЧ-инфекции среди граждан Российской Федерации. Ориентировочное число зарегистрированных за 2011 г. новых случаев ВИЧ-инфекции составляет более 62 тыс.
[5] и превосходит почти в 2 раза прогнозное значение этого показателя, указанное в 2007 году [6].
На слушаниях 2012 года в Общественной палате Российской Федерации, посвященных мерам по противодействию ВИЧ-инфекции в России и роли отечественных некоммерческих организаций в этой деятельности, отмечалась ошибочность положения о стабилизации эпидемического процесса, так как ежегодный прирост заболевших составляет более 10%, число обследованных снижается, а число выявленных больных растет [3].
Разработки и широкое применение этиотропной терапии привели к значительному повышению выживаемости и улучшению качества жизни ВИЧ-инфицированных пациентов.
Продолжительность жизни при условии адекватного подбора антиретровирусных препаратов и постоянного контроля за их эффективностью достигла 20 лет [1].
Однако ВИЧ продолжает быть значимым источником патологических изменений практически во всех системах организма, не исключая и мочеполовую сферу [7].
Несмотря на доказанную корреляцию между высокой частотой новообразований и выраженностью иммунодефицита, обусловленного ВИЧ-инфекцией, основной причиной смерти ВИЧ-инфицированных являются генерализованные инфекционные процессы [8, 9].
Иммунодефицит, обусловленный вирусом иммунодефицита человека, создает предпосылки для развития инфекционно-воспалительных процессов с атипичной клинической картиной и широким спектром возможных возбудителей [7].
Для любого выраженного иммунодефицита характерны микобактериозы, в том числе и туберкулез. Возможны грибковые и вирусные поражения.
Что касается микозов и микобактериозов при ВИЧ-инфекции, то эта проблема настолько актуальна, что в настоящее время инфекционистами разработаны четкие критерии начала специфической профилактики и ее методики в зависимости от выраженности иммунодефицита [1].
Классификация ВИЧ-инфекции
Одна из первых классификаций ВИЧ-инфекции, рекомендованных ВОЗ (1988), рассматривала 4 стадии болезни. Все классификации более позднего времени, по сути, модернизируют ее, сохраняя основные положения. Эта классификация выделяла стадии: 1) начальная (острая) ВИЧ-инфекция, 2) персистирующая генерализованная лимфаденопатия, 3) СПИД-ассоциированный комплекс — преСПИД, 4) развернутый СПИД.
В Российской Федерации используется классификация ВИЧ-инфекции, предложенная В. И. Покровским. Первоначальный вариант ее был принят в 1989 году, а через 11 лет (2001) была составлена новая версия классификации. Согласно новой классификации, заболевание, обусловленное ВИЧ-инфекцией, последовательно проходит 5 стадий:
Стадия инкубации (стадия 1)
С момента заражения до клинических проявлений острой инфекции и/или выработки антител (в среднем от 3 недель до 3 месяцев).
Стадия первичных проявлений (стадия 2)
2«А» — бессимптомная, когда клинические проявления ВИЧ-инфекции или оппортунистических заболеваний отсутствуют, а ответом на внедрение ВИЧ является выработка антител.
2«Б» — острая ВИЧ-инфекция без вторичных заболеваний (разнообразные клинические проявления, в большинстве своем похожие на симптомы других инфекций).
2«В» — острая ВИЧ-инфекция с вторичными заболеваниями (на фоне временного снижения CD4+ лимфоцитов развиваются вторичные заболевания — ангина, бактериальная пневмония, кандидоз, герпес — как правило, хорошо поддающиеся лечению). Продолжительность клинических проявлений острой ВИЧ-инфекции обычно составляет 2–3 недели.
Стадия латентная (стадия 3)
Медленное прогрессирование иммунодефицита. Единственным клиническим проявлением является увеличение лимфоузлов, которое может и отсутствовать. Длительность латентной стадии от 2–3 до 20 и более лет, в среднем 6–7 лет. Отмечается постепенное снижение уровня CD4+ лимфоцитов.
Стадия вторичных заболеваний (стадия 4)
Продолжается репликация ВИЧ, приводящая к гибели CD4+ лимфоцитов и к развитию на фоне иммунодефицита вторичных (оппортунистических) заболеваний, инфекционных и/или онкологических. Симптомы на этой стадии имеют обратимый характер, то есть могут проходить сами по себе или в результате лечения. В зависимости от тяжести вторичных заболеваний выделяют следующие подстадии:
4«А» стадия — характерны бактериальные, грибковые и вирусные поражения слизистых и кожных покровов, воспалительные заболевания верхних дыхательных путей.
4«Б» — более тяжелые и длительные кожные поражения, саркома Капоши, потеря веса, поражения периферической нервной системы и внутренних органов, но без генерализации.
4«В» — тяжелые, угрожающие жизни оппортунистические заболевания.
Терминальная стадия (стадия 5)
Крайне тяжелый иммунодефицит, прогрессирующие, часто инкурабельные необратимые поражения внутренних органов.
По мнению автора, новая классификация более полно отражает стадии клинического течения ВИЧ-инфекции, поскольку стадии 2«Б» и 2«В» (по классификации 1989 года) отличаются друг от друга лишь выраженностью увеличения лимфатических узлов и не отличаются по прогностическому значению и тактике ведения больных [1].
Остается много спорного, неоднозначно трактуемого и условного в вопросах клинической оценки стадии болезни, определении понятий «СПИД-ассоциируемые заболевания», «СПИД-индикаторные болезни», «Стадия СПИД».
Все еще нет устоявшегося во времени и одобренного научным сообществом консенсуса.
К примеру, нет единства в определении состояний, расцениваемых как фаза «СПИД» и фаза «Пре-СПИД» или «СПИД-ассоциируемый комплекс».
Всем очевидно, что уровень CD4+ лимфоцитов является важным, ключевым, но не абсолютным критерием при определении стадии заболевания, обусловленного ВИЧ-инфекцией. Однако на этом согласие кончается.
Например, на сегодняшний день Центр по контролю и профилактике заболеваний США (англ.
Centers for Disease Control and Prevention, CDC) активно выступает против добавления новых ВИЧ-ассоциированных состояний в определение понятий «СПИД», так как, по мнению специалистов Центра ориентироваться целесообразно на объективный критерий — количество Т-хелперов, а не на клинические критерии, ибо многие из этих состояний могут встречаться у лиц, не инфицированных ВИЧ. А в 1998 году этот же Центр занимал диаметрально противоположную позицию, предлагая расширить список СПИД-ассоциированных заболеваний. «Диагноз СПИДа правомерен, если: у ВИЧ-инфицированного диагностировано минимум одно из 23 СПИД-ассоциированных состояний и уровень СD4+ клеток менее 200/мл» [37]. В настоящее время такой уровень СD4+ клеток является одним из показаний к началу этиотропной антивирусной терапии, то есть это — далеко не терминальный иммунодефицит и далеко не всегда пессимистический прогноз. Значит, все решают клинические проявления?