Аутизм и прививки: может ли вакцина вызвать заболевание аутизмом?
Животрепещущая тема «аутизм и прививки» затрагивает как родителей, так и медиков. И в том, и в другом «лагере» есть много сторонников прививок, которые утверждают, что они безвредны и полезны.
Не менее уверены в своей правоте противники прививок – они считают, что вещества, входящие в состав вакцины, вызывают неврологические и умственные нарушения у детей, приводят к развитию аутизма.
Попробуем рассмотреть обе точки зрения на детскую вакцинацию объективно.
Наука о связи прививок и аутизма
Официальная медицина сегодня категорически отрицает связь вакцина-аутизм. Аргументация медиков целиком строится на статистических исследованиях соотношения частоты аутизма у привитых и непривитых детей.
Статья в тему: Аутизм после прививки АКДС — миф или реалность
По утверждениям врачей нет никаких подтверждений, что аутизм и прививки связаны между собой чем-то иным, кроме общего временного промежутка. Вакцинация проводится в первые 3 года жизни, и аутизм диагностируют обычно в этот период.
В 2015 году проведено масштабное исследование ста тысяч детей, причем у двух тысяч малышей в семье были родственники с аутизмом. Выяснилось, что риск возникновения у вакцинированных детей даже в таких семьях не выше, чем заболеваемость обычной группы непривитых детей.
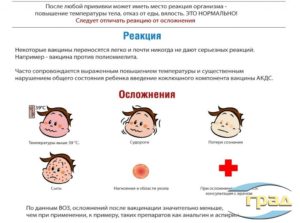
Залогом защиты от неврологических, психических и когнитивных осложнений после вакцинации служит соблюдение правил проведения прививок:
- Вакцинировать можно только здорового ребенка. Малейшее недомогание является противопоказанием к проведению иммунизации.
- Не следует вводить несколько вакцин одномоментно. Между разными прививками должно пойти не менее 3 месяцев.
- Инъекции должны быть подкожными, чтобы вакцина попадала в кровоток постепенно, а не ударной дозой.
Обратите внимание! Не все практикующие врачи согласны с официальной позицией здравоохранения.
Более того, однозначно утверждать отсутствие такой связи не берется даже официальная медицина. Самые ярые сторонники всеобщей иммунизации не отрицают потенциальной возможности психоневрологических нарушений в поствакцинальный период.
Почему аутизм связывают с прививками?
В связи с резким ростом заболеваемости аутизмом в 80-90-е годы прошлого столетия (рост составил 210% за 11 лет) медицина всего мира принялась искать причину такого скачка.
Предлагались несколько версий, но ни одна не давала убедительных объяснений. Диагностика аутизма по времени совпадает с большим количеством прививок, которые получает малыш в возрасте до 3 лет.
Исследователи стали работать в этом направлении, искать взаимосвязь «аутизм и прививки».
Обратите внимание! В возможных осложнениях после вакцинации в прививочных препаратах официально указаны неврологические нарушения.
Оплошность научного журнала
Горячая дискуссия на тему «может ли прививка вызвать аутизм» развернулась в 1998 году, после публикации журнала The Lancet.
В статье излагались доводы в пользу теории прямой причинно-следственной связи между одномоментной тройной прививкой корь-краснуха-свинка (MMR) и развитием регрессивной формы аутизма у ребенка.
Автором был детский гастроэнтеролог Эндрю Уэйкфилд. Исследование затрагивало 12 детей и произвело большой резонанс в медицинском мире.
Предыстория такова. Доктор в своей практике столкнулся с необъяснимым воспалением кишечника у детей. Собирая анамнез, он заметил, что все дети были привиты вакциной MMR.
При клиническом обследовании у заболевших в кишечнике обнаружили вирусы кори. Со временем дети стали демонстрировать симптоматику нарушений аутистического спектра.
на основании этого, доктор Уэйкфилд сделал вывод, что прививка от кории аутизм имеют прямую связь.
Обратите внимание! Эндрю Уэйкфилд не говорил, что вакцинацию следует отменить. Целью его работы было доказать вред от ввода комплексной вакцины. Он же предлагал прививать от каждой болезни отдельно.
Позже публикацию признали поспешной, выводы недостоверными, а исследования небрежными, проведенными с нарушением врачебной этики.
Однако следует признать, что убедительного опровержения выводам доктора Уэйкфилда не было. Врача обвинили в нарушении этических норм, в том, что выборка слишком мала иаутизм после прививкималовероятен. Статья успела убедить родителей в опасности вакцинации. Возросло число родителей-отказников. Соответственно выросла заболеваемость корью.
Противники прививок
Существует понятие – поствакцинальное осложнение. И существуют дети, у которых поствакцинальное осложнение привело к психо-неврологическому регрессу.
Говоря проще – есть дети, их достаточно много, которые стали проявлять симптомы аутизма после вакцинации. У некоторых семей на руках есть официальные документы, где диагностировано посвакцинальное осложнение, выразившееся в психо-неврологическом регрессе.
Нередко в сопровождении симптомов воспаления кишечника, нарушений в работе пищеварительной системы.
Родители таких детей открыто заявляют, что прививки приводят к аутизму. Однако их попытки сделать это публично, предостеречь семьи с детьми от легкомысленного отношения к вакцинации, вызывают агрессию у медиков. Таких родителей обвиняют в мракобесии, невежестве, раздувании истерии.
Истина, как обычно, кроется посередине. Установить ее пытаются ученые всего мира. Миллионы долларов выделяются ежегодно на исследование биохимического механизма развития возможных поствакцинальных осложнений, гипотетически приводящих к регрессивному аутизму.
Аутизм, пневмония и прививки
Можно ли при аутизме делать прививки? Мнение медиков опять разделяется. Некоторые советуют воздержаться, некоторые настаивают на их обязательном проведении.
Рассмотрим ситуацию на примере. Молодая мама отказывается делать прививки ребенку с аутизмом. Мотивирует данное решение тем, что дополнительная нагрузка на иммунитет малышу повредит. Кроме того, присутствует страх, что от прививки аутизм усилится.
Малыш начинает посещать детский сад, подхватывает ОРВИ, на которое позже «накладывается» ветрянка. Результатом двух инфекций становится воспаление легких. Пребывание в стационаре становится настоящим испытанием для маленького аутиста.
Об этом случае мы узнали из письма самой мамы доктору Комаровскому. В нем она жалеет, что не сделала вовремя прививки против ветрянки и пневмококка. Ведь это позволило бы избежать стольких проблем.
Прививки и аутизм, задержка развития или почему прививки вредны
Лев Исаакович Левит, врач с 30 стажем, глава реабилитационного центра в Израиле утверждает, что существует прямая связь между вакцинацией детей и развитием онкологических процессов, неврологических патологий, болезней обмена веществ, нарушений аутистического спектра, аутоиммунных заболеваний.
Доктор Левит говорит о том, что вакцины, помимо вирусного наполнения, содержат тяжелые металлы, ДНК животных, остатки питательной среды вирусов. Все эти «прививочные ингредиенты» являются токсичными для ребенка.
Статья в тему: Вероятность определения аутизма до рождения ребенка
Тимеросал (он же тиомерсал, мертиолят) консервант на основе ртути считается самым токсичным элементом вакцины, который вызывает аутизм. Официальная медицина отрицает наличие такой связи, однако данный консервант из вакцин все же убрали.
Обратите внимание! Ни один врач не может открыто сказать, что он против проведения прививок. Однако практикующие неврологи, психиатры, реабилитологи часто советую родителям повременить с вакцинацией.
Лев Левит сомневается (и прямо об этом говорит) в целесообразности вакцинации новорожденных от гепатита. Этот вирус передается через кровь или половым путем, а у детей априори отсутствуют пути передачи гепатита B. А вот исследования, говорящие о том, что у мальчиков после такой прививки аутизм развивается в 3 раза чаще, чем у непривитых детей, зарегистрированы официально.
Весомым аргументом у противников прививок являются выигранные дела в судах Америки, Италии. Была официально признано, что вакцина вызывающая аутизм MMR, послужила причиной болезни Райана Моджаби, Киенана Фримана, Ханны Полинг, Валентино Бокка, Джулии Граймс, Бэйли Бэнкс, Эмили Моллер, Мисти Хъятт.
Так прививать или не прививать детей?
Может ли прививка вызвать аутизм? Скорее да, чем нет. Однозначного ответа на этот вопрос сегодня не даст никто. С одной стороны количество детей, заболевших в период после вакцинации, растет. С другой стороны официальная медицина все громче продолжает отрицать, что прививки приводят к аутизму.
Обратите внимание! Невозможно игнорировать тот факт, что непривитый ребенок находится в зоне риска «подхватить» тяжелую инфекцию, которая может привести к инвалидности или смерти.
Аргумент приверженцев всеобщей иммунизации состоит в том, что может ли прививка спровоцировать аутизм доподлинно неизвестно, а родители лишают ребенка необходимой защиты от страшных заболеваний. И здесь они, безусловно, правы. Прививка от полиомиелита аутизм не вызовет, а от инвалидности защитит.
Статья в тему: К
Отзывы родителей
Интернет наводнен форумами, где родители обсуждают причины аутизма у своих детей. Некоторые из них утверждают, что развивается регрессивный аутизм от прививки АКДС. Поскольку ни подтвердить, ни опровергнуть эти утверждения не представляется возможным, то просто приведем здесь краткий обзор.
- Есть группа родителей, которые считают, что признаки аутизма у ребенка были и до прививок. Поскольку эти дети-первенцы, то родители не знали, как правильно должен развиваться ребенок. Такие отзывы характерны для семей, где второй ребенок здоров и есть теперь с чем сравнить развитие и поведение ребенка с аутизмом и здорового.
- Вторая группа – родители детей с регрессивным аутизмом, который диагностирован после 2-4 лет. Эти родители напрямую связывают аутизм и прививки, поскольку до вакцинации развитие малыша соответствовало возрастной норме. Тех, кто от прививок замечал аутизм у ребенка больше всех остальных. Однако это можно объяснить наличием проблем и поиском выхода.
- Третья группа считает, что прививки стали «пусковым механизмом», а сам аутизм заложен в генах.
Все родители сходятся в одном – пока не будет выяснена причина и механизм развития аутизма, утверждать что-то однозначно не представляется возможным.
Снижение иммунитета при прививании ()
Прививки. Немного фактов
Первую прививку сделал Э. Дженнер в 1796 году, а всеобщая иммунизация традиционно проводится практически во всех странах мира уже не один десяток лет.
Достаточно ли доказательств того, что они работают?
Да. Факт в том, что если бы вакцины не работали, то в год люди заболевали бы гораздо чаще
- краснухой;
- корью;
- вирусным гепатитом А;
- вирусным гепатитом В;
- коклюшем;
- эпидемическим паротитом (свинка);
- дифтерией;
Причем, у многих возникли бы потенциально опасные для жизни состояния. Десятки человек погибли бы от инфекций, несмотря на проведенное лечение.
Может инфекции исчезли потому, что улучшилось качество жизни населения (питание, гигиена), и прививки тут ни при чем?
Повышение уровня жизни внесло вклад в снижение уровня инфекционной заболеваемости. Улучшение качества питания, улучшение водоснабжения, модернизация предприятий пищевой промышленности оказало весомое влияние на предупреждение случаев инфекций, передающихся пищевым и водным путями.
Однако эти улучшения не могут оказать воздействия на возбудителей, распространяющихся воздушно-капельным путем (возбудителей дифтерии, коклюша, кори, краснухи и других), через кровь (вируса гепатита В) и других.
Наиболее эффективно защититься от таких инфекций мы можем только с помощью прививок – это доказанный факт.
Как только количество защищенных с помощью прививок уменьшается, инфекции возвращаются, несмотря на то, что уровень жизни при этом никак не изменился. Иллюстрацией может служить ситуация по заболеваемости корью в Европейском регионе.
После благополучной ситуации по этой инфекции, наблюдавшейся в странах Европы в течение последнего десятилетия, в 2011 году в странах Европы возникло более 34 тысяч случаев кори, в том числе осложненные формы и смертельные исходы. Эта ситуация возникла на фоне постепенного снижения количества защищенных с помощью прививок.
А вот связать эту вспышку кори со снижением уровня жизни в Европейском регионе не представляется возможным.
Почему же, несмотря на доказанную эффективность, есть люди, которые отказываются делать прививки себе и своим детям?
Некоторые родители думают, что если инфекционные болезни практически не встречаются, то и защищаться от них нет необходимости. Но это не совсем так. Когда количество проводимых прививок невелико, то количество случаев инфекционных заболеваний большое.
Возбудитель «пытается» вызвать заболевание у одного, другого, третьего человека – но не может. Дети и взрослые защищены с помощью прививок и не дают возбудителю возможность вызвать заболевание: не болеют и не передают заболевание окружающим.
И возбудителю ничего другого не остается, как только «искать» непривитого, а значит незащищенного человека: ведь ему надо как-то существовать, размножаться в организме человека.
Нужно отметить, что такие «длительные поиски» приводят к «истощению» возбудителя: он слабеет и даже у незащищенных людей вызывает не очень тяжелые заболевания.
Таким образом, мы видим, что с одной стороны, вакцины создают индивидуальную защиту привитого человека, а с другой стороны, когда количества привитых людей в обществе достаточно много, то формируется так называемый «коллективный иммунитет», который обеспечивает дополнительную гарантию от возникновения заболевания у привитых людей и существенно снижает риск возникновения инфекции у непривитых людей.
И вот в такой момент, когда количество инфекций невелико, у многих и возникает вопрос: зачем делать прививки, если инфекций так мало?
И люди начинают отказываться от проведения прививок. Такая ситуация очень благоприятна для возбудителя: количество незащищенных лиц становится больше, и возбудителю есть у кого вызвать заболевание.
В истории медицины неоднократно описаны аналогичные факты.
Например, в 80-90-е годы прошлого столетия в средствах массовой информации Советского Союза непрофессионалами была «развернута» кампания против прививок.
Люди начали отказываться от иммунизации против дифтерии, и за несколько лет от дифтерии погибли 14 тысяч детей. И после того, как люди увидели эту смертельную опасность, они опять вернулись к иммунизации.
Во-вторых, некоторые родители решают вопрос о проведении прививок своим детям на основании информации некомпетентных людей, на основании слухов, а не фактов. Вакцины используются достаточно давно.
Механизм их действия установлен.
Опыт показывает: когда родители получают исчерпывающие ответы на свои вопросы, касающиеся прививок, от компетентного специалиста, они принимают решение о проведении прививок своим малышам.
Что происходит в организме после поступления в него вакцины?
Известно, что прививки используются с целью защиты организма человека от определенных инфекций. Механизм действия прививок сопряжен с работой иммунной системы человека.
Иммунная система способна распознавать различные микробы, вирусы и продукты их жизнедеятельности (например, токсины, яды) и вырабатывать факторы защиты (антитела, активные клетки), которые уничтожают возбудителей заболевания и блокируют их яды до того, как они нанесут вред организму.
Развитие иммунитета по отношению к определенной инфекции после столкновения с возбудителем инфекции или после прививки проходит в несколько этапов:
1. Первая встреча организма с инфекцией (первая прививка).
2. Распознавание иммунной системой возбудителей (антигенов, содержащихся в вакцине) и выработка факторов защиты.
3. Удаление инфекции (антигенов, содержащихся в вакцине) из организма за счет иммунного ответа организма.
4. Сохранение в иммунной системе «памяти о перенесенной инфекции» (проведенной прививке) и, в случае последующих контактов организма с подобной инфекцией, быстрая и бурная реакция, направленная на удаление микробов.
Такой механизм приобретения иммунитета естественным путем наблюдается, например, в случае ветрянки у детей: при первой встрече с вирусом ветряной оспы дети заболевают, однако после первого эпизода болезни становятся практически невосприимчивыми к данной инфекции.
Многие инфекционные болезни, например, коклюш, дифтерия, столбняк, полиомиелит могут протекать очень тяжело.
Ввиду того, что первая встреча организма с инфекцией может быть очень опасна, было предложено применять вакцины, которые содержат ослабленных или убитых микробов или их части, не способные вызвать болезнь, но вызывающие выработку иммунитета, как и настоящая инфекция.
Факт в том, что введение прививки до первого контакта организма с инфекцией делает организм невосприимчивым или значительно повышает его сопротивляемость по отношению к определенным микробам или их ядам.
Оказывают ли влияние на организм человека дополнительные компоненты, входящие в состав вакцин?
Помимо основной составляющей прививок — специальных бактерий, вирусов, их отдельных частей или анатоксинов, на которые формируется защита от инфекции, в состав вакцин могут входить вещества, обеспечивающие повышение эффективности вакцин, сохранение их качества. Количество опасных соединений в прививках всегда контролируется Управлением по санитарному надзору.
Возьмем, к примеру, формальдегид, который также является побочным продуктом метаболизма. Пока Вы читаете эту статью, Ваше тело само выработало больше формальдегида, чем Вы получите с любой прививкой.
Информация о составе вакцин обязательно указана в инструкции к вакцине (анатоксину), и при введении вакцины необходимо учитывать индивидуальную непереносимость компонентов этой вакцины человеком.
Если вакцины так эффективны, то почему их надо вводить повторно?
Инфекционные заболевания вызывают разные возбудители — бактерии, вирусы, имеющие отличное друг от друга строение и свойства. Эти возбудители приводят к поражению разных органов и возникновению отличных друг от друга симптомов (кашля, рвоты и других). Поэтому и препараты для предупреждения инфекционных заболеваний имеют различия по составу и по своим свойствам.
Вакцины – это специально выращенные микроорганизмы или их компоненты, которые при введении в организм обеспечивают выработку защитных антител и активизируют специальные клетки иммунной системы.
Когда организм встречается с настоящим возбудителем инфекции, то эти клетки и антитела нейтрализуют возбудитель или продукты его жизнедеятельности.
Тем самым предотвращается развитие инфекционного заболевания или облегчается тяжесть его течения.
Возбудители некоторых инфекционных заболеваний (дифтерии, столбняка и др.) при попадании в организм человека выделяют токсины, которые определяют симптомы и тяжесть течения болезни. Для этих инфекций важно наличие не антимикробного, а антитоксического иммунитета.
Для этого используются анатоксины — полностью обезвреженные и очищенные от примесей токсины. Одни вакцины (например, вакцина против вирусного гепатита В) формируют длительную защиту после проведенной вакцинации — 10-20 лет и более и не требуют поддерживающих доз вакцины для усиления или продления защиты.
Другие вакцины (например, вакцина против полиомиелита, дифтерийный и столбнячный анатоксины) через некоторое время (от 6 месяцев до 10 лет) после вакцинации требуют повторного введения – проведения ревакцинации. Например, четырехкратное введение вакцины, содержащей компонент против коклюша, обеспечивает защиту на 5-7 лет.
А вот вакцину против гриппа для поддержания достаточной защиты от актуальных вариантов вируса необходимо вводить 1 раз в год.
Почему некоторые люди болеют, несмотря на то, что они привиты?
Ни одно лекарственное средство, ни одна вакцина не имеет и не может иметь 100% эффективности. Потому что мы все очень разные и имеем множество индивидуальных особенностей.
Привитый человек имеет минимальный риск возникновения инфекции, особенно её тяжелой формы и смертельного исхода по сравнению с непривитым человеком, находящимся в тех же самых условиях.
Научные данные и опыт применения большинства вакцин (против кори, эпидемического паротита и краснухи, вирусного гепатита В, полиомиелита и т.д.) показывает, что более 90% привитых будут защищены и не заболеют в случае контакта с возбудителем инфекции.
Более низкий процент (60-85%) защищенных наблюдается при вакцинации против гриппа. Однако вакцинация против гриппа практически гарантирует, что у привитого человека в случае заболевания не возникнет тяжелой формы инфекции, осложнений и смертельного исхода.
Аналогичная ситуация наблюдается и при вакцинации против туберкулеза: привитый ребенок может заболеть туберкулезом, но не его самыми тяжелыми и смертельно опасными формами.
Может ли введенная вакцина вызвать инфекционное заболевание, против которого она предназначена?
Все вакцины условно можно разделить на две большие группы: живые и инактивированные.
Инактивированные вакцины – это «убитые» или, в большинстве случаев, кусочки возбудителей, которые необходимы для выработки иммунитета. Они в принципе не могут вызвать заболевание, от которого прививают.
Живые вакцины – это отдельные ослабленные лабораторные варианты возбудителей, применение которых вызывает полноценную выработку иммунитета. Они потенциально могут вызвать заболевание, от которого проводится прививка.
Но даже в такой, чрезвычайно редкой, ситуации оно будет протекать в легкой форме и без осложнений.
Факт, что риск тяжелого течения заболевания и развития осложнений при столкновении с «диким» вариантом возбудителя гораздо выше, чем вероятность заболеть после вакцинации.
Могут ли прививки привести к аллергии, рассеянному склерозу, аутизму?
В истории вакцинации насчитывается немало примеров, когда прививки объявляли причиной развития самых разнообразных недугов. Прививки могут быть противопоказаны тем детям, укоторых возникли тяжелые аллергические реакции вответ навведение предыдущей дозы вакцины, а также людям, страдающим аллергией на куриный белок идругие компоненты вакцины или по индивидуальным показаниям.
Сообщения о возможной связи вакцинации с рассеянным склерозом не остались не замеченными: этот вопрос тщательно изучила Комиссия по наблюдению за побочными действиями лекарств Всемирной Организации Здравоохранения (ВОЗ).
И ещё в 1997 году были получены первые результаты исследования методом «случай – контроль», проведенные в Париже и Бордо. Они показали, что повышение риска развития эпизода рассеянного склероза после вакцинации против гепатита В недостоверно. Аналогичное исследование было предпринято и в Великобритании.
Они дали сходные результаты — риск развития рассеянного склероза после этой прививки оказался также недостоверным.
Наиболее широкую известность получила версия о связи между вакцинацией и аутизмом. Немало толков и пересудов вызвала нашумевшая публикация английского доктора Уэйкфилда отом, что комбинированные вакцины против кори, паротита икраснухи (MMR-вакцины) вызывают аутизм.
Федеральный суд США поставил точку в многолетнем медицинском споре, признав, что причина аутизма остается неизвестной, и нет оснований связывать его возникновение с вакцинацией детей против детских инфекционных заболеваний.
Надо сказать, что в условиях любой массовой вакцинации естественно ожидать жалобы на ее связь со многими заболеваниями.
ВОЗ и национальные службы вакцинации уделяют серьезное внимание всем сообщениям о необычных реакциях (или, как их называют, событиях), связанных, хотя бы по времени возникновения, с вакцинацией.
Авторы-составители Беляева Е.Н., Миловзорова А. М.
Санитарно-эпидемиологическая служба http://www.minsksanepid.by
Прививки http://m.pikabu.ru/story/privii_3715639
10 болезней, от которых нужно вакцинировать детей
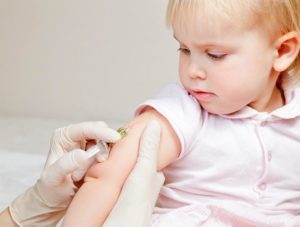
Соглашаться на вакцинацию или нет – вопрос персональной и социальной ответственности родителей. Но важно знать о всех болезнях, от которых ребенка прививают, и для себя понимать, к чему может привести отказ.
[email protected]Краткое описание каждого заболевания, от которого следует вакцинировать малыша поможет родителям разобраться, насколько опасны все эти болезни для здоровья и жизни наших деток.
Генетика: 7 болезней, которые передаются от матери к ребенку
Гепатит В
Вирусная инфекция, вызывающая поражение печени, широко распространена во всем мире.
Этим вирусом заражается все больше взрослых людей, а значит риск заражения возрастает и для детей. Причем, чем младше кроха, чем опаснее для него будет инфекция и тем сложнее болезнь будет протекать.
Чаще всего гепатит В передается через кровь. Если мама является носителем вируса, то он может попасть в кровь малыша через плаценту. Также большой риск заразить ребенка до года через посуду, полотенца, другие предметы быта и даже от поцелуев.
Туберкулез
Хроническая бактериальная инфекция поражает различные органы и системы. Входит в список десяти заболеваний, которые являются наиболее частыми причинами смерти.
Антисанитария в доме, проблемы с питанием и эмоциональный стресс могут только повысить вероятность болезни. Вакцина БЦЖ не может полностью защитить ребенка от заражения палочкой Коха, но предохранит от тяжелых форм туберкулеза, осложнений в виде туберкулезного менингита.
Коклюш
Острая инфекция, опасная своими осложнениями, прежде всего воспалением легких. У маленьких детей при тяжелом течении возможно поражение головного мозга, сопровождающееся судорогами.
Характерный симптом болезни — навязчивый кашель, который сопровождается приступами удушья и недостатка кислорода. Поначалу болезнь сложно классифицировать, так как она похожа на обычную простуду. Затем кашель усугубляется, особенно в вечернее и ночное время.
Главное его коварство недуга в том, что он не лечится теми же средствами, что и обычный кашель при простуде и бронхите.
[email protected]Дифтерия
Острая инфекция, поражающая сердце, почки, нервную систему. При ней всегда возникают особая тяжелая ангина и общая интоксикация.
Инфекция устойчива к антибиотикам, поэтому для лечения в кровь ребенка вводят специальную сыворотку, которая нейтрализует токсины и ослабляет воспаление в миндалинах. Чем раньше введена сыворотка, тем меньше вероятность развития осложнений и риска анафилаксии у ребенка.
Если ребенок переболел дифтерией, либо был вакцинирован, антитела в его крови будут защищать его от заболевания на протяжении 10 лет, затем их количество заметно уменьшиться. При наличии антител заражение дифтерией все равно возможно, но протекать она будет достаточно легко и без серьезных осложнений.
Корь
Острое вирусное заболевание, опасное своими осложнениями, особенно для детей до года, сопровождается лихорадкой, воспалением слизистых оболочек и сыпью. Заразность вируса кори очень высока – это означает, что встретившись с микробом, ребенок, у которого нет иммунитета точно заболеет.
[email protected]_irynaЭпидемический паротит
Острая вирусная инфекция, в народе — «свинка», которая может вызывать орхит (воспаление яичек), менингит, панкреатит. Орхит у мальчиков может стать причиной бесплодия.
Вирус передается воздушно-капельным путем, но можно подхватить его и через предметы быта, игрушки, посуду. Чаще всего свинкой заражаются дети с 3 до 15 лет, причем по статистике мальчики болеют примерно в полтора раза чаще, чем девочки.
Столбняк
Одно из самых тяжелых, часто приводящих к смерти, заболеваний, вызывается токсинами бактерий, попавших в рану.
Кровь заражается в течении недели после занесения инфекции и вызывает судороги в мышцах — горла, а затем и всего тела. При этом судороги затрагивают и те мышцы, что отвечают за дыхание, глотание, мочеиспускание и дефекацию, что очень опасно!
Гемофильная инфекция
Гемофильная инфекция – тяжелая инфекция у младенцев, проявляется гнойным менингитом, отитом, заболеваниями дыхательных путей, а также проблемами с сердцем и суставами.
Также характерной особенностью заболевания являются гнойнички на внутренних органах и поражение ЦНС. Заразиться инфекцией ребенок может воздушно-капельным путем.
Legion Media
Полиомиелит
Острая вирусная инфекция, при заражении которой возникают параличи и парезы конечностей, приводящие к инвалидизации ребенка.
Сначала болезнь протекает, как кишечная инфекция: у ребенка повышается температура, наблюдается рвота и понос, общая слабость организма. Однако заболевания дает серьезное осложнение в виде параличей. И если у взрослых процент этого осложнения среди заболевших всего 2%, то среди детей младшего возраста — 80-90%.
Заразиться полиомиелитом ребенок может через предметы быта, пищу, воду.
Краснуха
Острая вирусная инфекция, которая особо опасна в первом триместре беременности: высока вероятность выкидышей, а также случаев рождения мертвого ребенка.
Вирус обладает способностью преодолевать плацентарный барьер и может серьезно навредить развивающемуся эмбриону. Поэтому, если женщина не болела краснухой, врачи рекомендуют до наступления беременности сделать прививку от этого вируса.
Делать ли ребенку прививки? За и Против от двух педиатров
Какие части тела укажут, холодно или жарко ребенку: советы врача
Мнение редакции может не совпадать с мнением автора статьи.
Прививки: 15 болезней, от которых нас спасает вакцинация

Может быть, и к лучшему, что большинство болезней детства можно предотвратить путём иммунизации. Под болезнями детства наверняка вы догадались, что мы имеем в виду ветряную оспу, паротит (свинку) или, например, краснуху.
Тема вакцинации ещё является очень острой среди родителей. Многие родители не соглашаются с такими препаратами из-за боязни аутизма у детей (чаще всего).
Редакция сайта Net-Bolezniam.Ru придерживается больше к медицинским доказательствам, но, конечно же, существуют и ситуации когда ребенку противопоказано назначить определенные вакцины, так что правы, могут быть и родители (но только частично). Врачи, как правило, знают, когда ребенку нельзя назначать определенную прививку и должны проинформировать родителей об этом.
Болезнь 1. Ветряная оспа (Ветрянка)
Ветрянка — распространенная болезнь у детей, но это не означает, что ею не могут заразиться взрослые люди (если не прошли вакцинацию).
В развитых странах, больше детей умирают от ветряной оспы, чем от других заболеваний, от которых можно также избавиться прививками.
Вирусом ветрянки можно заразиться воздушно-капельным путём или во время прямого контакта жидкостью из характерных язвочек на теле больного.
Раздражение начинается с поверхностных пятен на лице, груди, спине или других частей тела. Эти пятна очень быстро наполняются прозрачной жидкостью, высыпаются и образуют корку.
Прививка от ветряной оспы (ветрянки)
Прививка от ветрянки назначается в возрасте 12 — 18 месяцев.
Болезнь 2. Дифтерия
Дифтерия является бактериальным инфекционным заболеванием, которым можно заразиться аэрогенным путём.
В задней части шеи развивается плотная мембрана, которая может стать причиной таких нарушений:
- затрудненное дыхание;
- паралич;
- остановка сердца;
- смерть.
В некоторых странах, эта болезнь встречается очень редко.
Прививка от дифтерии
Вакцина от дифтерии входит в комплексную прививку АКДС (DTPa), которая также содержит вакцины от коклюша и столбняка.
Иммунизация против дифтерии начинается в возрасте 2 месяцев.
В первые 6 лет жизни ребенку вводятся 5 доз прививок, а вот с 11 — 12 лет прививка АКДС делается через каждые 10 лет.
Болезнь 3. Краснуха
Краснуха — заразная болезнь, которая распространяется аэрогенным путём.
Обычно, краснуха является легкой инфекцией, провоцирующая легкий жар и слабое воспаление.
К сожалению, осложнения могут возникнуть у беременных женщин (которые раньше не болели краснухой). Как правило, осложнения характеризуются выкидышем или рождением ребенка с некоторыми проблемами здоровья.
Вакцина от краснухи
Прививка от краснухи входит в комплексную прививку от краснухи, кори и паротита. Обычно эта вакцина делается дважды:
- первая доза назначается в возрасте 12 — 15 месяцев;
- вторая доза — в возрасте 4 — 6 лет.
Болезнь 4. Гемофильная инфекция
Такие болезни (вызванные Haemophilus influenzae B) появляются не только у детей, но и у взрослых.
Эта бактерия передаётся очень легко через воздух от больного к здоровому человеку.
Такие осложнения могут возникнуть в результате заражения гемофильной палочкой:
- инфекции:
- костей;
- оболочек сердца (перикардит);
- суставов;
- крови.
- острое воспаление горла;
- менингит.
Прививка от гемофильной палочки (ХИБ-вакцина)
Против гемофильной палочки назначается ХИБ-вакцина (Hib-прививка). Как правило, детям вакцинация от гемофильной палочки делается в 2 месяца, 4 месяца, 6 месяцев и в возрасте 12-15 месяцев.
Болезнь 5. Гепатит А
О гепатите А (болезни Боткина) наслышаны почти все. Гепатит А — заболевание печени, причиной которого является вируса гепатита А.
Основными путями заражения этим вирусом считаются потребление зараженных жидкостей или контакт с зараженным пациентом.
Прививка от гепатита А
Рекомендуется приём 2 доз прививки от гепатита А для всех детей.
Первая доза назначается в возрасте 12 месяцев, а вторая в возрасте 24 месяцев.
Болезнь 6. Гепатит В
Гепатит В — вызван вирусом гепатита В и является острым кратковременным расстройством.
Во время этой болезни замечаются такие симптомы:
- боль на уровне мышц, суставов или живота;
- желтуха;
- рвота;
- диарея (понос);
- усталость;
- потеря аппетита.
В редких случаях, могут возникнуть осложнения:
- цирроз печени;
- рак печени.
Заразиться гепатитом В возможно при контакте с жидкостями пациента (например, кровь).
Передача вируса возможна и в таких ситуациях:
- незащищенный секс;
- от матери к плоду (в момент рождения);
- введение наркотических препаратов одноразовыми шприцами, использованными ранее зараженным больным.
К сожалению, 30 % всех носителей гепатита В не знают о своем диагнозе.
Прививка от гепатита В
Противогепатитная прививка назначается детям, используя 3 дозы: первая — в момент рождения, вторая — через месяц (но не позже 4 месяцев), третья (последняя) — между 6 и 18 месяцев.
Болезнь 7. Грипп
Грипп — это вирусная инфекция, которой заражаются по несколько миллионов людей в год. Даже у этой «простой» болезни бывают осложнения (иногда даже очень серьёзные), особенно у детей и пожилых людей.
цель вакцины от гриппа уменьшить размеры эпидемии возникающая осенью и зимой. Поэтому иммунизация делается, начиная с сентября и заканчивая мартом, когда повышена вероятность заболеть гриппом.
Прививка от гриппа
Противогриппозную вакцину можно делать детям, начиная с 6 месяцев. При первом разе для того что повысить качество иммунизации, ребенку вводятся сразу 2 дозы этой прививки. Таким образом, удастся получить необходимый уровень антител, чтобы бороться с вирусом.
При малом количестве прививок от гриппа, ребенку можно назначить и одну дозу.
Болезнь 8. Корь
Корь — другая детская болезнь, но которой также могут заболеть и взрослые люди. К сожалению, вирус кори — самый контагиозный человеческий вирус. Этот вирус распространяется очень легко аэрогенным путём, даже во время чиханья.
Основными признаками кори являются:
- боль в горле;
- раздражение глаз;
- насморк;
- чиханье;
- кашель;
- повышение температуры;
- раздражение.
Корь может обостриться до таких последствий:
- судороги;
- пневмония;
- инфекции ужей;
- повреждение мозга;
- смерть.
Вакцина от кори
Обычно, вакцина от кори назначается вместе с прививками от краснухи и паротита, которые включены в комплексный препарат для иммунизации. Вакцинация от этих болезней проходит в 2 этапа:
- первая доза назначается в возрасте 12-15 недель;
- вторая доза назначается в возрасте 4-6 лет.
Болезнь 9. Эпидемический паротит (свинка)
Эпидемический паротит — инфекционное заболевание, возбудитель которого (вирус) распространяется вместе с зараженными выделениями из носа.
Болезнь характеризуется такими симптомами:
- болезненное воспаление слюнных желез;
- усталость;
- головная боль;
- повышенная температура.
Самыми опасными осложнениями в случае эпидемического паротита считаются:
- воспаление яичек и яичников (что может привести к бесплодности);
- менингит;
- потеря слуха.
Вакцина от эпидемического паротита
Как и в случае кори и краснухи, прививка от паротита содержится в комплексном препарате КПК и вводится в 2 дозы:
- первая — в возрасте 12-15 месяцев;
- вторая — в возрасте 4-6 лет.
Использование этой вакцины значительно уменьшило количество случаев заражения корью в развитых странах.
Болезнь 10. Пневмококковая инфекция
Эта инфекция является главной причиной таких расстройств (у детей младше 5 лет):
- бактериальный менингит;
- ушные инфекции;
- инфекции крови (сепсис);
- пневмония.
Болезнь представляет особую опасность для детей младше 2 лет из-за возможных осложнений.
Причиной пневмококковой инфекции является пневмококк. Распространение этой бактерии от больного человека к здоровому происходит при физическом контакте или при вдыхании каплей из носа, когда больной чихает или кашляет.
Из-за того что данная бактерия стала резистентной ко многим антибиотикам, болезнь лечится очень трудно.
Вакцинация от пневмококка
С помощью противоневмококковой прививки можно предотвратить тяжелые случаи болезни и избежать инфекции ушей. Данная вакцина вводится в 4 дозы в возрасте от 12 до 15 месяцев.
Болезнь 11. Полиомиелит
Полиомиелит возникает в результате заражения полиовирусом через рот. Эта болезнь затрагивает работу головного мозга или спинного мозга, последствиями которых могут быть паралич или даже смерть.
В развитых странах, вакцинация от полиомиелита помогла почти полностью избавиться от этой болезни. Но в мире ещё существуют очаги полиовируса, из-за которых врачи не рекомендуют отказаться от этой прививки.
Вакцина содержит неактивный вирус и вводится инъекционным путём.
Прививка от полиомиелита
Прививка от полиомиелита вводится за 4 дозы:
- первая — в 2 месячном возрасте;
- вторая — в 4 месячном возрасте;
- третья — между 6 и 18 месяцев;
- четвертая — в 5 летнем возрасте.
Последняя доза вакцины создает шоковый эффект. Несмотря на опасения некоторых людей, вакцинация от полиомиелита не приводит к развитию болезни.
Болезнь 12. Ротавирусная инфекция
Ротавирусная инфекция — одна из самых частых причин острой диареи у новорожденных и детей, становясь причиной госпитализации многих детей.
Большинство детей болеют ротавирусной инфекцией до 15 летнего возраста.
Часто эта болезнь сопровождается и такими признаками:
- повышение температуры;
- рвота.
Вакцина от ротавируса
Прививка от ротавируса назначается только перорально! Это не означает что после приёма этой вакцины, у ребенка больше никогда не возникнет диарея (например, по другим причинам), просто ротавирус станет безобидным для него.
Существуют 2 типа прививок от ротавируса:
- Первый тип назначается за 2 дозы:
- первая в 2 месяца;
- вторая в 4 месяца.
- Второй тип назначается в 3 дозы (первые 2 дозы совпадают по времени с первым типом + третья доза, которая принимается в возрасте 6 месяцев).
Болезнь 13. Столбняк
Столбняк характеризуется такими признаками:
- болезненные сокращения мышц на уровне всего организма;
- затруднения при открытии рта (сжимание челюстей) или при глотании.
Несмотря на серьёзность болезни, столбняк не является заразным заболеванием. Столбнячная палочка проникает в организм через царапины или раны.
Прививка от столбняка
Вакцина от столбняка, как правило, вводится вместе с прививками от дифтерии и коклюша, которые входят в общую прививку АКДС (DTPa).
Иммунизация начинается в 2 месячном возрасте. Когда ребенку исполнится 12 месяцев, у него на счету должны быть 5 полученных доз прививки АКДС. После 11 лет, ребенок получит прививку для взрослых, которая делается каждые 10 лет.
Болезнь 14. Коклюш
Коклюш — это болезнь, которая характеризуется острыми приступами кашля из-за чего ребенку трудно принимать еду, пить или даже дышать.
Причиной коклюша являются коклюшная палочка (бактерии Борде-Жангу).
Приступы коклюша могут продолжаться несколько недель и могут вызвать такие осложнения:
- пневмония;
- конвульсии;
- расстройства мозга;
- смерть.
Тяжелые случаи коклюша — характерны для детей младше 2 лет. Обычно, заражение происходит от взрослого человека путём вдыхания капель выделенных во время чиханья или кашля.
Вакцинация от коклюша
Как и в случае дифтерии или столбняка, прививка АКДС помогает при иммунизации организма от коклюша.
Раньше существовала другая прививка — КДС. Разница между КДС и АКДС в том, что АКДС содержит только некоторые части коклюшной палочки (отсюда и название Pa (АК) — acellular pertussis (ацеллюлярной коклюш)).
Начиная с 11 летнего возраста, назначается другая прививка от коклюша — DaP, которая защищает от коклюша и дифтерии.
Болезнь 15. Туберкулёз
Туберкулёз — очень серьёзное инфекционное заболевание, которое ещё очень распространено на нашей планете. Как правило, страдают легкие, но могут быть затронуты и другие жизненно важные органы (например, головной мозг, в случае туберкулёзного менингита).
Прививка от туберкулёза
В качестве вакцины от туберкулёза назначается БЦЖ-прививка.
Она делается в первые 3-7 дней от рождения новорожденным с весом тела больше 2 кг. Если ребенок родился недоношенным, тогда иммунизация делается при достижении веса тела 2,3 кг, но тогда используется более безопасная прививка БЦЖ-М.
Повторная вакцинация от туберкулёза делается в 7 лет.
Другие виды прививок
Существуют и другие виды прививок, которые, как правило, назначаются только в определенных случаях (например, поездка в страну, где инфекция определенным вирусом/бактерией очень распространена).
Если вам интересно о пользе прививок, рекомендуем прочитать и данную статью: Правда о прививках (вакцинации) и о возможных рисках
Конечно же, у вакцин существуют побочные эффекты и противопоказания, о которых мы напишем в будущих материалах.
Подпишитесь на наши новости, чтобы получить наши материалы.