Методы диагностики миомы матки
В пятерку самых распространенных заболеваний женской половой системы входит миома матки. Это доброкачественное образование, которое появляется чаще всего у женщин за 40, но молодые двадцатилетние девушки также не застрахованы от этого недуга.
Есть различные методики выявления этого заболевания, но чаще всего диагностика миомы матки проводится посредством УЗИ.
Гинекологический осмотр
Миома – это очень «хитрое» заболевание, которое изначально может никак себя не проявлять. Даже женщины, у которых диагностируют серьезные стадии, требующие хирургической операции, могли не знать о существовании у себя данного образования.
А отсутствие своевременного лечения может привести к бесплодию после оперативного вмешательства.
Поэтому крайне важно систематически проходить гинекологический осмотр, в процессе которого врач может установить изменения структуры матки, ее плотности и размеров и направить на дополнительное обследование при необходимости.
Поскольку в развитии данного заболевания большую роль играет генетическая предрасположенность, особенности половой жизни женщины, прошлые проблемы с репродуктивной системой, то очень важно перед гинекологическим осмотром правдиво и подробно ответить на все вопросы, задаваемые врачом:
- когда начались первые месячные, и какой они носили характер;
- делала ли женщина раньше аборты или любые другие вмешательства;
- сколько было родов, и имелись ли осложнения в процессе разрешения;
- была ли миома у женщин в роду пациентки.
Во время двуручного осмотра женщины в кресле гинеколог изучает кожный покров и слизистые. При миоме немного выше лобковой области при пальпации живота может определяться увеличенное образование. Но это не определяющий фактор, поскольку обнаружить миому матки можно и без подобного признака.
Если при гинекологическом обследовании врач заподозрит наличие миомы, то он может направить пациентку на дополнительные анализы и прохождение УЗИ. Кроме того, показанием для дообследования могут быть и следующие факторы:
- наступление у пациентки климакса;
- выкидыши и аборты в анамнезе;
- слишком сильные боли при месячных;
- если месячные идут интенсивно и долго, порядка 7-10 суток;
- если пациентка ощущается тянущие и схваткоподобные боли внизу живота;
- если есть кровянистые выделения не связанные с месячными.
Узи при миоме матки
Данный метод диагностики при подозрении на доброкачественное образование применяется как в гинекологии, так и в акушерстве. Он достаточно информативен и безопасен. Получить направление на УЗИ можно у лечащего врача после гинекологического осмотра. Также только врач может определить, какое УЗИ нужно проводить пациентке: трансабдомиальное или трансвагинальное.
Особая подготовка к процедуре не нужна. При наружном исследовании органов малого таза нужно лишь за полтора часа до УЗИ выпить полтора литра воды для заполненности мочевика, а при трансвагинальном исследовании, наоборот, нужно предварительно полностью опорожнить его.
УЗИ органов малого таза
Это так называемое трансабдомиальное обследование, не требующее проникновения в полость влагалища. Аппарат сканирует органы через живот. Сразу же изучается матка и ее придатки. При этом на низ живота и датчик аппарата УЗИ наносится специальный гель, улучшающий проход сигнала.
Для большинства женщин непонятно как выглядит миома матки на мониторе аппарата, а между тем специалистам о признаках патологии говорит наличие кругообразного гетерогенного по структуре объекта, имеющего четкий и ровный контур, который ослабляет сигнал ультразвука. То, какая миома матки на УЗИ еще во многом зависит и от ее локализации, а также состава входящих в нее тканей. Так фибромы отображаются светлыми, а лейомиомы из-за преобладания в них тканей гладкой мускулатуры дадут гиперэхогенную, более однородную картину.
Трансвагинальное УЗИ
При проведении данного вида обследования используется датчик с более чувствительным сигналом, поэтому результат считается более точным. Датчик вводится через влагалище, во время безболезненной процедуры можно диагностировать миому на ранней стадии. При этом изучается характер кровотока в ней, точна локализация, размеры и получается объективная картина.
Когда делать?
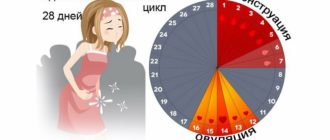
То на какой день цикла делать УЗИ матки зависит от вида образования. Если подозревается наличие субмукозного образования, то сделать исследование с помощью ультразвука лучше всего на 19-24 сутки месячного цикла.
В это время утолщенный эндометрий поможет выявлению опухоли. В остальных случаях идеальным сроком будет 3-5 день цикла, хотя обычно проводят на 5-7, когда полностью прекратились менструальные выделения.
После десятого дня проводить УЗИ не имеет смысла, так как определение миомы в этот период будет недостоверным.
Указанные сроки легко обосновываются. Во-первых, в это время эндометрий только начинает нарастать, и при обследовании можно увидеть даже самые мелкие миомные узлы.
В следующей фазе узлы можно перепутать с желтым телом или увеличившимся фолликулом яичника.
Во-вторых, в это время увеличивается количество прогестерона в организме, что может спровоцировать увеличение узлов миомы, тогда их будет лучше видно на УЗИ.
С чем можно перепутать?
При проведении УЗИ иногда могут быть допущены ошибки при постановке диагноза, ведь эхографическая картина опухоли не всегда может читаться однозначно.
Одним из признаков наличия заболевания является матка, увеличенная в размерах, но в некоторых случаях миому можно путать с равномерным увеличением органа, которое характерно для часто рожающих женщин, для пациенток с аномальным развитием матки или с диффузной формой внутреннего эндометриоза.
В некоторых случаях можно перепутать миому с расширенными венозными сосудами миометрия, но после полипозиционного сканирования подозрительного объекта в сосудах выявляется характерных для них кровоток и диагноз «миома» опровергается.
Также могут быть перепутаны субмукозные узлы небольших размеров с полипами, а крупные образования с опухолями яичников. При сомнении в постановке диагноза нужно дополнительно провести дополнительные исследования, лучше трансвагинальным путем.
Гистероскопия
Это еще один вид исследования полости матки, который проводится гистероскопом. Он может одновременно выявлять и устранять проблемы внутри органа. Во время проведения процедуры можно брать биопсию, иссекать эндометриальные полипы, субмукозные узлы миомы, синехии и перегородки внутри матки, а также гиперпластические очаги эндометрия.
Данная процедура позволяет провести оценку слизистой до фимбриального отдела и провести реканализацию маточных труб.
Кольпоскопия
Эта процедура проводится кольпоскопом, который увеличивает влагалище и позволяет врачу рассмотреть даже самые незначительные его изменения и выявить различные патологии.
Во время проведения процедуры может проводиться видео и фотосъемка для дальнейшей компьютерной обработки.
Для определения наличия любых образований во время кольпоскопии врач может взять биопсию из наиболее пораженного участка.
Манипуляцию назначают в случае обнаружения видимых изменений поверхности матки в ходе гинекологического осмотра или при наличии атипических клеток в мазках на циологию.
Лапароскопия
Данная методика применяется чаще всего не для того, чтобы распознать миому матки, а для ее непосредственного удаления. Лапароскопию назначают в случае небольшого размера миоматозных узлов, а также пациентам с множественными узлами или анемией в анамнезе.
Во время этой процедуры делается 3 небольших прокола в брюшной полости. В первое отверстие, располагающееся в районе пупка, вставляется специальная трубка с камерой на конце. Изображение с камеры выводится на экран. А в два других отверстия вводятся инструменты, иссекающие узлы миомы.
Данный метод малотравматичен, характеризуется коротким реабилитационным периодом, низкой вероятностью образования спаек и отсутствием болевых ощущений после манипуляции.
Кульдоскопия
Это один из способов осмотра органов малого таза, который проводится эндоскопом. Данный прибор вводится в прямокишечное-маточное углубление через влагалища по заднему своду.
Кульдоскопия может выявить онкологию яичников, внематочную беременность, туберкулез придатков, маточную миому и другие патологии.
Противопоказанием к проведению процедуры является наличие воспалительных процессов в репродуктивных органах.
Рентгенологическое обследование
Манипуляция, во время которой проводится изучение кровеносных сосудов в органах малого таза при помощи рентгенологического аппарата, носит название ангиографического обследования. Данный способ выявления миомы внутри маточных стенок требует ввода в организм контрастного вещества, чаще всего это йод.
Кт и мрт при миоме матки
КТ и МРТ при миоме как метод исследования используется достаточно редко из-за высокой стоимости. Чаще всего эти процедуры назначают для дифференциации с онкологическими заболеваниями. Во время МРТ можно выявить миоматозные узлы диаметром больше 3-4 мм.
Перед манипуляцией пациентка должна пару дней питаться исключительной жидкой пищей, сделать очистительную клизму, не принимать пищу за 3 часа до МРТ, опорожнить мочевик непосредственно перед процедурой.
У КТ и МРТ есть противопоказания по весу и наличию имплантатов из металла и электронных устройств. Проводить исследование можно в любой день цикла.
Лабораторное исследование
Для уточнения диагноза гинеколог может дать направление на дополнительные лабораторные исследования.
Анализ крови и мочи
Миома маленьких диаметров может образовываться бессимптомно, но общий анализ крови поможет вовремя обнаружить воспалительные процессы или анемию у пациентки с данным заболеванием. В лаборатории изучается количество красных кровяных телец, гемоглобина, тромбоцитов и лейкоцитов.
Дополнительно может понадобиться проведение биохимического анализа крови для определения уровня билирубина, белка, железа и глюкозы организме. При повышенном риске сильных кровотечений делается забор крови на свертываемость.
Общий анализ мочи сдается для выявления инфекции в мочеполовой системе. Сами по себе анализы не несут полноценную информацию о состоянии пациентки, но очень часто дополняют общую картину при постановке диагноза.
Выскабливание
Диагностическое выскабливание обладает рядом противопоказаний и может вызывать осложнения после процедуры, поэтому при миоме матки его назначают достаточно редко и лишь при наличии сопутствующих болезней, таких как гиперплазия эндометрия или открытое маточное кровотечение.
Дифференциальная диагностика
Миома матки дифференцируется с онкологическими образованиями или саркомой тела матки, также ее нужно отличать от других доброкачественных и злокачественных опухолей яичников, воспаления опухолей в придатках матки и даже от беременности.
Очень осторожно ставиться диагноз «миома матки» у пациентов в постменопаузу, в это время нужно более тщательно искать причину увеличения матки, так как есть большая вероятность развития злокачественных процессов в эндометрии и других патологий в яичниках, также возможно заращение канала.
Можно ли перепутать на УЗИ беременность и миому матки?
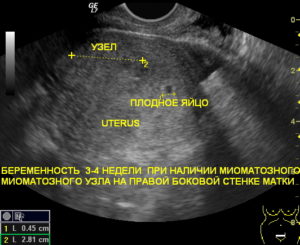
Миома матки сегодня стремительно молодеет, как и множество других заболеваний. Если еще совсем недавно ее находили в основном у женщин старше 40 лет, то сегодня такой диагноз ставят и пациенткам 20-30 лет.
Основным методом диагностики опухоли является УЗИ, но и здесь возможны ошибки. Статистика уверяет: примерно в 83-85% случаев загадочное новообразование оказывается именно миомой.
Но в остальных 15-18% врач может перепутать, поэтому особо важна дифференциальная диагностика.
Что такое миома матки?
Миомой называют доброкачественную опухоль миометрия – мышечного слоя матки. Эта патология считается одним из самых опасных заболеваний женской репродуктивной системы. Она медленно растет, зачастую никак себя не проявляет, а в некоторых случаях даже способна перерасти в раковую опухоль – саркому.
Из-за бессимптомного протекания миоматозные узелки могут обнаружить на УЗИ и во время беременности. В этом случае беременность нередко оказывается под угрозой, хотя при постоянном наблюдении врачей есть шанс выносить и родить здорового малыша.
Точные причины развития миоматозной опухоли медицинской науке неизвестны до сих пор. Но есть ряд факторов, которые способны спровоцировать появление миомы:
- гормональный сбой (в том числе при менопаузе);
- перенесенные воспаления матки;
- аборты и выскабливания;
- наследственность;
- стрессы и несбалансированное питание.
Дифференциальная диагностика миомы
УЗИ является основным методом диагностики миоматозной опухоли, так называемым золотым стандартом. Но это заболевание может проявляться по-разному: кровотечениями, болью разной локализации, трудностями с мочеиспусканием и дефекацией. Поэтому риски спутать доброкачественную опухолью с другими патологиями все же есть.
Чаще всего при диагностике требуется дифференцировать миому от:
- саркомы матки (злокачественной опухоли);
- опухоли яичника;
- рака тела матки;
- воспаления маточных придатков;
- маточного кровотечения;
- выкидыша;
- внутреннего эндометриоза;
- беременности;
- в редких случаях – от пузырного заноса.
Чтобы отличить миоматозные узлы от злокачественной опухоли на УЗИ, важно учитывать следующие критерии.
| Наличие анэхогенных участков | Гораздо чаще встречаются в саркоме |
| Наружные контуры | У простой миомы более четкие |
| Размеры новообразования | У миоматозной опухоли обычно в пределах 26-50 мм, у саркомы – более 51 мм |
| Скорость артериального и венозного кровотока (используется доплерография) | У саркомы заметно выше |
В остальных случаях дифференциальную диагностику проводят на основе обычного осмотра, дополнительных исследований, лабораторных анализов и др.
Так, чтобы распознать рак, используют гистеросальпингографию, гистероскопию, диагностическое выскабливание. Немаловажную роль играет возрастной фактор – рак обычно развивается позже, чем миоматозные узелки.
Опухоли яичников (доброкачественные) можно легко обнаружить отдельно от матки при пальпации. Если диагностика затруднена (при наличии спаек или рака яичника) применяют пробную лапаротомию. Также используется рентген малого таза.
При маточных кровотечениях матка увеличена в размерах незначительно, поверхность достаточно ровная (в сравнении с миоматозной опухолью). При пузырном заносе возникают общие признаки беременности, матка стремительно увеличивается, чего не бывает при миоме.
Миома матки и беременность
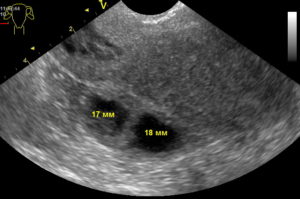
На женских форумах и медицинских порталах можно встретить множество историй о том, как медики перепутали на УЗИ у пациентки миому с беременностью. В пользу таких случаев можно привести только один факт: на ранних сроках плодное яйцо по своим размерам близко к миоматозной опухоли.
Так, на сроке в 5 недель плодное яйцо вырастает до 4-6 мм, к концу шестой недели – уже до 12-18 мм, и так далее. Миоматозные узлы делятся на маленькие – до 20 мм, средние 20-60 мм, и большие – свыше 60 мм. И если оборудование для УЗИ старое, снимки плохого качества, а доктор недостаточно компетентен, он может принять беременность за миому.
Но любой высококвалифицированный специалист никогда не позволит себе перепутать миоматозный узел и плодное яйцо. И дело не только в качестве снимков на УЗИ. Просто есть еще обычный осмотр и другие исследования, с помощью которых можно точно понять, беременность это или доброкачественная опухоль.
- В первую очередь диагностировать беременность позволит обычный гинекологический осмотр. Если пациентка ждет ребенка, матка обычно мягкой консистенции.
- Также доктор назначает дополнительные анализы крови и мочи, в частности гормональный анализ на ХГЧ. Миома матки никак не влияет на уровень хорионического гонадотропина, который является важнейшим показателем беременности. Поэтому даже обычный аптечный тест поможет дифференцировать опухоль от будущего материнства.
- Еще один показатель – менструальный цикл. Если у пациентки миома, то месячные сохраняются, иногда также появляются выделения в течение всего цикла. Для максимально точной диагностики доктор назначает специальное время для УЗИ – в первые 3-7 дней цикла.
Как влияет миома на беременность?
В некоторых случаях беременность и миоматозная опухоль на УЗИ диагностируются одновременно, это происходит, когда размеры новообразования небольшие. Параметры опухоли измеряются в неделях, как и срок беременности. Считается, что зачать малыша можно при миоме размером меньше 12 недель, то есть меньше 10-11 см.
Нередко опухоль растет вместе с эмбрионом. Обычно это происходит до 22-24-й недели, потом она начинает уменьшаться. После родов поведение миомы тоже трудно предсказать – она может увеличиться, остаться на месте и никак себя не проявлять, даже рассосаться сама собой.
опасность во время вынашивания – это то, что миома деформирует матку, уменьшает ее размеры, а также провоцирует гормональные нарушения. Все эти факторы могут ухудшить течение беременности (или вовсе ее прервать), вызвать проблемы со здоровьем у мамы, намного реже – врожденные аномалии у малыша.
Основные последствия такого «соседства» – это сильный токсикоз, кровотечения и выкидыш. На более поздних сроках есть риск перерастяжения матки, а после родов – приступов боли и кровотечений. Чтобы сохранить беременность и репродуктивное здоровье при таком диагнозе, важно непрерывно наблюдаться у врача не только на протяжении всех 9 месяцев, но и первое время после родов.
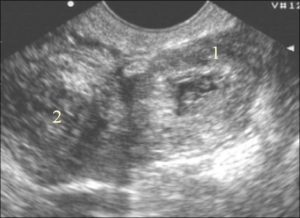
Желтое тело в яичнике (правом или левом) на УЗИ: что это такое, размеры по дням, когда оно появляется после овуляции
Что имеют в виду гинекологи и узисты, когда говорят, что в яичнике желтое тело? Что это такое, каким оно должно быть (и должно ли быть вообще), какую функцию выполняет в женском организме?
Функции желтого тела
Организм здоровой женщины — это своеобразный отлаженный механизм, который каждый месяц циклично выполняет свою работу: попытку зародить новую жизнь.
Если оплодотворения не случилось, созревшая яйцеклетка, оставшись неоплодотворенной, покинет организм, выйдя с менструальными выделениями.
А через месяц ситуация повторится, и это повторение — закономерность, подтверждающая, что женщина здорова, и вполне способа к деторождению.
Но не только яйцеклетка созревает каждый цикл. Для наступления потенциальной беременности необходимо еще и желтое тело.
Желтым (или иначе — лютеиновым) телом называется временная эндокринная железа яичника, которая получила такое название из-за желтоватого оттенка содержащегося в ней вещества — особого гормона беременности. Иногда для краткости его называют ЖТ.
Образуется желтое тело после овуляции. При выходе зрелой яйцеклетки из яичника разрывается содержавший ее фолликул, и в лютеиновой фазе цикла гранулезные фолликулярные клетки начинают образовывать желтое тело, на УЗИ этот процесс заметен практически сразу после овуляции.
Желтое тело проходит несколько этапов развития:
- Первый этап — это размножение клеток лопнувшего фолликула (фолликолоцитов), он запускается непосредственно после овуляции;
- Второй этап характеризуется процессом разрастания в тканях тела кровеносных сосудов;
- На третьем этапе желтое тело на яичнике начинает выработку гормонов. Данный процесс стартует примерно через семь дней после выхода из фолликула яйцеклетки, когда железа достигает максимального размера: начинается продуцирование прогестерона и эстрогена. Эти гормоны желтого тела берут на себя роль подготовителей организма к вынашиванию беременности: активируют рост эндометрия в матке для того, чтобы возможная имплантация эмбриона прошла успешно.
- Четвертый этап зависит от того, наступило ли зачатие или нет. Это и определяет продолжительность жизни ЖТ.
Как долго оно живет
Сколько живет желтое тело? В том случае, если яйцеклетка не оплодотворилась, через несколько суток оно начинает уменьшаться, перерождаясь в рубцовую ткань, замедляется производство прогестерона, что служит сигналом к началу менструации: с кровью выходят и не пригодившаяся яйцеклетка, и отторгнутые клетки эндометрия. Перерожденное ЖТ в гинекологии называется беловатым телом, оно постепенно исчезает, а на яичнике появляется очередной рубец. Благодаря чему структура яичников — характерная рубцовая.
А если оплодотворение случилось, «жизнь» этой эндокринной железы продлевается примерно на три месяца, пока сформировавшаяся плацента со второго триместра беременности не возьмет на себя функцию выработки гормонов.
При этом происходит своеобразная защита от наступления новой беременности на фоне уже имеющейся. Этот контроль тоже выполняет лютеиновое тело: образуется своеобразная блокировка созревания и выхода новых яйцеклеток.
Читайте о ЖТ при беременности на ранних сроках.
Размеры ЖТ
Наблюдение за этим процессом осуществляется при помощи такого простого метода как ультразвуковое исследование. Обычного это необходимо на этапе планирования и в первые недели наступившей беременности, а также при лечении бесплодия или прочих патологиях яичников.
Самым благоприятным временем по дням цикла для исследования является вторая неделя (7-10 день с момента последней менструации). При необходимости более точного контроля работы яичников и развития фолликулов УЗИ проводят троекратно, примерно по следующей схеме:
- сразу после окончания месячных;
- в дни овуляции (14-17 сутки);
- на 22-23 день начала цикла.
Размеры желтого тела сразу после овуляции составляют около 12 — 20 миллиметров. С каждым днем цикла ЖТ увеличивается в размерах, которые достигают своего пика к концу цикла, на 19-28 день. В это время нормальный размер ЖТ – 23-29 мм.
Жт на узи
На УЗИ желтое тело определяется как округлое неоднородное образование.
Его видно и при методике исследования через брюшную стенку (трансабдоминальная методика УЗИ), но более достоверные результаты диагностики получают при трансвагинальном методе с использованием внутривагинального датчика.
Процедура эта безболезненна, может доставить разве что психологический дискомфорт. Какой результат дают данные гинекологические исследования?
Если в яичнике на УЗИ ЖТ визуализируется, это подтверждает, что овуляция произошла, но вовсе не означает, что беременность наступила. Железа лишь обеспечивает благоприятные условия для зачатия и делает его наступление возможным: прогестерон запускает подготовку маточного эпителия к прикреплению эмбриона. Она образуется даже у девственниц.
Обнаружить можно желтое тело в правом яичнике, и это говорит о том, что именно с правой стороны яичник в этом цикле был активен, а если образовалось желтое тело в левом яичнике, это значит, что доминантный фолликул созрел с левой стороны.
Очередность активности яичников не всегда последовательная, в норме овулируют оба — через цикл каждый. Но может быть и так, что несколько циклов подряд, а то и вовсе постоянно, за овуляцию отвечает лишь один из этих парных органов, и тогда образуется желтое тело либо справа, либо слева.
На зачатие расположение активного яичника не влияет.
Если же ЖТ не было обнаружено, то, вероятнее всего, овуляции в этом месяце не было. Такой «пустой» цикл называется ановуляторным.
Это можно считать нормой в переходные для женского организма этапы развития: в период установки цикла в юношеском возрасте, после родов при лактации, во время менопаузы.
В репродуктивном же возрасте ановуляция говорит о гормональных нарушениях и патологиях половой системы.
Случается и так, что отследить, когда появляется желтое тело, не получилось, но беременность наступила. Такое возможно лишь в том случае, если специалист, проводивший диагностику, был невнимателен или аппарат устарел. Без ЖТ беременность не может прогрессировать: при отсутствии гормональной подпитки плод погибнет.
Патологии
Патологии состояния ЖТ немногочисленны, но встречаются довольно часто, являясь распространенной причиной бесплодия. К патологиям относятся, прежде всего:
- отсутствие железы;
- недостаточность (гипофункция);
- киста.
Отсутствие ЖТ
Отсутствие ЖТ — это и признак отсутствия овуляции, что означает невозможность зачатия. Даже при ЭКО желтое тело необходимо, и врачи могут вызвать его искусственно – гормональной стимуляцией.
Недостаточность ЖТ
Недостаточность тела не означает его отсутствия, но такой диагноз ставят при низкой выработке прогестерона. В этом случае нормально функционирующий яичник с желтым телом выпускает полноценную яйцеклетку, способную к оплодотворению. Но из-за недостатка прогестерона возникает угроза прерывания беременности.
По УЗИ диагностировать данную патологию можно при несоответствии размеров железы положенным (менее 10 миллиметров). Для уточнения диагноза пациентке проводят лабораторное исследование крови на концентрацию прогестерона.
Киста ЖТ
Если же размеры желтого тела превышают норму (30 мм и больше), доктор может диагностировать кисту. В этом случае железа не угасает, продолжая вырабатывать прогестерон. А это означает, что беременность на фоне кисты вполне возможна, и ее развитие может протекать нормально.
Киста желтого тела обычно не приносит женскому организму вреда, так как исчезает вместе с постепенно угасающим желтым телом. Но в редких случаях осложнения все же возможны, поэтому при подобном диагнозе наблюдение у специалиста необходимо.
К патологиям не относятся:
- наличие «старого» желтого тела, не успевшего переродиться в беловатое, которое не влияет на работу своевременно образовавшегося нового тела, так как попросту не функционирует;
- два желтых тела: они могут формироваться одновременно в разных яичниках или в одном, и это является подтверждением одновременного созревания двух фолликулов, что повышает шанс развития многоплодной беременности при успешном оплодотворении сразу обеих яйцеклеток.
При подозрении на патологии в период планирования беременности следует обязательно пройти УЗИ и сделать лабораторные исследования крови.
Несмотря на то, что ЖТ — совсем небольшая, да еще и временная, железа внутренней секреции, она выполняет важную роль в женском организме. Месяц за месяцем благодаря этой вспомогательной железе появляется возможность зачать и выносить малыша.
Вопрос-ответ
На вопросы пациенток отвечает акушер-гинеколог Елена Артемьева.
— Мне 28, диагноз — бесплодие, эндометриоз. Прошла лечение: сначала лапароскопия, потом лекарства. Прошла УЗИ-диагностику, вот результат. Контуры матки четкие. Эндометрий — секреторного типа, М-эхо 15 мм.
, Левый яичник 60х41х53 мм, V-70 см куб., с округлым гипоэхогенным образованием с сетчатой внутренней структурой. Правый яичник 27х14х20 мм, V-40 см куб., с фолликулами до 12 мм.
Заключение: признаки кистозного образования левого яичника (киста жёлтого тела). Это очень опасно?
— В норме в яичнике каждый месяц растет доминантный фолликул, в овуляцию он лопается, оттуда выходит яйцеклетка. Киста ЖТ – это такое образование, которое остается от лопнувшего фолликула после овуляции. Сделайте еще раз УЗИ на 8-9 день цикла. Если это киста, то она «рассосется», от нее не будет никакого вреда.
— На 12 день цикла у меня обнаружили доминантный фолликул 23 мм. А на 23 день — желтое тело 12 мм с кровотоком. Я беременна?
— УЗИ показывает, что была овуляция. Есть ли беременность, говорить пока рано. Но в этом цикле она возможна, ведь овуляция была. Сдайте кровь на ХГЧ.
— У меня отсутствует овуляция, давно наблюдаюсь у врача, прохожу курс лечения (пью курантил, актовегин и др.). В течение последнего цикла трижды ходила на УЗИ. Доминантный фолликул у меня не увидели, говорили, что беременности быть в этом цикле не может. Но на 23 день УЗИ показало желтое тело 22 мм. Как это могло произойти?
— Значит, узисты «просмотрели» ваш доминантный фолликул, так иногда бывает. ЖТ образуется на яичнике на месте созревания фолликула. Значит, овуляция у вас была, и был шанс забеременеть в этом цикле. Но даже если на этот раз вы не забеременели, возможно, и в следующем цикле овуляция будет, так что надейтесь на лучшее.
Миома или беременность как отличить
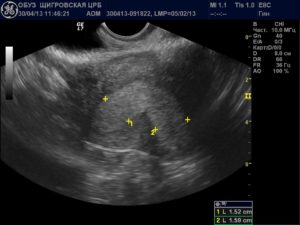
Тот факт, что выявление беременности на ранних сроках имеет важное значение не только с точки зрения специалистов в акушерстве, но и в гинекологии, позволяет предотвратить развитие многих патологических состояний в женской половой системе на первоначальных этапах.
В данном случае, влияние миомы матки на появившуюся беременность играет главную роль для состояния плода и матери в дальнейшем.
В виду гормональных, структурных, и физиологических изменений течение беременности может стать осложненным, либо вызвать сопутствующие экстрагенитальные патологии беременной.
Фактор, связывающий два состояния женщины – беременность и миома матки, заключается в положительном результате теста на беременность, что может ввести в заблуждение, а также характерные признаки беременности, такие как – рост матки, подобный росту при наличии плода в полости матки женщины.
Для того чтобы провести качественную диагностику ранних сроков беременности и подтверждения диагноза – миома матки, необходимо провести ряд специальных исследований, с помощью которых врачи гинекологи приходят к рациональному решению проблемы.
Путаницы с постановкой диагноза – беременность могут возникнуть на первоначальном этапе, так как возможны ситуации, при которых признаки указывают на положительный результат, однако за ними кроются всего лишь – эндокринные нарушения гормонального фона женщины, стрессовый фактор, лечение курсом определённых групп препаратов (антибиотики, гормоны, иммуностимуляторы).
Поскольку на сегодняшний день комплекс диагностических мероприятий значительно развит, нежели десятилетие назад, основополагающим признакам беременности уделяют мало внимания, однако с ними стоит ознакомиться. В классическом акушерстве выделяют, как правило, три группы признаков, согласно которым специалисты ставили диагноз беременность, перечислим некоторые из них:
- Предполагаемые признаки указывающие на беременность : тошнота, рвота, смена настроения или повышение аппетита, сонливость и общая слабость, повышенная чувствительность к ароматам, запахам и т.д., изменение молочных желез, характерная пигментация на теле, частое мочеиспускание.
- Признаки, более вероятные, основываются на : прекращении менструации, в том случае, когда женщина абсолютно здорова с точки зрения репродукции, появлении характерных выделений, похожих на полупрозрачное молоко при нажатии на сосок, бледности слизистой оболочки влагалища при гинекологическом осмотре у врача, увеличение в объемах области живота, а точнее матки, с присущими ей изменениями после наступления беременности, результат анализа крови на содержание хорионического гонадотропина в большом количестве, также относится к вероятным признакам беременности.
- Достоверные признаки беременности, зачастую характерны уже для поздних сроков беременности, когда при наружном и внутреннем гинекологическом осмотре в области матки пальпируются части плода, либо выслушивается сердцебиение с помощью инструментального метода исследования, иногда свидетельствовать о факте явной беременности может первое шевеление плода в утробе матери.
И все же ведущим диагностическим мероприятием, которое позволит определить наличие беременности либо миоматозных узлов в полости матки остается ультразвуковое исследование.
Благодаря активному развитию данной методике, выявление эмбриона в полости матки возможно уже на ранних сроках. При стандартном, абдоминальном УЗИ возможно установить беременность сроком от 4-5 недель.
Более современным и популярным способом трансвагинального УЗИ, возможно установить факт беременности, начиная со 2 недели после оплодотворения.
Что касается исследования миомы матки, то особое внимание при дифференциации с беременностью уделяют таким критериям оценки состояния здоровья женщины:
- Возрастной показатель
- Генетическая предрасположенность
- Ранние нарушения репродуктивной функции
- Выраженный болевой синдром при менструации
- Нарушение нормального функционирования близлежащих органов и систем, в данном случае – мочевыделительной системы и желудочно-кишечного тракта
Что касается консультации специалистов, то на приеме у врача гинеколога в обязательно порядке, после проведения предварительного опроса, проводиться гинекологический наружный и внутренний осмотр органов малого таза.
При обследовании поверхности живота в области матки может наблюдаться увеличение ее объемов не соответствующих сроку беременности либо с характерными бугристыми изменениями. Так же возможна ограниченная локализация увеличения матки, справа или слева.
При внутреннем гинекологическом осмотре с использованием специального инструментария – гинекологических зеркал, врач гинеколог может определить наличие миоматозных узлов в области шейки матки, и поставить диагноз на основании этих признаков.
Однако в любом случае пациентка направляется на сдачу дополнительных анализов и прохождение УЗИ обследования органов малого таза.
Если нет возможности проведения УЗИ диагностики, специалисты прибегают к помощи компьютерной томографии или рентгенологического метода обследовании матки и маточных труб- гистеросальпингографии. При наличии характерных узлов места их расположения будут затемнены на изображении.
Также в качестве комплексного медицинского обследования возможно использование лапарскопического метода исследования, позволяющего изъять часть тканей новообразования и с помощью гистологического исследования изучить структуру миоматозных узлов.
Помимо этого лапароскопия активно используется и в качестве лечебной процедуры, при необходимости удаления миомы, данный хирургический метод не влечет за собой тяжелых последствий, с минимальным нанесением ущерба состоянию организма женщины, и довольно быстрой реабилитацией после хирургического вмешательства.
Миома и беременность — как не перепутать?
Миома матки является довольно распространенным заболеванием, диагностируемым у женщин репродуктивного возраста.
Но при этом многие женщины живут с миомой и до определенного момента не подозревают, что она у них есть.
Дело в том, что очень часто миома на ранних стадиях развития протекает без ярко выраженных симптомов, а обнаруживается только во время медицинского осмотра и проведения ультразвукового исследования.
При этом приблизительно в 10–15% случаев врачу даже при проведении УЗИ трудно определить, что за новообразование заметно у женщины. Можно ли при этом миому перепутать с беременностью? Попробуем разобраться.
Что такое миома?
Обычно миомой называют доброкачественное образование, локализующееся в миомерии.
Многие врачи считают такую опухоль одним из самых опасных и неприятных заболеваний женской репродуктивной системы, так как она долго не проявляет себя никакой симптоматикой, а если ее не лечить, то последствия могут быть очень неприятными – перерожение новообразования в злокачественное, бесплодие, выкидыши и прочее.
Точные причины узлов в организме до сих пор не обнаружены. Однако врачи выявили факторы, которые способствуют развитию заболевания. Это:
- нарушения в гормональном балансе,
- воспалительные патологии в половых органах,
- различные манипуляции на матке, в том числе аборты и выскабливания,
- наследственная предрасположенность,
- частые стрессы, избыточный вес и подобные негативные факторы.
Размер миомных узлов, их количество, локализация будут играть решающую роль в наличии или отсутствии симптоматики.
- Самой часто встречающейся является межмышечная (интрамуральная, интерстициальная) миома. Все образование локализуется внутри мышечного слоя детородного органа.
- Подслизистая (субмукозная) развивается в мышечном слое в сторону эндометрия. В этом виде могут встречаться различные варианты развития узла, например, на толстой или тонкой ножке.
- Подбрюшинная (субсерозная) целиком или частично локализуется под наружной оболочкой стенки матки. Также может встречаться на ножке.
- Межсвязочная (интралигментарная) локализуется в широкой связке матки.
- Забрюшинная произрастает из нижних отделов матки за пределы ее тела.
К основным симптомам относится:
- нарушения в менструальном цикле, связанные с увеличением обильности и продолжительности выделений;
- кровянистые выделения в середине цикла;
- при некоторых видах миомы происходит увеличение размеров живота, нарушение работы близко расположенных органов,
- болевые ощущения, которые обычно усиливаются перед наступлением менструации или после полового акта.
Можно ли перепутать миому матки с беременностью – как распознать миому, диагностика и лечение в Москве
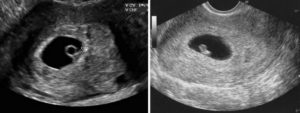
08 февраль 2018 6943 0
Миома является распространенной гинекологической патологией. В основном, она встречается у женщин репродуктивного возраста.
Миома характеризуется множеством симптомов, благодаря которым можно заподозрить данное заболевание. Женщин часто интересует вопрос, можно ли перепутать миому с беременностью.
Чтобы диагностировать миому, необходимо пройти ряд специальных обследований.
Обращаем ваше внимание, что данный текст готовился без поддержки нашего Экспертного совета.
Используя современные методы лечения, можно добиться полного устранения миомы без полномасштабного хирургического вмешательства.
В последние годы стала широко применяться эмболизация маточных артерий (ЭМА), которая позволяет удалить все узлы в матке с минимальным на нее воздействием.
Узнать всю необходимую информацию о выполнении эмболизации маточных артерий можно, записавшись на приём к квалифицированному специалисту, или можно получить консультацию по e-mail.
1
Что такое миома
Миома – это доброкачественная опухоль мышечного слоя матки. Она формируется из измененной мышечной клетки, представляет собой узел переплетенных гладкомышечных волокон.
Причины появления миомы до сих пор остаются до конца неизвестными. Можно только строить теории о первопричинах, вызывающих миому.
Исследования показывают, что существует множество факторов, способных провоцировать развитие миомы. К ним относятся:
- Частые аборты, выскабливания матки;
- Операции на матке;
- Нарушения гормонального фона;
- Стрессы и хроническая усталость.
Под действием этих факторов можно наблюдать прогрессирование миомы. С увеличением размеров новообразований будет усиливаться симптоматика заболевания. Если на ранних стадиях наличие узлов можно не заметить, то со временем симптомы станут более выраженными. Наиболее часто женщины жалуются на:
- Обильные длительные менструации;
- Болевые ощущения при менструации;
- Наличие сгустков в менструальных выделениях;
- Межменструальные выделения;
- Боли внизу живота;
- Увеличение живота;
- Частые мочеиспускания (происходит при сдавливании узлом органов мочевыделительной системы);
- Затруднение дефекации (также является следствием давления узла на прямую кишку).
Проявления заболевания могут иметь различную интенсивность, что связано с размерами и локализацией миом. Новообразования могут располагаться непосредственно в мышечном слое (интрамуральные узлы), в полости матки (субмукозные), расти на обратной поверхности матки (субсерозные), в области шейки (шеечные).
Современные исследования значительно изменили отношение к данной патологии. Раньше считалось, что миома является предраковым состоянием, поэтому для лечения выполняли удаление матки.
Сегодня такие радикальные меры уже не применяют. Удаление матки можно допустить только в очень тяжелом случае, когда от этого зависит жизнь человека.
При наличии миомы специалисты прикладывают максимум усилий, чтобы не просто сохранить орган, но и не повредить его ткани.
При появлении подозрений на развитие патологии необходимо обратиться к гинекологу. Нельзя лечить патологию самостоятельно, по совету подруг или знакомых. Можно перепутать лекарства и принять совсем не то, что нужно. Только врач способен правильно поставить диагноз и назначить адекватное лечение.
2
Можно ли перепутать беременность с миомой
У женщин, планирующих беременность, часто возникает вопрос: «можно ли перепутать миому с беременностью?». Очень часто миоматозные узлы становятся препятствием для зачатия.
Они деформируют матку, мешают имплантации эмбриона и создают неблагоприятные условия для развития плода. Женщина может забеременеть при наличии миомы.
Однако, в этом случае значительно увеличивается риск невынашивания, развития патологий плода и осложнений в родах.
При планировании беременности можно обратиться к гинекологу для профилактического осмотра на наличие миом и прочих патологий. Если состояние здоровья позволяет, можно планировать зачатие на ближайшее время.
После первой задержки женщина может начать сомневаться: «Беременности ли это?» и бояться перепутать долгожданное событие с миомой. Даже оценивая только субъективные ощущения, достаточно сложно перепутать миому.
У беременности и миомы можно выделить всего несколько похожих признаков: увеличение живота и боли в пояснице. При наличии узлов нет задержки менструации, не появляется токсикоз.
Наличие миоматозных узлов как раз провоцирует усиление кровяных выделений, поэтому спутать данные состояния нельзя. Однако, чтобы убедиться окончательно, необходимо посетить врача.
3
Можно ли перепутать миому с беременностью при обследовании
Гинеколог может заподозрить миому во время осмотра. Матка будет увеличена, как во время беременности. Это и служит источником опасений пациенток, что миому можно перепутать с беременностью.
Размер миомы принято считать в неделях беременности, поскольку раньше, без УЗИ-аппарата, невозможно было определить точный размер новообразований в сантиметрах.
Поэтому расчеты проводили, исходя из увеличения объемов детородного органа.
Современные методы исследований позволяют точно определить, что происходит в организме. Это исключает вероятность, что миому можно с чем-то перепутать. На УЗИ можно определенно точно увидеть характер образования, вычислить размеры и локализацию. Плодное яйцо будет сильно отличаться от миомы, поэтому спутать их нельзя.
УЗИ является достоверным методом диагностики гинекологических заболеваний. При необходимости могут быть выполнены дополнительные способы обследования для уточнения данных. Женщине могут назначить МРТ и гистероскопию. МРТ является дорогостоящим методом диагностики и его нерационально назначать при исследовании миомы. В этом случае УЗИ будет достаточно.
При гистероскопии можно уточнить не только наличие миомы, но и оценить состояние органов женской репродуктивной системы. Гистероскопия является и диагностической, и лечебной процедурой. Во время обследования можно одновременно выполнять диагностику и удаление узлов.
4
Можно ли спутать миому с другой патологией
Развитие новообразований в женских половых органах – частое явление.
Допустить их появление можно при нездоровом образе жизни, не вовремя вылеченных воспалительных заболеваниях репродуктивных органов и безответственном отношении к своему здоровью.
Развитие миомы можно спутать с кистой или полипом только при оценке клинической картины. После проведения обследования можно узнать точно, какого типа возникло новообразование.
Миому можно перепутать с кистой или полипом в связи с их одинаковыми проявлениями: усиление менструальных выделений, межменструальные выделения, боли в нижней части живота, позывы к мочеиспусканию.
С этими симптомами женщина обращается к врачу. Для уточнения диагноза врач выполняет осмотр на гинекологическом кресле и назначает ультразвуковое исследование.
Уже на кресле можно заподозрить тот или иной вид опухоли, а УЗИ подтвердит диагноз.
Перепутать миому с другой патологией нельзя, поскольку они имеют отличительные характеристики. В отличие от миомы, кисты растут в закупоренных или расширенных железах матки, а не в мышечном слое. Полипы формируются в эндометрии. Новообразования можно отличать по составу и характеру роста. Исходя из вида новообразования, будет назначено соответствующее лечение.
5
Как можно вылечить миому матки
Для лечения миомы используют медикаментозное, хирургическое и комбинированное лечение. Медикаменты можно применять на начальной стадии патологии, когда узлы еще имеют небольшие размеры. Для терапии используют гормональные препараты, которые воздействуют на рецепторы миоматозных узлов.
Медикаменты способны остановить рост миомы, а в некоторых случаях вызывать регресс опухоли. Однако, полностью вылечить заболевание с помощью медикаментов не удастся. После прекращения приема медикаментов патология в большинстве случаев вскоре возвращается. Важно не перепутать цели терапии.
При лечении доброкачественной опухоли не используют препараты прогестерона, так как они провоцируют ее рост.
Хирургические методы удаления новообразований используют при их средних и больших размерах. Удаление опухоли выполняют с помощью миомэктомии. Она может осуществляться лапароскопическим методом. Это малоинвазивное вмешательство с использованием специального оборудования – лапароскопа.
Доступ к опухоли выполняется через брюшную стенку или влагалище. Через небольшие разрезы на брюшной стенке вводят лапароскоп и хирургические манипуляторы с источником света и микровидеокамерой. Хирург следит за своими действиями на мониторе. Операция не оставляет больших рубцов, как при обычной полостной операции.
Послеоперационный период также значительно короче. Миомэктомия позволяет удалить все новообразования, которые видны. Однако она не может быть использована для удаления микроскопических опухолей, которые еще только начали свое развитие. Поэтому в будущем может понадобиться еще одна миомэктомия.
Дополнительно после операции можно пройти курс медикаментозной терапии для получения лучшего эффекта.
6
Какой метод лечения можно использовать, чтобы полностью вылечить миому
Наиболее результативным и безопасным методом лечения заболевания является эмболизация маточных артерий. С ее помощью можно удалить все узлы за одну процедуру. Она не требует применения общей анестезии, длительной госпитализации, хорошо переносится пациентками.
ЭМА – это самодостаточный метод лечения, не требующий дополнительных манипуляций или назначения медикаментов. Эмболизацию маточных артерий используют при множественной и единичной миоме, различной локализации новообразований, независимо от размеров.
ЭМА действует даже на самые маленькие опухоли, поэтому процедура исключает рецидив заболевания в будущем.
Суть ЭМА заключается в том, что опухоли лишаются кровоснабжения. Специальные микроскопические шарики (эмболы), которые используют при процедуре, блокируют сосуды, питающие опухоли, и те начинают погибать. Эмболы не могут перепутать сосуды опухоли и матки. Кроме того, орган получает питание из сосудов яичниковой артерии и других небольших сосудов, поэтому его кровоснабжение не нарушается.
После выполнения эмболизации маточных артерий опухоли начинают постепенно уменьшаться до клинически незначимых. Снижается выраженность симптоматики, улучшается самочувствие, нормализуется цикл. ЭМА позволяет нормализовать репродуктивную функцию.
Выполнение эмболизации маточных артерий проводится в клиниках лечения миомы. Они специализируются на устранении данного заболевания и имеют соответствующее оснащение. Лечением доброкачественных опухолей занимаются члены экспертного совета нашего сайта, квалифицированные специалисты: эндоваскулярный хирург Б. Ю. Бобров и врач акушер-гинеколог Д. М. Лубнин.
Список литературы
- Аксенова Т. А. Особенности течения беременности, родов и послеродового периода при фибромиоме матки / Т. А. Аксенова // Актуальные вопросы патологии беременности. — М., 1978.— С. 96104.
- Бабунашвили Е. Л. Репродуктивный прогноз при миоме матки: дис.
канд. мед. наук / Е. Л. Бабунашвили. — М., 2004. — 131 с.
- Боголюбова И. М. Воспалительные осложнения послеродового периода у женщин с миомой матки / И. М. Боголюбова, Т. И. Тимофеева // Науч. тр. Центр. Ин-та усовершенствования врачей. —1983. —Т.260. — С. 34-38.