Мобилункус: характеристика и свойства, как проявляется, лечение
Мобилункус (Mobiluncus) — условно-патогенный микроб, обитающий в организме здорового человека и при определенных условиях вызывающий развитие патологии. «Безвредный» микроорганизм при снижении иммунной защиты и общей резистентности макроорганизма становится причиной воспаления различных структур урогенитального тракта.
Инфекционно-воспалительные заболевания влагалища в настоящее время занимают первое место среди всех гинекологических патологий.
Чаще всего их возбудителями становятся бактерии-представители нормальной микрофлоры влагалища. Число таких болезней неуклонно растет.
Это связано с неблагоприятной экологической обстановкой, бесконтрольным использованием антибиотиков, неправильным питанием, бешеным ритмом жизни больших городов.
Свойства микробов
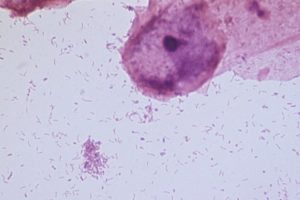
Mobiluncus по одним медицинским источникам является тонкой, изогнутой бактерией-палочкой с заостренными концами, а по другим – вибрионоподобным микроорганизмом.
- Это строгий анаэроб, способный к росту и размножению только в бескислородных условиях.
- Микробы благодаря наличию одного или нескольких жгутиков обладают подвижностью.
- Мобилункус относится к бескапсульным и аспорогенным бактериям.
- Микроорганизмы — хемоорганотрофы, использующие в качестве источника энергии органические вещества.
- Эта бактерия имеет форму запятой и относится к семейству Actinomycetaceae.
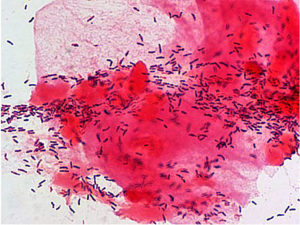
Mobiluncus curtisii. Окраска по Грамму
Бактерии окрашиваются по Грамму в синий цвет, в мазке располагаются одиночно или парами в виде «крыльев чайки».
Инфекция активизируется под влиянием следующих причин:
- Общей и локальной гипотермии,
- Иммунодефицита,
- Психоэмоционального перенапряжения,
- Сопутствующих заболеваний,
- Эндокринопатий,
- Дисбиоза кишечника,
- Длительной антибиотикотерапии, гормонотерапии и лучевой терапии,
- Постоянного ношения ежедневных прокладок и их нерегулярной замены,
- Интоксикаций,
- Операций и инвазивных манипуляций.
Под воздействием негативных факторов количество бактерий увеличивается, они приобретают болезнетворные свойства. Благодаря способности секретировать муколитические ферменты муциназу и нейраминидазу, мобилункус разрушает эпителиоциты влагалища, вызывая развитие местного воспаления.
Особенности инфекции
Мобилункус является постоянным обитателем нормальной микрофлоры половых органов мужчин и женщин. В урогенитальном тракте встречаются два вида микробов – Mobiluncus mulieris и Mobiluncus curtisii.
Последний считается провокатором серьезных воспалительных процессов. Часто инфекция, вызванная мобилункус, протекает бессимптомно.
Обнаружение бактерий в мазке у женщин в количестве, превышающем норму, является признаком бактериального вагиноза, а у мужчин – орхоэпидидимита, уретрита, простатита.
Заражение микробом осуществляется преимущественно половым путем во время незащищенного полового акта. Мобилункус может колонизировать слизистую оболочку прямой кишки у женщин.
Это приводит к контаминации влагалища и заражению мужчин во время анального секса. Возможен бытовой путь распространения инфекции.
Он реализуется при использовании сугубо личных вещей – средств гигиены, косметических принадлежностей, общего полотенца, постельного белья.
Группу риска по развитию инфекции, вызванной мобилункус, составляют лица:
- Перенесшие венерические болезни,
- С хроническими заболеваниями органов репродуктивной системы,
- Злоупотребляющие применением местных антисептиков, вагинальных мазей и свечей, спринцеваний,
- Имеющие эндокринные нарушения,
- Ведущие беспорядочную половую жизнь без презерватива,
- Любители синтетического, облегающего белья,
- Не соблюдающие правила личной гигиены.
Мобилункус не вызывает самостоятельной патологии. Микроб обнаруживают при смешанных половых инфекциях — трихомониазе, хламидиозе, неспецифическом вагинозе. В мазке определяются микробные ассоциации Mobiluncus spp. с другими условными патогенами, входящими в состав нормоциноза влагалища – гарднереллой, бактероидами, уреаплазмой, микоплазмой, дрожжеподобными грибами рода Кандида.
Клиника
Снижение кислотности во влагалище — необходимое условия для активного размножения транзиторных микробов, вызывающих местное воспаление, а также его распространения лимфогенным и гематогенным путем в вышележащие отделы мочеполовой системы: шейку матки, матку, яичники, маточные трубы с развитием эндометрита, сальпингоофорита, а также септических состояний.
Бактериальный вагиноз, вызванный Mobiluncus, проявляется слабовыраженной клинической симптоматикой. У больных изменяется характер влагалищных выделений: они становятся обильными, сероватыми, но остаются однородными, без комков и крупинок.
Женщины жалуются на дискомфорт, зуд и жжение во влагалище, дизурические расстройства, болезненные ощущения при половом акте. Когда заболевание приобретает тяжелое хроническое течение, самочувствие больных резко ухудшается.
Влагалищное отделяемое сгущается, становится тягучим и липким, желто-зеленым, слегка пенящимся и неприятно пахнущим. Мобилункус часто становится причиной нарушения менструального цикла, появления в крови слизи и гноя.
Во время осмотра гинекологи отмечают признаки воспаления влагалища — раздражение, отек и покраснение слизистой оболочки вагины.
Мобилункус – специфический микроб для бактериального вагиноза. Заболевание, вызванное им, обычно протекает бессимптомно и долгое время не лечится. Это приводит к хронизации процесса и развитию тяжелых осложнений. Инфекция приобретает рецидивирующее течение, а воспаление постепенно распространяется на органы малого таза.
У мужчин инфекция клинически не проявляется, поскольку в большинстве случаев они являются бактерионосителями. Возможно развитие хронического уретра, простатита или везикулита, которые протекают торпидно, с очень скудными выделениями, дизурическими расстройствами, гиперемией и отеком наружного отверстия мочеиспускательного канала. Острые формы встречаются крайне редко.
Диагностика
К методам лабораторной диагностики, позволяющим обнаружить мобилункус, относятся бактериоскопический и молекулярно-генетический.
Гинекологи и дерматовенерологи обследуют женщин с подозрением на бактериальное воспаление влагалища, а урологи и андрологи – мужчин с заболеваниями уретры, простаты.
Исследование отделяемого микрофлоры влагалища на мобилункус также следует проходить супружеским парам на этапе планирования беременности. Это связано со способностью микроба продуцировать муколитические ферменты, лизирующие оболочки плода и вызывать преждевременные роды.
После осмотра больного и выслушивания жалоб специалисты берут мазок из влагалища, цервикального канала, уретры. Его направляют в лабораторию для проведения необходимых исследований.
- Бактериоскопия – изучение окрашенных мазков под микроскопом. В поле зрения определяют наличие и количество мобилункус, отсутствие молочнокислых бактерий, преобладание анаэробов над аэробами.
- ПЦР-диагностика — высоко чувствительный экспресс-метод, позволяющий обнаружить в исследуемом образце ДНК мобилункуса. Этот метод позволяет точно определить этиологическую роль обнаруженного микроорганизма в развитии патологии.
- Бактериологический посев материала от больных и исследование крови на антитела к мобилункусу малоэффективны и в настоящее время не проводятся.
За месяц до исследование необходимо прекратить прием антибактериальных средств, а непосредственно перед анализом провести стандартный туалет наружных половых органов.
Мазок из уретры или влагалища берут стерильным ватным тампоном. Микроскопическое исследование биоматериала позволяет получить результаты прямо на месте и выявить мобилункус у 20 % лиц с бактериальным вагинозом.
ПЦР-диагностика является более точным методом, обнаруживающим бактерии у 80 % больных. Отрицательные результаты обоих анализов не исключает данный диагноз.
Его может поставить только лечащий врач с учетом не только лабораторных, но и клинических данных.
У здоровых женщин мобилункус обнаруживают в 5 % случаев методом микроскопии и в 30 % случаев с помощью ПЦР. Такие результаты не имеют определенного диагностического значения. Эти данные говорят лишь о том, что в мочеполовых путях имеется микробная ассоциация. При наличия у пациента воспаления, вызванного мобилункусом, врачи назначают специфическое лечение.
Лечебный процесс
Лечить патологию должен врач после индивидуального осмотра больного и получения результатов необходимых анализов. Стандартной терапевтической схемы в настоящее время не существует.
Если в мазке имеется мобилункус или любой другой условно-патогенный микроб в количестве, превышающим допустимый уровень, но при этом отсутствуют жалобы и клинические признаки, к вопросу лечения следует подходить крайне взвешенно.
- Лечение инфекции, вызванной мобилункус, этиотропное, противомикробное. Больным назначают макролиды «Сумамед», «Клацид», цефалоспорины «Цефтриаксон», «Цефтазидим», пенициллины «Амоксиклав», «Ампициллин». Бактерии резистентны к противопротозойным препаратам с антибактериальной активностью, например, «Трихополу». Это антимикробное средство широко применяется для лечения вагиноза, вызванного иными условными и безусловными патогенами. Длительность антибиотикотерапии зависит от выраженности клиники и течения инфекционного процесса.
- Кроме непосредственного воздействия на возбудителя инфекции необходимо восстановить баланс влагалищной микрофлоры. Для этого существуют специальные лекарственные средства, содержащие молочнокислые бактерии – «Ацилакт», «Лактонорм», «Лактобактерин».
- Для предупреждения дисбиоза кишечника, который может развиться на фоне приема антибиотиков, врачи назначают пре- и пробиотики – «Линекс», «Хилак Форте», «Аципол».
- Иммуномодулирующая терапия приводится системно препаратами «Полиоксидоний», «Иммунал», «Иммуномакс», «Циклоферон», а также местно с помощью свечей «Виферон», «Генферон».
Существуют рецепты народной медицины, нормализующие микрофлору влагалища и устраняющие болезнетворных микробов.
Женщинам рекомендуют в домашних условиях делать сидячие ванночки с отваром календулы, чабреца, ромашки; вводить во влагалище тампоны, смоченные в свежем кефире или морковно-яблочном соке; пить чай из полыни, тысячелистника, чистотела, эвкалипта; спринцеваться слабым раствором марганцовки; принимать настой шалфея для профилактики вагиноза.
Во время лечения инфекции следует воздержаться от половой жизни без презерватива.
Профилактические мероприятия
Чтобы избежать развития воспалительных заболеваний влагалища, необходимо выполнять простые правила:
- Принимать антибактериальные средства и противомикробные препараты строго по назначению врача в индивидуально подобранной дозировке,
- Избегать воздействия стрессовых факторов, не конфликтовать, позитивно смотреть на жизнь,
- Вести подвижный образ жизни, много гулять, заниматься спортом,
- Правильно питаться, исключить из рациона вредные продукты,
- Иметь постоянного полового партнера,
- Практиковать защищенный секс,
- Соблюдать гигиену половых органов,
- Своевременно выявлять и лечить заболевания органов урогенитального тракта, а также кишечника,
- При наличии хронических проблем посещать гинеколога и уролога не реже одного раза в 6 месяцев.
Mobiluncus – бактерии, которые при нормальных условиях не приносят вреда человеку. Они мирно сосуществуют с макроорганизмом – живут с человеком в симбиозе.
Однако, под воздействием неблагоприятных факторов микроорганизмы способны вызывать разнообразные патологические процессы, которые следует своевременно выявлять и лечить.
После пройденного курсового лечения необходимо повторно сдать анализ на микрофлору влагалища, а в дальнейшем соблюдать профилактические меры, предупреждающие рецидивирование патологии.
Мобилункус в мазке: что это такое и лечение у мужчин
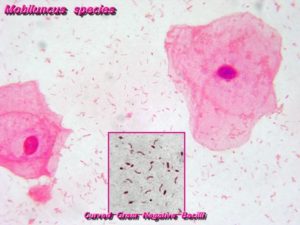
Различные воспалительные болезни урогенитального тракта у мужчин часто провоцируются не патогенными микробами, а условно-патогенными бактериями, которые постоянно обитают на слизистых и активизируются при благоприятных факторах (например, при ослаблении иммунитета).
Мобилункус в мазке у мужчин – это один из таких условно-патогенных микроорганизмов. Инфекцию необходимо лечить, поскольку она является частой причиной острого уретрита, везикулита, простатита и орхоэпидидимита у мужчин.
Мы подробно расскажем про мобилункус в мазке: лечение, что это такое и методы диагностики инфекции.
Что такое мобилункус?
Для начала разберемся, что такое мобилункус в мазке. Это значит, что эта условно-патогенная бактерия обнаружена в мазке, который взяли из уретры мужчины. Причины активизации инфекции могут быть самые разные. Это переохлаждение, ослабление иммунитета, стрессы, сопутствующие заболевания, эндокринные нарушения и пр.
Если говорить про мобилункус, что это, понять несложно. Это подвижная бактерия, имеющая форму запятой. По сути, это вибрионоподобный анаэробный микроорганизм, который относится к семейству Actinomycetaceae. Он считается представителем транзиторной микрофлоры урогенитальных путей мужчины.
В мочеполовых путях можно обнаружить два вида мобилункуса – Mobiluncus mulieris, а также Mobiluncus curtisii. Последний считается наиболее вредным, поскольку именно он может провоцировать воспалительные патологии в мочеполовой сфере человека.
Мобилункус у мужчин важно своевременно выявлять, поскольку он:
- провоцирует острые воспалительные патологии урогенитального тракта;
- вызывает хронические рецидивирующие формы болезней;
- бактерия устойчива к метронидазолу, который чаще всего используется для лечения воспаления мочеполовой системы у мужчин, поэтому своевременное выявление позволит избежать неэффективного лечения.
Не существует самостоятельной болезни с названием «мобилункус». Если эта бактерия обнаружена в мазке, то она является частью полимикробной ассоциации мочеполового канала у мужчин. Этот микроорганизм вызывает урогенитальные патологии у представителей сильного пола с такой частотой:
- острый уретрит – на долю мобилункуса приходится 21,5 процентов случаев заболевания;
- острый простатит возникает по вине этой бактерии в 12,2 % случаев;
- острый орхоэпидидимит – частота заболеваемости составляет 5,3 %;
- острый везикулит – 0,84 %.
Важно! Если исследовать мазок методом ПЦР, то мобилункус обнаруживается совместно с дрожжеподобными грибами, уреаплазмой, гарднереллой и микоплазмой.
Методы диагностики наличия мобилункуса
Описывая mobiluncus, что это, мы уже рассказали, теперь пришла очередь перечислить методы диагностики. Поскольку эта инфекция часто не дает симптомов, важно вовремя выявлять и лечить ее.
С целью диагностики используют два метода:
- Бактериоскопическое исследование мазка с окрашиванием образца по Граму.
- Полимеразная цепная реакция.
Культурные и серологические методы в этом случае не эффективны. Показанием для проведения исследования у сильного пола являются хронические и острые простатиты и уретриты. Перед сдачей мазка для выявления этого микроорганизма, мужчина должен подготовиться следующим образом:
- рекомендуется за месяц до срока сдачи прекратить принимать антибиотики;
- после последнего опорожнения мочевика должно пройти минимум 2 ч;
- в некоторых случаях исследуют не только мазок, но и первую порцию мочи.
Какие препараты можно применять для лечения?
Если в мазках обнаружен мобилункус, лечение проводится с использованием антибактериальных средств. Поскольку традиционно применяющийся при уретритах и простатитах метронидазол не эффективен в отношении этой бактерии, назначают антибиотики следующих групп:
- азитромицин;
- ванкомицин;
- эритромицин;
- клиндамицин;
- цефалоспорины;
- ампициллин.
Длительность лечения определяется врачом в зависимости от симптоматики и тяжести патологии. Чаще всего при лечении болезней, спровоцированных мобилункусом, назначают Далацин на основе клиндамицина.
Действующее вещество нарушает внутриклеточную выработку белка, обладает бактериостатическим действием. При правильном выборе дозировке клиндамицин обладает выраженным бактерицидным действием.
Спектр его активности довольно широкий.
Мобилункус в мазке: симптомы, диагностика и лечение
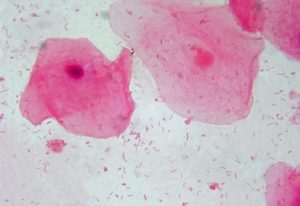
Для начала разберемся, что такое мобилункус в мазке. Это значит, что эта условно-патогенная бактерия обнаружена в мазке, который взяли из уретры мужчины. Причины активизации инфекции могут быть самые разные. Это переохлаждение, ослабление иммунитета, стрессы, сопутствующие заболевания, эндокринные нарушения и пр.
Если говорить про мобилункус, что это, понять несложно. Это подвижная бактерия, имеющая форму запятой. По сути, это вибрионоподобный анаэробный микроорганизм, который относится к семейству Actinomycetaceae. Он считается представителем транзиторной микрофлоры урогенитальных путей мужчины.
В мочеполовых путях можно обнаружить два вида мобилункуса – Mobiluncus mulieris, а также Mobiluncus curtisii. Последний считается наиболее вредным, поскольку именно он может провоцировать воспалительные патологии в мочеполовой сфере человека.
Эрозия на половом члене: причины, симптомы и лечение
Мобилункус у мужчин важно своевременно выявлять, поскольку он:
- провоцирует острые воспалительные патологии урогенитального тракта;
- вызывает хронические рецидивирующие формы болезней;
- бактерия устойчива к метронидазолу, который чаще всего используется для лечения воспаления мочеполовой системы у мужчин, поэтому своевременное выявление позволит избежать неэффективного лечения.
Не существует самостоятельной болезни с названием «мобилункус». Если эта бактерия обнаружена в мазке, то она является частью полимикробной ассоциации мочеполового канала у мужчин. Этот микроорганизм вызывает урогенитальные патологии у представителей сильного пола с такой частотой:
- острый уретрит – на долю мобилункуса приходится 21,5 процентов случаев заболевания;
- острый простатит возникает по вине этой бактерии в 12,2 % случаев;
- острый орхоэпидидимит – частота заболеваемости составляет 5,3 %;
- острый везикулит – 0,84 %.
Важно! Если исследовать мазок методом ПЦР, то мобилункус обнаруживается совместно с дрожжеподобными грибами, уреаплазмой, гарднереллой и микоплазмой.
Методы диагностики наличия мобилункуса
Описывая mobiluncus, что это, мы уже рассказали, теперь пришла очередь перечислить методы диагностики. Поскольку эта инфекция часто не дает симптомов, важно вовремя выявлять и лечить ее.
Прием у уролога: подготовка к осмотру, диагностика и лечебные мероприятия
С целью диагностики используют два метода:
- Бактериоскопическое исследование мазка с окрашиванием образца по Граму.
- Полимеразная цепная реакция.
Культурные и серологические методы в этом случае не эффективны. Показанием для проведения исследования у сильного пола являются хронические и острые простатиты и уретриты. Перед сдачей мазка для выявления этого микроорганизма, мужчина должен подготовиться следующим образом:
- рекомендуется за месяц до срока сдачи прекратить принимать антибиотики;
- после последнего опорожнения мочевика должно пройти минимум 2 ч;
- в некоторых случаях исследуют не только мазок, но и первую порцию мочи.
Каталазоположительные кокки
Представители данной группы микроорганизмов являются компонентами нормальной микрофлоры человека. В группу входят следующие роды:
- Staphylococcus;
- Micrococcus;
- Stomatococcus.
Стафилококки (Staphylococcus spp.)
В настоящее время описано 34 вида стафилококков. Поскольку основное клиническое значение среди стафилококков, как наиболее вирулентный, имеет золотистый стафилококк (Staphylococcus aureus), его дифференцировка от других видов представляется практически важной задачей.
Эта задача может быть достаточно просто решена путем выявления коагулазной активности культуры исследуемого микроорганизма в простом тесте с кроличьей плазмой. Так как среди стафилококков, не относящихся к виду S.
aureus, коагулазная активность встречается редко, то термин «коагулазопозитивные» стафилококки используется как синоним золотистого стафилококка, а все другие виды объединяются под термином «коагулазонегативные». На практике в точной видовой идентификации коагулазонегативных стафилококков достаточно часто нет необходимости.
Такая информация важна для эпидемиологического мониторинга, а также в случае тяжелых инфекций. Штаммы стафилококков способны продуцировать значительное количество разнообразных факторов вирулентности. Наиболее полный «набор» этих факторов встречается у штаммов S. aureus, штаммы других видов, как правило, продуцируют значительно меньшее их количество.
К факторам вирулентности стафилококков относятся:
1) поверхностные белки, способствующие колонизации эпителиальных и других тканей за счет связывания с белками внеклеточного матрикса (ламинином, фибронектином и др.); 2) поверхностные факторы, предотвращающие захват микроорганизма фагоцитами, — полисахаридная капсула и белок А. Белок А связывается с антителам через их Fc-фрагмент, препятствуя нормальному процессу опсонизации. В результате антитела на поверхности микробной клетки оказываются в положении, затрудняющем фагоцитоз (рис. 1); 3) факторы, способствующие выживанию микроорганизма внутри фагоцитов (каротеноиды, продукция каталазы);
4) внеклеточные белки:
- токсины, разрушающие мембраны эукариотических клеток и способствующие распространению микроорганизма в тканях (α-, β-, γ-, δ-токсины, проявляющие гемолитическую активность, и лейкоцидин);
- пирогенные экзотоксины: энтеротоксины (от А до Н) и токсин синдрома токсического шока (TSST). Указанные экзотоксины обладают свойствами суперантигенов. Суперантигены активируют Т-лимфоциты (независимо от процесса распознавания антигена) и индуцируют массивное высвобождение цитокинов, что и приводит к развитию синдрома токсического шока;
- эксфолиативные токсины;
- ферменты, стимулирующие образование фибрина и фибринолиз, — коагулаза, стафилокиназа;
- гидролитические ферменты — липаза, нуклеаза, уреаза, гиалуронидаза.
Рис. 1. Антифагоцитарные свойства стафилококкового белка АНесмотря на приведенное разнообразие факторов вирулентности, при условии целостности эпителиальных покровов иммунокомпетентный организм успешно противостоит развитию стафилококковых инфекций.
Более того, стафилококки являются основным и необходимым компонентом нормальной микрофлоры кожных покровов. Наибольшая плотность различных видов стафилококков обнаруживается в устьях волосяных фолликулов, потовых и сальных желез. Отдельные виды стафилококков проявляют тропизм к различным участкам кожного покрова.
Так, на коже волосистой части головы у взрослых преобладают S. capitis, на коже лица — S. epidermidis, в области наружного слухового прохода — S. auricularis. Высокая плотность стафилококков обнаруживается в подмышечных впадинах и в области промежности, где создаются благоприятные условия для существования микроорганизмов; преобладающими видами являются S.
epidermidis и S. hominis. В области промежности встречаются также S. aureus и S. saprophyticus. На коже конечностей и туловища плотность стафилококков, как правило, невысокая, к преобладающим видам относятся S. epidermidis и S. hominis.Основное место обитания S. aureus у здоровых людей — внутренняя поверхность крыльев носа. Феномен носительства S.
aureus, вероятно, имеет генетическую природу. Можно выделить группы лиц, у которых носительство S. aureus является постоянным или транзиторным, для части человеческой популяции носительство микроорганизма вообще не характерно.
Оценить количественное соотношение приведенных групп достаточно сложно, так как отсутствуют единые критерии для описания феномена постоянного или транзиторного носительства. По данным различных исследователей, суммарный процент постоянных и транзиторных носителей золотистого стафилококка в человеческой популяции колеблется от 19 до 68%.
Имеются сообщения, подтверждающие персистентно у человека одного и того же штамма на протяжении более 10 лет. Высокая частота распространения среди человеческой популяции постоянных носителей S. aureus лишает целесообразности проведение массовых обследований среди медицинского персонала на носительство этого микроорганизма.
В то же время практическое значение имеет выявление носителей штаммов S. aureus, устойчивых к метициллину/оксациллину (MRSА — Methicillin Resistant Staphylococcus aureus), как среди медицинского персонала, так и среди пациенток. При выявлении среди медицинского персонала носителей MRSА возможна их санация мупироцином.
При выявлении пациентов с бессимптомным носительством или инфекциями, вызванными MRSA, рекомендуется их изоляция, однако осуществление такого подхода в подавляющем большинстве лечебных учреждений РФ представляется мало реальным. Клинические проявления стафилококковых инфекций определяются особенностями продукции факторов вирулентности отдельных штаммов и локализацией процесса.
S. aureus. Выделение S. aureus из клинического материала практически всегда свидетельствует о его этиологической значимости. Оценивая роль S. aureus в патологии человека следует разделять вызываемые этим микроорганизмом внебольничные и госпитальные инфекции.
Из внебольничных инфекций у иммунокомпетентных лиц чаще всего встречаются стафилококковые поражения кожи и мягких тканей, развивающиеся в результате нарушения целостности кожного покрова (микротравм). В подавляющем большинстве случаев инфекции локализованы (фурункул, карбункул и др). Основным фактором, ограничивающим распространение инфекции, служит фагоцитарная реакция. К вторым по важности воротам инфекции S. aureus относятся дыхательные пути. При этом, как и в случае с инфекциями кожи, для развития болезни необходимо повреждение поверхностных защитных структур. Одним из основных факторов, способствующих развитию внебольничной стафилококковой пневмонии, являются вирусные инфекции дыхательных путей (прежде всего грипп). В развитии внебольничных инфекций мочевыводящих путей роль S. aureus незначительна. При массивном поступлении в желудочно-кишечный тракт стафилококковых энтеротоксинов развивается картина гастроэнтероколита. Такие условия создаются при размножении микроорганизмов в продуктах питания и их употреблении беp термической обработки. В естественных условиях частота случаев генерализации S. aureus инфекции крайне низка, если оценивать ее относительно частоты распространения легких локализованных инфекций. Тем не менее, по абсолютной частоте стафилококковые остеомиелиты, артриты, эндокардиты, сепсис и септический шок составляют серьезную проблему. Синдром токсического шока вызывают штаммы S. aureus, продуцирующие соответствующий токсин. Интерес к этой патологии и ее детальное изучение в 80-е годы были связаны с многочисленными случаями развития синдрома у молодых женщин, использовавших некоторые типы вагинальных тампонов, в которых создавались благоприятные условия для пролиферации микроорганизма. В последующие годы было показано, что развитие синдрома токсического шока в значительной части случаев не связано с использованием вагинальных тампонов и возможно при инфекциях любой локализации. Было также установлено, что синдром токсического шока вызывают и стафилококковые энтеротоксины. Сравнительно новой для РФ патологией являются правосторонние эндокардиты, развивающиеся у лиц с различного рода лекарственными зависимостями, постоянно использующих внутривенный путь для введения препаратов.
Среди госпитальных инфекций, вызываемых S. aureus, наиболее часты инфекции области операционной раны. Эти инфекции существенно варьируют по объему поражения тканей (от поверхностных инфекций в области шва до медиастенита после операций коронарного шунтирования), однако по патогенезу они принципиально не отличаются от внебольничных инфекций.
S. aureus — это частый этиологический агент такой типичной госпитальной патологии, как вентилятор-ассоциированные пневмонии, катетер-ассоциированные инфекции и инфекции имплантатов.
S. epidermidis и другие коагулазонегативные стафилококки характеризуются значительно меньшей клинический значимостью по сравнению с S. aureus, так как у них отсутствуют многие факторы вирулентности.
В отсутствие серьезных нарушений резистентности эти микроорганизмы не имеют существенного значения в патологии человека. Однако в некоторых ситуациях S.
epidermidis и другие коагулазонегативные стафилококки становятся ведущими возбудителями, превосходя по значению S. aureus.
Одними из немногих факторов вирулентности коагулазонегативных стафилококков являются капсульные и другие адгезины, обеспечивающие прикрепление микроорганизмов к пластиковым поверхностям и белкам внеклеточного матрикса (фибриноген, фибронектин и др.).
Отложение этих белков практически на всех внутрисосудистых и имплантируемых устройствах (различные катетеры, шунты, искусственные клапаны, водители ритма и др.) создает благоприятные условия для адгезии стафилококков.
После адгезии микроорганизмы достаточно быстро формируют биопленку, в составе которой они оказываются защищенными от действия факторов резистентности хозяина и антибактериальных препаратов. Благодаря способности к адгезии коагулазонегативные стафилококки оказываются ведущими возбудителями катетер-ассоциированных инфекций и инфекций имплантатов.
В особой степени подвержены риску развития инфекций, вызываемых коагулазонегативными стафилококками, новорожденные, пациенты с гематологической и онкологической патологиями.
Оценивая значение коагулазонегативных стафилококков при других нозологических формах госпитальных инфекций следует отметить, что эти микроорганизмы, даже на фоне иммуносупрессии, практически никогда не вызывают инфекций дыхательных (в частности, пневмоний) и мочевыводящих путей.
Необходимо также иметь в виду, что коагулазонегативные стафилококки являются основными микроорганизмами, контаминирующими кровь при ее исследовании нa стерильность. Среди коагулазонегативных стафилококков относительно часто от больных выделяются следующие виды: S. saprophyticus (может быть этиологическим агентом цистита у женщин, негонококкового уретрита у мужчин), S.
haemolyticus, S. hominis, S. warneri, S. capitis, S. simulans и некоторые другие. В связи с низкой вирулентностью коагулазонегативных стафилококков оценка их этиологической значимости всегда представляет серьезную проблему.
Micrococcus spp. и Stomatococcus spp. Представители этих родов грамположительных кокков входят в состав нормальной микрофлоры кожи и верхних отделов дыхательных путей (Stomatococcus muсilaginosus). Их клиническое значение по существу ограничено случаями инфекции у больных с нейтропенией и у больных с иммунодефицитами. Нередко могут вызывать перитонит у больных, находящихся на длительном амбулаторном диализе.
Как лечить бактериальный вагиноз: признаки и лечение

функция женского организма − детородная, поэтому природой многое продумано для защиты важнейших органов. Через влагалище в матку могут проникать не только инфекции из внешнего мира, но и микробы, в незначительных количествах обычно находящиеся во влагалище.
При нарушении микрофлоры количество лактобактерий снижается, и создаются условия для развития условно-патогенных микроорганизмов. Это явление известно в медицине как бактериальный вагиноз. Нередко эту болезнь также называют гарднареллезом, дисбиозом или дисбактериозом влагалища.
По МКБ-10 этой патологии причислен код N89.8
В норме влагалище содержит достаточно лактобактерий для создания кислой среды. Молочная кислота не позволяет возбудителям болезней размножаться и формирует естественный иммунитет. В каких случаях, зачем и как лечить дисбактериоз влагалища, поможет разобраться эта статья.
Признаки наличия патогенной флоры
Часто женщины и не подозревают у себя наличие каких-либо заболеваний в мочеполовой сфере, особенно если они, как бактериальный вагиноз, не проявляются в виде симптомов. Обнаружить болезнь можно в острой фазе, однако если не принять мер, симптомы могут сами угаснуть, что не говорит об излечивании. Какие же признаки должны насторожить женщину и направить ее к гинекологу?
- Частое мочеиспускание с режущими болями, как при цистите.
- Воспаление в области внешних половых органов, сопровождающееся зудом, жжением и другими дискомфортными ощущениями, которые усиливаются после полового акта.
- Обильные выделения, обладающие запахом испорченной (тухлой) рыбы. Цвет и консистенция зависят от преобладающих бактерий.
У рожавших женщин и женщин в возрасте симптоматика, как правило, более выраженная. У девственниц и подростков даже в период обострения заболевания может оставаться незамеченным.
Признаки бактериального вагиноза можно спутать с проявлением молочницы, которая тоже сопровождается жжением и выделениями, или с неспецифическим бактериальным вагинитом из-за схожих болезненных симптомов. Однако это разные заболевания, и лечения они требуют разного.
Самодиагностикой и самолечением в домашних условиях заниматься нельзя. Бактериальный вагинит, он же кольпит, возникает на фоне снижения иммунитета и может стать причиной бесплодия.
Как лечить бактериальный вагинит, сможет определить только врач после тщательного обследования и сдачи анализов.
Причины бактериального вагиноза
Многие женщины стесняются обращаться в медучреждение с такой интимной проблемой. Но уже давно установлено, что бактериальный вагиноз − это вовсе не следствие сексуальной распущенности.
Риск столкнуться с дисбактериозом половой сферы существует у любой женщины вне зависимости от возраста и образа жизни, в том числе и у маленькой девочки.
Причинами возникновения могут стать любые факторы, угнетающие нормальную микрофлору:
- Попадание во влагалище вредоносных бактерий извне, например, из анального отверстия. Это могут быть кишечные палочки, клебсиеллы, протей и другие составляющие кишечной флоры.
- Прием антибиотиков.
- Слабый иммунитет. При простуде баквагиноз заметно обостряется.
- Всё, что ослабляет защитные силы организма: стрессы, беременность, переохлаждение, смена климата.
- Всё, что меняет гормональный фон: беременность, климакс, аборты, прием гормональных препаратов.
- Спринцевание. Направленное на избавление от болезнетворных организмов, оно вымывает и родную микрофлору.
- Несоблюдение правил гигиены, особенно при месячных.
- Ношение синтетического или тесного белья, что мешает поступлению кислорода.
- Внутриматочные спирали и средства контрацепции, содержащие ноноксинол (свечи, презервативы).
- Гигиенические прокладки и тампоны, раздражающие слизистую.
- Новый половой партнер. Он может не иметь половых заболеваний, но его флора способна угнетать женскую микрофлору. К постоянному партнеру, как правило, иммунитет уже сформирован. Бактериальный вагиноз − это не ИППП, поэтому заразиться от мужчины им невозможно. Половым путем болезнь не передается.
- Венерические заболевания, даже если был проведен курс лечения(снижение иммунитета после приема антибиотиков).
Также баквагиноз нередко возникает на фоне болезней шейки матки (среди которых эндометриоз, эндоцервицит, лейкоплакия) или половых инфекций. Игнорируя дискомфортные ощущения в надежде, что «само пройдет», можно не обнаружить вовремя опасную болезнь.
Возбудители бактериального вагиноза:
- гарднарелла (Gardnerella vaginalis);
- мобилункус (Mobiluncus spp.);
- бактероиды (Bacteroides spp.):
- пептококки.
В большинстве случаев при баквагинозе выявляется микст-инфекция с преобладанием анаэробной флоры на фоне значительного снижения уровня вагинальных лактобактерий. Наибольшее значение в гинекологии имеет увеличение концентрации Gardnerella vaginalis. Нередко болезнь протекает на фоне кандидозного кольпита, неспецифического вагинита и другой урогенитальной патологии.
Осложнения при бактериальном вагинозе
Помимо того, что сам по себе дисбактериоз влагалища омрачает существование, он может стать причиной других проблем. Особенно опасен он во время беременности. Но существуют две ситуации:
- Беременность привела к всплеску активности патогенных бактерий, ведь это мощнейшая гормональная встряска для организма. В таком случае опасности практически нет. В одних случаях назначается лечение, в других обходится без него, особенно если нет клинических проявлений инфекции. В большинстве случаев после родов симптомы бактериального вагиноза исчезают.
- Появление заболевания отмечалось до беременности. Микрофлора влагалища уже когда-то была подавлена, и если не проводилось результативного лечения, при беременности в условиях сниженного иммунитета патологический процесс способен привести к воспалению и инфицированию плода. Результатом могут стать преждевременные роды, нарушения в развитии плода, гипоксия и другие негативные последствия для матери и ребенка.
В сочетании с другими инфекциями баквагиноз может стать препятствием для зачатия ребенка.
Диагностика бактериального вагиноза
Любые настораживающие симптомы должны стать поводом для посещения врача. Не стоит считать зуд и дурно пахнущие выделения нормой. Специалист после подобных жалоб или взятия мазка с характерным запахом обязательно направляет на:
- ПЦР-диагностику. Это метод определяет наличие патогенных микроорганизмов, но не является решающим, поскольку многие из них, в основном гарднерелла, присутствует практически у всех женщин в небольших количествах.
- Амниотест, позволяющий с помощью химических реакций усилить запах выделений.
- Бактериологический посев. Этот метод определяет возбудителя и его количество, а также чувствительность к антибиотикам.
- Обзорный мазок. Позволяет диагностировать воспаление и выявить «ключевые клетки» — признак гарднареллеза.
- Мазок на онкоцитологию. Проводится всем женщинам ежегодно. Цитограмма позволяет выявить патологию шейки матки на ранней стадии.
При планировании беременности важно сдать анализы на скрытые инфекции, даже если ничего не беспокоит. Лечащий врач должен определить, патогенным (венерическим) или условно-патогенным микроорганизмом вызвано заболевание, в первом случае необходимо пролечить себя и партнера, а во втором лечение партнера не требуется (баквагиноз не заразен).
Лечение
Схема лечения зависит от основного возбудителя болезни. Их принято делить на три группы:
| Группы | Особенности | Наиболее распространенные |
| Условно-патогенные | Присутствуют практически у всех женщин, в небольших количествах не наносят вреда | Гарднерелла, уреаплазма, микоплазма хоминис |
| Патогенные | Появляются в результате заражения венерическими болезнями | Гонококки, хламидии, трихомонада, микоплазма гениталиум |
| Сапрофиты | Попадают во влагалище из кишечника | Кишечная палочка, стафилококки, стрептококки, клебсиеллы, протей |
Принцип лечения заключается в нормализации микрофлоры влагалища. Если причиной нарушения являются лишь условно-патогенные бактерии, сложностей не должно возникнуть.
Врач назначает препараты, к которым чувствительны эти микроорганизмы, основой их являются метронидазол, тернидазол, орнидазол. Девочкам, как правило, назначаются таблетки, а женщинам вагинальные свечи и мази.
В результате использования указанных средств положительный эффект отмечается уже через неделю использования.
- Тержинан. Часто эти свечи назначают для лечения грибкового заболевания молочницы (кандидоза), но основное их назначение − борьба с бактериями и инфекциями. Могут вызывать местное раздражение.
- Трихопол. Выпускается в форме таблеток, назначается в том числе и девственницам. Исключение − девочки до 6 лет. Действующие вещества активно всасываются в кровь. Как побочное явление может возникать тошнота.
- Бетадин. Это свечи, содержащие йод. Обладают антисептическими обеззараживающими свойствами.
- В случае невозможности использования вышеуказанных препаратов назначаются другие гели и кремы: Клиндамицин (Далацин) и др.
- При сопутствующей молочнице могут применяться такие средства: Пимафуцин, Залаин, Клотримазол, Полижинакс и др.
- Активно применяются антисептики: Гексикон (хлоргексидин), Мирамистин.
Преимущество свечей (суппозиториев) в том, что они действуют непосредственно на пораженные участки, совместимы с другими лекарственными средствами, могут назначаться беременным.
При жалобах на чрезмерное жжение или нестерпимую боль во влагалище дополнительно могут быть рекомендованы обезболивающие местные средства.
Далее следует восстановить местный иммунитет и здоровую микрофлору. Популярностью пользуется средство Фемилекс, основное вещество в составе которого − молочная кислота. Бифидобактерии, эубиотики и пробиотики естественным образом заселяют во влагалище родственные влагалищной флоре лактобактерии, витамины помогают повысить общий иммунитет.
Другие средства для восстановления нормальной микрофлоры влагалища:
- Вагилак;
- Лактагель;
- Бифиформ;
- Ациклакт;
- Лактонорм;
- Лактобактерин;
- Лактожиналь;
- Бифидумбактерин.
Восстановление микрофлоры — обязательный этап комплексного лечения бактериального вагиноза. Дефицит молочнокислых бактерий грозит рецидивом болезни и развитием осложнений. Восполнить нехватку лактобактерий и воссоздать кислую среду во влагалище можно с помощью указанных выше средств.
Для укрепления защитных сил организма также назначаются иммуномодуляторы (Виферон и др.). Дозировка и длительность курса терапии определяются врачом. При необходимости смены препарата или замены его на более дешевый аналог также нужно обратиться к доктору.
В медицине в настоящий момент нет однозначного мнения насчет лечения бактериального вагиноза в скрытой форме.
Многие специалисты считают, что наличие в мазке условно-патогенной флоры не является болезнью и никакого лечения не требует. Другие же приравнивают уреаплазму, микоплазму и гарднереллу к возбудителям венерических заболеваний.
В каких случаях женщине следует перестраховаться и посоветоваться с разными врачами, прежде чем лечить баквагиноз?
- в период обострения и при наличии симптомов болезни;
- до или во время беременности, даже если нет никакого дискомфорта.
Компетентный специалист должен рассказать не только о том, как лечить бактериальный вагиноз, но и об обязательных условиях выздоровления. В этот период необходимо:
- воздержаться от половых контактов;
- отказаться от алкоголя, особенно при приеме лекарства в форме таблеток;
- соблюдать диету (отказаться от острой, жареной, пряной пищи);
- пользоваться средствами для интимной гигиены;
- поддерживать чистоту половых органов.
Народные средства
Вагинальный зуд и другие симптомы неплохо снимаются с помощью ванночек и спринцеваний из различных отваров. В разных пропорциях смешиваются кора дуба, ромашка, ягода можжевельника, овсяная солома и листва грецкого ореха, календула, алоэ и другие лекарственные растения. Но заниматься таким лечением можно только после посещения специалиста для исключения опасных возбудителей заболеваний.
Профилактика баквагиноза
Соблюдая правила, можно практически свести к нулю риск возникновения заболевания:
- Следить за гигиеной: в дни менструаций подмываться несколько раз в день чистой водой, менять прокладки и тампоны каждые 3-4 часа.
- Избегать попадания кишечных бактерий во влагалище.
- Не увлекаться спринцеваниями, при появлении неприятного запаха, нужно обращаться к врачу, а не пытаться его убрать, тем самым уничтожая микрофлору.
- Не злоупотреблять антибиотиками и противогрибковыми средствами.
- Избегать незащищенных половых контактов с новыми партнерами.
- Регулярно наблюдаться у гинеколога, при первых признаках заболевания посещать врача.
- Отдавать предпочтение свободному хлопковому белью.
- Соблюдать принципы правильного питания: больше молочных и растительных продуктов, меньше копченого и соленого.
В некоторых случаях для профилактики гинеколог может прописать препарат, содержащий молочную кислоту. Это в большей степени относится к женщинам в группе риска: после длительного гормонального лечения, при климаксе и т. д.
Появления признаков бактериального вагиноза не следует пугаться, но и игнорировать их опасно. Внеплановое посещение гинеколога прояснит природу заболевания, которое доставляет много проблем, но достаточно легко устраняется.
Мобилункус в мазке: что это такое и что значит?
Статья посвящена бактериям кишечной группы, которые могут присутствовать во влагалище, например, мобилункус в мазке – что это такое и в каких случаях его стоит и не стоит бояться?
Микрофлора влагалища: норма и патология
В XIX столетии в микробиологии случился бурный всплеск – ученые сумели не только понять, но и доказать взаимосвязь состояния человеческого организма от населяющих его микроорганизмов.
На заре микробиологии считалось, что в женском влагалище не должны присутствовать никакие другие бактерии, помимо лактобактерий.
Лактобактерии или лактобациллы, названные по имени своего первооткрывателя палочками Дедерлейна, появляются в женском организме в репродуктивном возрасте.
«Лакто» означает способность превращать углеводы, включая лактозу, в молочную кислоту и некоторые другие вещества, например, перекись водорода, которые создают во влагалище среду, неблагоприятную для возбудителей различных инфекционных заболеваний.
Позже оказалось, что во влагалище могут обитать свыше сотни различных микроорганизмов, не причиняя организму женщины никакого вреда.
Обычно микрофлора влагалища на 95 % состоит из лактобактерий, а оставшиеся 5 % приходятся на еще несколько видов бактерий – до пяти у одной женщины.
Среди прочих бактерий во влагалище могут быть и бактерии кишечной группы, которые попадают сюда из расположенного поблизости ануса.
Бактерии, которые могут вести себя нейтрально, а могут при определенных условиях вызывать заболевания, называют условно-патогенными. Однако понятия нормы и патологии в последнее время существенно меняются.
Современная медицинская наука считает нормальной микрофлору, которая не меняет клиническую картину, то есть не вызывает симптомов или жалоб.
Это значит, что в современной диагностике, в том числе в гинекологии, клиническая картина имеет приоритет перед результатами анализов. Грамотные врачи не назначают анализов «на всякий случай», стараются лечить пациента, а не его анализы.
Малограмотные врачи, обнаружив в бактериальном посеве бактерии кишечной группы, намекают на недостаточную гигиену.
READ Показания к назначению мазка на дизгруппу
На самом деле зона промежности является самой грязной в человеческом теле, и даже у очень чистоплотных женщин обмен бактериями между анусом и влагалищем – нормальное явление.
Более того, бактерии кишечной группы попадают во влагалище из кишечника по кровеносным и лимфатическим сосудам.
Как бы тщательно женщина не вытиралась или даже ни мылась после дефекации, складки кожи задерживают некоторое количество кала, который на 60 % состоит из бактерий.
Подмываясь или вытираясь, стоит выполнять движения по направлению к влагалищу. Перед сексом обоим партнерам следует принять душ. Транспортировке бактерий способствуют стринги.
Бактерии кишечной группы во влагалищных выделениях не означают ничего страшного – микрофлора влагалища справляется с пришельцами в течение суток, поддерживая их количество на безопасном уровне.
Кто такой Мобилункус?
Мобилункус (Mobiluncus) относится к бактериям-палочкам. Это часть условно-патогенной (читай – нормальной) флоры, которая может быть безвредной, но при определенных условиях, например, ослабленном иммунитете, может вызывать заболевания.
Мобилункус обнаруживается при многих воспалительных процессов урогенитального тракта у женщин и мужчин.
У мужчин наличие мобилункуса часто ассоциировано с воспалительным процессом в уретре, у женщин он ассоциируется с патологическим состоянием влагалища – вагинозом.
У вагиноза множество альтернативных названий, среди которых аминокольпит, анаэробный вагиноз, вагинальный бактериоз, вагинальный лактобациллез, гарднереллезный вагинит (гарднереллез), гемофильный вагинит, коринебактериальный вагинит, неспецифический вагиноз,– и даже это не полный список.
Несмотря на обилие названий, все они могут означать лишь одно – воспаление, вызванное бактериальной инфекцией.
Воспалительные заболевания влагалища инфекционной природы занимают первое место среди всех гинекологических заболеваний.
Их возбудителями становятся бактерии, являющиеся частью нормальной микрофлоры влагалища.
Количество таких заболеваний с каждым годом растет, и тому есть немало причин. Среди них экологическая ситуация, бездумное применение антибактериальных средств, нарушения питания, повышенная стрессовая нагрузка и другие.
Заболевание характеризуется изменением характера влагалищных выделений (наиболее специфическая жалоба на резкий неприятный рыбный запах), выделения обычно не слишком обильные, серовато-белые, без комков и крупинок.
Неприятные ощущения (зуд, жжение и так далее) встречаются, но относительно редко, как и дизурический синдром.
READ Где и как сдается анализ на грибок ногтей?
При длительном течении заболевания выделения из влагалища становятся более густыми, тягучими и липкими, желто-зелеными, могут пениться.
Заболеванию приписывают риск осложнений при беременности (преждевременные роды, внутриутробное инфицирование плода и так далее), послеродовых осложнений воспалительного характера.
Профилактика воспалительных процессов во влагалище включает:
- отказаться от бесконтрольного использования антибиотиков и антимикробных препаратов;
- взять под контроль стресс: физический и эмоциональный;
- больше двигаться, ходить пешком, что нормализует гормональный фон;
- заниматься здоровьем не только влагалища, но и всей триады, в которую входят мочевой пузырь и кишечник.
Клиника (симптомы + жалобы) важнее результатов анализов. Если мазок выявляет наличие мобилункуса или любой другой патогенной или условно-патогенной флоры, но у вас нет жалоб, то к вопросу лечения следует подходить крайне взвешенно.
Кишечная флора вызывает заболевания, но при соблюдении гигиены наружных половых органов, здоровом питании и образе жизни риск минимален.
Влагалищные выделения как основной индикатор женского здоровья
Один из наиболее частых симптомов инфекционных заболеваний женской репродуктивной системы – это влагалищные выделения.
Влагалище как орган тесно связано с близлежащими органами в триаду из:
- влагалища;
- мочевого пузыря;
- кишечника.
Тесную взаимосвязь этих органов легче понять по аналогии с ухом, горлом и носом – недаром лор-врач нередко называется ухо-горло-носом.
Глазные капли могут попадать в горло и давать привкус, при плаче краснеет нос – все это примеры того, как состояние окружающих органов зависит друг от друга.
Тесная взаимосвязь в триаде влагалища, мочевого пузыря и кишечника существует с момента рождения и до глубокой старости.
:
По большому счету влагалище является не более чем мышечной трубкой, которая принимает участие в размножении. В нем нет никаких желез, поэтому влагалище только накапливает выделения, но не вырабатывает их.
READ В каких случаях и как берут мазок у мужчин?
Влагалищные выделения у женщин репродуктивного возраста (от начала менструации до климакса) состоят из различных компонентов.
Один из них – слизь, которую вырабатывают железы цервикального канала шейки матки. Ее количество и состав (например, количество лейкоцитов) зависят от дня менструального цикла.
Это значит, что не стоит делать мазок из цервикального канала для поиска инфекций, если нет объективных причин эти инфекции искать.
Если этот принцип нарушается, то не слишком грамотный врач может сделать (и зачастую делает) вывод о наличии воспалительного процесса в репродуктивной системе, которого на самом деле нет даже близко.
Влагалищные выделения содержат большое количество плазмы крови, которая просачивается в них из окружающих сосудов. Это основной компонент, который делает влагалищные выделения жидкими.
При запорах, значительных физических нагрузках, у очень худых или полных женщин этого компонента больше, что делает выделения обильными.
В выделениях присутствуют эпителиальные клетки, выстилающие влагалище и шейку матки, и, конечно же, бактерии и другие микроорганизмы, для которых влагалище является средой обитания.
Среди них в норме присутствуют бактерии кишечной группы, в частности мобилункус. У девочек до начала менструации микрофлора влагалища не содержит лактобактерий, а только бактерии кишечной группы, поэтому пугаться желтоватых выделений не стоит.
:
Влагалище расположено между мочевым пузырем и кишечником, значит, любые проблемы в этих двух органах непременно скажутся и на его состоянии.
Наладив работу кишечника, что, прежде всего, предусматривает нормальное питание с большим количеством клетчатки, нормальным соотношением жиров, белков и витаминов, как правило, можно решить значительную часть проблем влагалища.
Запоры – одна из основных причин нарушения микрофлоры влагалища и появления желтоватых выделений.
Вы здесь:
19380 1