Краевое предлежание плаценты — причины, симптомы, опасность
Краевое предлежание плаценты – распространенное нарушение при гестации. Во время его развития связь мамы и малыша находится под угрозой. Как протекает беременность при данном заболевании, как минимизировать негативные последствия описано в статье.
Что это за патология
Процесс характеризуется неправильным закреплением детского места. Это опасно для беременной и плода. Однако, соблюдение рекомендаций специалиста значительно улучшает ход вынашивания, здорового и полноценного формирования маленького организма и благополучного родоразрешения.
В первом триместре угроза незначительная, поскольку кроха растет, и плацента растягивается, принимая правильное положение. Если этого будет недостаточно, начинается перекрытие сосудов, которые снабжают эмбрион кислородом. Но вовремя проведенная терапия поможет малютке и его маме и не допустит ухудшений.
В акушерстве определяют виды болезни, учитывая локализацию проявления.
- По передней стенке. Опасное положение, при котором повышается вероятность механического повреждения. Отслоение может произойти в связи с чрезмерными нагрузками, движений плода (особенно в третьем триместре). Но при этом есть шанс перемещения эмбриона в верхнюю часть детского места.
- По задней стенке. Более благоприятная локализация, в отличие от первой. В таком случае риск осложнений незначительный. Есть большая вероятность выносить и благополучно родить здорового младенца.
Оба требуют постоянного контроля и наблюдения у гинеколога. Часто отклонение провоцирует обильное кровоизлияние при родовой деятельности.
Всегда есть угроза возникновения краевого предлежания плаценты при следующих гестациях. Следует учитывать эту информацию и регулярно проходить врачебный осмотр.
Причины
В большинстве прецедентов, причины данной болезни связаны с неправильным прикреплением эмбриона при имплантации, а также аномалиями миометрия. Нарушение строения мышечных волокон матки наступает вследствие перенесенного воспаления, половых инфекций.
Краевая плацентация при беременности диагностируется при истончении миометрия. Зачастую это связано с проведенными абортами и перенесенными половыми инфекциями.
Иногда патология проявляется при деформации матки. Они бывают врожденными и возникают при наличии доброкачественных образований. Аномалия не редко встречается у пациенток, которые имеют хронические заболевания внутренних органов, сердечно-сосудистой системы, мочеполовых органов.
Вследствие сбоев кровообращения в малом тазу есть опасность неполного или неправильного закрепления плодного яйца. Иногда краевое предлежание плаценты связано с тем, что он прикрепляется к миометрию более длительно.
Симптомы
Краевое предлежание плаценты по задней стенке или передней сопровождается характерными признаками. Основной – кровянистые выделения. При этом самочувствие у беременной не ухудшается. Появляются в состоянии покоя или ночное время.
Они могут проявиться в 1 триместре. Также часто наблюдается на сроке 28-32 недели. В это время маточные мышцы более активны, поскольку орган подготавливается к родам.
Редко кровянистые изъявления появляются во 2 триместре. Их объем бывает разный – это зависит от степени повреждения сосудов.
Кровотечения на таком сроке происходят после полового акта, активных движений ребенка, физических нагрузок. Они могут проявиться при гинекологическом осмотре или после него.
Нередко такое состояние провоцирует угрозу выкидыша. Беременная испытывает неприятные ощущения в нижней части живота, гипертонус матки.
Поскольку на таком фоне появляются систематические кровоизлияния, развивается железодефицитная анемия. Состояние провоцирует повышенную усталость, слабость. Из-за недостаточного количества питательных веществ повышается риск гипоксии и задержки внутриутробного развития.
В чем опасность
Полезно узнать, чем опасно краевое предлежание плаценты. Заболевание сопровождается возникновением рисков и сложных состояний:
Краевое предлежание плаценты по передней стенке становится причиной преждевременных родов.
Нарушение кровообращения, недостаточное поступление кислорода и питательных веществ замедляют рост и развитие ребенка. На таком фоне появляется хроническая гипоксия.
Анемия опасна для беременной, поскольку стабильно чувствуется слабость, головокружение. В тяжелых случаях госпитализация необходима.
Когда и какому врачу обратиться
Данная патология в основном сопровождается одним характерным признаком – кровянистыми выделениями. При этом женщина чувствует себя хорошо, но все же следует немедленно обратиться в женскую консультацию.
Гинеколог должен контролировать состояние и самочувствие женщины, ребенка. При неукоснительном соблюдении рекомендаций специалиста шансы благополучно выносить и родить здорового малыша максимальны.
Диагностика и лечение
При диагностике специалист учитывает жалобы, проявление характерных симптомов. Самым достоверным методом исследований является УЗИ. Определить отклонения можно по наличию крови на нижнем белье, высокому стоянию дна матки, неправильному положению плода, шумы тока крови по сосудам.
При этом влагалищное исследование не выполняют, поскольку оно провоцирует кровотечение или преждевременные роды. Поэтому для подтверждения диагноза проводят УЗИ. Методика позволяет с точностью определить наличие сбоя и его локацию.
Лечение зависит от признаков, срока вынашивания, самочувствия пациентки и малыша. Если диагноз установлен, а кровотечений нет, контроль за самочувствием пациентки проводится в амбулаторных условиях. Госпитализация показана при наличии кровянистых выделений, независимо от их объема.
Будущей маме в таких случаях нужен покой. Необходимо исключить половую жизнь, стрессы, негативные эмоции. Врачи рекомендуют носить бандаж.
Во втором триместре ситуацию можно исправить с помощью специальных упражнений. При выявлении железодефицитной анемии необходимо провести коррекцию питания. В рацион включают продукты, с высоким содержанием железа.
При критических показателях, беременную срочно госпитализируют и назначают медикаментозное лечение. Методы терапии и медикаменты назначают исходя из симптомов и отклонений, сопутствующих патологии.
Краевое предлежание плаценты встречается в период гестации на разных сроках. Для своевременного определения необходимо вовремя становится на учет в женскую консультацию. Состояние должен постоянно контролировать ведущий акушер-гинеколог, поскольку есть риски ухудшения состояния будущей мамы и крохи.
При постановке диагноза, гинеколог обязательно расскажет беременной, что это такое – краевое предлежание плаценты.
Своевременная диагностика, лечение, неукоснительное соблюдение врачебных рекомендаций позволят без осложнений выносить и родить здорового ребенка.
Материал подготовлен
специально для сайта kakrodit.ru
под редакцией врача Павленко М.Л.
Специальность: акушер-гинеколог высшей категории.
Предлежание плаценты
Предлежание плаценты при беременности считается одним из серьезных осложнений во время вынашивания ребеночка и последующих родов.
Дело в том, что ситуация, когда плацента целиком или частично закрывает маточный зев, а это и есть предлежание плаценты, непоправима – медикаментозно такое положение дел исправить нет возможности, хотя всегда остается шанс, что плацента самостоятельно сместиться из нижних отделов матки.
Единственные симптомы, которые могут свидетельствовать о предлежании плаценты при беременности – это безболезненные кровотечения. Возникают они, как правило, ближе ко второй половине беременности на фоне полного благополучия.
Причины предлежания плаценты
Диагностируют предлежание плаценты с помощью УЗИ, и окончательный диагноз может быть поставлен после 24 недель – до этого есть шанс, что плацента самостоятельно изменит положение. Помимо того, что с помощью УЗИ определяется окончательный диагноз «предлежание плаценты», этот метод также дает возможность определить варианты предлежания, размеры и площадь плаценты, степень отслойки.
Причинами для возникновения предлежания плаценты при беременности могут стать изменения слизистой внутренней стенки матки как результат неоднократных абортов, воспалений или половых инфекций, перенесенных до этого осложненных родов.
Расположенность к такой патологии в большей степени присуща и женщинам с деформациями полости матки, обусловленными врожденными аномалиями или же приобретенными (например, как результат миомы матки).
Причиной предлежания плаценты могут стать даже заболевания сердца, печени или почек, сопровождающиеся застойными явлениями в органах малого таза (в том числе, и матки).
Кроме того, в три раза чаще встречается предлежание плаценты у женщин, которые рожают уже не впервые.
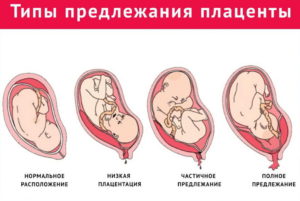
В зависимости от расположения плаценты, различают низкое предлежание (прикрепление) плаценты, полное (центральное) или частичное предлежание (может быть боковым или краевым).
Низкое предлежание плаценты
При нормальном протекании беременности плацента располагается по дну или телу матки, по передней (реже задней) стенке с переходом на стенки боковые. Низкое предлежание плаценты характеризуется ситуацией, когда плацента располагается в непосредственной близости от внутреннего зева шейки матки – на расстоянии 6 см и даже меньше.
Определяют такую патологию чаще всего во втором триместре беременности при проведении очередного УЗИ. Но при этом, если низкое предлежание плаценты таки было диагностировано в этом периоде, существует вероятность, что со временем, по мере развития беременности, плацента примет «нормальное положение».
Условно такое положение вещей называют «миграцией», а перемещение плаценты обуславливается растяжением и вытягиванием тканей матки. Так, по мере развития плода, эластичные ткани нижней части матки постепенно поднимаются кверху.
Вместе с тем, происходит и некоторое перемещение вверх плаценты, за счет чего расположение ее становится нормальным.
Посему, если низкое расположение плаценты было обнаружено во втором триместре беременности, существует достаточно большая вероятность ее перемещения к концу беременности и нормализации ситуации.
Краевое предлежание плаценты
Частичным, или неполным предлежанием плаценты называют такое ее расположение, при котором внутренний зев матки плацентой перекрыт, но не полностью. Одним из видов частичного предлежания плаценты является краевое предлежание плаценты.
При краевом расположении плаценты нижний ее край находится на уровне края внутреннего зева, при этом выходное отверстие матки закрыто тканью плаценты приблизительно на треть.
Обычно диагностируется краевое предлежание плаценты во втором триместре беременности с помощью УЗИ, на фоне жалоб беременной на постоянные кровотечения.
Если таки краевое предлежание плаценты было определено, женщине требуется тщательное медицинское наблюдение и проведение всех необходимых исследований.
По мере необходимости могут назначаться железосодержащие препараты – во избежание кровотечения и развития анемии по причине снижения уровня гемоглобина.
Полное предлежание плаценты (центральное предлежание плаценты)
Полное предлежание плаценты, наверное, наиболее серьезная патология, связанная с неправильным расположением плаценты.
О полном предлежании говорят тогда, когда плацента полностью закрывается внутренний зев, во время влагалищного исследования везде определяется плацентарная ткань, плодные оболочки не прощупываются.
Если к тому же удается установить, что центр плаценты располагается на уровне зева, ставят диагноз «центральное предлежание плаценты».
Частичное предлежание плаценты диагностируется с частотой 70-80% из всего числа предлежаний. В то же время, на полное предлежание приходится в 20-30% случаев, и это, к сожалению, вовсе немалый показатель.
При полном предлежании плаценты женщину, даже при отсутствии кровотечений, обязательно направляют в стационар. Диагностированное центральное предлежание – серьезная патология, при которой беременной должно быть обеспечено постоянное квалифицированное медицинское наблюдение.
Лечение предлежания плаценты
Если было обнаружено предлежание, определятся со схемой лечения и последующими действиями врач будет, исходя из специфики предлежания плаценты. Но, как бы то ни было, в случае, когда у беременной было диагностировано предлежание плаценты, ей потребуется постоянное наблюдение специалистов.
Если кровотечений не наблюдается, наблюдаться будущей маме могут позволить амбулаторно. При этом ей необходимо избегать нагрузок – и физических и эмоциональных, исключить половые контакты, спать не менее 8 часов в сутки и как можно больше гулять.
Понадобится и специальная диета, предполагающая потребление в пищу продуктов, богатых железом, белком и витаминами. Диета необходима для максимального поступления в организм беременной полезных веществ: при предлежании плаценты часть ее не участвует в газообмене, что может спровоцировать гипоксию у плода.
У мамочки тем временем может наблюдаться анемия или пониженное артериальное давление, которые также становятся последствием предлежания плаценты при беременности.
Если же на сроке после 24 недель у беременной наблюдаются периодические кровотечения, ей предложат лечь в стационар, где ей всегда смогут оказать неотложную помощь в случае возможных осложнений. При этом наблюдаться стационарно врачи рекомендуются вплоть до конца беременности.
Если кровотечения незначительные, а самочувствие женщины не ухудшилось, прибегают к консервативным методам лечения: беременной прописывают постельный режим, полный покой, препараты, понижающие тонус матки и улучшающие кровообращение.
В случае обнаружения у будущей мамочки анемии, ей прописывают препараты для повышения уровня гемоглобина, а также средства для общего укрепления организма.
Роды с предлежанием плаценты
Предлежание плаценты при беременности является показанием для проведения родоразрешения путем кесарева сечения, в случае полного предлежания – обязательно, поскольку иные пути родоразрешения невозможны. Если беременность удалось сохранить, то кесарево проводят на сроке 38-39 недель.
При неполном предлежании плаценты возможны и роды естественным путем, но они сопряжены с определенным риском.
Кроме того, для естественных родов при неполном предлежании плаценты обязательными условиями становятся обязательное прекращение кровотечения после вскрытия плодного пузыря, зрелая шейка матки, хорошая родовая деятельность и головное предлежание плода.
В иных случаях, если роды будут протекать естественным путем, существует высокий риск полного отслоения плаценты, что потянет за собой очень сильное кровотечение. А это чревато серьезными осложнениями – вплоть до летального исхода как для матери, так и для ребеночка.
Специально для beremennost.net – Татьяна Аргамакова
Краевое предлежание плаценты: что это значит и как диагностируется
Плацента — орган, который развивается в матке во время беременности. Она питает и защищает ребенка, фильтруя его отходы.
Хорион, предшественник плаценты, образуется на вершине или стороне матки пуповиной. Иногда прикрепление получается внизу маточной полости, что приводит к краевому предлежанию плаценты.
Что такое краевое предлежание хориона или плаценты
Краевое предлежание плаценты — осложнение, которое возникает, когда плацента находится низко в маточной полости и покрывает часть или всю шейку матки, отверстия родового канала.
Неправильное расположение плацентарной поверхности встречается в одной из 200 беременностей. Состояние не считается особо опасным для будущего малыша, если осложнение наблюдается на ранних сроках.
Если такое происходит во время родов, это приводит к осложнениям, которые вредны для матери и ребенка.
Краевое предлежание хориона в первом триместре или плаценты бывает:
- Предельное. Плацентарная поверхность граничит с шейкой маточной полости.
- Частичное. Хорион покрывает только часть шейного отверстия.
- Полное. Плацентарная поверхность полностью покрывает шейку матки.
Точное положение плаценты определяется посредством ультразвуковой диагностики.
Почему возникает патология при беременности
Фактическая причина предлежания плаценты по передней или задней стенке неизвестна. Некоторые факторы повышают вероятность появления этого осложнения. Рассмотрим факторы риска, которые увеличивают шансы развития краевого предлежания:
- Производились операции на матке. Например, кесарево сечение, дилатация, выскабливание, удаление миомы в маточной полости.
- Вторая или последующая беременность.
- Пожилой возраст матери.
- Вынашивание близнецов, тройняшек или более.
Особые симптомы
Признаки и симптомы краевого расположения различаются у каждой беременной. Некоторые не испытывают никаких симптомов. У других появляются предупреждающие знаки:
- Внезапное начало безболезненного влагалищного кровотечения, которое может варьироваться от легкого до тяжелого. Ярко-красное кровотечение встречается чаще.
- Ранние родовые симптомы: регулярные сокращения, боль в животе или пояснице, выделения с характерным запахом.
Беременная должна немедленно позвонить своему врачу, если заметит влагалищное кровотечение во время беременности, независимо от триместра.
https://www.youtube.com/watch?v=QxnAvPp0gEE
Другие симптомы, которые указывают на неправильное предлежание, но обнаруживаются только с помощью ультразвукового сканирования:
- Ребенок находится в ягодичном или поперечном положении, потому что плацента занимает большую часть шейки матки. Это не дает ребенку переместиться вниз
- Матка по размеру больше, чем следует в данном гестационном возрасте.
- Если нет каких-либо симптомов, врач может определить предлежание во время регулярного пренатального сканирования и осмотра.
Как диагностируется
Краевое расположение диагностируется во время дородового осмотра или после возникновения вагинального кровотечения. Большинство случаев выявляются во втором триместре, когда у беременной проходит обычное УЗИ. Диагностические тесты включают:
- Ультразвуковое сканирование. Иногда неправильное расположение выявляется в 12 недель.
- Внешний тактильный осмотр живота гинекологом для определения положения ребенка в утробе.
- В некоторых случаях УЗИ брюшной полости назначается вместе трансвагинальным ультразвуковым исследованием.
- Если врач обнаружит краевое расположение, в дальнейшем противопоказаны любые вагинальные осмотры. Так снижается риск появления кровотечений за исключением случаев, когда срочно требуется кесарево сечение.
Как проходит лечение
Не существует медицинского или хирургического лечения краевого предлежания. Но состояние можно контролировать, тем самым предотвращая кровотечение, последующие дискомфортные ощущения. При беременности с краевым предлежанием учитываются:
- здоровье мамы и малыша;
- положение ребенка;
- расположение плаценты;
- была ли потеря крови;
- гестационный возраст ребенка;
- тип предлежания.
Если у беременной диагностировали краевое предлежание до 20-й недели беременности, это не страшно. Положение плацентарной поверхности меняется с ростом маточной полости.
При диагностике неправильного положения на более поздних стадиях беременности гинеколог-акушер предложит беременной роды через кесарево сечение. Секс при краевом предлежании строго противопоказан.
Меры безопасности для сохранения беременности
Перечисленные ниже меры предосторожности помогут беременной избежать дальнейших осложнений, которые вызваны низким расположением плацентарной поверхности:
- Нужно избегать напряженных занятий: интенсивного кардио или поднятие тяжестей. Рекомендуется умеренные занятия йогой при беременности.
- Запрещается заниматься сексом
- Лучшее положение — лежа в постели.
Меры предосторожности важны, потому что предлежание плаценты приводит к серьезным осложнениям.
Возможные осложнения
К возможным осложнениям при заднем или переднем краевом предлежании относят:
- появление сильного кровотечения;
- маленькая масса тела из-за гипоксии;
- преждевременные роды — до 37-й недели;
- врожденные дефекты;
- замедленный рост ребенка;
- экстренное кесарево сечение;
- гистерэктомия, когда плаценту не удается достать из слизистой оболочки матки;
- плацентарный отросток, когда плацентарная поверхность прикрепляется глубоко в стенку матки;
Невозможно исправить низкое расположение плаценты. Поэтому беременной рекомендуется контролировать свое самочувствие.
Краевое предлежание — серьезное осложнение при беременности, которое нельзя игнорировать. Главное для сохранения беременности контролировать свое самочувствие и соблюдать меры предосторожности.
Чем грозит краевое, полное (центральное) предлежание плаценты и как эта патология беременности отражается на родах
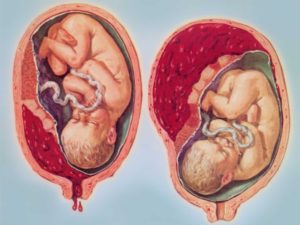
Предлежание плаценты – патология беременности, когда детское место располагается полностью или частично в нижнем маточном сегменте. В норме плацентарная оболочка прикрепляется в верхних отделах тела матки.
Предлежание плаценты при беременности относят к серьезной акушерской патологии, связанной с высокой вероятностью кровотечений.
Что значит предлежание плаценты при беременности
Формирование плаценты начинается тогда, когда эмбрион прикрепляется к маточной стенке, а заканчивается – к двадцатой неделе гестации. При появлении детского места на ее дне, на задней и передней стенках верхнего сегмента, риск осложнений в виде кровотечения во время вынашивания ребенка и родов в случаях нормально протекающей беременности минимален.
Плохо, когда плацента образовалась в нижней части матки, в том числе в шейке и перешейке. Это состояние наблюдается в среднем в пяти случаях на тысячу беременных.
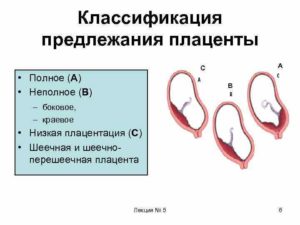
Различают следующие виды предлежания плаценты:
- краевое;
- низкое;
- центральное.
Более простой клинической классификацией является разделение патологии на:
Варианты предлежания плаценты
Краевое на задней, боковой или передней стенке
Краевое предлежание плаценты означает, что детское место находится в нижнем маточном сегменте. При таком расположении оно своим краем доходит до внутреннего зева. В зависимости от местоположения прикрепление можно подразделить на:
- краевое по задней стенке;
- по передней стенке;
- по боковой стенке.
При краевом предлежании плаценты по задней стенке она располагается в соответствующей части матки и лучше защищена от внешних факторов и травм. Оболочки плода находятся низко и могут частично прикрывать зев.
Краевое предлежание плаценты по передней стенке диагностируется при ультразвуковом исследовании, как и все остальные патологические ее расположения, но встречается реже. Достоверность информации, полученной на современных аппаратах УЗИ, составляет 99%.
Боковое предлежание плаценты по правой или левой маточной стенке характеризуется частичным прикрытием внутреннего зева. Во время родов такое состояние можно определить при двухсантиметровом раскрытии, то есть на начальных этапах первого родового периода.
Расположение плаценты
Полное
Полное предлежание плаценты при беременности означает закрытие внутреннего маточного зева. Такое состояние чаще можно встретить у возрастных беременных и у тех, кто рожает повторно. Патология встречается у восьми из десяти тысяч беременных женщин.
Полное предлежание плаценты в первом периоде родов определяется при исследовании через влагалище, где даже при четырех сантиметровом раскрытии оболочки плода прощупать не удается. Чтобы сохранить жизнь мамы и ребенка необходимо родоразрешение при помощи кесарева сечения.
Низкое
Низкое предлежание плаценты – состояние, когда детское место сформировалось в нижней части матки.
Отличием от краевого является то, что при обследовании роженицы через влагалище край детского места определяется от двух до трех сантиметров над внутренним маточным зевом.
Ультразвуковая диагностика низкого предлежания плаценты при беременности помогает вычислить это расстояние еще до родов. Это определяет дальнейшую тактику ведения женщины.
Два варианта низкого расположения плаценты
Неполное (частичное)
Неполное предлежание плаценты подразделяется на:
Внутренний зев в этих случаях перекрыт не весь, либо плацента и вовсе не достает до него, но расположена патологически низко. Эти состояния накладывают отпечаток на ведение беременной и на ее образ жизни. В сравнении с полным предлежанием, частичное встречается чаще и является более благоприятствующим вариантом патологии.
Диагноз правомочно выставлять на сроке 24-26 недель, так как рост матки создает эффект миграции детского места, которое может подняться выше на несколько сантиметров.
При переднем предлежании плаценты такая миграция встречается чаще, так как в этой части матки смещение происходит легче из-за анатомических особенностей.
Однако такое прикрепление связано с большим риском травматической отслойки, ведь детское место в этом случае менее защищено.
Центральное
Центральное предлежание плаценты говорит о том, что внутренний зев закрыт детским местом. Так как плацентарная ткань содержит большое количество кровеносных сосудов для жизнедеятельности будущего малыша и его связи с материнским организмом, нахождение ее в области, откуда должно происходить рождение, небезопасно из-за большой вероятности кровотечения.
Такое состояние осложняет жизнь женщины, которая хочет доносить ребенка. Проявить себя патология может уже в середине гестации. Центральное предлежание плаценты при беременности определяется во время планового ультразвукового обследования. Динамически отследить процесс развития плацентарной ткани можно на регулярных УЗИ, которыми нельзя пренебрегать.
Центральное предлежание плаценты
Клинические симптомы
Основной клинический симптом предлежания плаценты – это кровотечение. Происходит оно из-за того, что детское место начинает отслаиваться от маточной стенки. Это может происходить постепенно или остро на различных сроках.
Все зависит от того, на каком уровне прикреплена плацента. Чем она ниже, тем раньше появятся первые кровяные выделения. В тяжелых случаях они могут начаться уже в первом триместре, то есть до тринадцати недель. Это плохой прогностический признак, ведь такую беременность маловероятно доносить.
Появление кровянистых выделений связано с тем, что ворсинки хориона отрываются от маточной стенки, плохо приспособленной на данном уровне к образованию полноценного детского места. Частичное предлежание плаценты проявляется более поздними кровотечениями различной интенсивности. Они возникают во втором и третьем триместрах.
Отслойка плаценты
При обнаружении по данным ультразвукового исследования патологического положения плаценты, доктора тщательно отслеживают любые изменения, касающиеся матки и плода в ней. Существуют косвенные признаки надвигающегося кровотечения:
- высокое стояние над входом в малый таз той части плода, которая расположена ниже всего;
- аномальное расположение будущего малыша в матке, то есть поперечно или наискосок;
- разгибательные положения головы ребенка;
- задержка развития той или иной системы или всего организма.
Кроме кровотечения, врачи наблюдают за плодом, который в тяжелых случаях испытывает сильный стресс, приводящий к дисстресс-синдрому. Это связано с тем, что малыш не получает в нужной степени через плацентарные сосуды питательные вещества, которые ему жизненно необходимы. Проявлениями дисстресс-синдрома являются:
- отставание в росте и развитии;
- снижение частоты сердечных сокращений;
- изменением активности движений.
Чем грозит
Будущие мамы, несведущие в акушерстве, хотят знать, чем грозит полное предлежание плаценты и какой отпечаток это наложит на их жизнь и физическую активность. Прогноз зависит от срока и степени предлежания.
Раннее начало кровянистых выделений свидетельствует о том, что плацентация произошла по центру, затрагивая внутренний зев. Более трети таких беременностей заканчиваются самопроизвольными абортами.
Если в плацентации участвует шейка матки, то прерывание неизбежно. Из-за массивной кровопотери возникает опасность смертельного исхода для женщины.
Низкое предлежание плаценты при беременности 20 недель уже может проявляться кровотечениями различной интенсивности от кровомазания до обильного истечения крови.
До 20-недельного срока такую патологию по данным ультразвукового обследования можно предполагать у каждой десятой женщины. Но рост матки увеличивает расстояние до внутреннего зева, тем самым избавляя женщину от пугающего диагноза. К концу гестации только у пяти рожениц из тысячи подтверждается низкая плацентация.
Чем грозит низкое предлежание плаценты при беременности, зависит от расстояния до маточного зева, общего состояния здоровья женщины, ее образа жизни. При повторяющихся кровопотерях снижается количество гемоглобина и нарастает анемия, которую сложно купировать в амбулаторных условиях.
Предлежание плаценты по передней стенке опаснее, так детское место и плод более подвержены механическим воздействиям. Любой неосторожный удар животом или падение на него может привести к отслойке плаценты и массивному кровотечению.
Предлежание плаценты по задней стенке безопаснее в плане травматизма, так как плод и его оболочки, включая плацентарную, защищены лучше, находясь в глубине организма. В любом случае охранительный режим при каждом типе предлежания будет не лишним.
Что делать
Диагноз нижнего предлежания плаценты как полного, так и частичного выставляется по данным ультразвукового обследования.
Подозрение на этот грозный процесс является прямым показанием к госпитализации женщины в отделение патологии беременных, где будет осуществляться мониторирование показателей и отслеживаться динамика состояния.
Будущая мама с кровянистыми выделениями должна соблюдать строгий постельный режим.
Проведение исследований через влагалище при жалобах на кровянистые выделения, начиная со второго триместра, проводятся с готовностью в любой момент оказать оперативную помощь беременной.
При кровотечениях любой интенсивности в стационаре после обследования решается вопрос о дальнейшем сохранении беременности. А при доношенной речь идет о родоразрешении путем кесарева сечения.
Если беременность доношена не полностью, определяют уровень зрелости плода и применяют медикаменты, способствующие быстрейшему созреванию легочной системы, чтобы малыш появился на свет жизнеспособным.
Кесарево выполняется в 80% патологической плацентации в среднем на 38 неделе. Будущим матерям следует разъяснить все аспекты такого родоразрешения, как оптимального и безопасного варианта.
https://www.youtube.com/watch?v=olfxHFRP0sI
Женщинам разрешается дохаживать до положенного срока родов, если неполное, то есть низкое или краевое предлежание плаценты при беременности сопровождается:
- длительным бессимптомным периодом;
- поздним началом незначительного кровотечения или кровомазания;
- стабильным состоянием ребенка.
В таком случае родоразрешение проводится естественным путем. Во время такой осложненной беременности строго запрещено поднятие тяжестей, активные занятия спортом, следует избегать ушибов области живота.
Полезны неспешные прогулки на свежем воздухе, дыхательная гимнастика. Особое внимание нужно уделить питанию, содержащему свежие продукты, богатые витаминами и железом.
Выполнение всех врачебных рекомендаций ведет к успешному донашиванию.
Заключение
- Полное, или центральное, и неполное предлежание плаценты повышает вероятность кровотечения в период вынашивания и в родах.
- Такое состояние может привести к смерти будущего малыша или матери при несвоевременном обращении к специалистам.
- В большинстве случаев доктора прибегают к кесареву сечению.
Краевое предлежание плаценты
Плацента берет свое развитие, начиная с первой недели беременности, и полностью формируется в начале второго триместра.
Благодаря ей питается и получает кислород плод, происходит обмен веществ и, если говорить в целом, то плацента обеспечивает благополучное течение беременности.
А потому этот орган очень важен для беременной женщины и любые отклонения в развитии плаценты нужно вовремя отслеживать.
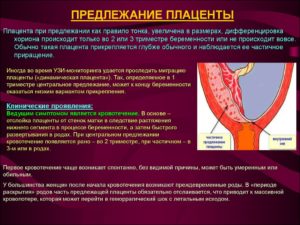
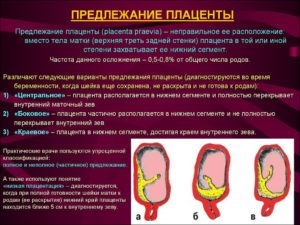
Одним из отклонений является предлежание плаценты, которое представляет собой ее прикрепление к нижнему краю матки по отношению к внутреннему зеву. Краевое предлежание плаценты – это патология, при которой может быть закрыто до 1/3 зева.
Хотя в современном мире количество женщин с подобным осложнением повышается вместе с количеством сделанных абортов, такое осложнение все равно встречается редко. Чаще всего эту патологию у тех женщин, которые рожают повторно.
При этом отмечается довольно высокая смертность плода, примерно от 7 до 20% от общего количества родов.
Причины краевого предлежания плаценты
До сих пор ученые точно не могут выяснить, что влияет на развитие аномалии плаценты. Но в результате долгих наблюдений они выявили возможные причины, разделив их на 2 группы:
— факторы, которые обусловлены особенностью строения плода: сюда входят нарушение имплантации тробофласта и замедленное проявление ферментативного действия, из-за которых плод вовремя не имплантируется в верхний отдел матки и закрепляется внизу;
— факторы, которые зависят от здоровья будущей матери: к примеру, патологическое изменение эндометрия или заболевания половой системы.
Чем опасно краевое предлежание плаценты по задней стенке
Все-таки, более опасным принято считать краевое предлежание плаценты не по задней стенке, а по передней. В этом случае плацента подвергается большим нагрузкам, возрастает риск механического повреждения.
Однако на более позднем сроке есть вероятность возвращения плаценты выше, в правильное положение. Краевое предлежание плаценты по задней стенке менее опасно, так как кесарево сечение чаще всего проходит успешно.
При этой патологии нередко наблюдаются кровотечения, причем повторяющиеся с определенной периодичностью. Кровотечения более вероятны на позднем сроке, но бывает и такое, что они начинаются в первые недели беременности. Нижний сегмент матки во второй половине беременности начинает формироваться, и кровотечения в этот период, а также на последних неделях очень распространены.
Диагностика краевого предлежания плаценты
Считается, что единственным проявлением этой патологии являются начавшиеся кровотечения во втором или третьем триместре, обычно на 27-33 неделе беременности. При этом они необязательно сопровождаются болями.
Кровотечения повторяются то с меньшей, то с большей частотой и интенсивностью, поэтому предугадать их появление заранее невозможно. Краевое предлежание плаценты могут диагностировать и в 20 недель, но только с помощью УЗИ. Врачи проводят обследование родовых путей и вид предлежания.
Женщине будет необходимо сдать кровь и мочу на анализы и пройти осмотр на зеркалах.
Лечение
Как только будущей маме ставят такой диагноз, ей необходимо находиться под тщательным наблюдением врача. Скорее всего, будут проведены дополнительные исследования для определения степени риска. В случае понижения уровня гемоглобина из-за кровотечения назначаются препараты с железом для предотвращения анемии.
При диагностировании предлежания во втором триместре лечение рекомендуют проводить в стационаре: проводят профилактику гипоксии плода, эндометрита.
Женщине выписывают седативные препараты, к примеру, пустырник или экстракт валерианы, назначают постельный режим и гормональные препараты для нормализации маточно-плацентарного кровообращения, укрепления стенок сосудов и повышения свертываемости крови.
Роды
Так как плацента располагается неправильно, родоразрешение в значительной мере затрудняется. Кроме того, риск прерывания беременности из-за возникновения повышенного тонуса матки тоже высок.
Но бывает и так, что женщина с краевым предлежанием плаценты донашивает ребенка до срока и рожает ребенка самостоятельно, естественным путем.
Тогда до начала родов плодный пузырь вскрывают и кровотечение останавливается. Если же наступают какие-либо осложнения или кровотечение не прекращается, проводится оперативное вмешательство.
Своевременное оказание помощи позволяет родам благополучно разрешиться.
После родов, в первую очередь, необходимо восстановить организм: отдыхать, не перенапрягаться, чаще находиться на свежем воздухе, посещать гинеколога.
Рекомендации
- Соблюдайте диету. Продукты, богатые железом (греча, яблоки, индейка, говядина и т.д.) крайне необходимо для беременной с предлежанием плаценты. Также необходимо исключить продукты, провоцирующие запоры, и включить в рацион клетчатку. Для нормального усваивания железа употребляйте белок. Было бы неплохо также принимать поливитаминные препараты. Так вы сумеете снизить риски осложнений до минимума.
- Избегайте физических нагрузок и стрессов. При возникновении кровотечения обязательно обращайтесь в больницу.
- Не будет лишним, если вы заранее найдете родственника, который в случае экстренной сможет сдать кровь для вас.
- Помните, что выносить здорового ребенка при краевом предлежании плаценты возможно, нужно только соблюдать рекомендации врача.
- Профилактикой этой патологии являются уменьшения числа абортов, своевременное лечение воспалений полости матки и гормональных нарушений.
Автор публикации: Анна Куликова
Что такое предлежание плаценты?
Краевое предлежание плаценты — это аномальное прикрепление плаценты, она перекрывает внутренний зев матки. Плацента возникает в организме женщины только во время беременности, за этот период выполняет очень много важных функций, без которых не может развиваться плод.
Она обеспечивает плоду питание, дыхание, выполняет защитную функцию, иммунологическую, а для женщины это важнейший источник гормонов, который помогает выносить и благополучно родить.
В норме при беременности плацента должна быть расположена как минимум на семь сантиметров выше зева, все, что ниже уже считается патологией.
Виды предлежания плаценты
Как и все заболевания, это тоже имеет свою классификацию, а именно: по передней стенке и заднее краевое предлежание плаценты.
Менее благоприятный вариант считается прикрепление по передней стенке, из-за механического повреждения вследствие физической активности женщины.
Но, при таком расположение возможна «миграция плаценты» это означает, что она со временем может переместиться вверх. Краевое предлежание плаценты по задней стенке считается более благоприятным для вынашивания ребенка.
Каковы же причины этого состояния?
Основная причина, это изменения в миометрии, нарушения которого происходят после выскабливаний, абортов, перенесенных инфекций передаваемые половым путем. Многие считают, что деформация матки, вызванная лейомиомами или врожденными патологиями, так же влияет на патологическое прикрепление плаценты. Все эти факторы способствует аномальному прикреплению трофобласта к миометрию.
Диагностика патологии
Симптоматически данная патология чаще проявляется кровянистыми выделениями из влагалищами. Чаще всего эти признаки появляются с 28 недели, именно в этот период беременности повышается активность матки. В третьем триместре появлению крови может способствовать физическая нагрузка, половой акт или после активных движений плода при его неправильном положении.
Какое возникает кровотечение, зависит только от степени повреждения сосудов. Может быть как незначительное кровомазание, так и обильное, которое за собой несет последствия. Кровотечение возникает вследствие того, что происходит активный рост матки, сосуды при таком предлежании плаценты не успевает приспособиться и происходит отслойка плаценты.
Болевой синдром может быть слабо выраженным или совсем отсутствовать.
Диагностика заключается в осмотре гинекологом и УЗИ. При сканировании врач определяет локализацию плаценты и степень перекрытия маточного зева, и конечно состояние ребенка, ведь любой спазм сосудов в плаценте моментально отражается на его состоянии.
Особенности родов
Кровотечение опасно не только для женщины, развитием железодефицитной анемией, но так же и для ребенка. При такой патологии происходит частичное нарушение доступа кислорода к плоду, это приводит к его гипоксии. При длительном течении гипоксии может возникнуть антенатальная гибель плода, или после рождения данное состояние отразиться на физическом и умственном развитии ребенка.
Когда такой диагноз поставлен, и приближается срок родов, каждую женщину интересует, сможет ли она родить сама.
Если нет кровянистых выделений, хорошая родовая деятельность, состояние женщины удовлетворительное то такие роды можно вести через естественные родовые пути, только с ранним вскрытием плодного пузыря.
Но если же, возникли какие либо осложнения то необходимо пересматривать в сторону кесарево сечение.
Профилактика предлежания плаценты
А профилактика очень проста, во время беременности соблюдать все назначения врача, избегать физических нагрузок, правильно питаться.
А тем женщинам, которые только думать о беременности сейчас или позже необходимо всегда помнить, что любые инфекционные заболевания половых путей, инвазивные вмешательства в полость матки, такие как аборты и выскабливания бесследно не проходят, и зачастую проявляются во время беременности.