Эндоцервицит: что это такое
Эндоцервицит шейки матки представляет собой воспалительное заболевание, которое поражает слизистую оболочку цервикального канала.
Как правило, данному заболеванию подвержены женщины репродуктивного возраста (от 20 до 40 лет).
Развитие данного патологического процесса происходит по причине размножения в половых путях патогенной и условно-патогенной микрофлоры, которая способствует развитию специфических воспалительных реакций.
Этиология эндоцервицита
Согласно действующей международной классификации болезней, принято разделять три группы этиологических факторов, влияющих на развитие эндоцервицита:
- воспаление шейки матки;
- гонококковый цервицит;
- хламидиозный цервицит.
Как правило, первый тип заболевания развитие на фоне проведенных акушерских манипуляций (диагностическое выскабливание, медицинский аборт, зондирование шейки матки, разрыв ее стенок и т.д.). Однако эндоцервицит также может развиться не фоне других заболеваний половой системы женщины. К примеру, кольпит, эндометрит и эктопия шейки матки.
Клиническая картина эндоцервицита
Эндоцервицит можно разделить на две формы: острую и хроническую. Первая развивается единожды и исчезает после правильно и своевременного лечения, а вторая характеризуется наличием постоянных обострений.
При остром эндоцервиците женщина может высказывать жалобы на:
- выделения из влагалища слизистого или гнойного характера;
- дискомфорт, зуд и жжение в области наружных половых органов и влагалища.
В редких случаях могут возникать боли тянущего или тупого характера. Наличие другой симптоматики может обуславливаться сопутствующими заболеваниями (уретрит, эндометрит и т.д.).
При хронической форме патологии симптоматика воспалительной реакции отсутствует, что связано с регенерацией поврежденных очагов. Неспецифический эндоцервицит шейки матки характеризуется вышеописанными проявлениями, однако его возбудителем является условно-патогенная флора.
Клинические проявления эндоцервицита всецело зависят от возбудителя и индивидуальных особенностях организма женщины, которые проявляются реактивностью ее иммунной системы. Нередко симптоматика заболевания стерта даже в острый период эндоцервицита. Напротив, выраженная клиническая картина присуща заболеванию с гонорейной этиологией.
Главное, что должна помнить каждая женщина, – не выявленный или своевременно не выделенный эндоцервицит переходит в хроническую форму.
Продолжительное течение заболевания обуславливается повторным заражением (реинфекцией) организма при ослаблении иммунной реакции (к примеру, при сопутствующих патологиях мочеполовой системы или развитии ОРВИ).
При проведении осмотра в зеркалах с использованием кольпоскопа можно выявить гиперемию (покраснение слизистой) вокруг зева канала шейки матки, наличие обильных слизисто-гнойных выделений и эрозированную поверхность (у меньшинства пациенток).
Хронический эндоцервицит шейки матки проявляется в виде мутно-слизистых или слизисто-гнойных выделений. Достаточно часто наблюдается псевдоэрозия.
Осложнения эндоцервицита
На протяжении длительного времени цервицит может не проявляться в виде негативной симптоматики. Однако наличие хронической формы патологии неуклонно приводит к нарушению дифференцировки и состоятельности эпителия шеечного канала. Именно эти нарушения являются своеобразной предпосылкой к развитию эрозии шейки матки и дисплазии в будущем.
Наличие продолжительного воспалительного процесса в области цервикального канала приводит к качественному и количественному нарушению состава шеечной слизи, что может стать причиной бесплодия.
Также при эндоцервиците может развиваться сужение канала шейки матки и его непроходимость. При отсутствии необходимой тактики лечения эндоцервицит может распространиться на вышележащие структуры и привести к развитию эндометрита и аднексита.
Наиболее грозными осложнениями являются эрозии, невозможность женщины выносить ребенка или попросту дать старт беременности.
Диагностика эндоцервицита
После сбора жалоб и анамнеза выполняется бимануальное обследование женщины. При осмотре в зеркалах можно выявить нарушения в слизистой оболочке влагалища и состоянии наружного зева шеечного канала. Отделяемое из наружного зева берется для выполнения дальнейшей диагностики.
После проведенного обследования выполняется микроскопия мазка, которая может предоставить информацию о наличии воспалительной реакции (по количеству лейкоцитов, которые обнаруживаются в поле зрения) и наличию патогенной флоры. При осмотре мазка в световом микроскопе можно увидеть различных возбудителей эндоцервицита.
Для проведения более тщательной диагностики используется бактериологический посев для выявления других бактерий и оценки чувствительности к антибактериальной терапии.
Особенности лечения эндоцервицита
Курс терапевтического лечения подбирается непосредственно во время диагностики и составляется строго гинекологом в индивидуальном порядке. Именно такой подход поможет одновременно воздействовать на очаг поражения и выявлять возбудителя. После проведения бактериологического исследования женщине назначается наиболее эффективный антибактериальный препарат.
Помимо этого женщинам, страдающим от эндоцервицита, назначаются средства с местным действием. К примеру, суппозитории и таблетированные средства, которые вводятся внутрь влагалища. Лекарственные препараты, обладающие широким спектром действия, используются чаще всего.
К этой группе лекарственных средств можно отнести Гиналгин, Тержинан, Бетадин и т.д. После завершения курса лекарственной терапии женщина на протяжении определенного периода должна будет использовать противогрибковые средства, и способствовать заселению влагалищной флоры, т.к.
ее уничтожение является побочным действием антибиотиков.
Последним этапом терапии является подбор иммуномодулирующих средств. Именно эффект этих лекарственных средств борется за предотвращение рецидивов заболевания. К наиболее действенным относятся Левамизол, Тимолин, Интерферон и т.д.
Профилактика эндоцервицита
Исходя из того, что основной причиной развития эндоцервицита являются заболевания, передающиеся половым путем, то для профилактики нужно позаботиться о безопасном сексе. Это достаточно просто, стоит лишь соблюдать несколько простых правил:
- постоянно использовать барьерные контрацептивы при случайных половых актах;
- отказываться от презерватива лишь при связи с постоянным партнером;
- избегать полового акта с мужчинами, у которых имеются какие-либо покраснения или выделения из уретры.
При идеальном стечении обстоятельств, женщина, которая решается заняться сексом с новым партнером, должна пройти гинекологическое исследование и поспособствовать прохождению тестирования своего партнера на ЗППП.
Главное – помнить, что своевременное обращение за медицинской помощью способно скорректировать ситуации при спонтанном незащищенном сексе. В течение 1-2 суток можно использовать специальные методы лечения, которые предотвращают заражение женщины.
Для динамического наблюдения за состоянием репродуктивной системы женщины она должна посещать кабинет гинеколога не реже, чем раз в 6 месяцев. При отсутствии постоянного полового партнера обследоваться нужно не реже 1 раза в 2 месяца. Важным аспектом предотвращения эндоцервицита является своевременное лечение молочницы!
Эндоцервицит представляет собой достаточно грозное заболевание, основной особенностью которого является латентность течения и возможность развития грозных осложнений.
Воспалительный процесс может распространяться за пределы своего первичного очага восходящим путем и поражать брюшину, эндометрий и придатки матки.
Именно для предотвращения распространения патологического процесса нужно своевременно проходить профилактический осмотр у гинеколога и придерживаться плана назначенной терапии.
: как правильно подготовиться к УЗИ обследованию
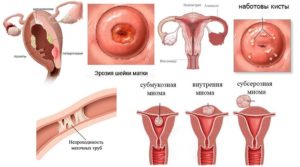
Миома матки и эндоцервицит
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП.
Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса.
Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин.
При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.
), а также повышением распространенности иммунных и гормональных расстройств.
Эндоцервицит
Причины эндоцервицита
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами.
Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.
), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Патогенез
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет.
Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию.
На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита:
По течению:
- Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
- Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
- Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
- Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
- Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
- Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
Заболевание не имеет специфической симптоматики. Признаков общей интоксикации (слабости, повышения температуры) обычно нет. Основное нарушение при остром цервиците — изменение количества и характера выделений. В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими.
В зависимости от возбудителя выделения могут приобрести неприятный запах. Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта.
При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Эндоцервицит, причины заболевания, симптомы, анонимное лечение, прием врача — «МеседКлиник»
Эндоцервицит — воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП.
Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса.
Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза.
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами. В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
• Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
• Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
• Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
• Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
• Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
• Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
• Беспорядочная половая жизнь без использования барьерных контрацептивов.
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала.
При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет.
Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию. При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса.
В практической гинекологии различают следующие виды эндоцервицита:
По течению:
• Острый: с четким началом, выраженной симптоматикой и видимыми воспалительными изменения, выявляемыми при гинекологическом осмотре;
• Хронический: со стертой клинической картиной, незначительными выделениями и небольшой отечностью шейки матки при осмотре.
По распространенности процесса:
• Очаговый (макулезный): с отдельными участками воспаления в цервикальном канале;
• Диффузный: с вовлечением в воспалительный процесс всего эндоцервикса.
По типу возбудителя:
• Неспецифический: вызванный условно-патогенной микрофлорой (чаще всего влагалищной);
• Специфический: являющийся результатом заражения инфекциями, передающимися половым путем (ИППП).
Отдельным видом заболевания является атрофический эндоцервицит, который наблюдается в климактерическом периоде и проявляется, кроме воспаления, истончением слизистой цервикального канала.
Симптомы эндоцервицита
В начале заболевания бели выделяются обильно, мутнеют, белеют, желтеют, становятся жидкими или тягучими.
В зависимости от возбудителя выделения могут приобрести неприятный запах.
Иногда женщина ощущает дискомфорт в малом тазу, незначительные либо умеренные боли в нижней части живота или спины, наблюдаемые в покое или во время полового акта.
При сопутствующем вульвовагините могут беспокоить жжение, зуд и покраснение наружных половых органов.
Более острая картина наблюдается при некоторых видах специфического эндоцервицита. Воспалительная реакция особенно выражена при гонорейном поражении эндоцервикса, сопровождающемся формированием множественных перигландулярных инфильтратов и микроабсцессов.
Возможные осложнения
• Эрозия шейки матки; • Распространение инфекции по восходящим путям на тело матки и придатки; • Образование спаек в малом тазу; • Рак шейки матки.
Диагностика
Пациенткам с подозрением на воспалительное поражение эндоцервикса рекомендованы:
• Гинекологический осмотр (в зеркалах). Выявляет отечность и гиперемию в области наружного отверстия канала шейки матки, наличие точечных (петехиальных) кровоизлияний, обильные выделения, в более тяжелых случаях — эрозированную поверхность;
• Расширенная кольпоскопия.
Позволяет рассмотреть расширенные сосуды, которые распространяются из канала шейки матки, уточнить данные визуального осмотра; • Микроскопия цервикального мазка. В препарате обычно содержится много (до 50 и больше) лейкоцитов и могут быть выявлены возбудители эндоцервицита; • Цитологическое исследование.
Позволяет провести оценку структуры и уровня клеточного повреждения тканей, эффективности терапии в динамике; • Биопсия шейки матки. Гистологический анализ биоптата направлен на исключение малигнизации воспалительного процесса; • Бактериологический посев цервикального мазка.
Проводится для выявления не только конкретного микроорганизма, но и его чувствительности к антибактериальным препаратам; • Специальная лабораторная диагностика (ПЦР, ИФА, IST и др.). Необходима для обнаружения специфических инфекционных возбудителей;
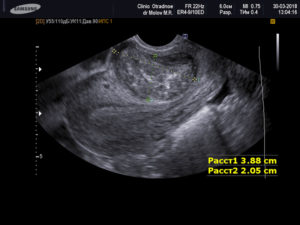
• УЗИ органов малого таза.
Подтверждает деформацию шейки матки, увеличение размеров и толщины, наличие гипоэхогенных включений (наботовых кист), а также позволяет исключить сочетанный онкопроцесс.
Лечение эндоцервицита
Целями терапии являются купирование воспаления, уменьшение или устранение действия предрасполагающих факторов и лечение сопутствующей патологии.
Кроме лекарственных препаратов, направленных на непосредственные причины возникновения эндоцервицита, комплексное лечение включает другие методы терапии.
Так, с целью ускорения выздоровления и снижения вероятности осложнений пациентке могут быть назначены:
• Иммунотерапия для повышения общей и местной сопротивляемости различным возбудителям, нормализации иммунного ответа;
• Физиотерапия для улучшения восстановительных процессов и усиления противовоспалительного эффекта специальных препаратов.
При остром эндоцервиците особо эффективны УВЧ области матки и УФО трусиковой зоны (по Желоковцеву); при хроническом — ДМВ, низко- и высокочастотная магнитотерапия, диадинамические токи, магний-электрофорез зоны матки, дарсонвализация с использованием вагинального электрода, влагалищное лечение лазером и грязевые тампоны.
Профилактика
Для профилактики эффективны соблюдение личной гигиены, использование презервативов во время секса, упорядоченная половая жизнь, отказ от половых контактов во время месячных, проведение внутриматочных вмешательств строго по показаниям.
Лечение и анализы АНОНИМНО!
Эндоцервицит и миома матки — Миома матки
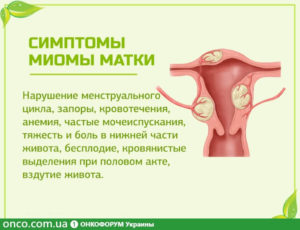
Воспалительные процессы в матке и ее частях – распространенное явление, с которым гинекологи сталкиваются регулярно.
Процесс вызывается патогенными микроорганизмами, попадающими на слизистую, и в условиях слабого иммунитета, начинают на ней активную жизнедеятельность, вызывая патологический процесс.
Лечится любая такая болезнь антибиотиками, при этом, требует незамедлительной терапии, так как способна вести к тяжелым последствиям для всего организма. Одно из таких заболеваний – эндоцервицит шейки матки, причины возникновения и особенности протекания которого рассмотрены в данном материале.
Определение
Эндоцервицит – это специфическая разновидность цервицита. Что это такое? Цервицит – это воспалительный процесс на шейке матки, вызванный болезнетворными организмами.
Эндоцервицитом называется воспалительный процесс, который также локализован на шейке матки, но не на внешней ее стороне, а на внутренней, то есть в цервикальном канале.
Он получил свое название потому, что слизистая, выстилающая этот канал, называется эндоцервиксом, и именно она воспаляется при данном заболевании.
Это явление настолько распространенное, что ему присвоен код по Международной классификации болезней (МКБ 10). Это код N-72.
Данное заболевание различно классифицируется. Связано это с тем, что оно может вызываться различными возбудителями. Потому именно такая классификация (по возбудителю) получила наиболее широкое распространение. Кроме того, именно она имеет важное прикладное значение, то есть играет большую роль при назначении лечения.
Это связано с тем, что различные возбудители чувствительны (или нечувствительны) к различным препаратам или группам антибиотиков.
Потому, зная возбудителя заболевания, можно назначить наиболее действенный и эффективный препарат, не оказывающий негативного влияния на остальные органы и системы организма (или оказывающий, но минимальное).
Гонококковый
Довольно распространенная форма заболевания. Он вызывается попаданием на слизистую гонококка. Отличительными чертами является достаточно быстрое развитие инфекции.
А также ее довольно острая симптоматика. Такое тип заболевания редко протекает в хронической форме, обычно, имеет склонность к острому протеканию.
Можно успешно лечить эндоцервицит такого типа некоторыми группами антибиотиков.
Относительная успешность лечения такой формы заболевания (по сравнению с другими формами) заключается в том, что в настоящее время реализуется большое количество препаратов, эффективных против данного типа возбудителя.
Хламидиозный
Такой тип заболевания у женщин вызывается хламидиями, таким образом, он имеет место почти всегда, когда в острой или хронической стадии у пациентки протекает хламидиоз. При таком возбудителе он наиболее часто может протекать в хронической или скрытой форме. При этом, скрытое течение может сменяться периодическими обострениями, после которых болезнь снова уходит в стадию ремиссии.
Лечение эндоцервицита такого типа достаточно своеобразно потому, что хламидии – это микроорганизмы, а не бактерии. Таким образом, они не чувствительны к большинству антибиотиков широкого спектра действия. Приходится назначать один из немногочисленных препаратов такой группы, эффективный им против микроорганизмов.
Воспаление шейки матки
Отдельно можно выделить состояние, при котором происходит воспаление не только цервикального канала, но и шейки матки (ее наружной стороны). Это достаточно часто явление и нередко экзо- и эндоцервицит протекают совместно, или одно из этих заболеваний вызывает другое. Причем, избежать такого протекания достаточно сложно.
Относительное преимущество такой формы протекания в том, что его легче диагностировать. Так как, чаще всего, признаки поражения слизистой шейки матки видны даже при плановом гинекологическом осмотре с применением зеркал.
Формы
Выделяется три основные формы протекания данного явления. Они зависят от возбудителя (каждый имеет большую склонность к тому или иному типу протекания), от иммунитета (и того, насколько организм способен подавлять поражение своими силами), от проводимой терапии и некоторых других факторов.
Хроническая
Хронический эндоцервицит, обычно, развивается в случаях, когда собственный иммунитет может частично подавлять патологическую деятельность организмов, а также тогда, когда было проведено недостаточное лечение, в результате чего инфекция была подавлена лишь частично. Для такой формы характерно полное отсутствие симптомов или их слабая выраженность, и достаточно длительное протекание.
Острая
Такая форма характерная тем, что наблюдаются достаточно сильно выраженные признаки эндоцервицита, симптоматика более или менее острая. Такое протекание наблюдается в течение 1-3 недель после заражения. После этого, даже без лечения, она стихает и переходит постепенно в хроническую стадию.
Подострая
Такая форма считается промежуточной между острой и хронической. Тогда как хроническая не проявляется вообще никак, а острая имеет выраженную симптоматику, подострая – это стадия угасания симптомов. В этой форме протекания заболевание проявляется характерной, но мало выраженной симптоматикой. Обычно, подострый эндоцервицит является переходной стадией от острого процесса к хроническому.
Причины
Эндоцервицит шейки матки может иметь различные причины. Но обобщенно можно сказать, что он всегда развивается тогда, когда на слизистую оболочку (эндоцервикс) попадает болезнетворный микроорганизм.
Если иммунитет тканевый и общий органический достаточно слаб, то он не может противостоять негативному влиянию возбудителя. Тот начинает активно размножаться, распространяться на все большие и большие площади.
И со временем его деятельность вызывает воспалительный процесс, который в свою очередь провоцирует появление неприятной симптоматики.
К группам риска относятся следующие женщины:
- Пренебрегающие средствами барьерной контрацепции;
- Перенесшие или имеющие в настоящий момент ЗППП;
- Те, кому не удается в должной степени соблюдать гигиену;
- Те, кто имеют хронический воспалительный или инфекционный процесс в органах репродуктивной системы (так как это снижает местный иммунитет);
- Те, кто недавно перенесли заболевание этих органов, роды, аборты, хирургическое вмешательство (те же причины).
Экзо- и эндоцервицит развиваются в результате одних и тех же возбудителей, зачастую. Так как зоны поражения при этих заболеваний располагаются рядом, обычно, наблюдается совместное протекание этих явлений.
Симптомы
Как же проявляется заболевание? Характерно появление следующей симптоматики:
- Повышение температуры тела при остром процессе до 38 градусов, при хроническом – до 37,5;
- Общие признаки интоксикации и воспалительного процесса – вялость, сонливость, слабость, бледность;
- Боли в нижней части живота;
- Дискомфорт и боль при половом акте;
- Нехарактерные выделения, гнойные или серозные;
- Нарушение оттока крови во время менструаций.
Симптомы будут выраженными и характерными в острой стадии, стертыми и нехарактерными – в подострой, и могут отсутствовать вовсе – в хронической.
Постановка диагноза
Диагностика заболевания проводится с применением следующих методов:
- Общий анализ крови и биохимия;
- Цитограммаэндоцервицита, помогающая установить возбудителя;
- УЗИ (зачастую, хотя и не всегда, имеются эхопризнакиэндоцервицита);
- Гинекологический осмотр с зеркалами;
- Кольпоскопия (как выглядит поражение в этом случае показано на фото).
После этих исследований можно подтвердить или опровергнуть диагноз.
Лечение
Как лечить заболевание? Делается это антибиотиками. Если воспаление вызвано микроорганизмами, тио традиционно назначается Метронидазол. Если же его спровоцировали бактерии, то врач прописывает препараты широкого спектра действия – Амоксиклав, Азитромицин; Цефтриаксон, Ципрофлоксацин. Они назначаются курсом от 5 до 14 дней в дозировках, зависящих от веса пациентки.
Дополнительно проводится укрепление иммунитета препаратами типа Ликопида, витаминотерапия (с упором на А, С, Е и группу В), противовоспалительная терапия средствами типа Диклофенака и Ибупрофена. Чем лечить болезнь в конкретном случае? На этот вопрос может ответить только специалист.
В некоторых случаях, можно проводить лечение эндоцервицита народными средствами.
Последствия
При отсутствии лечения такой процесс может привести к:
- Абсцессу;
- Сепсису;
- Перитониту;
- Бесплодию;
- Распространению инфекции в матку и на соседние органы.
Однако, своевременная терапия почти всегда помогает избежать таких последствий.
Влияние на беременность
Нажимая кнопку «Отправить», вы принимаете условия политики конфиденциальности и даете свое согласие на обработку персональных данных на условиях и для целей, указанных в нём.
Использованные источники: vashamatka.ru
Миома матки больших размеров. Хронический эндоцервицит. Ожирение II стадии (стр. 1 из 2)
Министерство здравоохранения Республики Беларусь
Витебский государственный медицинский университет
Стационарного больного
Миома матки больших размеров. Хронический эндоцервицит.
ст-ка 5 курса 12 группы
г.Витебск 2004 г
Группа крови III (В)
Резус принадлежность Rh «+»
Дата и час поступления в стационар 15.IV.04 10 40 — 11 40
Карта № 659
Эндоцервицит
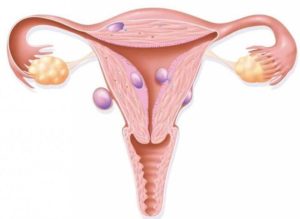
Эндоцервицит — это воспаление слизистой цервикального канала, вызванное условно-патогенной микрофлорой или возбудителями ИППП.
Основным клиническим проявлением заболевания являются обильные влагалищные выделения, которые могут сочетаться с болью внизу живота и спины, возникающими в покое или во время секса.
Для диагностики используют осмотр в зеркалах, исследования цервикального мазка, расширенную кольпоскопию, УЗИ органов малого таза. Этиопатогенетическое лечение основано на использовании противомикробных препаратов и средств, нормализующих микрофлору влагалища, иммунитет и гормональный фон.
Эндоцервицит — одно из наиболее распространенных гинекологических заболеваний, выявляемых у пациенток репродуктивного возраста (от 20 до 40 лет). Согласно статистическим данным (PubMed, 2012 г.), воспаление слизистой цервикального канала хотя бы раз в жизни наблюдалось у половины женщин.
При этом более чем у 2/3 пациенток воспалительный процесс является неспецифическим. Высокий уровень заболеваемости цервицитом связан с общей тенденцией к росту частоты воспаления женских половых органов (кольпита, эндометрита и т. п.
), а также повышением распространенности иммунных и гормональных расстройств.
Эндоцервицит
Основная причина воспаления эндоцервикса — поражение слизистой оболочки цервикального канала различными инфекционными агентами.
Возбудителями воспаления служат как условно-патогенные микроорганизмы (коринебактерии, стафилококки, стрептококки, бактероиды, кишечная палочка и т. п.
), так и агенты ИППП (вирусы генитального герпеса, хламидии, трихомонады, уреа- и микоплазмы, гонококки и пр.). В развитии эндоцервицита не меньшую роль, чем инфекция, играют предрасполагающие факторы:
- Воспалительные процессы в органах малого таза — вульвовагиниты, эндометрит, аднексит, цистит.
- Травматическое повреждение цервикального канала во время инвазивных диагностических процедур, искусственного прерывания беременности, родов.
- Аллергические реакции или раздражение эндоцервикса из-за установленной ВМС, использования химических спермицидов, презервативов из некачественного латекса, цервикальных колпачков и диафрагм, спринцевания кислотами.
- Атрофические изменения из-за снижения уровня эстрогенов при климаксе.
- Нарушение расположения внутренних женских половых органов при опущении влагалища и шейки матки.
- Общее ослабление иммунитета на фоне соматических, инфекционных, эндокринных заболеваний, при употреблении иммуносупрессивных препаратов.
- Беспорядочная половая жизнь без использования барьерных контрацептивов.
Основа развития эндоцервицита — поэтапное воспаление. Сначала микроорганизмы проникают в ветвящиеся крипты цервикального канала. При этом повреждается и отслаивается цилиндрический эпителий, обнажается базальная мембрана, из желез выделяется слизистый секрет.
Ткани разрыхляются, активизируются макрофаги, лимфоциты, фибробласты и другие клетки, обеспечивающие иммунный ответ и регенерацию.
На завершающем этапе ткани восстанавливаются, однако при этом вследствие перекрытия устьев цервикальных желез в ряде случаев формируются наботовы кисты.
Поскольку шейка матки составляет единую анатомо-физиологическую систему с влагалищем, аналогичные процессы могут происходить в слизистой вагины и влагалищной части шейки матки (экзоцервиксе). При хроническом течении эндоцервицита возможна метаплазия эпителия с частичным замещением цилиндрических клеток плоскими.
Классификация заболевания основана на особенностях течения, выраженности клинических проявлений, степени распространения процесса и типе возбудителя, вызвавшем воспаление эндоцервикса. В практической гинекологии различают следующие виды эндоцервицита: