Лечение экзоцервицита шейки матки — клиника Семейный доктор
Клиника «Семейный доктор»
- >
- Направления >
- Взрослые >
- Прием гинеколога >
- Лечение экзоцервицита
Экзоцервицит — воспалительное заболевание наружной поверхности шейки матки. Патологический процесс распространяется на участок шейки, выступающий в полость влагалища и заметный врачу при обычном гинекологическом осмотре с помощью зеркал. В большинстве случаев наблюдается вовлечение в воспалительный процесс и слизистых оболочек влагалища — вагинит.
Причины экзоцервицита
Воспаление развивается в результате попадания патогенной флоры в половые пути или размножения условно-патогенной флоры.
Слизистая оболочка шейки матки в здоровом состоянии устойчива к микроорганизмам, поэтому зачастую для развития воспаления «необходимы» некоторые условия, ослабляющие естественные защиты:
- Сопутствующие воспалительные заболевания органов мочеполовой системы (вагинит, аднексит, уретрит и др.)
- Эрозия шейки матки
- ИППП
- Механические повреждения (аборты, травматичные роды, спринцевания и др.)
- Химические воздействия — например, контрацептивы-спермициды, гигиенические средства, на которые может возникнуть аллергическая реакция
- Дисбиоз/дисбактериоз влагалища — пониженное содержание лактобактерий в составе флоры, изменение нормального уровня кислотности
- Частая смена половых партнеров при отсутствии барьерной защиты от инфекций
- Изменения уровня гормонов, особенно — эстрогенов
- Ослабление механизмов иммунной защиты
- Опущение и выпадение половых органов
К общим признакам болезни относят:
- Дискомфорт в области влагалища;
- Обильные выделения нетипичного характера (они могут быть в виде белей, гнойного секрета в зависимости от того, какие микроорганизмы вызвали воспалительную реакцию);
- Болезненность при мочеиспускании, половом акте;
- Появление сукровичных выделений в том случае, если имеют место небольшие точечные изъязвления слизистой (могут появляться после врачебного осмотра, пользования гигиеническими средствами, спринцевания и других воздействий на рыхлые ткани);
- Редко — повышение температуры тела, недомогание, боли в нижних отделах.
Существует несколько форм заболевания, которые связаны с возбудителем инфекции:
- Острая — чаще формируется в результате специфической инфекции (попадания в половые пути патогенных микроорганизмов: гонококков, трихомонад и др.);
- Подострая— отличается слабовыраженными признаками, часто появляется в результате инфицирования хламидиями;
- Хроническая — в большинстве случаев не проявляет себя, могут возникать периодические обострения с появлением типичных симптомов (характерна для вирусного поражения, активации условно-патогенной флоры.
Экзоцервицит развивается последовательно, в несколько стадий: повреждение тканей, выделение большого количества секрета железами, образование новых клеток. На первой стадии болезнетворные микроорганизмы проникают в клетки слизистой оболочки, разрушают их. Ткани становятся более рыхлыми. После активируются железы, что является механизмом очищения организма от инфекции. На следующей стадии инфекция проникает под поверхностные слои эпителия слизистой, поврежденные на первом этапе ткани активно регенерируются. Однако заживление может происходить некорректно, новые клетки нередко перекрывают выходные отверстия желез шейки, образующийся секрет не получает выхода и скапливается внутри. В результате формируются кисты.
Диагностика экзоцервицита
Воспалительный процесс на шейке матки визуализируется при обычном осмотре врачом. Однако изменения тканей очень часто сочетаются с другими сопутствующими инфекционно-воспалительными патологиями, поэтому требуется детальное исследование — кольпоскопия. Также обязательно проводится цитограмма — врач берет мазок на онкоцитологию.
Этот анализ позволяет исследовать клеточный состав участка шейки, определить наличие воспалительного процесса. Бакпосев и обследование на ИППП методом ПЦР позволяет идентифицировать возбудителя заболевания, а значит, назначить верное лечение, с учетом чувствиьельности к антибактериальным препаратам.
Помимо основного комплекса диагностических мер могут потребоваться также:
- Анализы крови на ВИЧ, иные инфекции;
- УЗИ для оценки состояния шейки матки, органов малого таза (например, выявление кист эндоцервикса и пр.);
- Общие лабораторные анализы (в случае гнойного воспаления, осложненного другими патологиями, общего плохого самочувствия пациентки)
- Обследование на наличие антител к возбудителям заболевания (например, к хламидиям).
Лечение экзоцервицита шейки матки имеет две основные цели: 1. Устранение инфекции.
По результатам бактериологических лабораторных анализов врач назначает антибактериальную терапию: применяются антибиотики системного действия, антисептические средства. 2. Восстановление нормальной структуры слизистой, нормальной микрофлоры. Это обеспечивается использованием средств, усиливающих регенерацию тканей, нормализующих флору влагалища.
Врач обязательно учитывает причины появления заболевания, в некоторых случаях терапия проводится одновременно с корректирующими мерами: приемом гормональных средств для нормализации эндокринных процессов, использованием иммуномодуляторов и общеукрепляющих препаратов, витаминов, минералов.
Хирургическое лечение может потребоваться только в том случае, если имеют место последствия длительного воспаления шейки матки. Однако, оно проводится только после снятия острых симптомов. Упорное течение хронической формы заболевания может потребовать применения физиотерапевтических процедур: электрофореза, при котором электрод вводится во влагалище.
Выбор препарата для физиотерапии определяется индивидуальными особенностями течения заболевания и наличия противопоказаний. Важно соблюдать рекомендации врача во время лечения: проходить терапию одновременно с супругом/партнером, если причиной служит инфекция, передаваемая половым путем. Также следует воздерживаться от интимных контактов, посещения бань, бассейна, приема лежачих ванн.
Профилактика заболевания состоит в основном в регулярных визитах к врачу-гинекологу. Важно правильно подобрать средства контрацепции или ответственно подходить к планированию беременности, соблюдать гигиену и своевременно корректировать состояние при хронических эндокринных и прочих заболеваниях.
Получить консультацию опытного специалиста, пройти все необходимые обследования и лечение вы можете, записавшись в клинику «Семейный доктор». Наши квалифицированные гинекологи готовы оказать помощь в лечении деликатных заболеваний, а современное оснащение позволит пройти все процедуры в одном месте в короткое время.
Консультации и приемы в клинике проводятся по предварительной записи. Мы работаем в выходные и праздничные дни. Запись на прием по телефону контакт-центра +7 (495) 775 75 66, через форму on-line записи и в регистратуре клиники.
Стоимость
| Прием амбулаторный (осмотр, консультация) врача-акушера-гинеколога, первичный | 2200 | от 1650 |
| Прием амбулаторный (осмотр, консультация) врача-акушера-гинеколога к.м.н., первичный | 2600 | от 1950 |
| Прием амбулаторный (осмотр, консультация) ведущего врача акушера-гинеколога, первичный | 2900 | от 2175 |
| Комплекс ПЦР-20 | 3520 | от 3520 |
| УЗИ органов малого таза, трансвагинально (ТВУЗИ) у женщин | 1950 | от 1463 |
наверх
цервицит лечение препараты недорогие но эффективные
Здравствуйте, дорогие читатели блога «Медицина и здоровье». Сегодняшняя статья посвящена женщинам — цервицит: лечение, препараты. К гинекологу обратилась женщина: «Доктор при осмотре поставил диагноз: цервицит. Чем он грозит? Нахожусь в состоянии шока, потому что меня ничего не беспокоит. Можно ли с таким диагнозом забеременеть?».
Что это такое цервицит, причины
Женская половая система устроена сложно и тонко. И если один из ее компонентов дает сбой, возникают патологические процессы. Так происходит и при цервиците — воспалении, которое развивается на слизистой оболочке шейки матки и требует незамедлительного лечения.
На шейку матки возложена функция барьера, задача которого не допустить распространение инфекции восходящим путем в матку и придатки. Если ее защитная функция нарушена, то болезнетворные микроорганизмы провоцируют развитие цервицита.
Основные причины недуга — это бактерии, вирусы и простейшие: гонококк, стрептококки, стафилококки, хламидии, трихомонады, вирус генитального герпеса, вирус папилломы человека, микоплазмы, микобактерии туберкулеза, грибок кандида.
Из всех перечисленных бактерий только гонококк обладает достаточной агрессивностью, чтобы проникнуть в шейку матки и вызвать в ней воспаление. Другим возбудителям для этого необходимы факторы, подрывающие иммунную систему и снижающие защиту.
Инфекция может проникнуть во время абортов, родов, медицинских диагностических процедур, введения внутриматочной спирали, из-за аллергической реакции на контрацептивы и средства личной гигиены.
Цервицит часто сочетается и с иными гинекологическими заболеваниями, например, с вагинитом, который способен возникнуть до воспаления шейки матки либо одновременно с ним.
Заболеванием чаще всего страдают дамы детородного возраста.
На их долю приходится около 70% случаев, в то время как в период менопаузы и после нее заболеть этим недугом рискуют только 30% женского населения.
Цервицит шейки матки код по мкб 10
Во всей мировой медицине существует Международная Классификация Болезней, в настоящее время действует 10-е издание. Эта классификация предусматривает кодировку и шифрование различных заболеваний по разделам классов, блоков и подпунктов.
Таким образом любое заболевание имеет свой класс. Цервицит шейки матки после детального обсуждения в январе 2007 года получил код по МКБ 10 N72.
Симптомы цервицита у женщин
Боли внизу живота при воспалении шейки матки
Симптомы заболевания — тянущие боли разной степени интенсивности в нижней области живота (как при менструации), в том числе и во время мочеиспускания, при совершении полового акта, а также гнойные или слизистые выделения.
Если заболевание протекает без симптомов, то обнаружить его можно только во время профилактического гинекологического осмотра. В зависимости от возбудителя, симптомы воспаления проявляются по-разному.
Когда цервицит возник из-за гонореи, то протекает остро, с ярко выраженной симптоматикой. Болезнь, причиной которой стал хламидиоз, может не иметь явных признаков.
Трихомонады вызывают воспалительные процессы в шейке матки в виде мелких кровоизлияний, а при взятии мазка на анализ в нем могут обнаруживаться даже атипичные клетки. При герпетическом цервиците вход в матку покрывается многочисленными язвочками.
По течению заболевания цервицит разделяют на острую и хроническую формы. Для острого цервцита характерны все вышеописанные симптомы. Помимо этого, при осмотре специалистом обнаруживаются небольшие кровоизлияния и язвочки на слизистой.
Если острое воспаление шейки матки не было выявлено своевременно или его неправильно лечили, то со временем оно переходит в хроническую форму. Опасность хронического цервицита в том, что болезнь распространяется на близлежащие ткани и органы с образованием кист и гиперпластических процессов,
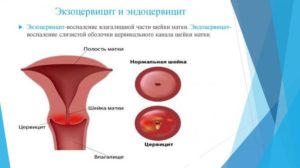
экзоцервицит
воспаление влагалищной части шейки матки
эндоцервицит
когда воспален канал шейки матки.
Диагностика цервицита
Обследование больной цервицитом
Для постановки диагноза врач проводит кольпоскопию (чтобы детализировать изменения в эпителии шейки матки), осмотр при помощи зеркал, берет мазки для проведение лабораторных анализов, а именно — бакпосев из цервикального канала и мазки на инфекцию методом ПЦР (ДНК- диагностика).
Препараты для лечения цервицита у женщин
Современная медицина знает много методик, при помощи которых можно лечить цервицит. Прежде всего устраняют провоцирующие факторы (гормональный сбой, слабый иммунитет) и обязательно сопутствующие патологии.
Когда установлен диагноз цервицит, лечение заболевания предполагает назначение больной женщине антибактериальных и противовирусных препаратов в зависимости от выявленного возбудителя и формы протекания недуга. Если причина развития цервицита — хламидии, показан прием антибактериальных препаратов, входящих в тетрациклиновую группу (тетрациклин, доксициклин).
Могут использовать средства из макролидов (эритромицин, джозамицин) и препараты группы хинолинов (таривид). При кандидозной форме обязательна системная терапия противогрибковыми средствами (флуконазол, натамицин).
При затухании основных симптомов заболевания женщинам назначается местное лечение: обработка влагалища и шейки матки 1 -2%-м раствором хлорофиллипта, 3%-м раствором димексида или раствором нитрата серебра.
Как лечить вирусные цервициты
Лечить цервицит вирусной природы проблематично. Так, при генитальном герпесе назначают длительное курсовое лечение противовирусными препаратами (ацикловир, валтрекс), витаминотерапию, специфический противогерпетический иммуноглобулин, иммуностимулирующие средства, местное применение мазей (госсипол, мегасин, бонафтон).
Для устранения папилломавирусного поражения назначают интерфероны, цитостатики, а при необходимости удаляют кондиломы. Если воспаление имеет атрофический характер, то для восстановления влагалищного и маточного эпителия, баланса микрофлоры и ткани шейки матки применяют женские гормоны.
При цервицитах вирусной этиологии, чтобы избежать повторного заражения, лечение по схеме должна проходить не только женщина, но и ее половой партнер. Даже если у мужчины нет признаков болезни, это не значит, что он не заражен. Хламидиоз, гонорея и трихомониаз у мужчин могут протекать бессимптомно.
В любом случае женщине назначают местную терапию. Это могут быть свечи, тип которых зависит от возбудителя. Например, при грибковом поражении эффективны свечи микогал, клотримазол, дафнеджин. Если цервицит вызван бактериями, назначают свечи гексикон, пимафуцин, тержинан.
Кстати, препараты тержинан, неопенотран форте — L, тантум роза оказывают не только противовоспалительное действие, но и снижают болевой синдром.
Лечение хронического цервицита
Если имеется хроническое воспаление (цервицит, эндоцервицит), которое вызвало истощение слизистой оболочки шейки матки, применяют гормональные препараты в местной форме (овестин, эстриол).
Медикаментозная терапия хронического цервицита не всегда дает положительные результаты, поэтому прибегают к таким хирургическим методам, как лазеротерапия, диатермокоагуляция, криотерапия.
Параллельно с этим проводится лечение сопутствующих заболеванию патологий (функциональных нарушений, кольпита, эктропиона, сальпингоофорита) и восстанавливается нормальная микрофлора.
Для того чтобы врач мог контролировать весь процесс лечения, женщине периодически назначается кольпоскопия, берутся мазки для лабораторного обследования, проводится осмотр шейки матки.
Физиотерапевтическая терапия цервицитов
Физиотерапевтические процедуры эффективны в лечении цервицита у молодых нерожавших женщин и только при отсутствии атипических изменений эндометрия. Терапию проводят с помощью электрофореза с лекарственными веществами, в частности, с цинком.
Электрофорез эффективен при заболевании, которое находится на первой стадии заживления. На второй стадии используют радиоволновую терапию и вне очаговое воздействие ультрафиолетовыми лучами.
Хронический цервицит может долго протекать бессимптомно. Но со временем воспалительный процесс приведет к бесплодию, аднекситу (воспаление придатков, яичников и маточных труб) и эндометриту (воспаление внутренней слизистой оболочки матки).
После перенесенного цервицита в полости матки и на шейке могут появляться: полипы, псевдоэрозии, выворот шейки матки, патологии верхних отделов половых путей. Основная опасность поздней диагностики — в развитии эрозии с последующим перерастанием в рак шейки матки.
Цервицит, лечение у беременных женщин
Гинеколог назначает лечение цервицита у беременной
Когда у беременной женщины выявляется цервицит, лечение назначает врач акушер-гинеколог на основании результатов обследования с учетом сопутствующих патологий, и зависит оно от типа спровоцировавшей его инфекции.
Воспаление матки при вынашивании плода грозит серьезными проблемами у матери и малыша. Если инфекция развивается по восходящему пути, бактерии попадают в матку, вызывая плацентарную недостаточность и неправильное формирование эмбриона.
На ранних сроках беременности цервицит провоцирует замирание плода и выкидыш: предстоит длительное лечебное восстановление, прежде чем снова забеременеть. На поздних сроках провоцирует задержку развития плода, инфекционные болезни, патологии органов.
Кроме того, повышается риск преждевременных родов, вероятность, что ребенок родится с низкой массой тела, а у матери может развиться инфекционное осложнение (эндометрит).
Медикаментозная терапия дополняется сбалансированной диетой.
Диета при цервиците
Цервицит, как и большая часть воспалительных заболеваний, требует назначения диеты №13. Это высококалорийные питание с оптимальным соотношением макроэлементов и приемом большого количества жидкости.
Включите в рацион: крупы (гречка, ячневая, овсяная), мясо (говядина, индейка, печень), кисломолочные продукты (сыр, творог, сметана, сливочное масло, йогурт, кефир, простокваша, айран»).
Полезны бобы, фасоль, горох, семечки тыквы, фисташки, грецкий орех, фундук, миндаль, курага, финики, чернослив, изюм, оливковое и кукурузное масло, рыба (горбуша, мойва, скумбрия, хек, камбала, лосось).
Не забывайте о продуктах, богатых клетчаткой, йодом и крахмалом (белые грибы, морская капуста, шпинат, кукуруза, фейхоа), медью, железом, цинком, витаминами В12 и РР (кальмары, креветки, устрицы, угорь), витамином С (смородина, чечевица, цитрусовые, шиповник, кизил, брокколи, сладкий перец).
Ограничьте потребление острых и копченых, жирных блюд, маринованных продуктов, консервов, сладкой выпечки, дрожжевого теста, кваса. Противопоказаны курение, кофе и алкогольные напитки.
Профилактика цервицита
Цервицит — неприятная патология. Однако ее можно избежать, если выполнять простые правила профилактики:
- регулярно соблюдать интимную гигиену;
- иметь только одного полового партнера;
- проходить профилактический осмотр у врача — гинеколога не реже 2 раз за год;
- вовремя лечить инфекционные поражения влагалища и шейки матки;
- предохраняться от нежелательной беременности;
- соблюдать врачебные рекомендации во время беременности и на этапе родов.
Теперь, уважаемые дамы вы знаете, что представляет собой цервицит: лечение, препараты. Просьба к вам не запускать болезнь, регулярно посещать кабинет женской консультации. Берегите себя и своих родных.
Посмотрите видео ролик о цервиците.
Наталья Богданова, врач-гинеколог Изменена 12.01.2020
Лечение цервицита (эндоцервицита и экзоцервицита) методом ФДТ

Цервицит – это воспаление шейки матки, делится на 2 типа. Экзоцервицит — воспаление наружной (влагалищной) части шейки матки. Эндоцервицит – воспаление цервикального канала (внутренней части) шейки матки. Заболевание вызывается действием болезнетворных микроорганизмов и инфекций
Цервицит почти никогда не возникает как самостоятельная болезнь. В большинстве случаев, ему предшествует вульвит (воспаление наружных половых органов) и иные воспаления в репродуктивной системе.
Цервицитом страдают чаще всего женщины детородного возраста.
Если не заниматься лечением этого заболевания, то разовьются эрозии слизистой оболочки матки, самопроизвольные выкидыши на ранних сроках беременности.
Что вызывает цервицит?
Заболевание возникает из-за воспалений, которые вызываются болезнетворными микроорганизмами (вирусы, хламидии, бактерии и т. д.)
Основные факторы риска
- Иммунные сбои.
- Травмы органов малого таза во время родов.
- Длительное использование КОК.
- Рубцы на слизистой оболочке.
- Диагностическое выскабливание либо аборты.
- Различные новообразования.
Симптомы и клиническая картина при цервиците
Клиника заболевания может протекать по-разному, в зависимости от причины, возбудителя, состояния организма женщины в целом.
Симптомы цервицита
- боли в области малого таза либо при мочеиспускании,
- неприятные ощущения при интимной близости,
- жжение или зуд в вагине,
- субфебрильная температура без видимых причин,
- выделения с кровью вне менструации,
- гнойные выделения.
Методы диагностики цервицита
Для уточнения диагноза женщину обследуют комплексно. Врач-гинеколог назначит: ультразвуковое обследование органов мочеполовой системы, кольпоскопию, анализ полимеразной цепной реакции, бактериоскопию, развернутый анализ мочи, цитологию, если болезнь хроническая – биопсию патологического очага.
Схема лечения цервицита
После того, как гинеколог получит все результаты обследования пациентки, он назначит соответствующее лечение. Его целью является устранение причины заболевания, а также факторов, которые усугубляют течение цервицита.
Основные методы лечения и противопоказания
Выбор схемы лечения зависит от причины цервицита.
Если заболевание вызвали возбудители ИППП, используются антибактериальные препараты следующих групп: азалиды (азитромицин), тетрациклины (мономицин), фторхинолоны (таривид), макролиды (кларитромицин).
Если причиной цервицита являются грибки, то назначают противогрибковые средства (флуканазол).
Применяется и местное лечение: после того, как купирована острая стадия, влагалище обрабатывается димексидом низкой концентрации, при атрофических формах цервицита используют лекарственные средства на основе эстрогена.
Тетрациклины нельзя использовать, если пациентка беременна, страдает почечной недостаточностью или грибковыми болезнями, при нейтропении.
Возможные осложнения
В процессе лечения, а также в том случае, если пациентка не лечится, могут возникать такие осложнения, как: воспалительный процесс в железах преддверия влагалища,, венерический перигепатит, вовлечение в воспаление близлежащих органов, переход цервицита в хроническую либо атипичную формы.
Хронический цервицит
Такой диагноз выставляют, если имеется хроническое воспаление, которое локализуется на слизистой оболочке шейки матки. Симптомы заболевания при хроническом течении почти отсутствую, первые проявления возникают при обострении болезни.
Переход в эту форму может произойти при: неправильном использовании контрацепции; ЗППП; гормональных сбоях; использовании кислотных растворов для спринцевания; хронических формах таких болезней, как вагинит, цистит, уретрит.
Для успешного лечения необходимо устранить первопричину заболевания, а также использовать радикальные методы (к примеру, криодеструкцию), травмы матки в процессе родовой деятельности либо абортах.
Меры профилактики цервицита
Регулярный гинекологический осмотр (не реже, чем раз в 6 месяцев), эффективное лечение инфекций и воспалений, исключение беспорядочных половых связей, контролирование содержания половых гормонов, исключение абортов.
Лечение цервицита методом ФДТ
Фотодинамическая терапия (ФДТ) — современный метод лечения цервицита.
Терапия основана на действии светового излучения низкой интенсивности и специального препарата-проводника — фотодитазина.
Фотодитазин накапливается в поврежденных тканях шейки матки, а затем под воздействием света разрушает больные клетки и вирусы. Здоровые клетки при этом остаются нетронутыми.
Помимо этого, ФД-терапия стимулирует выработку иммунитета и почти полностью уничтожает вирусы и болезнетворные организмы, что снижает вероятность повторного развития болезни.
ФДТ проводится в амбулаторных условиях и не требует хирургического вмешательства, полностью сохраняет целостность и работоспособность шейки матки. Таким образом, ФД-терапия сегодня является наиболее щадящим и бережным методом лечения цервицита шейки матки, абсолютно безопасным для женского репродуктивного здоровья.
Сравнение методов лечения
| Классическое хирургическое вмешательство (конизация шейки матки) | Радиоволновая хирургия (Сургитрон) | Фотодинамическая терапия |
| Высокий травматизм — удаление большого участка шейки матки | Минимальный травматизм — поражение как больных, так и здоровых клеток шейки матки | Отсутствие травматизма — разрушение больных клеток шейки матки «изнутри». Здоровые клетки нетронуты. |
| Возможность осложнений в ходе операции (например, кровотечений) | Возможность небольших осложнений в ходе операции (например, кровотечений) | Исключена возможность осложнений |
| Болезненный метод, требуется наркоз | Минимально болезненный метод | Безболезненный метод |
| Остаются серьезные рубцы, могут возникнуть проблемы с зачатием | Остаются рубцы, есть риск возникновения проблем в зачатием | Рубцы не остаются |
| Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия | Небезопасно для женщин, планирующих беременность, есть риск развития бесплодия | Безопасно для нерожавших женщин |
| Есть риск повторного развития болезни, так как причина — ВПЧ — остается и требуется дополнительное лечение | Есть риск повторного развития болезни, так как причина — ВПЧ — остается и требуется дополнительное лечение | Нет риска повторного развития болезни, так как вирус ВПЧ разрушается под действием фотодинамической терапии |
| 70 дней — средний период восстановления и заживления. Необходимо отложить зачатие. | 70 дней — средний период восстановления и заживления. Необходимо отложить зачатие. | 35 дней — средний период восстановления и заживления. Возможность самостоятельного зачатия в следующем цикле или с помощью ЭКО |
| Процедура занимает несколько часов | Процедура занимает несколько часов | Процедура занимает 15-30 минут |
| Высокий травматизм — удаление большого участка шейки матки |
| Возможность осложнений в ходе операции (например, кровотечений) |
| Болезненный метод, требуется наркоз |
| Остаются серьезные рубцы, могут возникнуть проблемы с зачатием |
| Небезопасно для женщин, планирующих беременность, есть высокий риск развития бесплодия |
| Есть риск повторного развития болезни, так как причина — ВПЧ — остается и требуется дополнительное лечение |
| Долгий период восстановления и заживления. Необходимо отложить зачатие |
| Процедура занимает несколько часов |
| Минимальный травматизм — поражение как больных, так и здоровых клеток шейки матки |
| Возможность небольших осложнений в ходе операции (например, кровотечений) |
| Минимально болезненный метод |
| Остаются рубцы, есть риск возникновения проблем в зачатием |
| Небезопасно для женщин, планирующих беременность, есть риск развития бесплодия |
| Есть риск повторного развития болезни, так как причина — ВПЧ — остается и требуется дополнительное лечение |
| Умеренный период восстановления и заживления. Необходимо отложить зачатие. |
| Процедура занимает несколько часов |
| Отсутствие травматизма — разрушение больных клеток шейки матки «изнутри». Здоровые клетки нетронуты. |
| Исключена возможность осложнений |
| Безболезненный метод |
| Рубцы не остаются |
| Безопасно для нерожавших женщин |
| Нет риска повторного развития болезни, так как вирус ВПЧ разрушается под действием фотодинамической терапии |
| Быстрое восстановление. Возможность самостоятельного зачатия в следующем цикле или с помощью ЭКО |
| Процедура занимает 15-30 минут |
Что такое экзоцервицит, его симптомы и методы лечения

Экзоцервицит шейки матки является довольно распространенной гинекологической патологией, которую диагностируют почти у 70% пациенток, ведущих активную полую жизнь. Это заболевание имеет воспалительный характер, а его возникновение провоцируют болезнетворные или условно-патогенные микроорганизмы, попадающие во влагалище извне или уже находящиеся внутри него.
Ниже предоставлена вся необходимая информация об экзоцервиците: что это такое, каковы причины его возникновения, симптомы и лечение, а также пагубные последствия отсутствия адекватного лечения.
Что это такое
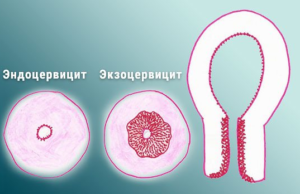
Воспалительный процесс слизистой оболочки шейки матки (ШМ) в гинекологии называется общим термином «цервицит». Но поскольку по своему строению ШМ напоминает полую трубку длиной 3-4 см, с одним краем, выходящим в полость матки, а другим – во влагалище, то и воспаление может развиться с любой из этих сторон, в связи с чем принято разделять цервицит на экзо и эндо.
Многим пациенткам не всегда понятен их диагноз, и требуется его расшифровка, так вот «эндоцервицит» — воспаление слизистой оболочки цервикального канала, а при экзоцервиците в отличие от эндоцервицита воспаляется лишь внешняя влагалищная часть маточной шейки.
Причины возникновения
Когда иммунная система женщины находится в полном порядке, организм сам способен побороть большинство болезнетворных микробов, но при возникновении определенных предрасполагающих факторов, может начаться воспаление, включая и экзоцервицит. Перечислим основные условия, которые могут спровоцировать развитие заболевания:
- сопутствующие недуги в органах репродуктивной и мочевыделительной системы, которые характеризуются наличием инфекционных агентов и воспаления. Кольпиты, эндоцервицит, эндометрит, аднексит, цистит могут стать причиной попадания возбудителя в слизистую влагалищной части шейки матки и спровоцировать экзоцервицит;
- инфекции, которые передаются во время полового контакта. Чаще всего рассматриваемый недуг вызывают трихомонады и гонококки. У 30% пациенток эти возбудители становятся причиной развития воспалительного процесса на ШМ;
- механическая травматизация ШМ в ходе абортов, травм, родоразрешения, выскабливаний и частых спринцеваний. Когда нарушается целостность эпителия ШМ, патогенными микробами может поражаться не только слизистая, но и более глубокие слои. Аналогичным образом травмировать слизистую могут агрессивные химические элементы, входящие в состав спермицидов или некоторых гигиенических средств;
- нарушение баланса влагалищной микрофлоры. В норме микрофлора влагалища должна на 98% состоять из лактобактерий, которые поддерживают уровень кислотности на постоянном уровне, а 2% приходится на условно-болезнетворные и болезнетворные микробы. Когда баланс нарушается, и уровень лактофлоры падает, условно-болезнетворная и болезнетворная флора начинает усиленно множиться, вызывая воспаление;
- неразборчивые половые контакты с большим количеством партнеров и без использования достаточной контрацепции. Экзоцервицит – это патология характерная для молодых пациенток, ведущих активную половую жизнь;
- гормональный дисбаланс. Слизистая ШМ и вагины очень чувствительна к изменению гормонального фона, в особенности уровня эстрогенов. Снижение концентрации гормона приводит к гибели лактофлоры и к размножению условно-болезнетворных микроорганизмов. По этой причине обычно возникает атрофический экзоцервицит у женщин в период климактерия;
- ослабление иммунитета.
Классификация и симптоматика
В зависимости от течения и локализации различаю следующие формы экзоцервицита:
- острая форма. Признаки воспаления проявляются очень ярко. У женщин болит низ живота, выделяется слизь и гной из вагины, экзоцервицит часто сопровождается и другими недуги мочеполовой сферы, дополняя воспаление и прочей симптоматикой. Например, при цистите у пациенток наблюдаются частые позывы к мочеиспусканию, а при аднексите – повышенный температурный показатель и озноб;
- хронический экзоцервицит. Симптомы более сглаженные и могут вообще проявляться только в период обострения. Во время ремиссии у женщины может поднывать низ живота, боль может становиться сильнее во время физической активности;
- очаговое воспаление. Воспалительный процесс развивается в виде одного или нескольких пораженных участков, остальная слизистая остается здоровой. Чаще всего очаги появляются при хроническом экзцервиците;
- диффузное воспаление шейки матки распространяется более чем на 60% тканей маточной шейки. Без надлежащего лечения воспалительный процесс может распространиться на всю слизистую, а клетки могут переродиться в атипичные и привести к онкологии.
Диагностика
Определить наличие воспалительного процесса несложно, гораздо труднее узнать причину экзоцервицита, необходима помощь врача гинеколога. Изначально в ходе общения с пациенткой он уточняет ее ощущения и жалобы, а затем проводит осмотр в гинекологическом кресле.
В ходе осмотра в зеркалах будет видна отечность и краснота ШМ, в некоторых случаях она будет эрозированной. Из маточного канала будет отделяться гной или слизь. Такие признаки увидит доктор при остром недуге.
При хронической стадии симптоматика более сглаженная, а выделения становятся мутноватыми.
Чтобы подтвердить наличие экзоцервицита и определить его причину, специалисты пользуются следующими методами диагностики:
- мазок на микрофлору;
- ПЦР для определения возбудителя, передающегося во время секса;
- цитологическое исследование, материалом для которого служит соскоб с ШМ и эндоцервикса;
- бакпосев влагалищной микрофлоры с определением чувствительности к антибактериальным препаратам;
- анализ крови на сифилис, ВИЧ, гепатиты;
- УЗИ органов репродуктивной системы;
- в ходе гинекологического осмотра часто проводится кольпоскопическое исследование, которое помогает выявить сопутствующие экзоцервициту патологии (эрозии, эктопии);
- при частых позывах к опорожнению мочевика сдают анализ мочи;
- если экзоцервицит хронический, проводится биопсия пораженного участка, ее делают в первой половине менструационного цикла.
Методы лечения
Лечение экзоцервицита следует проводить попутно с устранением сопутствующих патологий. Лучше всего делать это в острый период, когда симптоматика выражена ярче всего.
Консервативное
Изначально проводится медикаментозное лечение, причем в острой стадии не рекомендуется использовать медпрепараты местного применения, это может спровоцировать восхождение инфекции в матку и ее придатки.
Прежде чем назначают антибиотики, определяют возбудителя, ставшего причиной воспаления и его чувствительность к антибактериальным средствам.
В зависимости от вида инфекционного агента назначаются следующие виды препаратов:
- лечить кандидозную форму недуга можно с помощью антигрибковых медпрепаратов (свечи Дифлюкан, Микосист, Флюкостат, Нистатин);
- при хламидийной патологии основной терапией являются антибактериальные препараты тетрациклиновой группы (Доксициклин) и макролиды (Суммамед);
- после лечения нужно обязательно нормализовать микрофлору вагины, для этого прописываются ацидофильные лактобактерии или бифидобактерии;
- при инфицировании вирусами лечить экзоцервицит придется долго и тщательно, если диагностирован генитальный герпес, назначаются противовирусные средства (Ацикловир, Валтрекс, Зовиракс);
- если воспаление вызвано ВПЧ прописывают цитостатики (5-Фторурацил);
- при атрофической патологии, которая вызвана гормональными перепадами климактерия, проводится заместительно-гормональная терапия на местном уровне, чаще всего назначаются суппозитории Овестин.
На фоне этиотропного лечения дополнительно прописывается прием витаминов и иммуномодуляторов, для этих целей назначают Изопринозин.
Если причиной воспаления стала инфекция, передающаяся при половом контакте, лечение проходят оба партнера.
Хирургическое
Хирургия показана в случае хронического цервицита, после устранения всех инфекционных агентов. Могут быть использованы следующие оперативные методики:
- криотерапия;
- лазеротерапия;
- электрохирургия с применением медпрепарата Сургитрон;
- нерожавшим пациенткам пораженный участок ШМ обрабатывается раствором Солковагин или Ваготил.
После оперативного вмешательства назначаются противоспалительные препараты и физиотерапевтические процедуры, такие как электрофорез.
Возможно ли лечение народными средствами?
Если отсутствует острая симптоматика патологии и не обнаружены специфические инфекционные агенты, с разрешения врача вполне допустимо лечение народными средствами. Могут проводиться спринцевания отваром календулы или эвкалиптовой настойкой. Делать такие процедуры лучше всего на ночь на протяжении двух недель.
В последнее время большой популярностью начали пользоваться фитотампоны из Китая, изготовленные из различных лекарственных трав, обладающих обеззараживающими свойствами и снимающих воспаление.
Осложнения и последствия
Без надлежащего лечения экзоцервицит может спровоцировать следующие последствия и осложнения:
- хронизация патологии;
- эрозирование ШМ;
- восхождение инфекции в другие органы малого таза, особенно в тех случаях, когда патологию спровоцировали хламидии или гонорея. Воспаление может поразить матку, яичники, мочевик;
- половые инфекции, вызвавшие воспаление, могут спровоцировать бартолинит и стать причиной формирования кист у входа в вагину;
- аднексит;
- перигепатит, который характеризуется возникновением огромного количества спаек с последующим бесплодием. Обычно развивается на фоне хламидий и гонореи;
- онкология. Рака ШМ особенно нужно остерегаться, если у пациентки диагностирован онкогенный ВПЧ.
Профилактика
Чтобы не допустить развития экзоцервицита и уменьшить вероятность формирования воспалительных процессов в органах репродуктивной системы, женщинам нужно придерживаться следующих правил:
- проходить гинекологические осмотры не реже 2 раз в год;
- зашивать разрывы, спровоцированные родовой деятельностью;
- планировать беременность и пользоваться контрацепцией, чтобы избежать абортов;
- упорядочить половые связи и найти постоянного партнера;
- своевременно лечить патологии в органах малого таза;
- осваивать вумбилдинг;
- в период климактерия не отказываться от заместительно-гормональной терапии;
- повышать защитные свойства организма, регулярно делая зарядку и принимая витамины.