Первые признаки беременности двойней на раннем сроке
kurs-na-dvojnyu.ru · 13.10.2019
Многие женщины мечтают родить двойняшек. Заподозрив свое «интересное положение», они выискивают любые признаки беременности двойней, которые бы подтвердили их догадки.
Можно дождаться первого скрининга, который проводят в 3 месяца. Там точно скажут количество детей и даже постараются определить их пол. Но ждать еще долго, а ответ хочется получить прямо сейчас!
В этой статье мы описали первые признаки беременности двойней на раннем сроке, когда вы еще только догадываетесь о своем «интересном положении».
Признаки беременности двойней до задержки месячных
Первые признаки появляются уже на 3-5 день после зачатия
Первые признаки двойней до задержки менструации точно такие же, как и при одном плоде. Касаются они общего самочувствия мамы. Сонливость, усталость, легкая раздражительность. Такие симптомы могут проявиться с 3-5 дня после зачатия. Есть даже вероятность легкой тошноты, но не путайте ее с настоящим токсикозом беременных. Он возникает к 12-14 неделе.
Это лишь косвенные показатели, но есть и более точные. Связаны они с перестройкой женского организма и подготовкой к вынашиванию плодов. При этом симптомы беременности двойней на ранних сроках могут возникнуть уже через неделю после незащищенного полового акта. Когда ни один тест еще ничего не покажет.
Имплантационное кровотечение
После встречи со сперматозоидами, оплодотворенные яйцеклетки попадают в матку. Там они «внедряются» внутрь мягких тканей. При этом может выделиться небольшое количество крови. Через 5-7 дней после незащищённого полового акта это видно как коричневая мазня на трусиках. Это один из признаков беременности на раннем сроке.
Имплантация в стенку матки. Оплодотворенная яйцеклетка превратилась в бластоцисту и «внедряется» в ткани эндометрия — верхнего слоя матки.
Имплантационное кровотечение происходит за неделю до предполагаемых месячных
Имплантационное кровотечение происходит примерно на 21-22 день менструального цикла. То есть, у женщины еще нет задержки месячных. Длится оно от нескольких часов до 2 суток. Выделения настолько скудные, что большинство девушек даже не замечают их. Важно помнить, что имплантационное кровотечение не совпадает с менструацией. Оно происходит за 3-7 дней до предполагаемого начала месячных.
Подобный симптом бывает у очень небольшого числа будущих мам. И считается скорее исключением из правил, нежели нормой. В основном любые кровянистые или коричневые выделения сигнализируют о необходимости срочной медицинской помощи. Это могут быть признаки:
- венерических заболеваний;
- воспалительного процесса в матке;
- выкидыша;
- замершей беременности.
Отличие имплантационного кровотечения от месячных:
1. Происходит за 3-7 дней до месячных.
2. Очень скудные выделения коричневого или розового цвета, без сгустков крови и неприятного запаха.
3. Мазня проходит за 1-2 дня.
Боли внизу живота
При двойне или тройне стенки матки растягивают быстрее, чем при одном плоде. Это приводит к тонусу матки. Женщина ощущает тяжесть в нижней части живота или тянущие боли, как при месячных. Симптом может проявиться рано. Примерно через 5-7 дней после попадания сперматозоидов во влагалище.
Боли в живете — возможный признак растяжения матки
Подобные ощущения возникают и при подготовке организма к принятию эмбрионов. После зачатия они еще целую неделю идут до матки. За это время структура внутренней слизистой оболочки матки — эндометрия — должна стать рыхлой, чтобы будущие зародыши крепко вошли в ткани. Матка готовится к этому процессу, и поэтому могут возникнуть не сильные боли внизу живота, чаще всего чувство покалывания.
Чувствительность груди
Набухание молочных желез и повышенная чувствительность сосков тоже относятся к признакам беременности двойней на раннем сроке. Это связано с гормональной перестройкой организма женщины. Симптом может проявиться еще до задержки месячных.
При двойне или тройне гормоны вырабатываются сильнее. От того ощущение, что грудь «наливается», происходит у женщин с двойней раньше, чем при одноплодной беременности. Обычно этот симптом возникает на 6-7 акушерской неделе (срок считается от первого дня последних месячных). При двойне возможно раньше — на 4-5 неделе.
Запор
Как только произошло оплодотворение, организм женщины начинает выработку целого коктейля гормонов. Один из них это прогестерон — главный гормон беременных. Он «оберегает» будущих детей, создает им все условия для развития, но в тоже время приводит к ослаблению моторики кишечника.
У беременных двойней – прогестерон вырабатывается больше. Поэтому и запоры начинаются раньше.
Диагностические методы определения многоплодной беременности на ранних сроках
Вышеперечисленные методы могу лишь намекнуть на ваше «интересное положение». Но как определить беременность двойней на ранних сроках с большей вероятностью? Врачи склонны доверять точным методам.
Задержка месячных
Это первый и главный признак беременности. Однако у женщин бывает плавающий цикл, когда не понятна дата следующей менструации. Поэтому при вероятности задержки стоит подождать еще 3-7 дней. Если не началось обильное кровотечение, можно сделать тест на беременность.
При двойне полоски будут яркие и четкие. Это связано с повышенной выработкой ХГЧ при многоплодной беременности.
Вы беременны, если ХГЧ выше 25 мЕд/мл
Все аптечные тесты основаны на методе определения беременности по ХГЧ в моче. Хорионический гонадотропин человека (ХГЧ) – это белок, необходимый для развития плодов. Он начинает вырабатываться сразу после зачатия.
Чтобы заявить о беременности, показатель ХГЧ должен быть равен или выше 25 мЕд/мл. Такой уровень в моче может появится на 8-9 день после зачатия. Но у большинства женщин (98%) должный уровень ХГЧ поднимается лишь на 11 день или позже. До этого анализ показывает отсутствие беременности, даже если она есть!
При двойне или тройне уровень в 25 мЕд/мл может подняться через пару дней или даже часов от зачатия. Поскольку идет повышенная выработка ХГЧ.
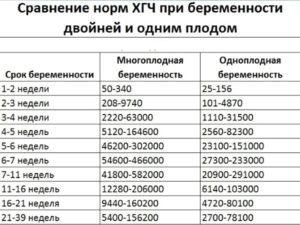
Таблица ХГЧ при двойне. В таблице приведены примерные значения. В разных лабораториях нормы ХГЧ могут отличаться. Обратите внимание, в таблице указаны эмбриональные недели беременности, то есть реальный срок от момента зачатия. А в статье используются акушерские недели – время от первого дня последних месячных.
В России нет утвержденных Министерством здравоохранения данных по нормам ХГЧ при беременности двойней или тройней. Но известно, что при многоплодии ХГЧ всегда выше нормы. Умножайте обычные показатели как минимум на два. Поэтому, когда женщина делает свой первый тест на беременность, уровень ХГЧ уже достаточно большой. Две полоски будут яркими.
Показатель ХГЧ в крови
Более «скоростной» метод определения беременности – это ХГЧ по крови. Анализ можно сдать уже на 7 – 8 день после полового акта. При двойне показатель должен превышать 25 мЕд/мл. Заподозрив многоплодную беременность, врач-гинеколог назначит повторные исследования ХГЧ с разницей в 3 дня. Если уровень будет постоянно повышаться, значит готовьтесь к двойне.
Узи органов малого таза
Самый верный способ выяснить количество эмбрионов – это дождаться первого УЗИ. В муниципальных женских консультациях оно проводится на 12 – 14 неделях во время первого скрининга.
По УЗИ двойня видна на 8 акушерской неделе (6 неделя от зачатия)
В частных клиниках аппарат УЗИ часто стоит в кабинете гинеколога. Врач проводит ультразвуковое исследование во время первой консультации. Обычно используется трансвагинальный способ.
То есть аппарат вводят внутрь пациентки через половые органы. Не волнуйтесь, процедура безболезненная. На сроке 8-10 недель рекомендуется применять скрининговый метод.
Эмбрионы исследуют сквозь стенку живота матери, чтобы не повредить их физически.
Самый ранний срок, когда по УЗИ различим плодный мешочек – это 4 недели и 3 дня при условии, что менструальный цикл женщины 28 – 30 дней. Но двойню пока никакой аппарат не определит. Это возможно лишь на 8 акушерской неделе.
Если вы планируете беременность, конечно, хочется быстрее узнать результаты. Но не стоит нагнетать обстановку. Стрессы противопоказаны, тем более на маленьком сроке.
Если у вас есть несколько из вышеперечисленных симптомов, запишитесь на прием в женскую консультацию. Там точно ответят на вопрос о вашем «интересном положении».
Уровень ХГЧ при двойне после ЭКО

Беременность после ЭКО двойней довольно распространенное явление и по статистике 32% всех беременностей, проведенных с помощью вспомогательной репродуктивной технологии – ЭКО, приходится на рождение двойни.
В последнее время все чаще увеличивается вероятность того что будут Близнецы при ЭКО, что связано, в первую очередь, с методикой ЭКО, так как для получения яйцеклеток необходимо провести стимуляцию овуляции и если врач получает несколько яйцеклеток — следовательно он вырастит несколько эмбрионов, которые подсаживают женщине в разных количествах. Согласно Российским стандартам здравоохранения принято подсаживать два эмбриона и при положительном результате получаются разнояйцевые близнецы, а однояйцевый эмбрион встречается при имплантации одного эмбриона или инвазии одного из эмбрионов. Процент положительного исхода напрямую зависит от количества подсаженных эмбрионов, так как вероятность имплантации увеличивается при большем количестве эмбрионов, поэтому женщинам до 35 лет принято проводить подсадку двоих эмбрионов, а после 35 лет – троих. Но, результаты наблюдений подтверждают случай многоплодной беременности, если был перенесен один эмбрион, что увеличивает вероятность того, что родится двойня после ЭКО. Это связано с тем, что после оплодотворения следует начинать в « пробирке» и зародыш подсаживают в матку на 4-5 день, а разделения зародыша происходит на 5-7 сутки, когда эмбрион уже в полости матки, что невозможно спрогнозировать.
ЭКО — вероятность рождения двойни в Японии и Австралии очень низкая, так как протоколы их оплодотворения не позволяют проводить подсадку двух и более эмбрионов, и двойню можно лишь получить при внутриутробном делении эмбриона, что, в наше время, пока невозможно предусмотреть.
ЭКО — роды двойни довольно частое явление, которое наблюдается при экстракорпоральном оплодотворении, но давайте остановимся на основных моментах проведения оплодотворения, вынашивания, диагностику и лечения их состояний.
Итак, мы уже говорили, что беременность после ЭКО двойней с каждым годом возрастает, что связано, прежде всего, с желанием супружеских пар иметь детей. На сегодня, по статистическим данным, каждая четвертая беременность, оплодотворение которой экстракорпоральное, многоплодная. Из них только 1-2% — тройня.
ЭКО – близнецы, в частности монозиготные, довольно редкое событие, что свидетельствует об удачном стечении обстоятельств, так как метод, который обеспечивал бы рождение близнецов в наше время не изучен, но теоритически доказано, что рождение близнецов увеличивается при гормональном лечении гонадотропинами.
ЭКО – двойняшки встречаются в большинстве случаев, так как они генетически и фенотипически отличаются друг от друга, что связано с многояйцевой беременностью, которую врач целенаправленно подсаживает.
Возможные осложнения
Вынашивание двойни после ЭКО часто сопровождается рядом осложнений, которые проявляются чаще в первом триместре и могут быть причиной прерывания беременности в виде самопроизвольного аборта. Чаще всего вынашивание двойняшек вызывает такие состояния у матери, как:
- гормональные нарушения в организме
- недостаток эстрогенов или нарушение гормональной продукции желтым телом
- антифосфолипидный синдром
- обострение хронических заболеваний женщины, которые опасны не только прерыванием беременности, но и рядом осложнений для женщины.
Чаще всего эти состоянии можно корректировать, но вот во втором и третьем триместрах беременности часто возникает внутриутробная инфекция, что ведет к цервикальной и плацентарной недостаточности.
Двойня после ЭКО
Двойня чаще всего появляются на свет после двойного оплодотворения сразу двоих яйцеклеток или как итог самостоятельного деления яйцеклетки в организме женщины уже после ее подсадки.
И в зависимости от количества оболочек, близнецы бывают однояйцевые – при этом у них одна общая оболочка и одинаковый набор хромосом и разнояйцевые – при разных оболочках, так как разные яйцеклетки оплодотворены разными сперматозоидами.
Двойняшки после ЭКО получают путем стандартной методики. Для этого женщина проходит курс гормональной терапии для суперовуляции и получения ооцитов с несколькими яйцеклетками для успешного оплодотворения.
Затем в момент инсеминации мужчина сдает сперму или используют замороженную сперму и соединяют их в пробирке с сперматозоидами, но если причина в них — тогда путем интраплазматической инсеминации их соединяют с яйцеклеткой, культивируют в течении нескольких дней и подсаживают в матку и только спустя 2 -3 недели делаем тест на беременность и узи, и определяем наличие беременности.
Это достаточно сложная манипуляция и дорогостоящая, что не всегда по карману многим бездетным семьям.
Двойня при ЭКО чревата развитием ряда осложнений, связанных с ней. Прежде всего – это:
- уровень ХГЧ превышает показатели в 2-3 раза, чем при одноплодной беременности, то часто бывает чрезмерная рвота, ведущая к прерыванию беременности
- из-за усиленного питания малышей во внутриутробном периоде – характерна анемия, которая очень тяжело поддается лечению и ведет к анемии малышей
- гипертензия, которая чаще возникает в третьем триместре и встречается почти у каждой третей с двойней
- предлежание плаценты, при этом одна из плацент может быть низко или перекрывать внутренний зев, что является показанием к плановому кесарево сечению.
- многоводие
- неправильное положение плода.
Особенности беременности двойней
ЭКО часто осложняется такими неблагоприятными факторами, как преждевременные роды, недоношенность, гипоксия, маловесные дети, дцп и неврологическая патология.
ЭКО. Двойня. Беременность такая в большинстве случаев осложняется трансфузионным синдромом, который является грозным осложнением при монохориальной двойне, при этом плодное яйцо разделяется перегородкой, что ведет к недостаточному питанию одного из детей.
Двойня после ЭКО характеризуется быстрым увеличением размеров живота, что не соответствует сроку беременности, чрезмерным токсикозом и повышением уровня ХГЧ в несколько раз или десятки раз.
Чаще всего появляются в результате ЭКО однояйцевые близнецы, возникающие как итог разделения одной яйцеклетки. Почему так происходит до сих пор не изучено, но известно, что всем присущий одинаковый генотип, фенотип, а также пол.
ЭКО двойняшки намного тяжелее протекает и роды в таком случае редко бывают доношенными. Так как близнецы имеют один набор хромосом и воспринимаются женщиной как одно целое, то и выносить их намного тяжелее, чем двойняшек – имеющих два набора хромосом и организм их принимает как два чужеродных объекта.
Для достоверной диагностики применяют наиболее достоверный и безопасный метод – определение хгч при двойне после ЭКО — показатель наступления беременности и развития плода. С первого дня задержки месячных более безопасным методом диагностики прогрессирования беременности является определения уровня ХГЧ крови.
Уровень хгч при двойне после ЭКО определяют на 3 недели после оплодотворения, то есть с 14 дня после подсадки.
И если уровень его превышает норму на 50% и более, то это есть косвенным показателем развивающейся двойни. Для более точной диагностики существует таблица хгч при ЭКО.
Двойня чаще всего бывает у женщин после 35 лет, при отягощенной наследственностью или же в результате гормонотерапии.
ХГЧ с двойней в ЭКО существенно отличается от нормальной беременности, хотя и имеет динамический прирост до 12 недель с дальнейшим затуханием процесса генерации гонадотропина.
Уровень хгч при двойне. Таблица после ЭКО основана на колебаниях хорионического гормона человека по срокам беременности. Согласно ей, особенность многоплодной беременности заключается в приросте гормона в два раза и более, при сравнении с физиологической беременностью.
При сравнении показателей в таблице можно судить о том, какая неделя развития плода или плодов.
Помнить о том, что уровень гормона может существенно повышаться также при токсикозе, гестозе, сахарном диабете и пузырном заносе, на что следует обращать внимание при ранней диагностики беременности.
ХГЧ при двойне – ЭКО, как метод вспомогательных репродуктивных технологий, в целях ранней диагностики беременности использует его как основной по рекомендациям здравоохранения России. Хорионический гормон человека стремительно увеличивается до десятой недели беременности, а в последующем уровень гормона снижается.
Родоразрешение при многоплодной беременности проводится в плановом порядке согласно акушерской ситуации, учитывая положение и предлежание плодов, наличие родовой деятельности, возраст роженицы и наличие сопутствующей патологии и патологии со стороны гинекологической патологии.
Роды через естественные родовые пути показаны при головном предлежании обеих плодов, удовлетворительном состоянии их и матери, при регулярной родовой деятельности.
Но при наличии тяжелой экстрагенитальной патологии, неготовности родовых путей, неправильного положения первого плода, тяжелом гестозе, многоводии и крупных плодах предпочтение дают кесарево сечению.
Эко двойня — процент рождаемости
Итак, близнецы при эко рождаются довольно часто, так как врачи репродуктологи подсаживают женщине два эмбриона с целью увеличения шансов на успешную имплантацию и исход оплодотворения.
И наконец, однояйцевые близнецы при эко встречаются довольно редко, в среднем около пяти случаев на 1000 родов в результате эко.
Они могут развиваться в разных плодных яйцах, в одном плодном яйце, но в разных амниотических оболочках или в одном плодном яйце и общей амниотической оболочке.
Но предусмотреть и предположить это у женщины невозможно, так как это всегда неожиданно как для женщины так и для врача.
И все же, если Вы хотите иметь ребенка или даже двоих, то при условии, что Вы граждане Российской Федерации, и у Вас диагноз бесплодие с подтверждающей документацией и ранее проведенным лечением, Вам менее 39 лет и Вы не имеете противопоказаний к проведению экстракорпорального оплодлотворения, тогда у Вас есть шанс на проведение бесплатной процедуры ЭКО по ОМС страховому полюсу для достижения своей мечты быть счастливыми родителями. Ждем Вас!
ЭКО-двойня: таблица ХГЧ, как проходит многоплодная беременность, роды двойняшек после экстракорпорального оплодотворения
Экстракорпоральное оплодотворение часто воплощает заветную мечту о материнстве с дополнительным бонусом: в результате подсадки двух-трех эмбрионов на свет появляется сразу два малыша. Двойня после ЭКО – явление распространенное, однако вовсе необязательное.
«Двойное» счастье подает сигналы о своем существовании с первых дней развития. Заподозрить, что в матке прижились сразу два эмбриона, можно по сильнейшему токсикозу, который мучительно проявляется в течение дня. А результаты лабораторных анализов после ЭКО на Хгч при двойне будут значительно выше, чем при одноплодной беременности.
Насколько высока вероятность рождения двоих малышей при искусственном зачатии? Почему многие мамочки опасаются многоплодной беременности, а врачи тщательно контролируют ее течение? Обо всем этом и не только расскажем в нашей статье.
Шанс забеременеть двойней после ЭКО
В длительном процессе экстракорпорального оплодотворения подсадка эмбрионов – завершающий этап. Перед ним репродуктологи активно стимулируют яичники женщины, чтобы «добыть» максимум полноценных яйцеклеток. От их количества зависит, сколько эмбрионов можно вырастить.
Эти двойняшки родились после естественного зачатия. А при ЭКО шанс на двойню примерно в 20 раз выше.
Подсадка нескольких эмбрионов – необходимая подстраховка, ведь единственная зигота может и не прижиться. Поэтому, чтобы избежать неудачи, во время протокола ЭКО определяется, сколько «выращенных» эмбрионов поместить в полость матки женщины. Считается, что пациенткам в возрасте до 35 лет нужно подсаживать две зиготы. А женщинам, перешагнувшим этот возрастной рубеж, – три эмбриона.
Однако нужно понимать, что ни два, ни три эмбриона, помещенные в матку, не гарантируют наступление беременности. В то же время нередки случаи, когда репродуктологи смогли «добыть» всего одну яйцеклетку. И после подсадки единственной зиготы зачатие успешно состоялось.
Учитывая разницу между обычным зачатием и искусственным оплодотворением, вероятность двойни при ЭКО существенно возрастает. Ведь в матке могут прижиться все подсаженные в нее «жильцы».
И тогда встает вполне закономерный вопрос: после ЭКО чаще рождаются близнецы или двойняшки? Напомним, что двойняшки – малыши, которые не похожи друг на друга. Их появление на свет обусловлено развитием двух яйцеклеток, а нахождение в утробе матери гарантирует наличие «индивидуального дома»: плодного пузыря и плаценты.
А вот появление на свет близняшек существенно отличается. Они появляются из одной яйцеклетки в результате ее деления. Малыши имеют одинаковый набор хромосом, поэтому как две капли воды похожи друг на друга. Им не всегда везет обрести индивидуальную плаценту и плодный пузырь.
Иногда крохам приходится делить один «дом» на двоих.
Процент рожденных двойняшек после ЭКО действительно высокий – около 20% (при естественном зачатии всего 1%) А вот близнецы – явление нечастое даже при искусственном оплодотворении.
Хгч при двойне
По концентрации хорионического гонадотропина человека определяют наличие беременности. Этот гормон вырабатывают оболочки эмбриона, который «внедрился» в маточную стенку и готов к дальнейшему развитию.
Повышенный уровень можно зафиксировать уже на четвертый день после имплантации (а не после подсадки!).
Хорионический гонадотропин обеспечивает питание плода, стимулирует работу желтого тела и выработку прогестерона, который сохраняет развивающуюся беременность.
Значения гормона меняются по мере развития беременности. С каждым днем после успешного зачатия начинает расти ХГЧ. Это значит, что в то время, когда ни один тест на беременность не покажет «полосатые» результаты, кровь на ХГЧ определит беременность.
Анализ на ХГЧ после переноса эмбрионов назначается репродуктологом. Результаты исследования сравнивают с нормами, которые существенно отличаются в зависимости от времени, прошедшего после зачатия. Если уровень ХГЧ при беременности слишком мал, то это свидетельствует о том, что имплантация эмбриона в стенку матки не состоялось.
В ЭКО ХГЧ с двойней всегда покажет результаты, которые вдвое больше нормальных показателей. Это явление легко объясняется, ведь гормон нужен не одной, а сразу двум плацентам, которые вырабатывают его в усиленном режиме.
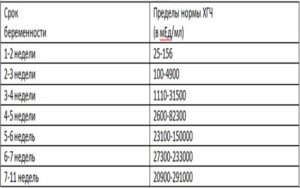
Таблица Хгч при двойне по неделям беременности поможет сориентироваться в правильности предположения о наличии «двойного» счастья.
Не стоит переживать, если результаты ваших клинических анализов имеют расхождения с представленной в таблице информацией.
Помните, что каждая беременность уникальна, поэтому вполне допустимы некоторые отклонения от общепринятых норм. Через три недели после того, как произошла подсадка, женщин обследуют на УЗИ.
Аппаратная методика развеет все сомнения, определив количество развивающихся плодов.
Как выносить двойню после ЭКО
Многоплодная беременность после ЭКО – безусловная радость для будущих родителей. Однако на долю мамы приходятся серьезные испытания. Ведь весь период вынашивания ее организм претерпевает колоссальные нагрузки.
Однояйцевые — это близнецы, разнояйцевые — двойняшки.
В некоторых случаях начиная с первых дней развития плода, когда высокие концентрации ХГЧ «бушуют» в крови женщины, она испытывает сильный и мучительный токсикоз. Помимо этого неприятного симптома беременность двойней после ЭКО может вызвать такие серьезные осложнения со здоровьем будущей мамы:
- Сильная непрекращающаяся рвота;
- Анемия;
- Поздний гестоз;
- Повышенные показатели артериального давления;
- Предлежание плаценты, которая может располагаться очень низко, полностью или частично перекрывая внутренний зев матки;
- Возможны длительные выделения влагалищной крови мажущего характера;
- Многоводие;
- Неправильное расположение плодов;
- Чрезмерная растянутость шейки матки;
- Преждевременные роды недоношенных малышей;
- Отслойка плаценты.
Многоплодная беременность после ЭКО также повышает риск развития патологий у малышей:
- Из-за преждевременных родов крохи могут появиться на свет недоношенными. Следствием этого становится гипоксия, неврологические проблемы, маленькая масса тела, даже ДЦП;
- Многоводие в разы повышает риск развития внутриутробных патологий плода;
- Из-за постоянной нехватки железа у мамы во время беременности малыши рождаются с анемией;
- Трансфузионный синдром – редкое, но опасное осложнение, которое развивается из-за нехватки одному плоду питательных веществ, так как крохи «проживают» в одном плодном яйце, которое разделено перегородкой.
Однако это вовсе не означает, что вы обязательно столкнетесь с этими осложнениями! Сотни многоплодных беременностей после ЭКО прошли абсолютно благополучно и завершились рождением здоровых детей. Чтобы избежать осложнений, женщине нужно вести здоровый образ жизни и регулярно проходить назначенные врачом обследования на каждом этапе вынашивания ребенка.
Первые три месяца после оплодотворения считаются самыми опасными в плане выкидышей. Так как в этот период организм может отторгнуть «внедрившихся» в матку эмбрионов. Весь первый триместр женщина должна проходить лабораторные исследования, чтобы снизить до минимума возможность развития инфекционных или гинекологических заболеваний.
Во втором триместре проводят исследования концентрации гормонов, а также диагностируют состояние околоплодных вод и пуповидной крови. Такая диагностика способна выявить патологические отклонения в развитии плода, чтобы уже в период внутриутробной жизни малышей устранить их.
В последние три месяца до предстоящих родов усилия медиков будут направлены на защиту беременности от преждевременного родоразрешения.
Несмотря на риски и возможное развитие осложнений, будущим мамам не стоит паниковать. При соблюдении всех рекомендаций медиков многоплодная беременность протекает благополучно.
Будущей маме нужно правильно питаться, отдавая предпочтение свежей зелени, овощам и фруктам. Вареное мясо, рыба, крупы и молочные продукты должны стать основой ее рациона.
Грамотно составленный распорядок дня и ежедневные прогулки на свежем воздухе помогут наслаждаться своим положением в ожидании «двойного» счастья.
Роды при двойне после ЭКО
Если еще 10 лет назад роды двойни проходили только путем кесарева сечения, так как врачи опасались многочисленных возможных осложнений, то на современном этапе развития медицины операцию используют только при наличии особых показаний.
Кесарево сечение назначается женщинам в таких случаях:
- Возраст пациентки старше 40 лет;
- Бесплодие, которое длилось более 5 лет;
- Некоторые заболевания внутренних органов;
- На протяжении беременности были риски ее прерывания;
- Гестоз;
- Плацентарная недостаточность;
- Неправильное расположение плодов.
Однако роды двойни после ЭКО могут проходить и естественным путем. Если будущая мама молода, не имеет хронических заболеваний и хорошо переносит беременность, она сможет без медицинского вмешательства благополучно родить здоровых малышей.
Внутриутробная гибель одного из плодов при двойне
Точные причины внутриутробной гибели одного из детей при многоплодии не известны точно, однако специалисты могут выделить ряд факторов, которые приводят к подобным ситуациям:
- генетические аномалии развития одного у одного из плодов;
- тяжелые нарушения кровообращения в плаценте;
- нарушение кровообращения в сосудах пуповины у плода, например, при образовании узла;
- травма живота матери, в результате чего происходит отслойка плаценты одного их плодов.
Признаки замирания плода при двойне
Клиническая картина при замирании одного из детей двойни во многом зависит от срока вынашивания, на котором это произошло.
Если плод погибает до 12 недели гестации, то женщина может не заметить развития особой клинической картины, самыми частыми признаками при этом является ноющая боль в нижней части живота и возможные кровяные выделения из влагалища.
При гибели одного из плодов на сроке до 10 недель врачи говорят о феномене «исчезающего» плода.
Если замирание одного из детей происходит после 10 недели гестации, то формируется так называемый «бумажный плод» — состояние, представляющее собой мокнутие и последующее мумифицирование погибшего плода и его оболочек.
В результате своей гибели эмбрион сжимается растущим плодным пузырем второго малыша, при этом наблюдается частичное всасывание компонентов амниона погибшего эмбриона.
Клиническая картина у женщины может отсутствовать, о замирании одного из плодов она узнает только на УЗИ.
Диагностика антенатальной гибели одного плода при многоплодии
Самым главным инструментом диагностики замирания одного из плодов при двойне является метод УЗИ. На экране монитора врач отчетливо видит отсутствие сердцебиения у одного из малышей, и даже может точно сказать женщине, на каком сроке произошла гибель.
Как часто встречается замирание одного из плодов при двойне?
При вынашивании двоих малышей согласно данным статистики гибель одного из них случается в 2% случаев или 1 раз среди тысячи многоплодных беременностей. Чаще всего наблюдается замирание одного из эмбрионов в том случае, когда плоды имеют одну общую плаценту (монохориальное многоплодие).
Опасность внутриутробного замирания одного из детей для мамы и второго эмбриона
Если замирание одного из детей в матке произошла до 10 недели гестации, то в большинстве случаев это не представляет опасности для жизни и дальнейшего развития второго ребенка и для организма самой будущей мамы.
При замирании одного из эмбрионов на сроке от 10 до 13 недели чаще всего формируется «бумажный» плод, а второй ребенок продолжает развиваться в матке. Риски аномалий, конечно, присутствуют, но они не значительны.
При гибели одного из детей на поздних сроках внутриутробного развития угроза появляется в первую очередь для жизни оставшегося в матке ребенка.
В результате остановки сердца у одного малыша появляется риск обескровливания живого ребенка, так как по кровеносным сосудам плаценты кровь живого плода начинает активно перекачиваться в сосуды мертвого плода, превращая его тело в некий кровяной резервуар. В результате такого обескровливания у живого малыша появляется риск развития следующие состояний:
- тяжелая гиповолемия живого плода;
- тяжелые поражения нервной системы и сердца живого плода;
- развития острого кислородного голодания ребенка в матке.
Наличие мертвого плода в организме матери на позднем сроке беременности создает предпосылки для развития тяжелых нарушений кровообращения и образования тромбозов, что может представлять угрозу и для ее жизни.
Что делать в случае гибели одного из плода двойни?
Действия специалистов при гибели одного из малышей двойни во многом зависит от того, на каком сроке наступила смерть ребенка внутри. При замирании одного из эмбрионов двойни до 10-12 недели беременности в 90% случаев заканчивается благополучно для матери и оставшегося живого малыша.
Гибель одного из детей во втором триместре увеличивает риск для матери и живого ребенка, для спасения которого самым лучшим вариантом считают внутриутробное вливание плазмы крови и прекращение контактирования между кровеносными системами детей в полости матки. Выживаемость второго малыша при своевременном выявлении и принятых мерах составляет порядка 60%.
Если гибель одного из детей происходит в последние месяцы беременности, то женщину в срочном порядке родоразрешают, а малыша помещают в палату интенсивной терапии для дальнейшего выхаживания.
Ирина Левченко, врач акушер-гинеколог, специально для сайта Mirmam.pro
Гормоны при вынашивании двойни
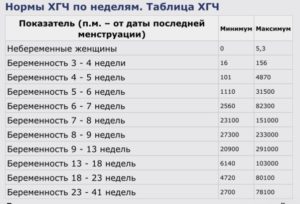
Уровень ХГЧ при многоплодной беременности высокий. Такие показатели обусловлены наличием нескольких детских мест-хорионов. При отслеживании хода развития плода врач постоянно проводит исследование данного гормона.
По количеству этого вещества можно установить, какие изменения происходят с эмбрионом, имеются ли какие-либо отклонения беременности. Именно по этой причине анализ крови берется несколько раз в процессе вынашивания.
Характеристики гормона
ХГЧ — это хорионический гонадотропин, вырабатываемый хорионом. После слияния половых клеток партнеров происходит формирование бластоцисты. Она постепенно передвигается по стенке фаллопиевой трубы в сторону маточной полости. В матке бластоциста оседает в эндометриальную ткань.
При внедрении цисты в эндометрий происходит незначительное травмирование стенки органа. На этом участке плодное яйцо сливается с клетками матки. Участок заселяется тканью, вырабатывающей гормон.
Хорион выполняет питательную и защитную функцию. С постепенным развитием плода ткань формирует детское место — плаценту. Обе ткани вырабатывают вещества, относящиеся к группе гонадотропинов. Под их влиянием эмбрион способен правильно развиваться и сохранять свою жизнеспособность.
Гонадотропин имеет два составляющих. Первая часть вырабатывается гипофизом. Именно из-за этой особенности вещество в минимальном количестве может обнаруживаться в крови у мужчин. Вторая часть обнаруживается только в организме беременной женщины. По ее наличию врач делает выводы о прекрасном состоянии женщины.
В первые дни после зачатия хорион выводит гормон в кровяное русло. Такая особенность связана с большим количеством кровеносных сосудов, питающих матку.
После нескольких дней хорионический гонадотропин начинает поступать в мочу. Зная эту особенность организма, женщина может узнать о беременности до начала очередного менструального цикла. Через неделю можно сдать анализ.
Если же пациентка обладает терпением, используется специальный тест.
Анализ позволяет специалисту судить о состоянии беременности, возможных патологиях зачатия и количестве плодов. При многоплодном вынашивании уровень ХГЧ превышает нормы в несколько раз. Чем больше количество плодов, тем выше объем гормона.
Способы выявления зачатия
Обнаружить положительное зачатие можно различными способами. Гормон выявляется следующими способами:
- сдача кровяной жидкости;
- исследование мочи;
- домашнее тестирование.
Не всегда женщина должна ждать предполагаемой задержки. Такое условие необходимо при экстракорпоральном оплодотворении и искусственной инсеминации.
После подсадки лабораторного материала врач проводит первое исследование через неделю. Кровь в этот период содержит некоторое количество гормона. Судить о наступлении беременности можно по уровню ХГЧ.
У небеременной женщины показатели не превышают пяти единиц. Если же зачатие произошло, ХГЧ составляет 10 ЕД и более.
Исследование по моче осуществляется в редких случаях. В моче гонадотропин появляется на второй неделе после внедрения яйцеклетки в матку. Данный способ больше используется в домашних условиях.
Самостоятельно женщина может провести домашнее тестирование. С этой целью в аптеке необходимо приобрести специальный тест. Он реагирует на гормон в моче. При наличии беременности на тесте появляется две красные полоски.
Современные медицинские производители разработали электронный прибор. Он показывает предполагаемое количество недель. Но стоит учитывать наличие многоплодного зачатия. В этом случае на ранних сроках тест покажет длительный промежуток времени. Если женщина точно знает, когда произошло зачатие, а тест показывает более большой срок, появляется возможность многоплодного зачатия.
Не всегда тест выдает правильный результат. Существует множество причин, когда полоска ошибается. В этом случае не стоит впадать в отчаяние. Нужно посетить лабораторию и сдать анализ крови. Только по нему можно делать выводы о своем состоянии.
Количество вещества в организме
Уровень ХГЧ постоянно изменяется. Первые изменения наблюдаются через день после выработки вещества. Уровень удваивается каждые двое суток. Активный рост наблюдается до окончания первого триместра. Эта особенность учитывается и при вычислении характеристик вынашивания.
При многоплодной беременности количество гонадотропина не укладывается в нормы предлагаемых таблиц. Уровень превышает нормы в 2–3 раза.
Не следует переживать, если гормон не вписывается в предлагаемые границы. Все женщины индивидуальны. Вынашивание также проходит у всех по-разному. Если объем гормона значительно отклоняется от норм, врач проводит несколько дополнительных обследований.
Причины отклонения от норм
При любой беременности уровень ХГЧ различен. Но не всегда вынашивание проходит правильно. Существует несколько причин патологического прекращения роста гонадотропина. Рассматриваются следующие возможные проблемы:
- замирание развития плода;
- отслойка плодного яйца;
- неправильное закрепление эмбриона;
- нарушение гормонального фона;
- анэмбриония.
В последние годы многие гинекологи отмечают рост замерших беременностей. Остановка роста плода в большинстве случаев не имеет явных причин. Установить, почему произошла гибель эмбриона, удается редко. При этом плод развивается нормально в течение нескольких недель. Уровень ХГЧ продолжает нормально расти.
На одном из обследований обнаруживается отсутствие прироста гонадотропина. Через несколько дней женщина сдает повторный анализ. Если уровень гонадотропина понизился, специалист проводит ультразвуковое диагностирование. На аппарате нужно отследить сердцебиение плода.
Если оно не выявляется, назначается процедура абортирования.
Отслойка плодного яйца также относится к причинам низкого ХГЧ. Данная патология сопровождается постепенным отторжением хориона от маточной стенки. При этом наблюдается повреждение мелких кровеносных сосудов. По ним гонадотропин перестает попадать в кровеносное русло.
Уровень вещества продолжает увеличиваться, но медленнее. Обнаружить патологию можно самостоятельно. Пациентка должна внимательно следить за цервикальными выделениями. При отслойке у вагинальной слизи появляется примесь крови. У отдельных пациенток появляется боль в животе.
Частой причиной низкого ХГЧ является неправильное закрепление плодного яйца. В норме оплодотворение происходит в полости фаллопиевой трубы. После зачатия зигота перемещается в матку. Но по ряду определенных причин правильный процесс развития беременности нарушается.
Наблюдается такое явление при спаечном поражении труб, наличии рубцовой ткани и воспаления. Оплодотворенная яйцеклетка остается в фаллопиевой трубе. Цистобласта внедряется в ворсистую ткань органа.
Образование хориона сопровождается появлением небольшого количества ХГЧ. Уровень гонадотропина увеличивается медленно. Если во время обследования обнаруживается данная проблема, необходимо срочное ультразвуковое диагностирование.
Позднее выявление внематочной беременности чревато разрывом трубы и потерей репродуктивной способности.
Дополнительные факторы
Хорионический гонадотропин относится к естественным гормонам гипофиза. Изменение работы гормональной системы также негативно воздействует на его количество. Уменьшение продуцирования прогестерона приводит к сбою деятельности хориона. Объем ХГЧ увеличивается медленно. Для диагностирования этой патологии необходимо сдать развернутый анализ крови на гормоны.
Также распространенной на сегодняшний день проблемой является анэмбриония. Недуг характеризуется отсутствием эмбриона в оболочке плодного яйца. В первые дни после оплодотворения все процессы протекают правильно. На пятой неделе обнаруживается прекращение роста гонадотропина.
В этот же период врач проводит первое исследование сердцебиения плода. На экране не просматривается сердце. Также нет затемнения в полости плодного яйца. Для подтверждения диагноза нужно посетить специалиста несколько раз. Не следует торопиться с прерыванием беременности.
Рекомендуется пройти повторный осмотр у другого врача.
Если ХГЧ прекращает увеличиваться, нужно незамедлительно посетить медицинский центр. Только врач может поставить правильный диагноз и определить точную причину патологии.
Причины высоких показателей
У отдельных пациенток уровень гормона превышает нормы. Такое явление также имеет ряд причин. Часто высокий ХГЧ при многоплодной беременности. Но существуют и другие причины активного роста гормона. Специалисты делают предположение о наличии следующих проблем:
- эндокринное поражение организма;
- развитие синдрома Дауна у плода;
- неправильное установление сроков зачатия;
- сильное токсическое поражение на ранних сроках.
Если причина не заключается в многоплодном вынашивании, исследуется состояние эндокринной системы. Причина может заключаться в наличии скрытой формы сахарного диабета. Данное заболевание обнаруживается из-за резкой перестройки гормональной системы. У многих пациенток болезнь исчезает самостоятельно после родов. При скрытом диабете ХГЧ может менять свое количество резко.
Пугающим диагнозом является предполагаемый синдром Дауна. Данное предположение врач делает после первого скрининга. Если уровень ХГЧ резко повысился при одноплодном вынашивании, необходимо пройти ряд дополнительных обследований. Только при сопоставлении нескольких данных врач ставит точный диагноз.
Высокий ХГЧ может наблюдаться и при неправильном установлении сроков беременности. Зачатие происходит только в овуляцию. Если овуляция произошла сразу после менструации, количество вещества будет высоким к моменту очередного цикла. Многие гинекологи ставят дату предполагаемого зачатия со слов пациентки. Установить точные сроки можно только с помощью ультразвукового обследования.
Виновником высокого ХГЧ является и ранний токсикоз. Обычное токсическое поражение на уровень гонадотропина не влияет. Патологический рост наблюдается при сильном токсикозе.
Он сопровождается обезвоживанием организма и изменением характеристик кровяной жидкости. Именно из-за загущения крови уровень ХГЧ возрастает. Стоит отметить, что сильный токсикоз наблюдается у небольшого количества беременных женщин.
Наибольший процент вероятности развития этой проблемы приходится на многоплодное вынашивание.
Ошибочные результаты обследования
Высокий ХГЧ не всегда является признаком многоплодного зачатия. Наличие этого вещества может указывать на наличие следующих процессов:
- первые недели после прерывания беременности;
- развитие онкологических новообразований;
- подготовка к экстракорпоральному оплодотворению или стимуляция.
Гонадотропин может сохраняться в крови женщины, перенесшей аборт, в течение нескольких недель. Если кровь берется в первом цикле после прерывания беременности, уровень вещества может иметь высокие показатели. Постепенно уровень гормона начинает снижаться. После первых самостоятельных месячных гонадотропин полностью устраняется из организма.
Ложный положительный результат также может стать признаком наличия онкологического новообразования. Онкологическая опухоль способна вырабатывать гормоны, сходные по структуре с гонадотропином.
Именно по этой причине при шуточном использовании теста мужчинами появляется положительный результат. Если человек случайно обнаружил положительный ответ теста на беременность без зачатия, нужно обратиться за консультацией к врачу-онкологу.
Он проведет специальное обследование, позволяющее определить локализацию опухоли.
Распространенной причиной наличия ХГЧ в организме без беременности является подготовка к экстракорпоральному оплодотворению или стимуляция деятельности яичников. Для обеих процедур специалисты включают активную деятельность яичников.
Первоначально вводится лекарственное вещество, стимулирующее рост множества фолликулов. К моменту созревания нескольких фолликулов врач вводит в организм препарат, содержащий человеческий гонадотропин. Он помогает стенкам фолликула разорваться. После овуляции или подсадки проводится поддерживающая терапия.
Она осуществляется с помощью лекарственных средств, содержащих прогестерон.
Из-за использования дополнительных доз ХГЧ врачи не рекомендуют делать тест на беременность в течение трех недель. Если тестирование осуществляется раньше, женщина может получить ложный положительный результат. Чтобы избежать разочарования, следует проводить исследование только с разрешения наблюдающего специалиста.
Вынашивание нескольких плодов требует сил от женщины. Если беременность сопровождается ранним токсикозом, быстрым появлением симптоматики, возможной причиной является наличие многоплодного вынашивания. Чтобы подтвердить многоплодную беременность, необходимо сдать анализ крови на уровень ХГЧ. Он поможет определить, как развивается эмбрион, количество плодов, наличие патологий.