Дисплазия шейки матки
ДИСПЛАЗИЯ ШЕЙКИ МАТКИ – ЭТО ПРЕДРАКОВЫЙ ПРОЦЕСС, ХАРАКТЕРИЗУЮЩИЙСЯ НАРУШЕНИЕМ СОЗРЕВАНИЯ МНОГОСЛОЙНОГО ПЛОСКОГО ЭПИТЕЛИЯ В РЕЗУЛЬТАТЕ ДЛИТЕЛЬНОЙ ПЕРСИСТЕНЦИИ ВИРУСА ПАПИЛЛОМЫ ЧЕЛОВЕКА.
Синонимы: цервикальная интраэпителиальная неоплазия (CIN), плоскоклеточное интраэпителиальное поражение (SIL).
Если коротко, дисплазия шейки матки — это заболевание, которое в будущем может привести к раку. Вероятность этого тем выше, чем выше степень дисплазии.
К дисплазии 1 степени (CIN 1, LSIL) относят любые изменения эпителия, порой даже минимальные и субъективные. Это позволяет взять женщину под контроль и не допустить прогрессирования процесса.
На практике, для диагностики дисплазии 1 степени достаточно поражение эпителиальных клеток вирусом папилломы человека. Опасаться этого не стоит! Легкая степень дисплазии самостоятельно проходит у 70% женщин в течение нескольких лет.
За это время собственная иммунная система уничтожает вирус и заболевание регрессирует. Обычно дисплазия 1 степени требует только наблюдения, в части случаев может назначаться прижигание.
Дисплазия 2 и 3 степени (CIN 2-3, HSIL) — это уже предопухолевый процесс с высоким риском, поэтому требует серьезного лечения. В таких случаях показана широкая эксцизия или конизация шейки матки. Диагностировать дисплазию эпителия можно с помощью мазка на цитологию или биопсии. В принятии решения и тактике лечения важную роль играет тест на ВПЧ.
Подробнее читайте ниже, а также посмотрите комментарии, там Вы найдете ответы на свои вопросы.
Основной причиной развития дисплазии шейки матки является вирус папилломы человека, а именно его онкогенные штаммы — 14 серотипов, среди которых наиболее важными являются 16 и 18.
Зрелый многослойный плоский эпителий, покрывая наружную часть шейки, создает непреодолимую преграду для вируса. Единственным же уязвимым местом является граница с железистым эпителием у наружного зева, называемая зоной трансформации.
При эрозии (эктопии) шейки матки зона трансформации смещается на наружную часть шейки матки, что создает предпосылки для инфицирования.
Более 80% случаев дисплазии и рака шейки матки развивается именно в зоне трансформации.
Большинство женщин переносит ВПЧ-инфекцию без каких либо изменений со стороны организма. В течение нескольких лет иммунная система самостоятельно избавляется от вируса.
Однако 10% женщин не могут уничтожить вирус, который в свою очередь встраивается в ДНК эпителиальных клеток и модифицирует их, приводя к опухолевой трансформации.
Это может быть связано как с индивидуальной предрасположенностью, так и с иммунодефицитом или длительными стрессами. Также известно, что курение способствует снижению специфического иммунитета против ВПЧ.
Дисплазия шейки матки — это качественное изменение клеток плоского эпителия, которое указывает на возможное начало опухолевой трансформации.
Степени дисплазии шейки матки и терминология (CIN, LSIL, HSIL)
Различают несколько степеней дисплазии шейки матки по тяжести, что обычно выражается в числовых значениях от 1 до 3. Каждая степень отражает прогноз патологического процесса и позволяет выбрать соответствующий алгоритм лечения.
Так, дисплазия 1 степени имеет низкий потенциал к малигнизации и в большинстве случаев самостоятельно регрессирует в течение нескольких лет без какого-либо вмешательства.
В противоположность, дисплазия 3 степени в течение одного года обязательно трансформируется в рак и требует уже специализированного хирургического лечения.
Прогрессирование дисплазии шейки матки
В международной практике термин “дисплазия шейки матки” имеет различные синонимы.
Наиболее широко распространена аббревиатура CIN – цервикальная интраэпителиальная неоплазия, что означает развитие неоплазии (новообразования) в пределах эпителиального пласта.
В отличие от рака, CIN не обладает способностью к инвазивному росту и метастазированию. На этом этапе можно предотвратить развитие злокачественной опухоли.
В 1988 г. была создана новая терминология — «SIL» (squamous intraepithelial lesion), что означает «плоскоклеточное интраэпителиальное поражение».
Специалисты отказались от некорректного при данной патологии слова «неоплазия» и заменили его на «поражение».
Степени тяжести процесса выделили всего две: легкую LSIL и тяжелую HSIL:
1) LSIL (low grade squamous intraepithelial lesion) — плоскоклеточное интраэпителиальное поражение легкой степени. LSIL соответствует CIN 1 или дисплазии 1 степени.
2) HSIL (hight grade squamous intraepithelial lesion) — плоскоклеточное интраэпителиальное поражение тяжелой степени, что соответствует CIN 2 и CIN 3.
Умеренная и тяжелая дисплазия объединены в одну категорию, поскольку требуют одинакового подхода к лечению, а различия в некоторых случаях достаточно субъективны.
Термин «рак in situ» сейчас практически не используется, по новой классификации отнесен в группу тяжелых интраэпителиальных поражений плоского эпителия.
| Pap class System 1954 | Классификация ВОЗ 1956 | Классификация Bethesda 1988 |
| Class | Дисплазия/CIN (ЦИН — цервикальная интраэпителиальная неоплазия) | SIL (плоскоклеточное интраэпителиальное поражение) |
| Class 3 | Дисплазия 1 степени/CIN 1 | LSIL — плоскоклеточное интраэпителиальное поражение легкой степени |
| Class 4 | Дисплазия 2 степени/CIN 2 | HSIL — плоскоклеточное интраэпителиальное поражение тяжелой степени |
| Дисплазия 3 степени/CIN 3 | ||
| Рак in situ (рак в пределах эпителиального пласта, без инвазивного роста) |
1. Мазок на цитологию
Первым методом в диагностике дисплазии шейки матки чаще всего является мазок на онкоцитологию. Это скрининговый метод для обследования большого количества женщин. Является самым простым и безопасным для женщины, однако не самым точным.
Чувствительность метода составляет 60-70%, и только трехкратное исследование позволяет с высокой точностью определить или опровергнуть дисплазию эпителия.
Кроме этого у молодых женщин часто бывают ложно-отрицательные результаты, когда дисплазия может быть пропущена; а у пожилых женщин часты ложно-положительные результаты, когда мазок показывает наличие дисплазии, в то время как более качественные методы ее исключают.
При определении LSIL в мазке необходимо только лишь активное наблюдение. Под этим диагнозом подразумеваются клеточные изменения с низким потенциалом опухолевой трансформации.
К LSIL относятся различные дегенеративные изменения клеток при раздражении, воспалении или вирусном поражении.
Гинеколог, получив такое заключение может порекомендовать проведение кольпоскопии с последующей точечной биопсией.
При наличии HSIL в мазке на цитологию проведение кольпоскопии с гистологическим подтверждением становится обязательным!
2. Кольпоскопия
Кольпоскопия — это метод осмотра наружной поверхности шейки матки с помощью специального микроскопа. Кольпоскопия является достаточно субъективным методом диагностики, сильно зависящим от опыта и умения врача.
Кольпоскопические картины дисплазии шейки матки размыты и очень часто ее можно спутать с банальными физиологическими процессами, такими как плоскоклеточная метаплазия, вирусным поражением или лейкоплакией.
Несмотря на это, кольпоскопия позволяет определить подозрительные места на шейке матки и взять биопсию — участок ткани для дальнейшего гистологического исследования.
К кольпоскопическим признакам дисплазии относятся: ацетобелый эпителий, йод-негативные зоны, изъеденность или нерегулярность эпителиального покрова, атипичные сосуды, мозаика, пунктация, контактная кровоточивость и др. Гинеколог должен оценить не только степень, но и скорость наступления тканевой и сосудистой реакции при обработке уксусной кислотой или йодом.
Цель кольпоскопии — это определить анатомическую локализацию зоны трансформации, что имеет решающее значение для дальнейшей тактики диагностики и лечения.
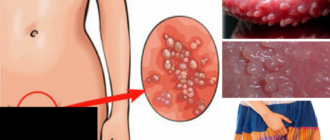
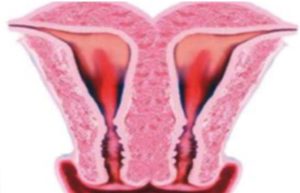
Шейка матки в нормеДисплазия шейки матки
3. Биопсия
Биопсия является “золотым” стандартом диагностики дисплазии и рака шейки матки. Гистологическое исследование позволяет определить качество плоского эпителия и степень его созревания. Биопсия может быть точечной, получаемой с помощью специального инструмента — конхотома, или широкой (эксцизионной), получаемой с помощью электропетли.
Изменения при дисплазии 1 степени обычно носят характер цитопатического действия вируса папилломы человека. В эту категорию так же относят остроконечную и плоскую кондиломы.
Морфологические изменения при CIN 1 (LSIL) включают: нарушение стратификации плоского эпителия преимущественно в базальных отделах, нарушение поляризации клеток относительно базальной мембраны, единичные делящиеся клетки, незначительный дискариоз, а также признаки вирусного поражения — койлоцитарную атипию в поверхностных отделах эпителия, дискератоз, пара- и гиперкератоз эпителия.
Патологическая эпидермизация желез с CIN III
Морфологические изменения при CIN 2-3 (HSIL) носят уже неопластический характер, а цитопатическое действие вируса может проявляться слабо.
Нарастает клеточная атипия, которая затрагивает весь пласт плоского эпителия с минимальными признаками созревания.
Клетки активно делятся, замещая нормальный эпителий цервикальных желез, в ряде случаев пролиферирующий плоский эпителий может замещать выстилку цервикального канала. Характерно обилие как нормальных, так и патологических митозов.
Тяжелая дисплазия шейки матки отличается от рака отсутствием инвазивного роста.
Нужен ли тест на ВПЧ?
Тест на ВПЧ помогает в диагностике дисплазии шейки матки и выборе тактики лечения в сложных ситуациях.
ВПЧ тест рекомендуется делать женщинам после 25 лет, поскольку имеется большая вероятность, что инфекция уже длительное время персистирует в организме и могла вызвать какие-либо изменения в шейке. В более молодом возрасте при нормальном мазке на цитологию ВПЧ-тистирование не дает полезной информации.
С возрастом ВПЧ-тестирование приобретает все большую значимость. К примеру, при наличии 16 или 18 штаммов ВПЧ у 50 летней женщины можно с высокой вероятностью утверждать, что у нее уже имеется тяжелое интраэпителиальное поражение эпителия. Мазок на цитологию менее эффективен в данном случае. Женщине тот час может рекомендоваться диагностическая биопсия и выскабливание цервикального канала.
Лечение дисплазии шейки матки
Тактика лечения и ведения пациенток с дисплазией зависит от гистологического заключения, кольпоскопической картины, типа зоны трансформации, возраста и планирования беременности.
Основными методами являются абляция (прижигание), или эксцизия (удаление тканей).
Эти методы могут проводиться с помощью различных инструментов, использующих низкие или высокие температуры, электро-, лазеро- или радиоволновую энергию.
Лечение LSIL (CIN 1):
По западным протоколам LSIL необходимо динамически наблюдать.
Так как LSIL обладает низким злокачественным потенциалом и часто регрессирует самостоятельно, женщине рекомендуется проходить цитологическое исследование не менее 2 раз в год.
В отечественной медицине часто рекомендуют абляцию (прижигание), хотя это не всегда оправдано. С прижиганием связывают некоторое повышение риска невынашивания беременности. Однако, часть авторов, опровергает это.
Наиболее оптимальным является радиоволновая абляция Сургитроном. Патологический эпителий и подлежащая строма выпариваются радиоволнами, после чего пораженная зона эпителизируется заново. Минусом абляции является отсутствие материала для последующего гистологического исследования, плюсом — сохранение анатомического строения шейки матки и небольшое количество осложнений.
Лечение HSIL (CIN 2, CIN 3):
HSIL обладает высоким злокачественным потенциалом, поэтому в данном случае показано удаление патологически изменненых тканей. Обычно, рекомендуется широкая эксцизионная биопсия или конизация шейки матки — это конусообразное удаление тканей, включающая наружную часть шейки матки и ткани вокруг цервикального канала.
Весь удаленный материал отправляется на гистологическое исследование для подтверждения и уточнения диагноза. В удаленном материале гистолог оценивает края резекции, так как важно, чтобы патологический эпителий был удален в пределах здоровых тканей.
При наличии в краях резекции патологии, или глубоком поражении цервикального канала, а также наличии инвазивного роста может быть принято решение об ампутации шейки матки.
Изредка, если женщина молода и планирует беременность, допускается лечение HSIL абляцией. Это возможно только лишь в случае 1 или 2 типа зоны трансформации при кольпоскопии, когда гинеколог видит глазом все измененные ткани и может обеспечить полную их абляцию. Если зона трансформации смещена глубоко в цервикальный канал — показана только глубокая конизация или ампутация шейки матки.
Выводы:
- Дисплазия шейки матки является предраковым процессом, с различным, в зависимости от степени тяжести, риском малигнизации.
- Дисплазия 1 (CIN 1, LSIL) в большинстве случаев проходит самостоятельно и зачастую не требует специального лечения.
- Дисплазия 2 и 3 (CIN 2-3, HSIL) связана с длительной персистенцией вируса папилломы человека в клетках, что приводит к их опухолевой трансформации.
- Дисплазия шейки матки диагностируется только с помощью цитологического исследования или гистологического исследования при биопсии.
- Положительный тест на онкогенные штаммы ВПЧ ни о чем не свидетельствует. Возможно, это транзиторная инфекция, которая у 90% женщин элиминируется в течение нескольких лет. Важность теста на ВПЧ повышается с возрастом.
- Использование презервативов и вакцинация являются наиболее эффективными и доказанными способами профилактики папилломавирусной инфекции.
Пороки развития матки и ее неправильное положение
Данные расстройства встречаются не более чем у 2-5 процентов женского населения. Но среди пациенток, жалующихся на бесплодие, особенно среди тех, кто не может родить из-за непроизвольных выкидышей, пороки матки встречаются гораздо чаще.
Специальные обследования матки с целью выявления пороков ее развития или неправильного положения – стандартная процедура при диагностике бесплодия, особенно если оно проявляется повторяющимися непроизвольными выкидышами.
Средством первичной диагностики является вагинальная сонография (специальный вид УЗИ, проводится ультразвуковой насадкой, введенной в вагину).
Если результаты вагинальной сонографии дают подозрение на порочное строение матки, то проводится гистероскопия – осмотр полости матки с помощью специального зонда (гистероскопа). На этом этапе выявляются, как правило, все основные варианты порочного строения.
Из чего определяется схема лечения, а также принимаются решения о последующих обследованиях, с целью выявления расстройств, обусловленных порочным строением матки или ассоциированных с ним.
Среди таких вторичных или ассоциированных расстройств – порочное строение других отделов генитального тракта: вагины, шейки матки, аднекса (яичников с фаллопиевыми трубами).
Чем серьезней порок строения матки, тем выше вероятность порочного строения других генитальных отделов, особенно вагины. Отмечено, что каждый третий случай порочного строения матки ассоциирован с пороками строения вагины.
Чаще всего это наличие вагинальных перегородок, затрудняющих половую жизнь и препятствующих зачатию.
Порочное строение шейки матки выражено в основном аплазиями (недоразвитием), что зачастую ведет к внутренним кровотечениям, в том числе и в опасной форме.
Для лечения требуется проведение пластической операции по восстановлению нарушенной связи между вагиной и маткой. Раньше такие операции выполнялись абдоминально, то есть сквозь брюшную полость.
В настоящее время все чаще проводятся минимально-инвазивные воздействия, лапароскопом через вагину, без внешних разрезов.
Еще один вид порочного строения – так называемый дуплекс (раздвоение) шейки матки. Для его устранения могут применяться различные хирургические методики, выбор которых обусловлен сопутствующими обстоятельствами, например, наличием (или отсутствием) пороков матки, вагины и т.п.
Порочное строение аднекса зачастую обусловлено ассиметричным (односторонним) развитием матки. В ходе сложной пластической операции вторая, недостающая часть матки может быть восстановлена.
Но если это требуется только для того, чтобы дать женщине возможность забеременеть, то более простой путь – экстракорпоральное оплодотворение (ЭКО), в результате которого беременность может наступить даже в «односторонней» матке.
Другие ассоциированные расстройства, также требующие специальной диагностики, – пороки почек или мочевыделительной системы.
Для диагностики проводят почечную сонографию (УЗИ), могут быть назначены пиелограмма, цистоскопия, почечная сцинтиграфия, магнитно-резонансная томография (МРТ).
Значение МРТ в последнее время все больше возрастает, поскольку данный вид обследования позволяет комплексно диагностировать пороки различных органов, от матки до почек и мочеиспускательного канала.
Еще одно ассоциированное расстройство – эндометриоз. Если пороки генитального тракта, почек, мочеиспускательного канала «закладываются» на ранних этапах развития женского организма, то эндометриоз, как правило, проявляется у взрослых женщин.
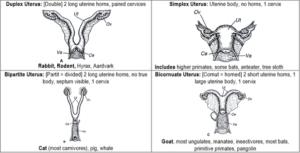
Рассмотрим, однако, основные виды порочного строения матки.
Септум
Наиболее распространенный вид – так называемый Uterusseptus, наличие продольной перегородки (септума) внутри матки.
Перегородка образуется на задней стенке. В не очень выраженном виде этот порок называется Uterussubseptus. Однако даже маловыраженная перегородка препятствует нормальной имплантации эмбриона в матку и провоцирует выкидыш.
При хорошо выраженной перегородке, разделяющей практически всю полость матки, диагностируют Uterusseptus в «классическом» виде. Uterusseptuscompletusдиагностируется в том случае, если перегородка перекрывает даже шейку матки.
Лечение проводится хирургически, минимально-инвазивным способом, с помощью зонда-лапароскопа. Хирургическими насадками, подведенными с зондом, выполняют диссекцию (рассечение) септума.
После операции предписана контрацепция как минимум на три месяца (гормональная или с установкой внутриматочной спирали), чтобы снизить риск адгезий (склеивания внутренних тканей), которые могут произойти при наступлении беременности.
Диссекция септума дает хорошие прогнозы на наступление беременности. А если своевременно проведена профилактика адгезий – то и на ее благополучное протекание, на удачные роды. В этом – особый шанс для пациенток с повторяющимися непроизвольными выкидышами.
Ассиметричное развитие матки
Анатомическая основа для возникновения и развития матки – это так называемый мюллеров проток, возникающий задолго до рождения, в конце второго месяца внутриутробного существования. Из него образуется эпителий матки, фаллопиевых труб, влагалища.
Мюллеров проток – парный канал. Дальнейшее развитие и преобразование его элементов тоже носит парный характер. Если же парность нарушается, то матка будущей девочки еще на внутриутробном этапе получает одностороннее, ассиметричное развитие. Это так называемая «однорогая матка» (Uterus unicornis).
«Рогом» называют рудиментарную, недоразвитую ее часть. Если после зачатия оплодотворенная яйцеклетка имплантируется в эту часть, то беременность обычно не наступает или ее протекание может быть нарушено: выкидыш, внутренние кровотечения и т.п.
Кроме того при Uterus unicornis высок риск внематочной беременности (яйцеклетка имплантируется в фаллопиеву трубу).
В иных ситуациях (если речь не идет о беременности) Uterus unicornis также может проявиться внутренними кровотечениями. Менструации нередко носят болезненный характер (дисменорея).
Хирургическое лечение преследует цель устранения этих симптомов. Повышение же фертильности не может быть достигнуто таким лечением.
Неслияние каналов мюллерова протока
Как уже отмечено, мюллеров проток первоначально является парным каналом. Матка, фаллопиевы трубы, влагалище формируются двусторонне, в результате слияния обоих каналов.
Если же слияние неполное или его вовсе не происходит, то это ведет к особым порокам матки: двусторонней рудиментаризации или дуплексу.
Двусторонняя рудиментаризация – результат неполного слияния каналов мюллерова протока. Шейка матки формируется в месте слияния, а последующие элементы органа в основном разделены и функционально ограничены.
Это «двурогая матка» (Uterus bicornis). Данный порок тоже сильно снижает фертильность женщины, осложняет протекание беременности и родов.
Uterus bicornis является причиной выкидышей, преждевременных родов, тазового предлежания плода.
Лечение – хирургическое, так называемая метропластика (пластическая реконструкция матки). После нее рекомендована минимум трехмесячная контрацепция (внутриматочная спираль) для профилактики склеек.
Если слияния каналов мюллерова протока вовсе не произошло, то развивается как бы двойная матка. Две ее «версии» полностью разделены. Это дуплекс, или Uterus didelphys. В некоторых случаях (но далеко не всегда!) можно хирургически воссоединить обе половины.