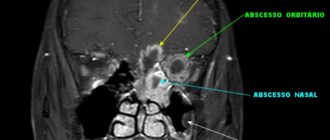
Методы измерения плотности костей
С возрастом структура кости становится хрупкой и ломкой, происходит деминерализация скелета, то есть с годами тихо и незаметно подкрадывается остеопороз. Низкая плотность костей признана важным фактором риска, который ассоциируется с остеопорозом также как кровяное давление или уровень холестерина считаются признанными стимуляторами возникновения кардиоваскулярных заболеваний.
Ещё несколько лет назад постановка диагноза «остеопороз» основывалась на истории болезни, на рентгеновских снимках и на клинических симптомах (особенно большую роль в подтверждении диагноза играли переломы в анамнезе), то есть диагноз ставился, когда болезнь была уже в продвинутой стадии. Сегодня с появлением современных методик ситуация изменилась, диагноз остеопороза можно поставить на самой ранней стадии, когда симптомы еще отсутствуют и можно особенно эффективно бороться с патологией.
Сознательные пациенты уже давно понимают клиническое значение этих измерений. Методы остеоденситометрии доступны по цене, проводятся быстро и имеют надежные результаты. Они существенно упрощают постановку диагноза и оценку хода развития заболевания.
На первое место в диагностике остеопороза выходит измерение плотности костей – DXA (двухэнергетическая рентгеновская денситометрия). Почему это исследование столь актуально? Вот некоторые его плюсы:
- ранняя диагностика;
- возможность избежать переломов в перспективе;
- возможность следить за результатами лечения в динамике, ведь благодаря современным методам лечения можно увеличивать костную массу.
Показания к остеоденситометрии
В соответствии с основными направлениями Национального фонда остеопороза (НОФ, США) проведение измерений рекомендуется:
- всем женщинам в возрасте 65 + (независимо от других факторов риска);
- всем женщинам в период постменопаузы, у которых были переломы;
- всем женщинам, которые решили начать лечение остеопороза и их окончательное решение зависит от результата остеоденситометрии;
- всем женщинам, которые проходили долгое время гормональную терапию.
Кроме того, остеоденситометрия назначается:
- при уменьшении размеров тела, связанного с возрастом;
- при боли в спине неизвестного происхождения;
- худым курильщикам и курильщицам;
- лицам с исходными переломами;
- пациентам с проблемами суставов с ограниченной подвижностью;
- при долгосрочном применении терапии (более 6 месяцев) с использованием медикаментов, опасных для костей, таких как: кортикостероиды, маркумар или противоэпилептические средства;
- при гипертиреозе и гиперпаратиреоидизме (или гиперфункция щитовидной железы, или гиперфункция околощитовидной железы);
- пациентам с трансплантацией;
- при хронических заболеваниях ЖКТ и операции в гастроэнтерологической области;
- при нервной анорексии (истощение);
- при хронической почечной недостаточности.
Измерение плотности костей при помощи метода DXA − это единственный надежный метод для документирования эффекта от терапии остеопороза. Ежегодное измерение показывает положительную или отрицательную динамику течения болезни. Эта быстрая методика определяет начало развития остеопороза, когда с помощью целенаправленных мероприятий ещё можно предотвратить прогрессирование тяжёлого заболевания.
DXA — двойная энергетическая рентгеновская абсорбциометрия
DXA — это наиболее применяемый и распространенный метод измерения и прогноза. Остеоденситометрия позволяет определить диагноз до того, как произойдёт перелом костей. Метод DXA рекомендует для применения ВОЗ, он считается мировым стандартом для измерения плотности костей.
Он позволяет сделать вывод о минеральном состоянии костей и о сравнительных показателях плотности разных областей скелета. Минеральное содержание определяет прочность и плотность костей. Метод DXA наиболее распространенный метод, так как воздействие рентгеновского излучения невысокое.
Само исследование длится всего несколько минут.
Почему нужно измерять плотность костей?
Единственная возможность поставить ранний диагноз остеопороза, то есть до начала переломов и другой клиники, это количественное измерение плотности костей. Измерение плотности костей BMD позволяет анализировать плотность костей в различных областях скелета и сделать оценку риска возможных переломов.
Эффективность метода доказана результатами многих исследований. Уменьшение плотности костной массы всего на 10% увеличивает вдвое риск возникновения переломов в области позвоночного столба, в три раза в области шейки бедра.
Если переломы уже происходили, то это измерение проводится для подтверждения диагноза остеопороза и определения степени износа костей в аксиальном скелете.
Измерение плотности костей позволяет получить следующую информацию:
- остеопороз или остеопению можно определить ещё до появления переломов;
- результат позволяет предсказать риск позднего манифестного остеопороза;
- результат показывает скорость потери костей («прогрессия»).
- документирует действенность лечения.
Соотношение между BMD и риском возникновения переломов хорошо поддаётся документированию. Связь между плотностью костей (измеряется у тазового сустава и в пояснично-крестцовом отделе позвоночника) и переломами шейки бедра в три раза очевиднее, чем связь между уровнем холестерина в крови и инфарктом.
Методы измерения
Надёжность и точность метода зависит от:
- типа приборов;
- регулярного (ежедневно) калибрования по фантому;
- сотрудничества с исследуемым (важно спокойное положение пациента во время измерения)
- точной и воспроизводимой настройки прибора исследователем,
- стадии остеопороза (чем меньше плотность костей, тем меньше точность измерения).
Для выявления болезни применяют следующие методы:
- рентген;
- ультразвук;
- ККТ (количественная компьютерная томография);
- ДХА;
- МРТ
Коротко остановимся на каждом из них.
Рентген
Рентгеновские снимки выявляют манифестный остеопороз, то есть когда потеряна уже треть костной массы. Поэтому сегодня эта методика не актуальна.
ККТ
Методика применяется в том случае, если ДХА проводить нецелесообразно. Достоинством исследования является точность измерения и возможность получить объемный снимок. Но лучевое облучение при этом столь высокое, что назначается редко.
Костная денситометрия периферическая.
Местом исследования является запястье и пяточная кость. В местах наиболее уязвимых для переломов плотность измерить нельзя. Небольшое устройство может находиться в кабинете доктора, радиационное облучение минимальное. Оно обычно применяется как скрининг для раннего выявления болезни.
Ультразвук
Эта методика оценивает риск перелома, выявляя участки пониженной плотности периферического скелета с помощью ультразвуковых лучей. Объектом исследования обычно становятся пяточная кость, пальцы, надколенник. Но поставить диагноз на основании данного исследования нельзя.
DXA
DXA – двухэнергетическая рентгеновская абсорбциометрия, называется ещё DEXA, DXA, реже QDR, DPX, DER – в этом случае речь идёт о самом популярном и самом совершенном методе измерения, о «золотом стандарте» во всём мире и во всех международных исследованиях. Метод DAX появился в 80-е годы в Японии, его глобальное применение началось в 1988 году.
Два луча энергии с разной интенсивностью направляют через скелет. По количеству излучения, которое проникает через кости, можно сделать расчёты плотности костей. На основании измерений при помощи двух лучей с разной величиной энергии можно высчитать количество абсорбции, обусловленное плотностью костей и исключить его.
Во время исследования проводятся измерения поясничного отдела позвоночника и тазобедренного сустава (справа и /или слева). Новым многообещающим методом является технология измерений DXA с лазерной поддержкой, измерения проводятся на пятке. Между тем, сейчас возможен общий анализ костной массы («сканнер тела DXA»).
Внутри автоматически определяемых площадей производятся расчёты минерального содержания на площади (гр/см2). Эти измерения охватывают не только тело позвонков, но и их дуг, и остистых отростков, которые содержат значительное количество плотного вещества кости.
Международное общество клинической денситометрии (ISCD) рекомендует проводить измерения минимум двух областей скелета, при этом диагноз определяется по низшему Т-критерию. В области позвоночного столба измерение проводится от L1 доL4.
Метод DXA обладает следующими преимуществами:
- метод неинвазивный;
- исследование при помощи современных приборов проводится очень быстро (5-10 минут), а благодаря новой технологии лазерного импульса измерение длится всего 1-2 секунды;
- исследование доступно по цене;
- не создаёт лучевую нагрузку на пациента — лучевое воздействие очень незначительно. 13m Rem (миллибэр) соответственно, только 1/10–1/100 от нормальной дозы рентгеновского излучения. Доза облучения новой технологии лазерного импульса составляет
Опухоли костей (системный подход и дифференциальный диагноз)
Важно понимать, что в дифференциальной диагностике опухолей костей рентгенография является модальностью выбора. КТ и МРТ полезны только в отдельных случаях.
Ключевыми моментами при анализе изображений с потенциальной опухолью кости являются:
- морфология образования на рентгеновском снимке
- склеротическое образование
- остеолитическое образование
- четко отграниченное
- слабо отграниченное
- возраст пациента
Одним из надежных индикаторов в разграничении доброкачественных и злокачественных образований и определении характера морфологии для остеолитических образований является переходная зона между образованием и прилежащей неизмененной костной тканью.
После определения характера поражения (склеротический или остеолитический [четко или слабо отграниченный]), необходимо ответить на вопрос: каков возраст пациента? Поскольку возраст является следующим ключевым моментом.
Далее необходимо отметить локализацию, наличие периостальной реакции, деструкции кортикального слоя, наличия кальцификации матрикса образования, и т. д.
Зона перехода
Для разграничения остеолитических образований на слабо и четко отграниченные необходимо оценивать зону перехода между образованием и неизмененной костной тканью.
Зона перехода является надежным индикатором в разграничении доброкачественных и злокачественных образований.
Зона перехода оценивается только для остеолитических образований так как к склеротических образований переходная зона как правило узкая.
Узкая зона перехода
Узкая зона перехода дает четкие и резкие границы, она указывает на медленный рост образования. Склеротические контуры характерны для низкой активности.
Для пациентов старше 30 лет, а особенно старше 40 лет, в зависимости от других рентгенологических признаков в первую очередь в дифференциальном диагнозе необходимо рассматривать метастатическое поражение или плазмацитому (множественную миелому), как наиболее частые опухоли для данной возрастной группы. Метастазы в кости у пациентов младше 40 лет без известной первичной опухоли встречаются крайне редко. Однако при известной первичной опухоли (например нейробластоме, рабдомиосаркоме или ретинобластоме) метастазы включаются в дифференциальный диагноз даже у молодых пациентов.
Широкая зона перехода
Нечеткие границы и широкая зона перехода указывают на агрессивный рост и являются характерной чертой злокачественных опухолей костей. Однако при дифференциальном диагнозе необходимо помнит о двух опухолеподобных образованиях с аналогичными морфологическими чертами: эозинофильной гранулеме и инфекционной деструкции.
Возраст пациента и локализация
В зависимости от возраста и локализации опухоли и опухолеподобные образования костей в соответствии с соглашением ESSR от 2017 года можно разделить следующим образом [2]:
Центрально в длинных трубчатых костях
Опухоли локализующиеся центрально в длинных трубчатых костях: простая костная киста, эозинофильная гранулема, фиброзная дисплазия, аневризмальная костная киста, энхондрома.
Экцентрично в длинных трубчатых костях
Экцентрично в длинных трубчатых костях: остеосаркома, неоссфицирующая фиброма, хондробластома, хондромиксоидная фиброма, гигантоклеточная опухоль и остеобластома.
Кортиальная
Остеоид-остеомы локализуются в кортикальном слое и должны дифференцироваться с остеомиелитом.
Юкстокортикальная
При остеохондроме кортикальный слой должен распространяться на «ножку». Остеосаркома может возникать из периоста.
Периостальная реакция
О периостальных реакциях читайте в отдельной публикации.
Кортикальная деструкция
Кортикальная деструкция или деструкция кортикальной пластинки является довольно частой находкой и не позволяет достоверно дифференцироваться доброкачественные и злокачественные образования.
Полная деструкция может встречаться как при высокозлокачественных опухолях, так и при локально агрессивных процессах таких как эозинофильная гранулема и остеомиелит.
Более однородная деструкция кортикальной пластинки может указывать на доброкачественность или низкую степень злокачественности.
Изъеденность эндоста кортикального слоя встречается при фиброзной дисплазии и хондросаркоме низкой степени злокачественности.
Вздутие является одним из видов кортикальной деструкции. При вздутии разрушение кортикального эндоста и формирование костной ткани снаружи опухоли происходят с одинаковой скоростью и приводят к расширению. «Неокортекс» может быть гладким или неровным, локальная неровность встречается при более агрессивных образованиях (напр. гигантоклеточная опухоль).
В группе злокачественных мелкоклетночных опухолей, включающих саркому Юинга, костную лимфому и мелкоклеточную остеосаркому, кортикальный слой при рентгенографии может выглядеть практически не измененным, поскольку опухоль распространяется инвазивно через Гаверсовы каналы. Данные опухоли как правило характеризуются наличием крупного мягкотканного компонента без видимой деструкции кости.
Матрикс
Наличие кальцинатов или минерализации может быть важным ключевым моментом в дифференциальной диагностике. Выделяют два типа минерализации матрикса: хондроидный матрикс в хрящевых опухолях (например энхондрома или хондросаркома) и остеоидный матрикс в костеобразующих опухолях (напр остеоид остеома и остеосаркома).
Хондроидный матрикс
Кальцификаты в хондроидном матриксе описывают как «кольца и арки», «попкорн» или локальную исчерченность.
Остеоидный матрикс
Минерализация в опухолях может принимать трабекулярный или облаковидный паттерны при доброкачественных костеобразующих опухолях или аморфный паттерн при слабо отграниченных образованиях (напр. при остеосаркоме). Необходимо помнить, что склероз может быть реактивным (напр. при саркоме Юинга или лимфоме).
Остеопороз: рентген структуры костей со сниженной плотностью — Сайт о современных методах диагностики заболеваний
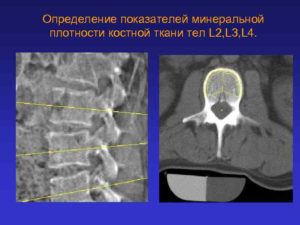
Остеопороз – это системное заболевание костей скелета, которое характеризуется снижением количества остеоцитов и разрушением костной ткани на микроскопическом уровне. Данное заболевание приводит к уменьшению емкости костной структуры и приводит к риску переломов.
Структура кости в норме и при остеопорозе
На рентгенологическом снимке, в первую очередь, необходимо выявить начальный остеопороз, он также называется старческим. Одной из разновидностей его является остеопороз у женщин, который развивается после менструальной паузы. Так же часто возникает идиопатический остеопороз, поражающий позвонки. Эти два типа остеопороза являются первичными, то есть возникают сами собой.
Существует, также вторичный остеопороз, который возникает после некоторых заболеваний и вследствие действия различных экзогенных факторов. Физиологическая возрастная атрофия и гипостаз, являются такими состояниями, которые могут спровоцировать возникновение остеопороза и, как следствие, частые переломы костей.
В современной медицине рентгенодиагностика не считается главным диагностическим методом для установки диагноза остеопороз. Но учитывая то, что компьютерная томография или денситометрия для некоторых пациентов является недоступной, диагностика при помощи рентгена может быть единственно возможным и доступным методом.
Во время проведения рентгенографии лечащий врач надеется выявить отличительные черты остеопороза. Нередко на обычной рентгенограмме практически невозможно отличить остеопороз от плазмоцитомы и гиперпаратиреоза. Но врач надеется обнаружить и ключевые признаки.
Особенности диагностики
Для того чтобы диагностировать остеопороз, необходимо понимать данное патологическое состояние скелетной структуры, огромное значение в этом имеет изучение динамической минерализации костной ткани на протяжении всей жизни.
Анатомическое изучение костей утверждает, что костный скелет человека как у мужчин, так и у женщин формируется до 25 лет одинаково, но у женщин плотность костной структуры на 15% меньше чем у мужчин.
Из этого можно сделать вывод, что женщины наиболее часто страдают заболеваниями костей и потерей костной ткани. Рентгенологические исследования остеопороза включают в себя несколько методов. В первую очередь необходимо произвести рентгенографическое исследование позвоночника в трех проекциях, затем выполняется рентген тазовых костей, черепа и кистей со стопами.
Не стоит забывать, о том, что визуальное изучение прозрачности костной структуры на рентген-снимке – это субъективная оценка, потому что глаз человека способен оценивать изменения на рентген-снимке только при уменьшении костной массы.
В связи с развитием медицинской практики, для диагностики данного заболевания были введены другие рентгенологические методы, а именно:
- Радионуклидная рентгенография.
- Рентгеноденситометрические абсорбционные методы.
- Определение плотности кости с использованием контрастного вещества.
Признаки остеопороза на рентгене
Общие рентген признаки остеопороза заключаются в различии нормальной и повышенной прозрачности, как минимум по снимкам осевого скелета. На рентгеновском снимке, для того чтобы поставить точный диагноз, необходимо чтобы заболевание вызвало потерю как минимум 40% костной массы.
Общие сложности постановки диагноза при использовании рентгенографии:
- Толщина жировой и мышечной тканей пациента.
- Качество и чувствительность пленки.
- Экспозиция пленки.
- Вариабельность диагностической оценки.
И, тем не менее, данный способ диагностики является наиболее простым и дешевым методом исследования, и имеет важную диагностическую функцию, необходимую для того, чтобы в дальнейшем врач выбрал правильную тактику для диагностики и лечения.
Рентген-признаки никогда не дают возможность поставить точный диагноз. Существует перечень изменений на пленке, который может дать подозрение на остеопороз. В него входят следующие пункты:
- Снижение плотности тени.
- Повышение рентгенологической прозрачности.
- Некроз костной ткани.
- Истончение надкостницы.
- Снижение или потеря поперечной исчерченности тел позвонков.
- Часто появляются признаки того, что аорта начала кальцифицироваться.
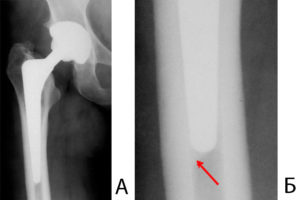
Степени проявления остеопороза на рентгене
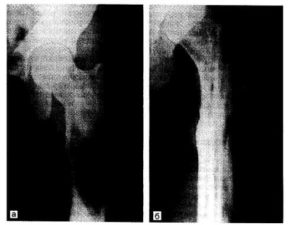
А — нормальная кость; Б — остеопороз
Как и любое другое заболевание, остеопороз имеет степени выраженности, которые проявляются на рентгене. Нижеперечисленные рентгенологические признаки указывают на степень эволюции данного заболевания:
- 0 степень — не имеет никаких проявлений и считается условной нормой.
- 1 степень – выражается уменьшением плотности кости и редуцированием трабекул.
- 2 степень – на рентген-снимке можно увидеть начальный остеопороз, которой выражается отчётливым истончением трабекул и подчеркнутостью замыкательных пластинок. Также видно отчетливое снижение плотности кости.
- 3 степень – проявляется более значительным снижением костной плотности и продавленностью опорных площадок тел позвонков. Позвонки начинают принимать клиновидную форму.
- 4 степень – запущенный остеопороз, выражается крайне тяжелой деминерализацией и появлением множественных клиновидных позвонков.
В случае, если остеопороз костной ткани был диагностирован на начальных стадиях и успешно поддается лечению, – на рентген-снимках можно увидеть норму, правильная терапия в дальнейшем приведет к полному выздоровлению.
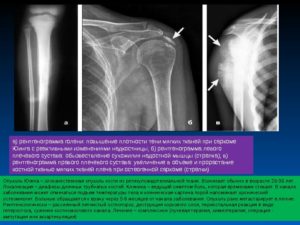
К примеру, остеопороз при гематогенном остеомиелите появляется на рентген-снимке уже к концу третьей недели. После острого периода.
В случае, если пораженный участок расположен в глубине кости, то на рентген-снимке можно обнаружить точечные, мелкие очаги некроза костной ткани.
Данные проявления хорошо видны при использовании компьютерной или магнитно-резонансной томографии, на них они проявляются неровными нарушениями надкостницы, уже на третий день после начала заболевания.
Часто больных остеопорозом беспокоит изменение осанки и появление сутулости
В случае, если некроз кости располагается под надкостницей, то на снимке можно выявить периостальные наслоения у края кости на расстоянии от 1 до 3 миллиметров по всей поверхности. Визуально кость становится неровной и шероховатой.
Применение рентгена – это самый доступный метод, который позволяет конкретизировать тактику врачу и назначить дальнейшие диагностические мероприятия. Рентген – это неотъемлемый пункт в диагностике и лечении остеопороза.
Снижение плотности костной ткани на рентгене
Только у нас: Введите до 31.01.2020 промокод бонус2020 в поле купон при оформлении заказа и получите скидку 25% на всё!
Для диагностики заболевания используется специальное исследование костной минеральной плотности — двухфотонная рентгеновская абсорбциометрия, позволяющая максимально точно определить потерю костной плотности.
В зависимости от показателя T, представляющего собой отношение исследуемого показателя костной плотности к показателю нормальной плотности у здорового человека, ставится диагноз заболевания.
Если показатель T выше чем -2,5, но ниже, чем -1,0, можно диагностировать остеопению.
Остеопения
Основными причинами остеопении являются:
- Генетическая предрасположенность;
- Изменения уровня гормонов, например, снижение уровня эстрогена (что обычно наблюдается у женщин после наступления менопаузы) или тестостерона;
- Курения;
- Злоупотребление алкоголем;
- Длительная иммобилизация (например, из-за лечения, или частых длительных поездок или перелетов);
- Прием некоторых лекарственных препаратов (например, кортикостероидов и спазмолитических средств);
- Мальабсорбция, вызванная некоторыми нарушениями, включая целиакию;
- Хронические воспалительные процессы (например, при ревматоидном артрите).
Остеопения не вызывает боли, за исключением случаев, когда она становится причиной переломов. Человек может на протяжении многих лет не подозревать, что у него остеопения. Иногда даже появление трещин в некоторых костях не вызывает у пациента болевых ощущений. Поэтому остеопению обычно диагностируют, когда она уже успела вызвать серьезное повреждение костной массы.
Своевременная диагностика остеопении очень важна именно потому, что она повышает риск переломов. Очень распространенной травмой среди страдающих от этого нарушения людей является перелом шейки бедра. Это не только очень болезненная травма; она требует сложного, и порой длительного лечения.
Более 30% пациентов после госпитализации с переломом шейки бедра нуждаются в домашнем лечении в течение довольно длительного времени. Кроме того, около 20% людей умирают в течение года после перелома шейки бедра. Как правило, это связано с образованием сгустков крови из-за продолжительной иммобилизации и пневмонией.
Поскольку причиной переломов часто оказывается истончение костной ткани в результате остеопении, не следует недооценивать эту болезнь.
Для диагностики остеопении измеряют минеральную плотность костной ткани (МПКТ) в бедренных костях, позвоночнике и, иногда, в кистях. Z-показатели в результатах теста демонстрируют разницу МПКТ пациента со средними показателями людей того же возраста и пола.
Т-показатель сравнивает МПКТ пациента со средним МПКТ здорового тридцатилетнего человека того же возраста. Чем меньше эти показатели, тем ниже плотность костной ткани, и тем выше риск переломов даже при падениях, которые для здорового человека прошли бы без следа. У людей с Т-показателем от -1 до -2.
5 диагностируется остеопения; Т-показатель ниже -2.5 является индикатором остеопороза.
Кому необходимо пройти обследование на остеопению?
Следующим группам людей настоятельно рекомендуется пройти тест на МПКТ:
- Женщины старше 65 лет и мужчины старше 70 лет.
- Женщины после наступления менопаузу и мужчины в возрасте от 50 до 69 лет с повышенным риском развития остеопении или остеопороза.
- Взрослые старше 50 лет, у которых были переломы костей.
- Взрослые с заболеваниями, связанными со снижением плотности костной ткани (например, ревматоидный артрит) и/или принимающие медикаменты, которые могут оказать негативное воздействие на костную ткань (например, стероидные препараты).
- Людям, у которых уже диагностирована остеопения, необходимо проходить регулярные обследования.
Прежде всего, пациентам с остеопенией рекомендуется внести определенные изменения в свой рацион — в частности, увеличить потребление кальция и витамина D. Некоторым пациентам выписывают специальные препараты для увеличения костной массы. Это, как правило, зависит от результатов анализов и наличия факторов риска, которые могут способствовать усугублению остеопении.
Наконец, пациентам с остеопенией настоятельно рекомендуется регулярная физическая активность. Даже прогулки по полчаса в день окажут благотворное влияние на костную ткань. Кроме того, пациентам нужно бросить курить и свести к минимуму потребление алкоголя — при этих условиях лечения остеопении с большой вероятностью будет успешным.
Остеопения – заболевание, характеризующееся снижением плотности костных тканей. При остеопении показатель плотности костных тканей выше, чем при остеопорозе, однако значительно ниже нормального уровня. Название заболевание происходит от греческого «penia» — бедность, недостаток.
Количество минералов в костной ткани показывает, насколько плотными и сильными являются кости. Для определения плотности минералов в костях используется специальный показатель костной минеральной плотности.
Если этот показатель ниже нормы, диагностируется остеопения, которая при отсутствии лечения может привести к еще более серьезному заболеванию – остеопорозу, при котором очень высок риск переломов.
Исследования показывают, что только в США от остеопении страдают порядка 33,6 миллионов человек.
С возрастом плотность костей снижается, а сами кости становятся тоньше, поскольку потеря клеток костной ткани не компенсируется формированием новых костей.
Как правило, пикового уровня показатель костной плотности достигает к возрасту 30 лет, а затем масса костей постепенно уменьшается.
Чем плотнее кости человека в возрасте 30 лет, тем более продолжительным будет процесс постепенной потери плотности костной ткани.
Определение плотности кости в стоматологии
Качество дентальной имплантации и последующего протезирования зависит от разных факторов. Перед выбором имплантов врач проводит обследование. Его обязательный этап – определение плотности костной ткани. В зависимости от этого параметра имплантолог определяет возможность установки искусственного корня, его длину, способ прокола и т.д.
Характеристики кости влияют и на первоначальную стабилизацию имплантата, период, необходимый для полного приживления. Для успешной имплантации важны количество, качество, биотип костной ткани, ее структура, строение челюстей. Все эти параметры врач изучает во время предварительного обследования.
Измерение плотности костной ткани
Плотность кости определяют разными методами:
- Эхоостеометрия. Диагностика строится на характеристиках прохождения ультразвука по костной ткани. Врач оценивает скорость прохождения и рассчитывает плотность. Особенность этого метода заключается в том, что для оценки характеристик нужен прямолинейный участок не менее 4 см, поэтому применяют его только на нижней челюсти.
- Рентгенография. Применяют на верхней челюсти, где невозможно использовать более точные ультразвуковые методы. Недостаток его применения – неточные результаты.
Существуют ситуации, когда точно определить плотность кости невозможно. Врач ориентируется на данные с низкой достоверностью, и только во время препарирования кости понимает, что ее плотности недостаточно.
Опытный врач может успешно вживить имплантат в рыхлую кость. Для этого можно сделать ложе меньшего диаметра и конденсировать кость.
Это помогает обеспечить первичную стабильность, а прием препаратов кальция во время реабилитационного периода – хорошую приживляемость.
Как определить толщину кости
Когда кость имеет недостаточную толщину, имплантат устанавливать нельзя. В этом случае имплантолог может порекомендовать сначала пройти процедуру остеопластики. Параметр определяют с помощью компьютерной томографии. Этот метод позволяет точно определять толщину даже тонких костей. Это позволяет избежать риска установить имплантат в костную ткань, не способную справиться с нагрузкой.
Как определить ширину кости
С помощью компьютерной томографии изучают еще один важный для имплантации параметр – ширину кости. Для нормальной приживаемости имплантата необходимо, чтобы ширина окружающей его костной ткани составляла 6-7 мм. При недостаточной ширине имплантация невозможна. В этом случае врач порекомендует остеопластику или другой вид протезирования.
Как определить тип костной ткани
Это еще один важный параметр, оцениваемый имплантологом. Раньше в стоматологии выделяли всего 4 типа костной ткани. Затем было добавлено еще две. Они являются результатом атрофии кости, что происходит в тех случаях, когда пациент затягивает с протезированием после утери зубов.
По своим свойствам кость отличается от других тканей организма. Во-первых, она способна к регенерации, но в месте сращивания не образует шрам. Во-вторых, кость обладает очень высокой нагрузочной способностью, так как при изменении нагрузки может меняться ее структура.
Особенности кости объясняются ее трехслойным строением. Слои отличаются по своей структуре, а их соотношение определяет свойства кости и ее тип.
- Кортикальный слой состоит из минеральных пластинок, плотно прилегающих друг к другу. Поэтому он не менее, чем в 10 раз плотнее губчатого.
- Губчатый слой мягкий, и 70% ткани приходится на костный мозг, кровеносные сосуды. Минеральные перегородки составляют только 30% от всего объема кости. Они образуют ячеистую структуру, напоминающую губку.
- Надкостница. Эта часть ткани отвечает за ее питание. По сути, она является разновидностью соединительной ткани.
Лучше всего для имплантации подходит кортикальная компактная костная ткань.
Сочетание слоев не одинаково для обеих челюстей. Нижняя челюсть плотная, так как в ней преобладает кортикальный слой. Верхняя челюсть отличается не только наличием гайморовых пазух, что сокращает высоту кости. Кортикальный слой верхней челюсти тонкий, а основная часть состоит из губчатого вещества разной плотности.
Не одинаковым является и соотношение кортикального и губчатого вещества, по этому параметру на основе результатов компьютерной томографии определяют тип кости. Самой плотной, состоящей практически из одного компактного вещества, является ткань I типа.
II и III типы характеризуются соотношением слоев 1:1 и 1:2, и достаточно большой толщиной кортикального слоя. Они являются оптимальным вариантом для вживления импланта. IV тип рыхлый, поэтому хуже всего подходит для вживления имплантата, есть риск, что он будет долго стабилизироваться. Атрофические типы не подходят для установки имплантов.
Если у вас возникла проблема, похожая на описанную в данной статье, обязательно обратитесь к нашим специалистам. Не ставьте диагноз самостоятельно!
Почему стоит позвонить нам сейчас:
- Ответим на все ваши вопросы за 3 минуты
- Бесплатная консультация
- Средний стаж работы врачей – 12 лет
- Удобство расположения клиник