«Под видом дженерика может быть что угодно». Чего опасаются пациенты с диабетом после появления российского инсулина?
В Москве компания «Герофарм» представила российские инсулины — аналоги зарубежных препаратов со схожей молекулой в основе лекарства. Матери пациентов с диабетом опасаются новых лекарств, потому что те не проходили клинические испытания на детях, хотя по закону дженерики не должны проходить проверку.
Антон Новодережкин/ТАСС
Российский инсулин
Компания «Герофарм» получила регистрационные удостоверения на биосимиляры инсулина в июле 2019 года. Она представила аналоги инсулина лизпрои инсулина лизпро двухфазный под торговыми наименованиями «РинЛиз» и «РинЛиз Микс 25», а также аналог инсулина гларгин под торговым наименованием «РинГлар». Препараты выпускают в виде картриджей и одноразовых шприц-ручек.
До появления дженериков на российском рынке инсулин лизпро представлял только оригинальный препарат американской фармкомпании Eli Lilly, а инсулин гларгин — оригинальный препарат французской Sanofi.
«Герофарм» еще в июле заявил, что зарегистрирует самую низкую предельную отпускную цену российского инсулина. По сравнению с оригинальным препаратом «Лантус», который производит французская компания Sanofi, отечественный аналог будет стоить дешевле почти на четверть — 2 428,6 рублей за упаковку инсулина «РинГлар».
В сентябре первые российские инсулины поступили во многие регионы России по итогам тендеров на льготное обеспечение людей с диабетом, сообщил Минпромторг РФ.
Сейчас на российском рынке инсулина иностранных производителей почти не осталось, «они все локализованы», заявил на пресс-конференции в ТАСС 16 января директор департамента развития фармацевтической и медицинской промышленности Минпромторга РФ Алексей Алехин.
«У нас пять отечественных производителей, они составляют серьезную конкуренцию четырем зарубежным. Два из них осуществили специальный контракт с Россией», — добавил Алехин. По словам директора департамента, это «не просто импортозамещение, а конкурентоспособная продукция».
Минпромторг России выделил компании 114 миллионов рублей на фармацевтическую разработку, клинические исследования и регистрацию препаратов «РинЛиз» и «РинЛиз Микс» и 53 миллиона — на препарат «РинГлар».
Совокупный объем российского рынка инсулинов лизпро и лизпро микс составляет более 1,9 миллиарда рублей, а инсулина гларгин — около 8,2 миллиарда рублей. Эти данные за 2018 год международной исследовательской компании IQVIA, отмечает «Герофарм».
«Давайте представим худшее»
В законе прописано, что врач должен назначить препарат по международному непатентованному наименованию, а не по его торговому наименованию.
Поэтому пациентское сообщество опасается, что появление российских аналогов инсулина может вытеснить оригинальные зарубежные препараты с рынка.
Этот вопрос подняла на пресс-конференции в ТАСС жительница Москвы Полина Селезнева, мама двух детей с сахарным диабетом.
«В России маленький инсулиновый рынок, международные компании не сильно в нас заинтересованы. Давайте представим худшее: мы оказываемся в ситуации, когда пациенты не могут купить привычный инсулин, а прототип не подошел. Что нам делать?» — спросила Полина Селезнева представителей компании, Минздрава и Минпромторга.
Выбор у пациентов останется, заявила в ответ директор департамента лекарственного обеспечения Минздрава России Елена Максимкина: если льготные лекарства не подошли пациенту, ему закупят подходящие по решению врачебной комиссии. Она заверила, что сейчас перед здравоохранением стоит задача, чтобы инсулин, который подходит конкретному пациенту, не ушел с продажи.
«Возможно, проблема кроется не в самом инсулине и его недочетах, а в индивидуальных особенностях организма человека, — предположила Елена Максимкина. — Если пациенты заметят осложнения или непереносимость отечественного препарата, то необходимо написать об этом в Росздравнадзор».
Кроме того, мамы детей с сахарным диабетом Елена Березовская и Полина Селезнева отметили, что российский инсулин не проходил клинических исследований на детях. По мнению директора научно-исследовательского центра компании Романа Драйа, в этой процедуре для дженерика нет смысла.
«Любое клиническое исследование — эксперимент, он должен обладать научной новизной. А ученые уже в курсе всех эффектов, которые препарат оказывает на детей. Российский инсулин сделан полностью как прототип зарубежного. Ученые не видят смысла подвергать детей неэтичным процедурам самого клинического исследования. Ведь это уже было изучено», — сказал Роман Драй.
Представили «Герофарма» подчеркнули, что компания провела «все необходимые исследования перед выходом инсулина на рынок» и «делает те же исследования, что и иностранные производители, когда выводят подобный препарат». По российскому законодательству этого достаточно, но Елена Березовская считает, что, если речь идет о лекарстве для детей и других групп больных, то необходимы дополнительные проверки.
«Мы крайне обеспокоены тенденцией появления на рынке не протестированного на детях инсулина.
Будем противоборствовать назначению препарата по финансовым соображениям Минздрава, а не по медицинским показаниям, — прокомментировала Елена.
— Буду настаивать на выписке [инсулина] по торговому наименованию через врачебную комиссию. Я считаю, что препараты, не проходившие клинические испытания на различных группах больных, нельзя использовать, несмотря на закон«.
«Нет надзора за дженериками»
«Если [российский инсулин] делается по той технологии, что и изначальный препарат, но из собственной субстанции, то он превосходит по качеству зарубежные аналоги, — объяснил президент Российской диабетической ассоциации Михаил Богомолов. — Однако последние полтора года есть нарекания по качеству российского инсулина».
Михаил Богомолов задался вопросом, как компании удалось так снизить цену на инсулин по сравнению с другими препаратами, если себестоимость производства достаточно высока? Эксперт предполагает, что это возможно только через закупку дешевого сырья.
«Росздрав не предоставляет сведения о контроле качества субстанций», — отметил он.
В компании «Герофарм» заявили, что «снижение цены становится возможным за счет локализации производства на территории России и снижения расходов на логистику» — компания не закупает субстанцию инсулина, а производит ее самостоятельно.
По мнению президента «Лиги защиты пациентов» Александра Саверского, проблема в том, что в России нет надзора за применением дженериков.
«Хорошо, что наша фармацевтическая промышленность развивается, но возникает много вопросов о том, как это происходит, — пояснил он. — У нас нет полноценной статистики, формата надзора для того, чтобы оценивать действие конкретного дженерика.
Врачи боятся сообщать об осложнениях, так как их начинают обвинять в совершении ошибки. В итоге компании кажется, что все хорошо, а как на самом деле — неизвестно. Продать под видом дженерика можно все что угодно.
Я бы рекомендовал ввести норму об обязательном сообщении всех последствий применения препарата».
У врачей связаны руки: они не могут выписать препарат по конкретному наименованию, продолжает эксперт. «А что делать врачу и пациенту, если закупили неэффективный препарат? Получается, если у пациента нет жизненных показаний, а препарат неэффективен, врач не может скорректировать терапию. А в сахарном диабете это критически важно», — добавил Саверский.
По словам председателя Вологодской общественной организации инвалидов «Объединение больных сахарным диабетом» Елены Шиловой, 20 января в регионе прошла закупка инсулина, но какой препарат поступит в область — неизвестно. «Мое мнение: лучше продолжить использовать то, что уже испробовано, подходит и помогает», — сказала она.
За первые шесть месяцев 2019 года в России сорвались 25% тендеров на закупку инсулина: было объявлено 2,8 тысячи тендеров, из них признаны несостоявшимися 692. Минздрав отрицал проблемы с закупкой препарата.
Больным сахарным диабетом в разных регионах России стали выдавать инсулин отечественного производства вместо привычных европейских препаратов.
Диабетики первого типа бьют тревогу: замена оригинального инсулина на биоаналог без наблюдения врача может привести к тяжелой аллергии и развитию осложнений.
Больные поставлены перед выбором: решиться на бесконтрольный эксперимент над здоровьем или покупать инсулин за свой счет, тратя огромные деньги.
У части оригинальных инсулинов, таких как Лантус (международное непатентованное наименование – инсулин Гларгин), Хумалог (инсулин Лизпро), закончилась патентная защита.
У Новорапида (инсулин Аспарт) патентная защита заканчивается летом следующего года. Это значит, что любой фармпроизводитель вправе создавать свою версию – так называемый биосимиляр.
Полноценные клинические испытания биосимиляры не проходят.
Российская компания «Герофарм» уже производит биоаналоги Гларгина и Лизпро – Ринглар и Ринлиз. Летом «Герофарм» готов выпустить на рынок биоаналог Новорапида (инсулин Аспарт) – инсулин Ринасп.
Инсулиновая помпа
Проблема в том, что, в отличие от дженериков (аналогов препаратов, синтезируемых химическим путем), биосимиляр невозможно сделать полностью идентичным оригиналу.
Это медицинская биотехнология – метод производства лекарства из живых клеток (бактерий, вирусов, грибов), где условия производства оказывают существенное влияние на эффективность препарата.
Именно поэтому, считают ученые, «сокращенная процедура регистрации, принятая для дженериков, неприемлема для биосимиляров».
Однако региональные министерства и комитеты по здравоохранению закупают препараты по международному непатентованному наименованию, то есть уже сейчас инсулинозависимым пациентам может достаться не привычный оригинальный препарат, а новый биосимиляр. И если смотреть в закупках, то, например, в Саратовской области биосимиляр Гларгин производства Уфы уже вытеснил оригинальный Лантус.
Хумалога не будет?
В конце ноября в саратовское сообщество родителей детей, больных сахарным диабетом, обратился Алексей Пустовалов из Воронежа: его сыну перестали выписывать инсулин Хумалог. Говорили – на складе нет и в ближайшее время не появится.
– Запас Хумалога (это ультракороткий инсулин, который мы колем сыну «на еду») мы собирали по сообществам диабетиков по всей стране, – объясняет Алексей.
– Слава богу, люди в помощи не отказывают – теперь у нас сформирован запас на ближайшие полгода. Впрочем, это нас не спасёт.
Воронежские эндокринологи говорят, что после Нового года Хумалога больше не будет, станут закупать его биоаналог российского производства. Поэтому по совету врачей будем переводить сына на Новорапид.
В Карелии биоаналог Хумалога – инсулин Ринлиз российской компании «Герофарм» – больным сахарным диабетом выдают с октября этого года. Ольга Охотникова, чья девятилетняя дочь болеет сахарным диабетом уже пять лет, ведет «ВКонтакте» группу «ДИА Петрозаводск».
– В Карелии, видимо, решили поставить эксперимент: малышей переводят на российские инсулины, – говорит она. – В октябре детям стали выдавать Ринлиз. Родители отказываются. Предпочитают покупать оригинальные препараты за свой счет.
Ольга Охотникова с дочерью
В Саратовской области и Алтайском крае вместо Лантуса – инсулина продленного действия – родителям детей-диабетиков начали выдавать его биоаналог Гларгин, производства компании «УфаВИТА».
Я не хочу экспериментировать на ребенке
– Я, конечно, его брать не стала, – говорит Юлия Новохатняя из Алейска, Алтайского края. – Хотя в аптеке объясняли, что Лантус и Гларгин – это одно и то же. Стала звонить в крайздрав.
Там сказали: надо пройти врачебную экспертизу. Эндокринолог должен написать заключение, почему не подходит именно этот инсулин. А для этого его нужно попробовать, «может быть, подойдет».
Но я не хочу экспериментировать на ребенке.
В Саратовской области эндокринологи советуют отказываться от препарата отечественного производства, если в выписке из стационара указано не действующее вещество, а торговое наименование препарата.
Травма головы от смены инсулина
Татьяна Петрова из Саратова уверена, что переход с инсулина на инсулин должен происходить под контролем врача. Её сын заболел сахарным диабетом первого типа 13 лет назад.
С инсулином Новорапид удалось наладить хорошую компенсацию и избежать серьезных гипогликемий (низкого сахара в крови, чреватого потерями сознания и даже комой. – Прим. РС).
Единственный раз мальчик вынужденно сменил препарат, и это закончилось травмой.
Я зареклась – никаких экспериментов, лучше куплю за свои
– У моего ребенка есть особенность – у него инсулин «разворачивается» (начинает действовать. – Прим. РС) очень быстро, – объясняет Татьяна. – Он вводит препарат после того, как поест. Однажды в Саратове долгое время не было Новорапида. И нам посоветовали попробовать Хумалог. Отличительная особенность этого инсулина – он действует быстрее.
Мой ребенок подстраховался – выдержал паузу после того как поел, подколол инсулин. Стоит, нормально со мной разговаривает. И вдруг в один момент выгнулся назад дугой и рухнул на пол. Хумалог и после еды умудрился загнать его в тяжелую гипогликемию. Результат – травма головы и выбитый палец на правой руке.
С тех пор я зареклась – никаких экспериментов, лучше куплю за свои.
Татьяна Петрова
Татьяна уверена, что нельзя просто заменить оригинальный препарат на его биоаналог. С научными статьями в руках она доказывает, что биосимиляр по своему воздействию может здорово отличаться от оригинала.
– Собрать любую молекулу вещества не трудно, – говорит она. – Вопрос в степени очистки субстанции – сколько там останется белковых «хвостов», провоцирующих аллергию, и от того, какие будут применяться консерванты, которые тоже могут вызывать реакцию. Чем ниже степень очистки, тем дешевле производство.
– У меня вопрос: почему наши биоаналоги почти в два раза дешевле оригиналов? – задается вопросом Дина Доминова из Москвы, диабетик с 23-летним стажем. – На чем производители экономят и не выйдет ли эта экономия мне боком? Я имею право это знать.
Никто из диабетиков в глаза не видел клинических исследований российских биоаналогов инсулинов, отмечает Дина. А без клинических испытаний невозможно прогнозировать, как будет работать биосимиляр.
Инсулин – это не еда, это препарат, от которого зависят мои здоровье и жизнь
– Если по Хумалогу, Новорапиду, Апидре и другим оригинальным инсулинам результаты клинических испытаний есть в открытом доступе, то по биоаналогам, произведенным в России, их нет, – объясняет Дина Доминова. – Кроме того, у меня инсулиновая помпа. Исследования этих препаратов на помпе не проводились в принципе.
– Но какая разница, если это по сути один и тот же инсулин – Лизпро меняют на Лизпро, а Гларгин на Гларгин? Почему важен производитель?
– После введения санкций у нас в России есть продукты, которые называются «сыр» и «хлеб». Но похож ли этот «сыр» на нормальный сыр? Инсулин – это не еда, это препарат, от наличия и качества которого зависят мои здоровье и жизнь.
Расходные материалы к инсулиновой помпе
– Я, честно говоря, пока ничего не могу сказать о биосимилярах, – говорит детский эндокринолог, доктор медицинских наук Надежда Райгородская из Саратова. – Мы с ними не работали, информации и опыта применения у нас пока нет.
Но несколько лет назад была похожая ситуация с гормоном роста Ростан. До его появления мы назначали гормоны роста европейских производителей. Когда появился отечественный препарат, к нему было настороженное отношение.
Но его применение широко обсуждали, в клинических испытаниях участвовали и наши пациенты. Прошло несколько лет, прежде чем настороженность пропала, и пациенты стали применять его без опасений.
Он себя зарекомендовал как хороший препарат – дети от него растут, побочных эффектов мы не наблюдаем. Конечно, есть и те, кто хотел бы использовать европейские препараты. Но сейчас выписывают только Ростан.
История с гормоном роста – любимый аргумент сторонников импортозамещения в фармацевтике. Но диабетиков он убеждает не вполне.
Дина Доминова
– На дне диабета в Доме ученых в Москве выступала Валентина Петеркова (академик РАН, специалист по детскому диабету. – Прим. РС), – говорит Дина Доминова. – Она вежливо нам сказала, что мы такое уже проходили с гормоном роста, когда всех в нем нуждающихся переводили на отечественный препарат.
Много было возмущений, но тем не менее всех на него перевели. Была ли альтернатива, спросили мы. Нет, альтернативы не было. Импортные гормоны просто перестали завозить в Россию. Когда у тебя выбор – колоть хоть какой-то препарат или никакого, понятно, что ты выберешь хоть какой-нибудь.
Далее она сказала, что, если вы обнаружили у себя аллергию на биосимиляр, приезжайте к нам в Эндокринологический научный центр (ЭНЦ), будем разбираться. То есть, положим, ребенок или взрослый из Владивостока, с Сахалина, должен сначала получить направление, подождать очередь месяца три, прилететь в Москву и начать обследование.
А что делать эти три месяца, что ты ждешь очереди? Колоть препарат, на который у тебя аллергия? Или покупать за свои?
О том, что должна быть свобода выбора препаратов, говорят все без исключения диабетики: и те, кто готов попробовать перейти на российские инсулины, и те, кого это пугает.
– Для нас, диабетиков, важна компенсация, – говорит диабетик и инстаграм-блогер Нюра Шарикова.
– У кого-то может быть аллергия и на импортный инсулин (как биопрепарат, любой инсулин вызывает иммунную реакцию организма. – Прим. РС). У меня, например, на многие инсулины аллергия.
Так что я за то, чтобы мы пробовали, но только под присмотром врачей. И чтобы был выбор – остаться на своем препарате, если новый тебе не подошел.
В критической ситуации все средства хороши, лишь бы выжить
– То, что начали выпускать российские инсулины, – это хорошо, – говорит Татьяна Петрова. – На случай всеобъемлющих санкций или, не дай бог, войны, когда не до жиру, быть бы живу, отечественный препарат будет спасением.
В критической ситуации все средства хороши, лишь бы выжить.
А вот когда пациент месяцами или годами налаживал компенсацию, вычислил на своём инсулине все дозы, коэффициенты и паузы, опытным путём на каждый продукт, и тут получает другой инсулин, на котором всё нужно сначала начинать – радости мало.
Проблема в том, что система госзакупок уже практически закрыта для оригинальных инсулинов европейского или американского производства. В 2015 году в рамках «антикризисного плана» правительство РФ выпустило постановление №1289, которое гласит, что если в тендере участвуют два российских препарата отечественного производства, то препарат зарубежный к конкурсу уже не допускается.
Карельские родители уже покупают своим детям инсулин за свой счет. С проблемами сталкиваются даже в столице.
– В этом году в Москве очень плохо с Хумалогом, – объясняет Дина Доминова. – Весной, когда по рецептам я получить препарат не могла, я покупала его самостоятельно. Упаковка обошлась мне в 2700 рублей. На месяц таких упаковок мне нужно две. Так как у меня третья группа инвалидности, то мне положена пенсия – она составляет 5400 рублей.
Сумма только на диабет будет 25 тысяч рублей
Для того, чтобы добиваться хорошей компенсации, и соответственно как можно дольше жить без осложнений, Дина только на обслуживание диабета тратит 20 тысяч в месяц.
В эту сумму входят покупка тест-полосок, обслуживание непрерывного мониторинга глюкозы крови, покупка расходных материалов для инсулиновой помпы.
И хотя с 2019 года расходники к помпе должен оплачивать федеральный бюджет, далеко не все диабетики на помповой терапии стали получать её в начале года.
– Многим из нас первые расходники выдали только в ноябре, – говорит Дина. – Если к этому добавятся еще и инсулины, то сумма только на диабет будет 25 тысяч рублей. А ведь нужно еще проходить регулярное обследование – проверять глаза, почки.
При всем моем уважении к бесплатной медицине, она находится на низком уровне. Стоимость консультации у простого доктора в ЭНЦ 2500 рублей. Чем выше у доктора звание, тем выше цена за прием. А потом, если появляются осложнения, то лечение тоже стоит денег.
Сколько средств у меня уходит на то, чтобы поддерживать организм в сносном состоянии, я подсчитать затрудняюсь. Но выбора у меня нет.
В связи с политической обстановкой
Впрочем, впадают в панику далеко не все диабетики. В ноябре Нюра Шарикова, опубликовала в своем инстаграм-блоге @dia_status несколько постов на тему внедрения биоаналогов инсулинов, произведенных российскими компаниями.
Не сегодня-завтра объявят очередные санкции, и могут на вообще все зарубежные лекарства наложить запрет
«Российские инсулины производителей «Герофарм», «Медсинтез», «Фармстандарт» прошли успешные клинические испытания. Минздрав выдал на них регистрационные удостоверения, и они были внесены в государственный реестр лекарственных средств. Во многих регионах уже производится закупка российских инсулинов. Зачастую исключительно только их, без их зарубежных аналогов.
ВАЖНО ЗНАТЬ! Российские инсулины соответствуют стандартам GMP. Это означает, что препарат надлежащего качества (соответствует требованиям стандарта), соответствует аналогам и его можно применять. GMP – это серьезный стандарт. Паниковать рано, да и бесполезно: от паники никому никогда лучше не становилось. Сначала следует во всем разобраться», – написала она.
– Российский инсулин все равно будет, бороться против его появления бесполезно, да и не нужно, – объясняет она свою позицию. – Им будут обеспечивать диабетиков. И это хорошо. Хорошо, что есть компания «Герофарм», которая занимается научными разработками и производством инсулинов. Все знают, какая у нас сейчас политическая ситуация.
Не сегодня-завтра объявят очередные санкции, и могут – это вполне возможно – на вообще все зарубежные лекарства или же на какой-то компонент инсулина наложить запрет. И мы, диабетики, будем вынуждены или умирать, или переходить на быстро-быстро подготовленный, непроверенный препарат. Выбора у нас уже не будет.
Поэтому я за то, чтобы отечественный инсулин был, чтобы в любой ситуации мы были обеспечены лекарством.
Нюра Шарикова
По мнению блогера, ситуация вокруг отечественных инсулинов нагнетается из-за того, что фармакологические компании отказываются публиковать результаты клинических испытаний. Сейчас Нюра и несколько её друзей добиваются встречи с представителями компании «Герофарм» и ответа на вопрос по проведенным клиническим испытаниям. Пока «Герофарм» ответа не дает.
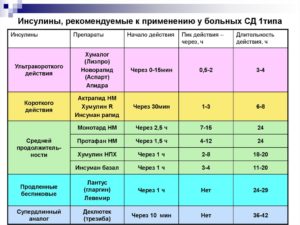
Диабет 2 типа и инсулин, когда надо переходить на инсулин, виды инсулинотерапии при СД 2 типа
В последние годы все чаще звучит мысль о том, что сахарный диабет – это очень индивидуальное заболевание, при котором схема терапии и цели компенсации должны учитывать возраст пациента, его режим питания и работы, сопутствующие заболевания т.д. И поскольку не существует одинаковых людей, не может быть и полностью одинаковых рекомендаций по ведению диабета.
Елена ВАЙНИЛОВИЧ,
кандидат медицинских наук,
врач-эндокринолог высшей категории
С диабетом 1 типа еще более-менее ясно: обязательно нужна инсулинотерапия с самого начала заболевания, а схемы и дозы подбираются индивидуально.
А вот при СД 2 типа вариантов лечения может быть очень много, начиная только с соблюдения диеты и заканчивая полным переводом на инсулин с продолжением приема таблеток или без, а в промежутке – множество вариантов комбинированного лечения.
Я бы даже сказала, что лечение СД 2 типа – это настоящее поле творчества для врача и пациента, где можно применить все свои знания и опыт. Но традиционно больше всего вопросов и проблем возникает при необходимости перевода пациента на инсулин.
Несколько лет назад я подробно останавливалась в своей статье на психологических вопросах, связанных с началом инсулинотерапии при СД 2 типа.
Сейчас только повторюсь, что здесь нужна правильная тактика врача, когда инсулинотерапия преподносится не как «наказание» за плохое поведение, несоблюдение диеты и т.д., а как необходимый этап лечения.
Когда я объясняю своим пациентам с впервые выявленным СД 2 типа, что это за заболевание, я всегда говорю, что лечение при втором типе постоянно должно меняться – сначала диета, затем таблетки, потом инсулин.
Тогда у пациента складывается правильное отношение и понимание ведения диабета и в случае необходимости ему психологически легче принять лечение инсулином. В этом вопросе также очень важна поддержка семьи и близких, поскольку до сих пор в народе много предубеждений по поводу лечения диабета.
Пациент может зачастую слышать фразы от окружающих: «Посадят тебя на иглу. Будешь привязан к уколам» и т.д. Поэтому при переводе на инсулин врачу не мешает побеседовать с родственниками больного, объяснить им важность нового этапа лечения, заручиться их поддержкой, особенно если пациент уже в преклонном возрасте и ему нужна помощь в проведении инсулинотерапии.
Итак, давайте разберемся, когда при СД 2 типа необходима инсулинотерапия, и какой она бывает. Типы инсулинотерапии при СД 2 типа:
По продолжительности:
* временная;
* постоянная
По началу терапии
* с момента постановки диагноза;
* по мере прогрессирования болезни, через 5–10 лет от начала заболевания
По типу терапии
* комбинированная (таблетки + инсулин) – может включать от одного до нескольких уколов инсулина в день;
* полный перевод только на инсулин
Особенности инсулинотерапии по продолжительности
Временная инсулинотерапия назначается пациентам с СД 2 типа при серьезной сопутствующей патологии (тяжелая пневмония, инфаркт миокарда и т.д.
), когда требуется очень тщательный контроль глюкозы крови для быстрого выздоровления.
Или в тех ситуациях, когда пациент временно не может принимать таблетки (острая кишечная инфекция, в период накануне и послеоперации, особенно на желудочнокишечном тракте и т.д.).
Серьезное заболевание повышает потребность в инсулине в организме любого человека. Вы, наверное, слышали о стрессовой гипергликемии, когда глюкоза крови повышается у человека без диабета во время гриппа или другого заболевания, протекающего с высокой температурой и/или интоксикацией.
О стрессовой гипергликемии врачи говорят при уровне глюкозы крови выше 7,8 ммоль/л у пациентов, которые находятся в больнице по поводу разных заболеваний.
Согласно исследованиям, 31% пациентов в терапевтических отделениях и от 44 до 80% пациентов в послеоперационных отделениях и реанимации имеют повышенный уровень глюкозы крови, причем 80% из них раньше не имели сахарного диабета.
Таким пациентам могут начинать вводить инсулин внутривенно или подкожно до компенсации состояния. При этом врачи сразу не ставят диагноз диабет, а наблюдают за больным.
Если у него дополнительно высокий гликированный гемоглобин (HbA1c выше 6,5%), что свидетельствует о повышении глюкозы крови в предыдущие 3 месяца, и не нормализуется глюкоза крови на фоне выздоровления, тогда ставят диагноз «сахарный диабет» и назначают дальнейшее лечение.
В таком случае, если это СД 2 типа, могут быть назначены сахароснижающие таблетки или продолжено введение инсулина – все зависит от сопутствующих заболеваний. Но это не значит, что операция или действия врачей вызвали диабет, как часто выражаются наши пациенты («накапали глюкозы…» и т.д.).
Просто проявилось то, к чему была предрасположенность. Но об этом поговорим позже.
Таким образом, если у человека с СД 2 типа развивается тяжелое заболевание, его резервов инсулина может не хватить для обеспечения возросшей потребности на фоне стресса, и его сразу переводят на инсулинотерапию, даже если он раньше и не нуждался в инсулине. Обычно после выздоровления пациент опять начинает принимать таблетки. Если, например, была операцияна желудке, то ему порекомендуют и дальше вводить инсулин, даже если сохранена собственная секреция инсулина. Доза препарата при этом будет небольшой.
Постоянная инсулинотерапия
Надо помнить, что СД 2 типа – это прогрессирующее заболевание, когда постепенно снижается способность бетаклеток поджелудочной железы вырабатывать инсулин.
Поэтому доза препаратов постоянно меняется, чаще всего в сторону увеличения, постепенно доходя до максимально переносимой, когда побочные эффекты таблеток начинают преобладать над их положительным (сахароснижающим) действием.
Тогда надо переходить на лечение инсулином, и оно уже будет постоянным, только может меняться доза и схема инсулинотерапии. Конечно, бывают такие пациенты, которые длительно, годами могут находиться на диете или небольшой дозе препаратов и иметь хорошую компенсацию.
Это может быть, если СД 2 типа был диагностирован рано и хорошо сохранилась функция бета-клеток, если пациенту удалось похудеть, он следит за своим питанием и много двигается, что способствует улучшению работы поджелудочной железы – другими словами, если свой инсулин не тратится зряна разные вредные продукты.
А может, у пациента и не было явного диабета, а был предиабет или стрессовая гипергликемия (см. выше) и врачи поспешили поставить диагноз «СД 2 типа». А поскольку настоящий СД не излечивается, то снять уже поставленный диагноз сложно.
У такого человека может пар ураз в году подниматься глюкоза крови на фоне стрессов или заболеваний, а в другое время сахар нормальный.
Также доза сахароснижающих препаратов может снижаться у очень пожилых пациентов, которые начинают мало есть, худеют, как некоторые говорят – «высыхают», у них уменьшается потребность в инсулине и даже полностью отменятся лечение диабета. Но в подавляющем большинстве случаев доза препаратов обычно постепенно увеличивается.
Время начала инсулинотерапии
Как я уже отмечала, инсулинотерапия при СД 2 типа назначается обычно через 5–10 лет от момента установления диагноза. Опытный врач, когда видит пациента даже со «свежим» диагнозом, может довольно точно определить, как скоро ему понадобится инсулинотерапия. Это зависит от того, на каком этапе был диагностирован диабет.
Если глюкоза крови и HbA1c при диагностике не очень высокие (глюкоза до 8–10 ммоль/л, HbA1c до 7–7,5%),это значит, что резервы инсулина ещесохранены, и пациент сможет долго быть на таблетках. А если глюкоза крови выше 10 ммоль/л, есть следыацетона в моче, то уже в ближайшие 5лет пациенту может понадобиться инсулин.
Важно отметить, что у инсулина нет побочного негативного воздействия на функцию внутренних органов. Единственное его «побочное действие» – это гипогликемия (понижение уровня глюкозы крови), которая возникает, если вводить избыточную дозу инсулина или неправильно питаться.
У обученных пациентов гипогликемия случается исключительно редко.!
Бывает так, что пациенту с СД 2 типа даже без сопутствующих заболеваний сразу назначают инсулинотерапию по полной программе, как при первом типе. Такое встречается, к сожалению, не так уж редко.
Это связано с тем, что СД 2 типа развивается постепенно, человек в течение нескольких лет может отмечать сухость во рту, учащенное мочеиспускание, но не обращаться к врачу по разным причинам.
У человека полностью истощаются резервы производства своего инсулина, и он может попасть в больницу, когда глюкоза крови уже превышает 20 ммоль/л, в моче обнаруживается ацетон (показатель наличия тяжелого осложнения – кетоацидоза). То есть все идет по сценарию СД 1 типа и врачам сложно определить, какой все-таки это диабет.
В такой ситуации помогают некоторые дополнительные обследования (антитела к бетаклеткам) и тщательный сбор анамнеза. И тогда выясняется, что у пациента давно избыточный вес, лет 5–7 назад ему впервые сказали в поликлинике, что сахар крови немного повышен (начало диабета). Но он не придал этому значения, жил не тужил как и прежде.
Несколько месяцев назад стало хуже: постоянная слабость, похудел и т.д. Это типичная история. Вообще, если полный пациент с СД 2 типа начинает худеть без видимой причины (не соблюдая диеты), это признак снижения функции поджелудочной железы.
Мы все знаем по опыту, как сложно похудеть на начальных этапах диабета, когда резерв бета-клеток еще сохранен.
Но если человек с СД 2 типа худеет, а сахар все равно растет, значит, точно пора на инсулин! Если пациенту с СД 2 типа сразу назначен инсулин, теоретически есть возможность его отмены в дальнейшем, если сохранены хоть какие-то резервы организма по секреции собственного инсулина. Надо помнить, что инсулин не наркотик, к нему нет привыкания.
Наоборот, при тщательном контроле глюкозы крови на фоне инсулинотерапии бета-клетки поджелудочной железы, если они еще сохранены, могут «отдохнуть» и снова начать функционировать. Не надо бояться инсулина – надо добиться компенсации диабета на инсулине, подержать хорошие сахара в течение нескольких месяцев, а затем, обсудив с врачом, можно попробовать отменить инсулин.
Это только при условии постоянного контроля глюкозы крови дома по глюкометру, чтобы в случае повышения глюкозы сразу вернуться к инсулину. И если ваша поджелудочная железа еще работает, она начнет вырабатывать инсулин с новой силой. Это очень просто проверить – если без инсулина будут хорошие сахара. Но, к сожалению, на практике так бывает далеко не всегда.
Потому что отмена инсулина не означает отмены самого диагноза. А наши пациенты, уверовав в первую серьезную победу над своим диабетом с помощью инсулиновых инъекций, пускаются, как говорится, во все тяжкие, возвращаются к прежнему образу жизни, стилю питания и пр. Вот почему мы говорим, что СД 2 типа надо диагностировать как можно раньше, пока лечение еще не такое сложное.
Все понимают, что с инсулином жизнь становится сложнее – надо чаще контролировать глюкозу крови, строже соблюдать режим питания и т.д. Однако если говорить о компенсации диабета и профилактике его грозных осложнений, ничего лучше инсулина пока не придумали. Инсулин спасает миллионы жизней и улучшает качество жизни людей с диабетом.
О видах инсулинотерапии при СД 2 типа поговорим в следующем номере журнала.
Почему и когда врачи назначают инсулин?
У многих слово «инсулин», произнесенное врачом, ассоциируется с безысходностью. «Это конец», проносится в Вашем мозгу. «Теперь не слезешь с иглы». И перед глазами встает безрадостная картинка болезненных и страшных уколов.
Я Вас понимаю. Но!
Если человек страдает сахарным диабетом 2 типа, рано или поздно ему будет назначен инсулин.
Все люди, страдающие сахарным диабетом, рано или поздно будут получать инсулин. Это нормально. К этому нужно быть готовым. И это ХОРОШО, так как позволяет продлить жизнь и улучшить ее качество.
Но как определить, кому нужен инсулин, когда и почему?
Почему нужно колоть инсулин при сахарном диабете 2 типа?
Инсулин назначается при отсутствии компенсации сахарного диабета. То есть при невозможности достичь целевых показателей сахара крови при помощи таблеток, правильного питания и изменения образа жизни.
Чаще всего назначение инсулина связано не столько с нарушением рекомендаций врачей, а с истощением поджелудочной железы. Все дело в ее резервах. Что же это значит?
В поджелудочной железе находятся бета-клетки, которые вырабатывают инсулин.
Под воздействием разных факторов количество этих клеток уменьшается с каждым годом — поджелудочная железа истощается. В среднем истощение поджелудочной железы наступает через 8 лет от постановки диагноза «Сахарный диабет 2 типа».
Факторы, способствующие истощению поджелудочной железы:
- Высокий сахар крови (больше 9 ммольл);
- Высокие дозы препаратов сульфонилмочевины;
- Нестандартные формы течения диабета.
Высокий сахар крови
Высокий сахар крови (больше 9 ммольл) токсически действует на бета-клетки поджелудочной железы, снижая их способность вырабатывать инсулин. Это называется глюкозотоксичность.
На этом этапе повышается сахар крови натощак, но все еще сохраняется способность поджелудочной железы вырабатывать большие количества инсулина в ответ на препараты сульфонилмочевины, стимулирующие ее работу (Амарил, Диабетон МВ, Манинил и т.д.).
Если сахар крови остается высоким долгое время, человек продолжает употреблять большое количество углеводов и пьет высокие дозы сахароснижающих препаратов, бета-клетки перестают справляться со своей работой. Поджелудочная железа истощается. На этом этапе сахар крови становится высоким постоянно, как натощак, так и после еды.
Снять феномен глюкозотоксичности как раз помогает введение инсулина. Он снижает уровень сахара крови, разгружает поджелудочную. Как бы позволяет ей перевести дух и с новыми силами начать вырабатывать инсулин.
В такой ситуации инсулин может быть назначен временно, с последующей отменой после нормализации сахара крови. Это может сделать как врач в больнице, так и врач поликлиники. Более того, разнообразие различных форм инсулина в настоящее время позволяет подобрать индивидуальный вид лечения для каждого конкретного человека. На начальном этапе это может быть 1, реже 2, инъекции инсулина в день.
Однако, здесь важно сработать быстро и вовремя. Это нужно затем, чтобы спасти бета-клетки до того, как они начнут погибать под действием высокого сахара крови.
Поэтому если врач рекомендует Вам начать лечение инсулином — не отказывайтесь. Так вы имеете шанс снова вернуться к лечению только таблетированными сахароснижающими препаратами, если сахар пойдет вниз и хотя бы пару месяцев останется в норме.
Высокие дозы препаратов сульфонилмочевины
Препараты сульфонилмочевины стимулируют работу бета-клеток поджелудочной железы, усиливают выработку инсулина и увеличивают его уровень в крови. Это позволяет справиться с нагрузкой углеводами, то есть снижать уровень сахара в крови после еды.
К препаратам сульфонилмочевины относятся:
- Диабетон МВ;
- Глимепирид (Амарил, Диамерид);
- Манинил.
Препараты это хорошие, эффективные. Мы широко используем их в клинической практике.
Однако, если используется максимальная доза этих лекарств, то поджелудочная железа начинает работать «на высоких оборотах».
Образно говоря, если без этих препаратов но на диете поджелудочная железа смогла бы продолжать вырабатывать инсулин 10 лет, то с ними будет способна это делать уже 8 лет, а при использовании максимальных доз — 5 лет. Срок ее службы уменьшается, зато Вы можете себе чаще позволять есть сладенькое.
Вопрос только в приоритетах.
Максимальные дозы препаратов сульфонилмочевины:
- Диабетон МВ — 120 мг;
- Глимепирид — 6 мг, хотя если 4 мг не работают, то повышать дозу уже не имеет смысла;
- Манинил — 14 мг.
Правильное питание позволит использовать меньшие дозы или вообще исключить препараты сульфонилмочевины из схемы Вашего лечения.
Поэтому следует соблюдать режим питания с ограничением углеводов, особенно сладостей. Ведь после них сахар крови повышается очень сильно.
Нестандартные формы течения диабета
В некоторых случаях у пациентов в возрасте старше 35-40 лет мы сталкиваемся с быстрым и стойким повышением уровня сахара крови, с которым не могут справиться ни диета, ни высокие дозы таблеток. Часто такие люди имеют нормальный или немного избыточный вес и могут худеть на высоких сахарах.
В этом случае первое, что должен сделать врач — заподозрить латентный аутоимунный диабет взрослых (LADA) или острый панкреатит.
Острый панкреатит
Тошнота, расстройство стула, боли в животе, повышенные уровни амилазы крови позволяют нам быстро диагностировать обострение хронического или остро развившийся панкреатит. В этом случае лечение лечение таблетками для снижения сахара не только не эффективно, но даже опасно. Поэтому в больнице таких людей обычно переводят на инсулин.
В некоторых случаях результатом такого панкреатита будет смерть большого количества бета-клеток поджелудочной железы. А значит, вырабатывать инсулин будет «не кому». И тогда человек будет пожизненно получать инсулин. Но это хорошая новость! Ведь раньше он просто умер бы от последствий постоянно-высокого уровня сахара крови.
Латентный аутоимунный диабет взрослых (LADA)
Если же мы говорим о латентном аутоимунном диабете взрослых (LADA или ADA, как его сейчас принято называть), то здесь все сложнее.
https://www.youtube.com/watch?v=mGYwPE31Co8
В данной ситуации мы имеем дело с вариантом сахарного диабета 1 типа, но текущим очень медленно. Что это значит?
Это значит, что в организме существуют специфические антитела, которые, как и в случае с сахарным диабетом 1 типа, приводят к смерти бета-клеток поджелудочной железы. Только при диабете 1 типа, смерть более 80% бета-клеток происходит в раннем детском или подростковом возрасте, а при LADA клетки умирают медленно на протяжении многих (30-40) лет.
Что же это за антитела?
- Антитела к бета-клеткам поджелудочной железы;
- Антитела к рецепторам инсулина;
- Антитела к самому инсулину (это бывает редко).
В результате организм теряет способность обеспечивать себя инсулином, и тогда жизненно необходимо вводить его извне.
В настоящий момент все мировое сообщество говорит о том, что врачи потакают желаниям пациентов и слишком долго откладывают старт инсулинотерапии. Поэтому прислушивайтесь к советам врача. Поверьте, Вы не одни боитесь. Но бояться не стоит. Просто попробуйте и поймете, что у страха глаза велики.
В подтверждение удобства и полезности использования инсулина приведу результат небольшого исследования.
Исследование проводилось на небольшой группе китайцев, у которых впервые выявили сахарный диабет. Средний уровень сахара крови был в районе 9 ммольл. Всем пациентам на 2 недели назначали инсулин пролонгированного действия гларгин (Лантус).
За эти две недели достигались целевые уровни гликемии и снималась глюкозотоксичность.
После отмены препарата, все пациенты еще год жили вообще без какой бы то ни было терапии, но старались соблюдать диету и рекомендованный режим физической активности.
Не бойтесь инсулина. Попросите доктора показать Вам чем и как его колоть, и Вы увидите, что иглы практически незаметны, а сами устройства для введения инсулина (шприц-ручки), довольно технологичны и удобны в использовании.
Помните, врачи никогда не рекомендуют приступить к лечению инсулином просто так, без должных на то показаний.
Напоминаю, что если у Вас есть вопросы или Вам необходима консультация, Вы всегда можете записаться на прием.
Вам также могут понравиться записи: