Дерматоскопия

- Услуги
- Дерматология
- Дерматоскопия
Дерматоскопия – это современный неинвазивный (проводящийся без повреждения кожи) оптический метод диагностики заболеваний и новообразований кожи. Позволяет не только рассмотреть поражение кожи сверху, снаружи, но и заглянуть вглубь тканей. Можно считать, что это гистологическое исследование без повреждения кожи.
Что можно диагностировать
- диагностика бородавок и возможность их отличить от мозолей, натоптышей, травм;
- диагностирование себорейного кератоза, ангиомы, плоскоклеточного рака, базальноклеточной карциномы, дерматофибромы и других новообразований;
- оценка новообразований кожи в динамике;
- диагностика инфекционных и паразитарных заболеваний: контагиозного моллюска, чесотки, педикулёза;
- диагностирование изменений ногтевых пластин и оценка состояния сосудов ногтевого ложа;
- диагностика поражений волос и кожи головы: рубцовая алопеция, очаговая алопеция, аномалии волос;
- дифференциальная диагностика дерматозов: красный плоский лишай, красная волчанка, склеродермия;
- оценка возрастных изменений кожи лица.
Как проводится дерматоскопия?
В зависимости от модификации дерматоскопа, врач или приближает прибор к поверхности кожи, или наносит на исследуемый участок прозрачный гель и прикладывает дерматоскоп.
Если исследование проводится простым прибором, то изображение видно в окуляр или в объектив подключённой к нему фотокамеры. При исследовании цифровым дерматоскопом изображение выводится на монитор.
Процедура не имеет противопоказаний, не доставляет неприятных ощущений и не требует подготовки. Длительность проведения зависит от количества участков кожи, которые необходимо осмотреть.
Кому показана процедура?
Рекомендуется провести дерматоскопию в следующих случаях:
- вы являетесь обладателем большого количества пигментных невусов (исследование проводят не реже 1 раза в год);
- в семье были случаи меланомы или других видов рака кожи (процедуру проводят не реже 1 раза в год);
- вы заметили изменения невуса – важно как можно быстрей посетить врача и провести дерматоскопию;
- новообразование кожи было травмировано (исследование провести как можно быстрее).
Внимание! Данные дерматоскопии помогают диагностике, но не являются заключительным диагнозом. В некоторых случаях для диагностики необходимо гистологическое исследование (биопсию).
Читать далее
- Прием (осмотр, консультация) врача-дерматовенеролога (первичный) 2500
- Прием (осмотр, консультация) врача-дерматовенеролога (повторный) 1800
- Удаление папиллом, кератом, контагиозных моллюсков, ксантелазм (за 1 очаг/ед.) до 0,5 см в диаметре — от 1 до 10 ед.1000
- Удаление папиллом, кератом, контагиозных моллюсков, ксантелазм (за 1 очаг/ед.) более 0,5 см в диаметре — от 1 ед.1750
- Удаление папиллом, кератом, контагиозных моллюсков, ксантелазм (за 1 очаг/ед.) до 0,5 см в диаметре — от 11 до 20 ед.800
- Удаление папиллом, кератом, контагиозных моллюсков, ксантелазм (за 1 очаг/ед.) до 0,5 см в диаметре — 21 ед. и более700
- Удаление бородавок (за 1 единицу) до 0,5 см. в диаметре — до 3 ед.1750
- Удаление бородавок (за 1 единицу) более 0,5 см в диаметре — до 3 ед.3100
- Удаление бородавок (за 1 единицу) до 0,5 см. в диаметре — от 4 до 10 ед.1450
- Удаление бородавок (за 1 единицу) более 0,5 см в диаметре — от 4 до 10 ед.2600
- Удаление бородавок (за 1 единицу) до 0,5 см. в диаметре — от 11 до 20 ед.1200
- Удаление бородавок (за 1 единицу) более 0,5 см в диаметре — от 11 до 20 ед.2100
- Удаление бородавок (за 1 единицу) диаметром более 1 см4300
- Удаление бородавок (за 1 единицу) до 0,5 см. в диаметре — от 21 ед.1050
- Удаление бородавок (за 1 единицу) более 0,5 см в диаметре — от 21 ед.1750
- Удаление точечных ангиом (1 единица) до 0,1 – 0,2 см в диаметре на коже лица, шеи1400
- Удаление точечных ангиом (1 единица) до 0,1 – 0,2 см в диаметре на коже туловища1050
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,2 см в диаметре3000
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,3 см в диаметре3500
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,5 см в диаметре5000
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 0,5 см в диаметре6000
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 1 см в диаметре9000
- Радиоволновое удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 2 см в диаметре15000
- Радиоволновое удаление новообразований кожи (лицо, шея, гениталии) — за 1 единицу до 0,2 см в диаметре3500
- Радиоволновое удаление новообразований кожи (лицо, шея, гениталии) — за 1 единицу до 0,3 см в диаметре4000
- Радиоволновое удаление новообразований кожи (лицо, шея, гениталии) — за 1 единицу до 0,5 см в диаметре7000
- Радиоволновое удаление новообразований кожи (лицо, шея, гениталии) — за 1 единицу более 0,5 см в диаметре9000
- Радиоволновое удаление новообразований кожи (лицо, шея, гениталии) — за 1 единицу более 1 см в диаметре12500
- Радиоволновое удаление точечных ангиом (1 единица) до 0,1 – 0,2 см в диаметре на коже лица, шеи, гениталий2000
- Радиоволновое удаление точечных ангиом (1 единица) до 0,1 – 0,2 см в диаметре: грудь, живот, спина, руки, ноги1500
- Радиоволновое удаление телеангиэктазий (ангиом) на теле и конечностях первичное3000
- Радиоволновое удаление телеангиэктазий (ангиом) на теле и конечностях повторное2000
- Радиоволновое удаление телеангиэктазий на лице, шее, груди первичное 5000
- Радиоволновое удаление телеангиэктазий на лице, шее, груди повторное3000
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,2 см в диаметре2100
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,3 см в диаметре2450
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу до 0,5 см в диаметре3500
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 0,5 см в диаметре4200
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 1 см в диаметре6300
- ЭХВЧ удаление новообразований кожи (грудь, живот, спина, руки, ноги) — за 1 единицу более 2 см в диаметре10500
- ЭХВЧ удаление новообразований кожи (лицо, шея. гениталии) — за 1 единицу до 0,2 см в диаметре2450
- ЭХВЧ удаление новообразований кожи (лицо, шея. гениталии) — за 1 единицу до 0,3 см в диаметре2800
- ЭХВЧ удаление новообразований кожи (лицо, шея. гениталии) — за 1 единицу до 0,5 см в диаметре4900
- ЭХВЧ удаление новообразований кожи (лицо, шея. гениталии) — за 1 единицу более 0,5 см в диаметре6300
- ЭХВЧ удаление новообразований кожи (лицо, шея. гениталии) — за 1 единицу более 1 см в диаметре8750
- Дерматоскопия новообразований1650
- дерматоскопия новообразований3000
Заболевания ногтей. Дифференциальная диагностика: онихомикоза, паронихия и др
- Грибковые инфекции ногтей (онихомикозы) – частые заболевания в общей врачебной практике и в дерматологических клиниках.
- Онихомикозы часто путают с другими заболеваниями ногтей, которые требуют разного подхода в лечении. Поэтому пациенты с негрибковыми заболеваниями могут потратить много времени, безуспешно принимая потенциально токсичные системные противогрибковые препараты
- Паронихия развивается при поверхностно расположенном раздражении эпидермиса, граничащего с ногтями. Паронихия может возникать из-за инфекции, химического раздражения или чрезмерного контакта с влагой
- Аномалии ногтей могут указывать на системные заболевания, такие как заболевания кожи, анемия, заболевания соединительной ткани, эндокринные и респираторные нарушения, почечные, неврологические, генетические, иммунологические, сердечные, желудочно-кишечные заболевания и болезни печени.
- Вы должны всегда исследовать грибковые инфекции ногтей, когда берете срезы ногтей для грибковой микроскопии и посева на культуры. Заметьте, что отрицательные данные микологического исследования срезов ногтей не исключают онихомикозов.
- Гиперпигментация вокруг ногтя должна всегда наводить на мысль о злокачественной меланоме, и вы должны направлять этих пациентов к специалистам.
- Хронические «околоногтевые бородавки» могут быть веррукозным типом плоскоклеточной карциномы кожи. Вы должны направлять пациентов с такой проблемой к специалистам, так как такие пациенты могут нуждаться в неотложной биопсии.
- Редко, хроническая паронихия развивается из-за основного злокачественного заболевания кожи. Вы также должны направлять таких пациентов к специалистам.
Грибковое заболевание ногтей, составляет до 50% от всех сообщенных заболеваний ногтей и поражает от 2% до 13% населения Европы и Северной Америки в любой отдельный период времени.
Наличие нескольких клинических признаков позволяют подозревать онихомикоз:
- Пятна или полоски на ногтях, от бело-желтого до оранжево-коричневого цвета
- Онихолиз (ногтевая пластина отделяется от ногтевого ложа)
- Подногтевой детрит
- Утолщение ногтевой пластины
В идеале, вы должны подтвердить клиническое подозрение положительной грибковой микроскопией или посевом на культуры. Вы должны всегда брать образцы материала перед началом лечения. Заметьте, что отрицательные данные микроскопии и посева на культуры не всегда абсолютно исключают диагноз онихомикоза.
Онихомикоз может создавать предрасположенность к другим инфекциям, таким как паронихия, трихофития стоп или целлюлит, например, у людей с диабетом.
Онихомикоз
Паронихия
Паронихия является одной из наиболее частых инфекций рук. Она развивается, когда разрушается изоляция между бороздкой ногтя и ногтевой пластиной, что делает возможным попадание микроорганизмов и поражение ими.
Острая паронихия, как правило, развивается из-за Staphylococcus aureus. Хроническая паронихия развивается из-за нескольких различных микроорганизмов.
Часто это смесь дрожжевых грибов и бактерий, особенно, Candida sp и грамотрицательных бактерий.
Другие провоцирующие факторы включают контакт с раздражающими веществами и хронический контакт с водой. Важно помнить, что кожный метастатический рак, подногтевая злокачественная меланома и плоскоклеточная карцинома могут иногда проявляться как хроническая паронихия.
Острая паронихия, как правило, лечится антибиотиками, или иногда вставляется хирургический дренаж.
Хроническая паронихия лучше лечится при избегании контакта с провоцирующими факторами (например, мытья посуды). Также может помочь прием местных стероидов и противогрибковых препаратов местно или внутрь.
Иногда хирургическое вмешательство на ногте имеет преимущество из-за удаления проксимальной ногтевой бороздки.
Хроническая паронихия
Продольная меланонихия (пигментированная ногтевая полоска)
Возможные причины продольной меланонихии включают:
- Физиологические (например, расовые варианты)
- Результат травмы
- Доброкачественный невус на ногтевом матриксе
- Болезнь Аддисона
- ВИЧ, лечение зидовудином
- Бусульфан, циклофосфамид
- Синдром Лаугьера-Ханзикера (с веснушками на губах, рту и руках)
- Злокачественная меланома
Одной из серьезных проблем является принятие решения о проведении ногтевой биопсии на предмет аномальной пигментации под ногтем. Многие врачи не хотят проводить биопсию ногтевого матрикса из-за риска необратимой дистрофии ногтя.
Однако вы не можете исключить злокачественную меланому без биопсии, поэтому, важно рассматривать эту процедуру как абсолютно необходимую. Эта процедура должна быть эксцизионной, и она лучше, чем пункционная биопсия.
Первым скрининговым шагом является определение природы пигментации (меланоцитарная или не меланоцитарная). Это можно легко установить с помощью дерматоскопии. При меланоцитарных поражениях (таких как невус или злокачественная меланома) в клеточных включениях находят меланин. При не меланоцитарных поражениях (таких как грибковые инфекции или кровоизлияния) пигмент распределяется однородно.
Дерматоскопия ногтей
Необходимость биопсии (с последующим направлением к специалисту) следует рассматривать, если:
- Вы видите аномалии при дерматоскопии
- Изолированная пигментная лента развивается у пациентов после 40 лет (злокачественная меланома редко возникает до половой зрелости)
- Новая пигментная лента быстро появляется у светлокожих людей в любом возрасте
- Пигментация ногтей развивается внезапно на предварительно нормальной ногтевой пластине
- Пигментация возникает и вдруг становится темной, большой или неравномерной, или более 3 мм в ширину
- Имеет место необъяснимая приобретенная пигментация большого пальца руки, указательного пальца или большого пальца стопы
- Пигментация после травмы пальцев, в месте, где вы исключаете подногтевую гематому
- Происходит разрушение или разрыв ногтевой пластины
- Любые приобретенные поражения имеют место у пациентов с личным или сильным семейным анамнезом злокачественной меланомы
- Имеющаяся околоногтевая пигментация (признак Хатчинсона)
Признак Хатчинсона
Имейте в виду, что в соответствии с клиническими рекомендациями Великобритании от NICE, рекомендуется направлять пациентов к специалистам, используя направление с подозрением на рак (для посещения специалиста в течение 2 недель), в случае, если при дерматоскопии есть подозрение на злокачественную меланому.
Ногтевые признаки системных нарушений
| Результаты физикального обследования | Сопутствующие заболевания |
| Утолщение пальцев («барабанные палочки») | Воспалительные заболевания кишечника, рак легких, асбестоз, печеночный цирроз, врожденный порок сердца, предсердно-желудочковые пороки развития, болезнь Грейвса |
| Онихолизис | Псориаз, инфекции, гипертиреоз, саркоидоз, травма, амилоидоз, заболевание соединительной ткани |
| Язвы | Псориаз, синдром Рейтера, недержание пигмента, очаговое облысение |
| Койлонихия | Железодефицитная анемия, гемахроматозис, феномен Рейно, системная красная волчанка, травма, синдром, наследственный онихоартроз |
| Линии Бо | Любые тяжелые заболевания, нарушающие рост ногтей, феномен Рейно, пузырчатка, травма |
| Белые ногти | Печеночная недостаточность, сахарный диабет, сердечная недостаточность, гипертиреоз, недоедание |
| Желтые ногти | Бронхоэктазы, плевральный выпот, туберкулез, синусит, лимфоэдема, иммунодефицит, ревматоидная болезнь, нефротический синдром, тироидит, феномен Рейно |
| Голубая ногтевая канавка | Гепатолентикулярная дегенрация (болезнь Вильсона), отравления серебром, лечение квинакрином |
| Трахонихия | Очаговое облысение, витилиго, атопическая экзема, псориаз, красный плоский лишай |
| Подногтевые кровоизлияния | Травма, инфекционные эндокардиты, системная красная волчанка, ревматоидная болезнь, пептическая язва, злокачественные заболевания, лечение оральными контрацептивами, беременность, псориаз |
| Околоногтевая фиброма | Туберозный склероз, травма (более часто, если единичные). Если вы видите пациента с околоногтевой фибромой и гипопигментированными пятнами, стоит заподозрить туберозную склероз-околоногтевую фиброму; имеет место у 50% пациентов с туберозным склерозом, как правило, во время полового созревания |
«Барабанные палочки» — это утолщение мягких тканей ниже проксимальной ногтевой пластины, которое приводит к расширению конечной части пальца. Причина утолщений пальцев еще плохо понятна, но есть диапазон четко определенных ассоциаций, например с раком легких.
Онихолизис возникает, когда ногтевая пластинка отделяется от ногтевого ложа. Язвы – это точечные углубления на ногтевой пластинке. «Барабанные палочки» и язвы являются общими признаками псориаза, но проявляются также и при других состояниях.
Койлонихия — это комбинация поперечных и продольных вогнутостей ногтей (форма ложки). Этот признак может в норме проявляться у новорожденных и является классически связанным с железодефицитной анемией. Линии Бо — это поперечные углубления ногтя, которые обычно говорят о плохом росте ногтя.
Ногти могут становиться белыми (лейконихия) или желтыми при различных основных заболеваниях. Если ноготь нормальный, то ногтевая лунка бледная, имеет форму полукруга и является проксимальным компонентом ногтя. Ногтевая лунка может иметь голубой оттенок, например, при болезни Вильсона.
Продольные гребни на ногтях могут появляться с возрастом. Если ногти становятся хрупкими, с неровностью ногтевой пластинки, это трахонихия. Она связана с определенным количеством иммунологических дерматозов.
Трахонихия
Трахонихия
Кровоизлияния в основания ногтей возникают вследствие капиллярного просачивания в эпидермальные гребни, в результате чего на ногтях образуются красные или коричневые продольные линии. Если у пациента инфекционный эндокардит, самая вероятная причина — травма.
Подобно этому, травма может вызвать образование узловых мягкотканных опухолей у ногтя (околоногтевая фиброма). Но у молодых людей с другими типичными признаками (такими как гипомеланотичные пятна в 90%) следует рассматривать диагноз туберозного склероза.
- Monk BE. How to take specimens for fungal microscopy and culture. Dermatol Pract 2003;11:16-7.
- Faergemann J, Baran R. Epidemiology, clinical presentation and diagnosis of onychomycosis. Br J Dermatol 2003;149(Suppl 65):1-4.
- Scher RK, Tavakkol A, Sigurgeirsson B, et al. Onychomycosis: diagnosis and definition of cure. J Am Acad Dermatol 2007;56:939-44.
- Weightman W, Phillips P. Diabetes and the skin — onychomycosis. Aust Fam Physician2006;35:499.
- Rockwell PG. Acute and chronic paronychia. Am Fam Physician 2001;63:1113-6.
- Braun RP, Baran R, Le Gal FA, et al. Diagnosis and management of nail pigmentations. J Am Acad Dermatol 2007;56:835-47.
- Fawcett RS, Linford S, Stulberg DL. Nail abnormalities: clues to systemic disease. Am Fam Physician 2004;69:1417-24.
- National Institute for Health and Care Excellence. Suspected cancer: recognition and referral. June 2015
- Baran R, Kechijian P. Hutchinson’s sign: a reappraisal. J Am Acad Dermatol 1996;34:87-90.
- Schwartz RA, Fernández G, Kotulska K, et al. J Am Acad Dermatol 2007;57:189-202.
- Theumann NH, Goettmann S, Le Viet D, et al. Recurrent glomus tumors of fingertips: MR imaging evaluation. Radiology 2002;223:143-51.
- Pizzichetta MA, Talamini R, Stanganelli I, et al. Amelanotic/hypomelanotic melanoma: clinical and dermoscopic features. Br J Dermatol 2004;150:1117-24.
- Roberts DT, Taylor WD, Boyle J. Guidelines for treatment of onychomycosis. Br J Dermatol2003;148:402-10.
- Evans EGV, Sigurgeirsson B. Double blind, randomised study of continuous terbinafine compared with intermittent itraconazole in treatment of toenail onychomycosis. BMJ 1999;318:1031-5.
Подногтевая меланома: признаки, стадии, фото
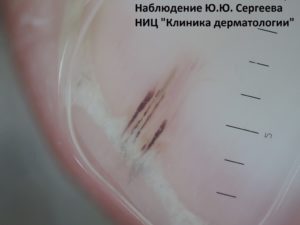
24.05.2018
Многие люди, обнаружившие у себя пятнышко под ногтем, начинают искать в интернете, что же это может быть? И обнаруживается, что это может оказаться смертельное заболевание –подногтевая меланома.
В этой статье мы разберем:
- понятие подногтевой меланомы;
- шансы возникновения этого вида опухоли;
- фото симптомов с гистологическим подтверждением;
- способы, как отличить подногтевую меланому от гематомы;
- процедуры для уточнения диагноза;
- прогноз и лечение.
Подногтевая меланома – что это?
Доля меланомы среди образований кожи составляет всего 4 %. Но именно от этого злокачественного новообразования умирают 80 % пациентов с опухолями кожи [1]. В России в настоящий момент меланомой кожи заболевают около 8 717 человек в год (данные на 2012 г.) [2]. Подногтевая меланома располагается в области ногтевого ложа и выглядит, как правило, в виде полоски на ногте.
Какие шансы возникновения этого вида опухоли у жителя России?
От общего числа меланом доля этой опухоли составляет всего 2 % [3], т. е. в абсолютных значениях у 170 человек в год. На фоне общего населения страны в 146 000 000 это, на мой взгляд, очень мало. В то же время низкий показатель заболеваемости не отменяет возможности заболеть.
Для представителей других фототипов кожи, отличных от 2-го, шансы могут сильно отличаться. Представители монголоидной и негроидной рас имеют более высокий (до 40 %) шанс заболеть меланомой ногтевого ложа [4, 5].
Где чаще появляется подногтевая меланома?
Опухоль поражает чаще большие пальцы ног [3].
Как выглядит подногтевая меланома? Фото и признаки
Все приведенные ниже картинки имеют гистологическое подтверждение, а не взяты из интернета. В квадратных скобках указан источник. Есть 2 наиболее частых признака:
Признак I
Чаще всего подногтевая меланома проявляется в виде полоски коричневого или черного цвета. Полоска начинается от ногтевого валика и заканчивается на крае ногтя. Это состояние называется продольной меланонихией.
Некоторые лекарственные препараты могут приводить к появлению таких полос – ретиноиды и Доцетаксел (Таксотер) [10].
Этот признак может быть и при состояниях, не связанных с меланомой, например, при грибковом поражении ногтя, пигментном невусе ногтевого ложа.
Подногтевой пигментный невус у мальчика 13 лет [9]
Подногтевая меланома I ст., 0,2 мм по Бреслоу [10]
Признак II
Наиболее частым признаком этого вида меланомы является симптом Хатчинсона – переход пигментации на ногтевой валик или кончик пальца. На 7 из 8 изображений, представленных ниже, виден этот признак. В то же время нельзя однозначно утверждать, что этот симптом бывает только при меланоме. Он может наблюдаться и при прозрачной кутикуле [10].
8 случаев подногтевых меланом in situ (начальная стадия) [6]
Подногтевая меланома большого пальца c 4-м уровнем инвазии по Кларку, толщина по Бреслоу не указана [8]
Подногтевая меланома, толщина по Бреслоу 1,5 мм [7]
Как отличить подногтевую меланому от всего остального?
Вот достаточно простой алгоритм.
Алгоритм дифференциальной диагностики доброкачественной меланонихии и этого же состояния при меланоме [8]
Правило ABCDEF при диагностике меланомы ногтевого ложа
А (age) возраст – пик заболеваемости подногтевой меланомы приходится на возраст от 50 до 70 лет, а также обозначает расы с повышенным риском: азиаты, африканцы – на их долю приходится 1/3 всех случаев меланомы.
B (brown to black) – цвет коричневый и черный, при ширине полосы более 3 мм и расплывчатых границах.
С (change) – изменение цвета ногтевой пластины или отсутствие изменений после лечения.
D (digit) – палец как наиболее частое место поражения.
E (extension) – распространение пигментации на ногтевой валик или кончик пальца (симптом Хатчинсона).
F (Family) – у родственников или у пациента меланома в прошлом или синдром диспластических невусов. [11]
Как отличить гематому от подногтевой меланомы на дерматоскопии
Гематома: [10]
- Передвигается под ногтем вместе с его ростом. Отследить это можно, сделав фото образования на фоне линейки, расположенной продольно. Важно отметить, что гематома не всегда появляется в связи с травмой.
- Цвет от красно-синего до черно-синего.
- Не переходит на кутикулу, ногтевой валик и кончик пальца.
- Не вовлекает весь ноготь в продольном направлении.
- Может меняться в пределах нескольких недель.
- Интенсивность окрашенности снижается от центра к периферии.
- Ей может предшествовать травма.
- Мелкие кровяные точки, ориентированные по направлению к краю ногтя, при дерматоскопии
Подногтевая меланома: [12]
- Неоднородный цвет, нерегулярность полос при меланонихии.
- Треугольная форма полос.
- Распространяется на ногтевой пластине, свободном крае ногтя или кончике пальца.
- Разрушение или дистрофия ногтя.
Как устанавливается диагноз?
При подозрении на меланому ногтевого ложа есть 3 варианта развития событий:
- Наблюдение с фотофиксацией и повторными осмотрами.
- Биопсия с частичным удалением ногтевой пластины.
- Биопсия с полным удалением ногтевой пластины.
Полученный материал направляют на гистологическое исследование.
Лечение подногтевой меланомы
Как правило, речь идет об ампутации пальца. В последнее время многие исследователи склоняются к ампутации фаланги вместо всего пальца. Есть также работы, в которых показано, что величина отступа не влияет на прогноз.
Прогноз
Как и при меланомах других локализаций, прогноз напрямую зависит от результатов гистологического исследования. В то же время необходимо отметить, что прогноз при подногтевой меланоме несколько хуже, чем при расположении на остальных участках тела. Чем меньше толщина по Бреслоу, тем лучше прогноз.
Резюме
Подногтевая меланома – опухоль, достаточно трудная для ранней диагностики. Наиболее частыми признаками являются наличие полосы на ногте и переход пигментации на ногтевой валик или кончик пальца. Если вы обнаружили у себя один из этих симптомов, необходимо показаться онкологу.
P.S.: Если вы оказались на приеме у дерматолога или онколога, покажите ему ногти. Если наносите лак для ногтей, его лучше снять перед приемом.
Список литературы
- Miller AJ, Mihm MC. Melanoma. N Engl J Med. 2006; 355:51-65.
- Данные исследования Globocan 2012, Международного агентства по изучению рака (IARC): http://gco.iarc.
fr/today/online-analysis-multi-bars?mode=cancer&mode_population=hdi&population=643&sex=0&cancer=29&type=0&statistic=0&prevalence=0&color_palette=default
- Kuchelmeister C, Schaumburg-Lever G, Garbe C. Acral cutaneous melanoma in caucasians: clinical features, histopathology and prognosis in 112 patients // J. Dermatol.
– 2000
- Takematsu H, Obata M, Tomita Y. Subungual melanoma. A clinicopathologic study of 16 Japanese cases // Cancer. – 1985
- Wu XC, Eide MJ, King J. Racial and ethnic variations in incidence and survival of cutaneous melanoma in the United States, 1999–2006 // J. Am. Acad. Dermatol. – 2011.
- Jae Ho Lee, Ji-Hye Park, Jong Hee Lee, Dong-Youn Lee. Early Detection of Subungual Melanoma In Situ: Proposal of ABCD Strategy in Clinical Practice Case Series Ann Dermatol. 2018 Feb; 30(1): 36–40.
- Stephan Braun, MD and Peter Gerber, MD. Subungual malignant melanoma. CMAJ. 2015 Sep 8; 187(12): 909.
- Pierre Halteh, Richard Scher, MD, FACP, Amanda Artis, MS, MPH, and Shari R. Lipner, MD, PhD. A Survey Based Study of Management of Longitudinal Melanonychia Amongst Attending and Resident Dermatologists. J Am Acad Dermatol. 2017 May; 76(5): 994–996.
- Kamran Khan and Arun A Mavanur. Longitudinal melanonychia. BMJ Case Rep.
2015; 2015: bcr2015213459.
- Holger A. Haenssle, Andreas Blum, Rainer Hofmann-Wellenhof, Juergen Kreusch, Wilhelm Stolz, Giuseppe Argenziano, Iris Zalaudek, and Franziska Brehmer. When all you have is a dermatoscope— start looking at the nails. Dermatol Pract Concept. 2014 Oct; 4(4): 11–20.
- Levit EK, Kagen MH, Scher RK, Grossman M, Altman E.
The ABC rule for clinical detection of subungual melanoma. J Am Acad Dermatol. 2000 Feb;42(2 Pt 1):269-74.
- Haenssle HA, Brehmer F, Zalaudek I, Hofmann-Wellenhof R, Kreusch J, Stolz W, Argenziano G, Blum A. Dermoscopy of nails. Hautarzt. 2014 Apr;65(4):301-11. doi: 10.1007/s00105-013-2707-x.
Другие статьи:
Полезная статья? Сделайте репост в Вашей социальной сети!
Рак ногтя – с таким «маникюром» только к онкологу
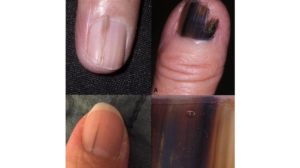
Подногтевая меланома, или рак ногтя, составляет до 2% злокачественных кожных опухолей у людей европеоидной расы. Значительно чаще она встречается у темнокожих людей и составляет в этой группе до 35% всех меланом.
Известный музыкант Боб Марли погиб от этого заболевания в возрасте 36 лет. Чтобы вовремя вылечить его на ранней стадии, необходимо знать, как определить рак, что вызывает патологию и какие лечебные методы существуют.
Причины заболевания
Большинство случаев меланомы (рака кожи) вызваны интенсивным воздействием ультрафиолетового солнечного излучения. Однако меланома ногтя, как правило, не связана с этой причиной. Основная причина – травма, преимущественно поражаются большие пальцы на руках и ногах. Повреждение должно быть значительным и проникать через всю толщу ногтевой пластины до ложа.
Еще одна причина – перенесенное обморожение пальцев. Также опасным может быть повреждение тканей при выполнении различных лечебных процедур (например, удаления вросшего ногтя).
Может ли возникнуть рак ногтя от наращивания?
Такие опасения у врачей возникают, поскольку при наращивании нанесенный полимер сушится под ультрафиолетовой лампой.
Однако кратковременность воздействия лучей (около 15 минут) сравнима с обычным влиянием солнечного света.
Материалы, используемые для процедуры наращивания, безопасны, а технология не приводит к повреждению ногтевого ложа. Поэтому считается, что наращивание не может стать причиной подногтевой меланомы.
Вероятные факторы риска (у европеоидов):
- большое количество родимых пятен на коже;
- светлая кожа;
- рыжие волосы;
- наличие веснушек;
- перенесенные травмы ногтя;
- профессиональная деятельность, связанная с воздействием агрессивных химических веществ;
- возраст более 50 лет;
- перенесенная ранее меланома другой локализации или случаи заболевания среди кровных родственников;
- иммунодефициты, включая первичные (наследственные), приобретенные (ВИЧ-инфекция) и вызванные лекарствами (например, после пересадки костного мозга);
- генетические изменения, например, пигментная дегенерация сетчатки, сопровождающаяся повышенной чувствительностью к ультрафиолету.
Солнечный свет, как показали последние исследования, все же является фактором риска развития подногтевой меланомы, но только при его избыточном и длительном воздействии.
Классификация
Рак ногтей может быть связан с развитием таких видов опухолей:
- акральная лентигинозная меланома – наиболее распространенная причина рака;
- узелковая меланома;
- десмопластическая меланома.
Меланома – опухоль, развивающаяся из меланоцитов. Эти клетки накапливают темный пигмент, который придает цвет коже. При ограниченном очаге роста меланоцитов появляется линейная пигментация под ногтевой пластиной.
Микроскопически различают несколько разновидностей меланомы в зависимости от глубины проникновения ее в эпителий. При минимальной глубине поражения возможно удаление ногтя и тонкого слоя подлежащих тканей.
Плоскоклеточный рак ногтя никогда не развивается. Однако при такой опухоли, возникшей на коже рядом с ногтевой пластиной, могут возникнуть утолщение, избыточное ороговение или разрушение последней.
Проявления подногтевой меланомы
Стадии патологического процесса:
- 1 – поражается только ногтевая пластина;
- 2 – поражение распространяется на окружающие мягкие ткани пальца и кость фаланги;
- 3 – вовлекаются подколенные, локтевые, подмышечные или паховые лимфоузлы;
- 4 – имеются метастазы в отдаленные органы.
Для определения метастазирования онкологи используют сентинел-биопсию (анализ ближайших лимфатических узлов), а также методы исследования внутренних органов (компьютерная томография, позитронно-эмиссионная томография).
В определении тяжести болезни также используются микропризнаки: глубина инвазии, толщина опухоли, а также наличие или отсутствие изъязвления.
1. Дермоскопия ногтевой пластины, демонстрирующая гетерогенные полосы в продольной и горизонтальной осях.
2. Распространение злокачественного процесса на ткани пальца
Симптомы
Средний возраст заболевших составляет 65-70 лет, мужчины страдают от рака ногтей в 3 раза чаще (в азиатских странах). В Европе, напротив, чаще заболевают женщины. Обычно от появления первых симптомов до обращения за медицинской помощью проходит от 1 до 3 лет. Чаще всего поражаются стопы.
Злокачественные клетки при этом заболевании растут под ногтем, поэтому обычно очаг опухоли хорошо заметен.
: Меланонихия: пятна и полосы на ногтях
Первые признаки рака ногтей:
- у большинства больных отмечается признак Хатчинсона – длинная вертикальная темная полоса, от светлого, до темно-коричневого оттенка, синяя или черная, тянущаяся вдоль всего ногтя, которая имеет тенденцию к расширению.
При прогрессировании злокачественного процесса наблюдается:
- распространение пигментации с ногтя на окружающую кожу;
- образование узелка под ногтевой пластиной с полосой пигментации или без нее;
- ломкость и растрескивание ногтя;
- отделение его от ложа;
- кровоточивость в месте пигментации.
Не все случаи подногтевой меланомы вызывают изменение цвета. Примерно у трети пациентов наблюдается беспигментная опухоль. В этом случае определить, как выглядит рак на ногте, довольно сложно.
Могут появиться утолщение, трещины, поражение окружающей кожи и другие неспецифичные признаки.
Особенностью заболевания, отличающей его, например, от онихомикоза, служит повреждение только одного пальца.
Боль на ранней стадии нехарактерна. Она возникает только в более запущенных случаях, когда злокачественные клетки поражают подлежащие мягкие ткани и кость фаланги пальца.
Развитие заболевания может идти двумя путями:
- медленно, с метастазированием по лимфатическим путям;
- быстро, агрессивно, с распространением опухолевых клеток по кровеносным сосудам.
Предугадать, как именно будет развиваться патология, заранее невозможно. На поздней стадии рак ногтя выглядит как темная бляшка на кончике пальца черной или коричневой окраски, с неровным контуром и неравномерной пигментацией. Из-под полуразрушенной ногтевой пластины выделяется сукровичное или гнойное содержимое.
Вследствие отравления организма продуктами распада раковых клеток возникают общие симптомы – слабость, плохое самочувствие, снижение веса, умеренное повышение температуры тела, потливость.
При поражении отдаленных органов развиваются соответствующие признаки – боль в костях, кашель, головные боли, желтушность кожи и т. д.
Подногтевая меланома может метастазировать в мозг, легкие, кости, печень, надпочечники.
Диагностика
При обнаружении каких-либо изменений, полос, наростов на ногтях необходимо срочно обратиться к дерматологу.
Врач проводит внешний осмотр ногтевой пластины, а также выполняет дерматоскопию – осмотр пораженного участка при увеличении в 40 раз. Это дает возможность обнаружить даже незначительное изменение пигментации. Ежегодная дерматоскопия рекомендуется родственникам пациентов для выявления возможной опухоли на самой ранней стадии.
Одной из распространенных диагностических систем, определяющих, кому из пациентов необходима тонко-игольная или трепан-биопсия ногтя, является ABCDEF:
- А – возраст старше 40 лет либо принадлежность к африканской или азиатской этнической группе;
- В – коричневый или черный цвет либо ширина полосы больше 3 мм;
- С – изменение цвета ногтя либо отсутствие его восстановления после проведенного лечения;
- D – поражение пальца;
- Е – распространение на ногтевой валик;
- F – случаи меланомы или диспластического невуса в семье.
При наличии 5 и более из перечисленных факторов диагностируется высокий риск рака ногтя, больному рекомендуется углубленное обследование.
Основной метод диагностики, помимо осмотра и выяснения провоцирующих факторов, – биопсия.
Во время этой процедуры ногтевая пластина прорезается инструментом в виде тонкой трубки, а полученный материал направляется в лабораторию для микроскопического исследования. Биопсию можно взять и с помощью иглы.
Обнаружение в тканях злокачественных меланоцитарных клеток будет основанием для подтверждения диагноза. Кроме того, полученная ткань исследуется на содержание специфичных веществ — S-100 белка, НМВ-45 и MART-1.
Биопсия помогает дифференцировать злокачественную опухоль с другими состояниями, например, с тяжелым онихомикозом (грибковым поражением ногтя). Если биопсия невозможна, выполняется краевая резекция части ногтя с подлежащей тканью.
Дифференциальная диагностика проводится с такими патологиями:
- грибковое поражение;
- незаживающая трофическая язва;
- невус;
- вросший ноготь;
- кератоакантома.
Лечение
Если лечение не проводится, образование может метастазировать в другие органы. Одним из методов профилактики этого является предварительная ампутация пораженного пальца на руке или ноге. Однако сейчас считается, что такое лечение не имеет преимуществ перед стандартным хирургическим вмешательством.
Во время операции удаляется ногтевая пластина и ростовая зона ногтя. Хирургическое вмешательство – единственный метод лечения подногтевой меланомы.
- Считается, что оптимальным методом лечения является ампутация пальца на уровне середины средней фаланги. Это позволяет в какой-то мере сохранить функцию кисти, при этом удалить опухоль. Применяются и другие способы удаления рака, например, экзартикуляция в пястно-фаланговом суставе, но отдаленные результаты не лучше, чем при ампутации посередине пальца.
- При выявлении ранней стадии опухоли бывает достаточно удалить только пораженную ногтевую фалангу. Если при биопсии выявлено поражение регионарных лимфоузлов, их также удаляют хирургическим путем.
- Лишь при доказанной наиболее ранней стадии, когда опухолевые клетки не попали в дерму и располагаются поверхностно, больному может быть предложена операция Мооса – послойное иссечение тканей под микроскопом с немедленным гистологическим контролем, до тех пор, пока в краях ранки не перестанут обнаруживаться злокачественно переродившиеся меланоциты.
При прогрессировании рака ногтя применяются следующие методы лечения:
- химиотерапия, которая назначается либо в виде курсов внутривенных инфузий, либо путем нанесения препаратов местно на область поражения;
- лучевая терапия, которая используется как паллиативный метод для уменьшения боли;
- иммунотерапия – новая форма лечения, направленная на стимуляцию собственной иммунной системы для борьбы с опухолевыми клетками;
- таргетные препараты, действующие на клетки с мутацией braf (она наблюдается у 5% больных с подногтевой меланомой в отличие от 50% пациентов с другими формами опухоли).
Реакция на лечение зависит от стадии опухоли.